Злокачественные опухоли из фиброзной ткани
Причины опухолей мягких тканей
Причины их до конца не выяснены и сегодня. Известны некоторые провоцирующие факторы развития опухоли мягких тканей. Это может быть:
- неблагополучная наследственность (например, туберозный склероз вызывает саркому);
- химические канцерогены любого происхождения;
- не исключены и генные нарушения;
- присутствие в организме вирусов герпеса и ВИЧ;
- ионизирующее излучение, сниженный иммунитет;
- травмы мягких тканей (они больше чем в половине случаев приводят к онкологии);
- наличие рубцовой ткани;
- патологии костей могут предшествовать опухолям;
- некоторые заболевания, например болезнь Реклингаузена.

Часто доброкачественные опухоли могут озлокачествляться. По статистическим данным, злокачественные опухоли мягких тканей в общей онкопатологии занимают около 1 %. Половых и возрастных деградаций нет, но чаще всего данные новообразования возникают после 25 лет. А после 80 лет этот показатель уже превышает 8 %. Излюбленная локализация – нижние конечности, шея, живот и пр.
Классификация
Систематизация опухолей мягких тканей очень сложная, с учетом самых разных показателей. В статье она представлена самыми простыми делениями. Виды опухолей мягких тканей можно разделить на мезенхимальные (опухоли внутренних органов - саркомы, лейомиомы) и опухоли ПНС. Вид зависит от этиологии возникновения новообразования.
На практике ВОЗ применяется классификация - опухоли мягких тканей разделены по виду тканей:
- из фиброзной ткани;
- жировой;
- мышечных;
- сосудистых;
- синовиальных и серозных оболочек, клеток периферической нервной системы (ПНС);
- хрящевой ткани.

Все опухоли объединены в 4 большие подразделения: доброкачественные, злокачественные, или пограничные, локально агрессивные и редко метастазирующие. Доброкачественные опухоли мягких тканей не имеют клеточного атипизма, метастазов не дают и редко рецидивируют. Злокачественные имеют совершенно противоположные свойства, приводя к смерти больного. Пограничные опухоли (локально агрессивные) рецидивируют без метастазов; редко метастазирующие проявляют себя с этой стороны меньше, чем в 2 % случаев.
По метастазам опухоли оцениваются количественно:
- 1 балл - 0-9 метастазов;
- 2 балла - 10-19;
- 3 балла - более 20 метастазов.
Доброкачественные опухоли мягких тканей
- Липома ‒ в основе жировая ткань, локализуется в участках тела с наличием липидной ткани. Пальпируется как безболезненная припухлость мягко-эластичной консистенции, может расти несколько лет.
- Ангиолипома – формируется на кровеносных сосудах, чаще диагностируется у детей. Локализована в глубине мышц. Если не доставляет беспокойств, рекомендовано только наблюдение.
- Гемангиома ‒ очень частая опухоль сосудов. Больше распространена у детей. Если нет проявлений, лечения не нужно.
- Фиброма и фиброматоз ‒ состоит из фиброзной ткани. Яркими представителями являются фибромы и фибробластомы. Фибромы содержат клетки зрелой соединительной волокнистой ткани; фибробластомы в основе содержат коллагеновые волокна. Они образуют т. н. фиброматоз, среди которого чаще других встречается такая опухоль мягких тканей шеи, как фиброматоз шеи. Данная опухоль возникает у новорожденных на грудинно-ключично-сосцевидной мышце в виде плотного зерна до 20 мм в величину. Фиброматоз очень агрессивен и может прорастать в соседние мышцы. Поэтому требуется обязательное удаление.
- Нейрофиброма и нейрофиброматоз ‒ формируется из клеток нервной ткани в оболочке нерва или вокруг него. Патология наследственная, при росте может пережать спинной мозг, тогда появляется неврологическая симптоматика. Склонна к перерождению.
- Пигментный нодулярный синовит ‒ опухоль из синовиальной ткани (выстилает внутреннюю поверхность суставов). Нередко выходит за пределы сустава и приводит к дегенерации окружающих тканей, что требует оперативного лечения. Частая локализация – колено и тазобедренный сустав. Развивается после 40 лет.
Доброкачественные опухоли мышечной ткани
Доброкачественный характер имеют следующие опухоли:
- Лейомиома – опухоль гладких мышц. Не имеет возрастных ограничений и носит множественный характер. Имеет тенденцию к перерождению.
- Рабдомиома – опухоль поперечно-полосатых мышц на ногах, спине, шее. По структуре в виде узелка или инфильтрата.
В целом симптоматика доброкачественных образований очень скудна, проявления могут возникнуть только при росте опухоли со сдавливанием нервного ствола или сосуда.
Злокачественные опухоли мягких тканей
Почти все они относятся к саркомам, которые занимают 1 % среди всех онкологий. Самый распространенный возраст появления – 20-50 лет. Саркома развивается из клеток соединительной ткани, которая еще находится в стадии развития и является незрелой. Это может быть хрящевая, мышечная, жировая, сосудистая ткань и пр. Иначе говоря, саркома может возникать практические везде и строгой привязанности к одному органу не имеет. На разрезе саркома напоминает рыбье мясо розовато-белого цвета. Она более агрессивна, чем рак, и ей присущи:
- инфильтрирующий рост в соседние ткани;
- после удаления у половины больных она рецидивирует;
- рано дает метастазы (в легкие чаще всего), только при саркоме брюшной полости – в печень;
- имеет взрывной рост, по числу летальности стоит на 2-м месте.
Виды сарком мягких тканей и их проявления
Липосаркома – возникает везде, где есть ткань с содержанием большого количества жира, чаще всего на бедре. Четких границ не имеет, пальпируется легко. Рост медленный, метастазы дает редко.
Рабдомиосаркома, или РМС – опухоль, поражающая поперечно-полосатую мышечную ткань. Чаще поражает мужчин после 40 лет. Опухоль в виде плотного неподвижного узла находится в середине мышц, боли не вызывает, пальпируется. Излюбленная локализация – шея, голова, таз и ноги.
Лейомиосаркома – опухоль, поражающая гладкую мышечную ткань. Возникает редко, обычно в матке. Считается немой опухолью и проявляет себя только на поздних стадиях. Обнаруживается случайно при других исследованиях.
Гемангиосаркома – опухоль кровеносных сосудов. Локализуется в глубине мышц, мягкая по структуре, безболезненная. К ним относятся саркома Капоши, гемангиоперицитома и гемангиоэндотелиома. Наиболее известна саркома Капоши (формируется из незрелых сосудистых клеток при воздействии вируса герпеса 8-го типа; характерна для СПИДа).
Лимфангиосаркома – формируется из лимфососудов.
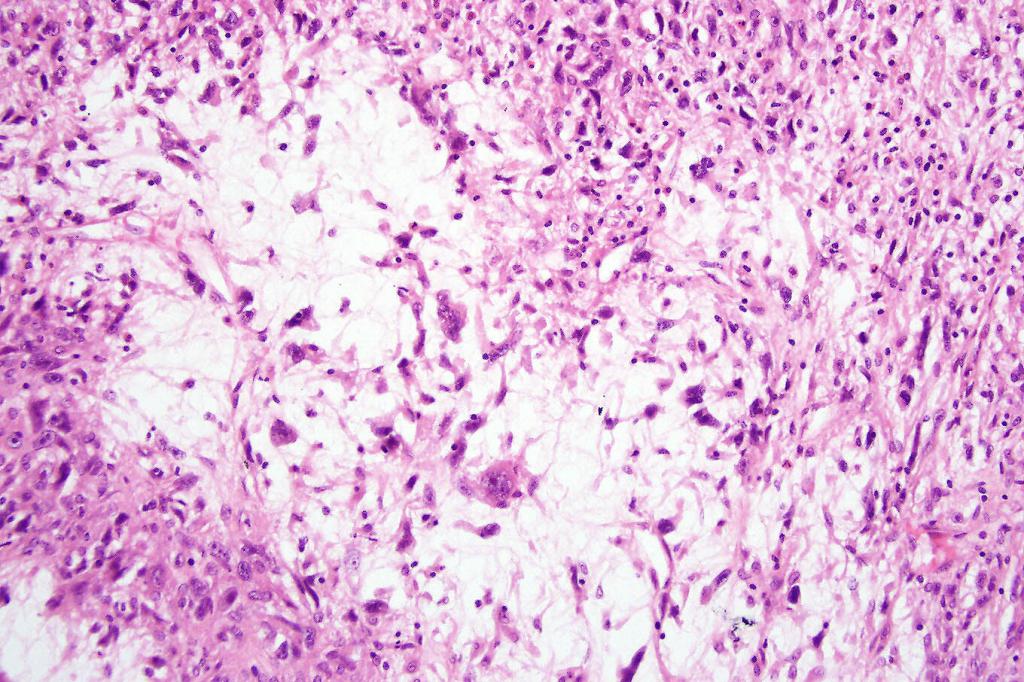
Фибросаркома – возникает из соединительной ткани, локализуется часто в мышцах ног и туловища. При пальпации относительно подвижна, имеет вид бугра круглой или овальной формы. Может расти до больших размеров. Чаще возникает у женщин.
Синовиальная саркома – может диагностироваться в любом возрасте. Болезненна при пальпации, ввиду плохой всасываемости мембраны в суставе легко скапливается гной или кровь. Если внутри опухоли имеется киста, она эластична при прощупывании. Если же в ней есть соли кальция, она твердая.
Саркомы из нервной ткани – нейрогенные саркомы, невриномы, симпатобластомы и пр. Поскольку речь идет о нервной ткани, у половины больных формирование опухоли сопровождается болями и неврологической симптоматикой. Рост опухолей медленный, излюбленное место появления – голень и бедро. Данная опухоль редкая, возникает у мужчин среднего возраста. Опухоль обычно крупнобугристая, в капсуле; иногда может состоять из нескольких узлов, расположенных по ходу нервного ствола. Пальпаторно она определяется как "мягко-эластичной консистенции", но с четкими границами, может содержать известковые включения и тогда становится твердой. Боль и другие симптомы бывают редко. При близком соседстве с кожей может прорастать в нее, с костью – прорастать и туда. Метастазы бывают редко, в основном в легкие. Рецидивы бывают часто. Резюмируя сказанное, следует напомнить: в большинстве своем опухоли имеют эластичную или твердую консистенцию. Если же обнаруживаются участки размягчения, они говорят о распаде опухоли.
Пограничные опухоли
По своему поведению они напоминают доброкачественные образования, но вдруг по неясным причинам начинают метастазировать:
- Выбухающая дерматофибросаркома – опухоль в виде крупного узла над кожей. Растет очень медленно. При ее удалении у половины больных дает рецидивы, метастазов не бывает.
- Атипичная фиброксантома – может возникать при избытке УФО у пожилых пациентов. Локализована на открытых местах тела. По виду напоминает четко ограниченный узел, который может покрываться язвами. Может метастазировать.
Клиническая картина
Злокачественные опухоли мягких тканей на начальных этапах растут незаметно, себя не проявляя. У 70 % больных они обнаруживаются при других исследованиях случайно и становятся единственным симптомом. Если образование соседствует с крупным нервным стволом, сформировалось из оболочек чувствительного нерва или прорастает в кость, характерен симптом боли. Чаще опухоль имеет ограниченную подвижность в поперечном смещении, выглядит одиночным узлом. Она не прорастает в нервные стволы, а сдвигает их в сторону. При прорастании в кость становится неподвижной.
Кожа над опухолью мягких тканей уже в поздних стадиях становится багрово-синюшной, отечной, прорастает в окружающие ткани. Поверхность может изъязвляться. Подкожные вены расширяются в виде подкожной сетки. Имеется локальная гипертермия. Кроме того, заболевание уже не ограничивается местной клиникой, присоединяются общие симптомы интоксикации в виде кахексии, лихорадки, слабости всего организма.
Метастазирование по кровеносным сосудам – гематогенное, в 80 % случаев происходит в легкие. Среди доброкачественных опухолей мягких тканей неясного гистогенеза можно назвать миксому, которая характеризуется неправильной формой, содержит желеобразное вещество и чаще всего локализована в камере сердца. Поэтому ее называют еще полостной опухолью. У 80 % больных она возникает в левом предсердии. Такие опухоли инвазивны, т. е. быстро прорастают в соседние ткани. Обычно требуется ее удаление и проведение при необходимости пластики.
Диагностика
Диагностика опухолей мягких тканей достаточно сложна из-за скудности клинических проявлений. При подозрении на саркому обследование должно начинаться с биопсии. Это важный момент исследования, поскольку в последующем биопсия даст полную информацию о характере патологии.
Рентген целесообразен и информативен только при плотных опухолях. Он может показать зависимость опухоли от соседних костей скелета.
Если имеется локализация образования на ногах, брюшной полости – значение приобретает артериальная ангиография. Она дает возможность точного определения расположения опухоли, выявляет сеть неососудов, расположенных беспорядочно. Ангиография нужна и для выбора вида операции.
МРТ и КТ покажут распространенность патологии, что определяет ход лечения. УЗИ опухоли мягких тканей используют в качестве средства первичной диагностики или для подтверждения предварительного диагноза. УЗИ мягких тканей широко используется и незаменимо для проведения диффдиагностики.
Лечение опухолей
Лечение опухоли мягких тканей базируется на 3-х основных способах – это радикальная операция, радио- и химиотерапия в качестве дополняющих. Тогда такое лечение будет комбинированным и более эффективным. Но основным остается операция.
Современные методы удаления доброкачественных опухолей
Сегодня применяют 3 способа удаления доброкачественных опухолей мягких тканей:
- посредством скальпеля;
- CO2-лазер;
- радиоволновой метод.
Скальпель используют только при высокодифференцированных опухолях, которые имеют лучший прогноз в плане выздоровления.
СО2-лазер – при удалении опухолей мягких тканей доброкачественного характера дает возможность удалять их качественно и современно. Лазерное лечение имеет массу преимуществ перед другими методами и дает гораздо лучшие эстетические результаты. Кроме того, имеет точную направленность, при которой не повреждаются соседние окружающие ткани. Метод бескровный, сокращен период реабилитации, не бывает осложнений. Возможно удаление труднодоступных опухолей.
При радиоволновом методе (на аппарате "Сургитрон") разрез мягких тканей осуществляется воздействием волн высокой частоты. Данный метод не дает боли. "Сургитроном" можно удалить фибромы и любые другие доброкачественные опухоли на груди, руках, шее.
Основным методом лечения всех злокачественных опухолей является хирургический. Оперативное удаление опухолей мягких тканей проводят 2-мя методами: широким иссечением или ампутацией конечности. Иссечение применяют при средних и малых размерах опухолей, сохранивших подвижность и расположенных на небольшой глубине. Кроме того, не должно быть прорастания их в сосуды, кость и нервы. Рецидивы после иссечения составляют не меньше 30 %, они удваивают риск смерти больного.
Показания к ампутации:
- нет возможности широкого иссечения;
- иссечение возможно, но сохраненная конечность работать не будет из-за нарушения иннервации и кровообращения;
- другие операции не дали результата;
- проводимые до этого паллиативные ампутации привели к нестерпимым болям, зловонию из-за распада тканей.
Ампутацию конечности производят выше уровня опухоли.
Лучевая терапия как способ монолечения при саркоме не дает никаких результатов. Поэтому ее используют как дополнение перед и после операции. До операции она влияет на образование таким образом, что оно уменьшается в размерах и его легче оперировать. Также она может помочь неоперабельную опухоль сделать операбельной (70 % случаев дают положительный эффект при таком подходе). Применение ее после операции уменьшает возможность рецидивов. Это же самое можно сказать и о химиотерапии – использование комбинированного метода наиболее эффективно.

Прогноз на 5-летнюю выживаемость при саркомах имеет очень низкий процент ввиду их повышенной агрессивности. Многое зависит от стадии, вида опухоли, возраста больного и общего статуса организма.
Самый плохой прогноз имеет синовиальная саркома, выживаемость при данном заболевании составляет не более 35 %. Остальные опухоли при ранней диагностике, успешности операции и адекватного периода восстановления имеют больше возможности на 5-летнее выживание.
Представим себе человека, у которого врачи нашли нечто, напоминающее опухоль. Казалось бы - нашли, так надо лечение начинать - ведь чем скорее, тем лучше. Однако не все тут так просто. Для начала доктора должны убедиться, что перед ними-опухоль ли это, или нет? Если опухоль - то какая? Доброкачественная, злокачественная? Каков ее гистогенез( из какой ткани она произошла) и какова стадия ее развития? От этих обстоятельств напрямую зависит тактика лечения пациента.
Итак, опухоль - это патологическое тканевое образование, характеризующееся чрезмерным ростом, не координируемым окружающими нормальными тканями и сохраняющимся после исчезновения стимулов, ее вызвавших. Можно выделить минимум три основных функциональных отличия опухолевых клеток от нормальных: это автономность, избыточность, дезорганизация. Автономность - рост и размножение опухолевых клеток происходят независимо от регуляторных механизмов и ростовых стимулов, действию которых подчиняются клетки нормальных тканей; избыточность -проявляется чрезмерными размерами разрастания опухолевой ткани, постоянным делением клеток опухоли; дезорганизация - структуры, образуемые клетками опухоли, не соответствуют строению нормальных тканей. Опухолевые клетки характеризуются также снижением дифференцировки, или анаплазией(сейчас этот термин все чаще заменяют на катаплазию). Морфологически анаплазия проявляется: ядерным полиморфизмом -разнообразие (чрезмерное) размеров и формы ядер; гиперхромией ядер - увеличение интенсивности их окраски на гистопрепарате - она обусловлена увеличением содержания ДНК в опухолевой клетке (они часто полиплоидны-т.е. содержат несколько наборов хромосом); наличием атипичных фигур митоза (деления клеток); наличием клеток причудливой формы, иногда гигантских клеток.
Теперь кратко пройдемся по некоторым классификациям опухолей. Клинически все опухоли можно подразделить на доброкачественные, злокачественные и т.н. пограничные(с низкой степенью злокачественности). Доброкачественные опухоли обычно протекают благоприятно, метастазов не дают, часто отграничены от нормальных тканей т.н. псевдокапсулой, имеют экспансивный (т.е. клетки опухоли не смешиваются с нормальными ,а как бы отодвигают их в процессе роста) медленный рост. Прогноз, как правило, благоприятный - но есть одно исключение - опухоли центральной нервной системы. Почему? Потому, что там в принципе не важно, доброкачественная опухоль или нет, а важно то, что любая опухоль - это лишний объем, а лишний объем в условиях замкнутой и нерасширяемой полости черепа(ну,у взрозлых точно) - это всегда плохо и опасно для жизни. Злокачественные опухоли - протекают, как правило, неблагоприятно, дают метастазы, не отграничены от окружающих тканей, у них инфильтративный тип роста ( опухолевые клетки "смешиваются" с нормальными), рост опухоли часто быстр. Прогноз, как правило, неблагоприятен - хотя тут многое зависит от своевременности и качества проведенной диагностики и лечения. И, наконец, пограничные опухоли - их особенность в том, что при быстром выявлении и лечении прогноз для жизни пациента отличный, но при отсутствии лечения они могут давать метастазы и приводить к гибели больного.
Это была одна из многочисленных клинических классификаций опухолей, теперь коротко рассмотрим гистологические (гистогенетические) группы опухолей человека:
1. Эпителиальные опухоли, составляющие более 80% всех опухолей человека. Могут быть доброкачественными и злокачественными соответственно. В зависимости от типа эпителия, из которого произошла опухоль, выделяют:
- опухоли из плоского эпителия. Доброкачественная опухоль-папиллома (плоскоклеточная), злокачественная -плоскоклеточный рак.
- опухоли из железистого эпителия. Доброкач. - аденома, злокач. -аденокарцинома.
- опухоли из переходного эпителия. Доброкач. - папиллома (переходноклеточная), злокач - переходноклеточный рак.(переходный эпителий в норме покрывает ,например ,слизистую мочевого пузыря).
N.B.! Рак - это злокачественная опухоль ЭПИТЕЛИАЛЬНОГО ПРОИСХОЖДЕНИЯ ! Т.е. рак кожи бывает, а вот первичного рака мозга - нет, бывают только метастазы рака в мозг.
2 . Мезенхимальные опухоли. Мезнхима - это эмбриональный зачаток соединительной ткани, к которой относится костная, хрящевая, плотная и рыхлая волокнистые соединительные ткани и т.п. Кроме того, она дает начало клеткам крови и гладким мышечным клеткам, однако опухоли кроветворной ткани в этот раздел классификации не входят.
- Доброкачественные опухоли: фиброма, липома, остеома и др.
- Злокачественные опухоли: фибросаркома, липосаркома, остеосаркома соответственно.
3 . Опухоли из клеток кроветворной и лимфоидной ткани.
- Все опухоли этой категории имеют злокачественное течение. К ним относятся, например, лимфомы, болезнь Ходжкина, лейкозы, миеломная болезнь и др.
4 . Опухоли из нервных и глиальных клеток, а также опорных клеток нервной системы (менингососудистые).
- сюда включены нейробластома, глиомы, менингеомы и т.п.
5 . Герминогенные опухоли.
- эта группа опухолей включает в себя такие опухоли, как:
_ семинома - злокачественная опухоль из герминогенных клеток яичника.
_ тератома - опухоль из зародышевых клеток.
_ тератокарцинома - озлокачествленная тератома.
_ хорнионкарцинома - упрощенно говоря - злокачественное новообразование плаценты.
6 . Кроме того, выделяют еще и смешанные опухоли - состоящие как из эпителиальных, так и из мезенхимальных опухолевых клеток.
Это упрощенная и, вероятно, несколько устаревшая классификация, однако она нужна для понимания того, насколько разнообразны опухоли человека. Нюанс тут в том, что "опухоль опухоли рознь" - и от гистологического строения и происхождения во многом зависит и клиника онкологического заболевания и тактика его лечения. Поэтому потаогистологическое (патоморфологическое, патологоанатомическое ) исследование имеет большую важность в онкологии - оно во многом определяет лечение и прогноз заболевания. Ведь разные опухоли и клинически проявляются по-разному, и лечатся тоже по-разному. Скажем, объем оперативного вмешательства при доброкачественной и злокачественной опухоли - две большие разницы, как говорят в Одессе.
Часто опухоли предшествуют т.н. предопухолевые состояния - ткань в таком состоянии уже не нормальна, но и опухолевой еще не является. В онкоморфологии их еще называют фоновыми, т.к. на их "фоне" резко возрастает вероятность развития злокачественных новообразований. К ним относятся дистрофия (нарушение обмена веществ и трофики тканей), атрофия, склероз (патологическое разрастание соединительной ткани), гиперплазия (резкое увеличение числа клеток в ткани вследствие их интенсивного деления), метаплазия (переход одного вида ткани в другой, родственный ей вид - например, многорядного мерцательного эпителия бронхов в многослойный плоский эпителий) и дисплазия. Дисплазия - это выраженные нарушения пролиферации(клеточного деления, грубо говоря) и дифференцировки(приобретения клетками специфических морфофизиологических свойств) эпителия с развитием клеточной атипии(различная величина и форма клеток, увеличение размера и гиперхромия ядер, атипичные митозы(деления) и т.п.) и нарушением гистоархитектоники (нормального строения ткани). Однако базальная мембрана (тонкая, неразличимая в световой микроскоп "подложка" для эпителия, состоящая из фибриллярных структур ,протеогликанов и гликопротеидов ) не нарушается. Дисплазия бывает трех степеней: легкая (малая, 1 степень), умеренная (средняя, 2 степень), тяжелая (значительная, 3 степень). Собственно дисплазия 3 степени рассматриваются как облигантный (необратимый) предрак, а предъидущие 2 как факультативный (обратимый) предрак. Кроме того, в некоторых источниках указывается на то, что хроническое повреждение тканей (травматизация, химические агенты и т.п.) и хроническое воспаление также увеличивают риск развития онкопатологии.
Дело в том, что есть обширная группа заболеваний, не онкологических по сути дела, однако похожих на онкологические. Они и называются опухолеподобными заболеваниями. Рассмотрим кратко некоторые опухолеподобные образования мягких тканей. В литературе наиболее часто можно встретить описания таких патологий как: нодулярный фасциит, пролиферативный фасциит, ишемический фасциит (все три нозологии - упрощенно говоря, воспалительные процессы в фасциях и мышцах, различного происхождения, но с выраженной пролиферацией клеток, что и ставит вопрос о дифференциальной диагностики с онкопатологией ) келоид, склерозирующий ретроперитонеальный и медиастинальный фиброз, радиационный фиброматоз, обызвествляющаяся фиброзная псевдооухоль и др.
Краткая характеристика указанных выше заболеваний:
- Келоид(Алибера) - посттравматическое, очаговое, чрезмерное формирование, т.н. аберрация роста рубцовой ткани в дерме и структурах, расположенных ниже.
- Склерозирующий ретроперитонеальный и медиастенальный фиброз(болезнь Ормонда)- редкое заболевание с неизвестными причинами, выражающееся прогрессирующим, нечетко отграниченным, двухсторонним фиброзом забрюшинной клетчатке со сдавлением мочеточников и гидронефрозом, а также склерозом перикарда (одной из оболочек сердца) и мягких тканей вокруг аорты, трахеи и бронхов.
- Радиационный фиброматоз - редкое заболевание приемущественно пожилых, подвергшихся от 2 до 40 лет назад радиационному облучению в дозе 300-600 грэй. Нечетко отграниченный рубцовый очаг, нередко многоузловой, склонный к изъязвлению и рецидивам.
- Обызвествленная фиброзная псевдоопухоль - редкое заболевание соединительной ткани у детей и молодых лиц. Плотный фиброзный узел, локализован чаще всего под кожей, в скелетной мускулатуре, в плевре. Диаметр 2,5-15 см., часто с включениями солей кальция, то более, то менее отграничен от окружающих тканей.
В принципе, заболеваний, требующих дифференциальной диагностики с онкопатологией, помимо опухолеподобных, очень много - это и некоторые формы туберкулеза, паразитарные инвазии, пневмокониозы (заболевания легких из-за долгого вдыхания пыли), гранулематозные болезни и многое, многое другое - что перечислять, честно говоря, у меня нет ни сил, ни желания.
Про опухолеподобные поражения я рассказал, вспомнив о госпоже Антоненко - та, пользуясь мнительностью пациентов, частенько внушала людям с опухолеподобными заболеваниями что у них рак в последней стадии, и без ее волшебной водопроводной водички им не выжить… Поэтому я решил, что случайному читателю не помешает кое-что узнать о состояниях, которые в "Докторе Хаусе" главный герой называл "рак, но не рак".
Ну и напоследок. Один из самых важных аспектов лечения онкозаболеваний - время. Ранняя диагностика и как можно более раннее начало соответствующей терапии - один из основных компонентов если не успешного избавления от этой напасти, то хотя бы приемлемого увеличения продолжительности и качества жизни. Об этом нужно помнить. Собственно, полагаю, именно из-за этого онкологи катят бочку на всяких "народных целителей" - мало того, что их помощь часто сама по себе бесполезна, а то и вредна, так еще и отнимает драгоценное время. И опухоль из операбельной становится неоперабельной, а докторам приходится ставить диагноз, больше похожий на смертный приговор. Поэтому лечение онкозаболеваний затягивать ни в коем случае нельзя!

Мезенхимальные опухоли происходят из производных мезенхимы - зародышевой соединительной ткани большинства многоклеточных животных и человека:
соединительной (фиброзной), жировой, мышечной, сосудистой, костной, хрящевой тканей, синовиальных и серозных оболочек.
- Встречаются намного реже эпителиальных.
- Чрезвычайно гетерогенны, что объясняется гетерогенностью мезенхимальных тканей.
- Не обладают органной специфичностью (могут встречаться в любом органе).
- Доброкачественные варианты крайне редко подвергаются малигнизации.
- При некоторых разновидностях мезенхимальных опухолей трудно определить разницу между паренхимой опухоли и стромой.
Доброкачественные опухоли
- Врожденное образование. Чаще локализуется в коже, обнаруживается в печени (наиболее часто встречающаяся первичная опухоль печени).
- Увеличивается с ростом организма.
- Спонтанно не исчезает.
- Может сопровождаться тромбозом, изъязвлением, инфицированием.
- Макроскопическая картина: на коже имеет вид темно-красных пятен или узла красно-синюшного цвета с четкими границами.
- Микроскопическая картина: множество тонкостенных сосудистых полостей, выстланных эндотелиальными клетками без признаков клеточного атипизма. Полости различной формы и величины (тканевой атипизм), заполнены кровью и тромботическими массам
Злокачественные опухоли
Саркома Капоши – множественная злокачественная опухоль из мало-дифференцированной сосудистой ткани.
Существуют 4 клинические разновидности:
- Спорадическая форма (классический вариант) – возникает у мужчин в возрасте старше 60 лет (преимущественно евреев и жителей Средиземноморья).
- Эндемическая форма - распространена в некоторых районах Центральной Африки (10% всех опухолей).
- Эпидемическая форма (ВИЧ-ассоциированная) – возникает при ВИЧ-инфекции на стадии выраженного иммунодефицита и относится к ВИЧ-ассоциированным заболеваниям.
- Саркома Капоши, развивающаяся при применении иммунодепрессантов.
Морфология саркомы Капоши.
- Макроскопическая картина: красновато-голубоватые или фиолетовые пятна и бляшки на коже, часто с изъязвлением.
- Микроскопическая картина (не зависит от клинической формы): сосудистые полости, выстланные эндотелиальными клетками и заполненными эритроцитами. Пучки вытянутых фибробластоподобных клеток. Характерны кровоизлияния, гемосидероз.
Редкая злокачественная опухоль из гладкомышечной ткани. Встречается забрюшинно, в матке. Чаще возникает de novo и не связана с озлокачествлением лейомиомы.
Прогноз крайне плохой: более половины больных умирают в течение 2 лет.
В подавляющем большинстве случаев меланома локализуется в коже, реже в оболочках глаз, еще реже в мягких мозговых оболочках и пр. Чаще возникает у женщин 30 – 50 лет на коже нижних конечностей, головы, шеи. Прослеживается связь меланом кожи с инсоляцией (УФО). Большинство меланом возникает de novo, крайне редко на фоне предсуществующих пигментных образований.
Основные варианты меланомы. Клинико-морфологическая классификация меланомы:
- Злокачественная лентиго-меланома.
- Нодулярная меланома.
- Акральная лентигинозная меланома.
- Поверхностно-распространяющаяся меланома - наиболее частый вариант. Типичная локализация – конечности и туловище. Преобладает радиальная форма роста (до 10 лет).
- Макроскопическая картина: пятно или бляшка без четких границ, окрашенные в различные цвета – от розово-бурого до темно- коричневого.
- Микроскопическая картина: мономорфные атипичные меланоциты, образующие гнезда из педжетоидных клеток – крупные клетки с вакуолизированной светлой цитоплазмой (горизонтальный рост). Очаги инвазии в дерму, часто окруженные клеточным инфильтратом и фиброзной тканью (вертикальный рост). Прогноз - очень хороший, после появления препарата Кейтруда, можно сказать о возможности полного излечения вбольшинстве случаев.
Общая характеристика: большинство этих опухолей – опухоли головного мозга. Опухоли ЦНС значительно чаще встречаются у детей, чем у взрослых. Первичные злокачественные опухоли ЦНС метастазируют редко, в основном в пределах ЦНС по току ликвора.
Доброкачественные интракраниальные опухоли могут привести к смерти благодаря сдавлению жизненно важных отделов мозга (т.е. клинически быть злокачественными).
Читайте также:

