Классификация tnm при раке сигмовидной кишки
Система TNM широко распространена (системы Дюкс и Астлер-Колер не используются): Т = первичная опухоль, N = вовлечение лимфоузлов, М = отдаленные метастазы. Ниже представлена TNM классификация рака толстой кишки.
а) Первичная опухоль
Тx Первичная опухоль не может быть оценена
Т0 Признаки первичной опухоли отсутствуют
Tis Рак in situ: интраэпителиальный или с инвазией в собственную пластинку
Т1 Опухоль прорастает в под слизистый слой
Т2 Опухоль прорастает в собственную мышечную оболочку
Т3 Опухоль прорастает через мышечную оболочку в субсерозный слой или в неперитонизированные параколические/параректальные ткани
Т4 Опухоль прорастает висцеральную брюшину или непосредственно прорастает в соседние органы
б) Регионарные лимфатические узлы (N)
Nx Региональные лимфатические узлы не могут быть оценены
N0 Нет метастазов в региональные лимфатические узлы
N1 Метастазы в 1-3 региональных лимфатических узлах
N2 Метастазы в >4 региональных лимфатических узлах
в) Отдаленные метастазы (М)
Mx Наличие отдаленных метастазов не может быть оценено
M0 Отдаленных метастазов нет
Ml Отдаленные метастазы
г) Протяженность резекции
Rx Наличие резидуальной опухоли не может быть оценено
R0 Резидуальной опухоли нет
R1 Резидуальная опухоль определяется микроскопически
R2 Резидуальная опухоль определяется макроскопически
д) Модификаторы
р Патоморфологическая оценка
с Клиническая оценка
и Ультрасонографическая оценка
у Оценка после химиолучевой терапии
е) Клиническое стадирование, основанное на наиболее значимом компоненте TNM
- Стадия I М0 + N0 =>Т1 или Т2
- Стадия II М0 + N0 => Т3 или Т4
IIА Т3 N0 М0
IIВ Т4 N0 М0
- Стадия III М0 => N+, любая Т
IIIА Т1-Т2 N1 М0
IIIВ Т3-Т4 N1 М0
IIIС любая Т N2 М0
- Стадия IV M1, любая Т, любая N
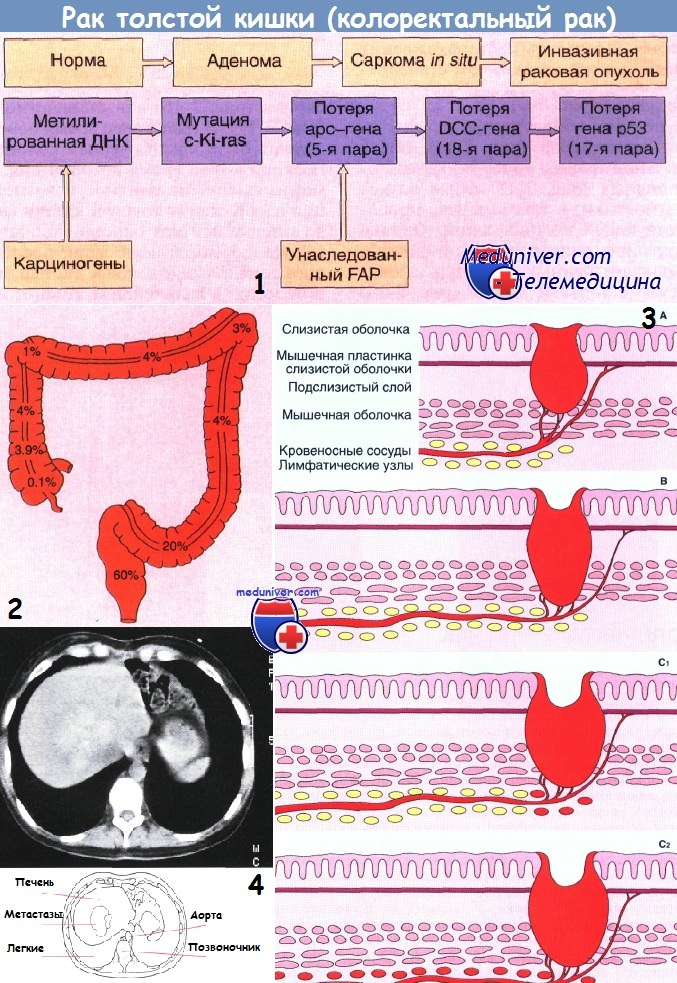
1 - Прогрессирование генетического дефекта, ведущее к развитию колоректального рака. Считают, что такая последовательность событий встречается часто, но необязательно включает все приведенные изменения и не всегда соответствует указанному порядку событий.
2 - Схема, иллюстрирующая частоту встречаемости рака в разных частях толстой кишки.
3 - Стадии развития рака толстой кишки по Дьюку (схема):
А — опухоль ограничена стенкой кишки;
В — прорастание мышечного слоя без вовлечения в процесс лимфатических узлов;
С1 — прорастание всех слоев стенки кишки с вовлечением ближайших лимфатических узлов;
С2 — то же, что и при стадии С1, плюс поражение отдаленных лимфатических узлов.
4 - Метастазы с центральным кальцинозом у больного с желтухой, вызванной диссеминированным колоректальным раком (без клинических симптомов поражения толстой кишки). Компьютерная томография.
Во всем мире наблюдается тенденция к росту заболеваемости колоректальным раком. В России, по статистическим данным за 2015г., опухоли данной локализации занимают четвертое место в структуре всех злокачественных новообразований и составляют 12%. Причины, вероятнее всего, кроются в ухудшающейся экологической обстановке, накоплению генетических мутаций и изменения характера питания в сторону продуктов с низким содержанием клетчатки.
Из всех злокачественных новообразований ободочной кишки, локализация карциномы в сигмовидной встречается примерно в 50% случаев.
В Международной классификации болезней (МКБ 10) рак сигмовидной кишки шифруется под кодом — C18.7.
Краткий анатомический экскурс
Сигмовидная кишка – это конечный отдел ободочной кишки, имеет S-образную изогнутую форму, расположена в левой подвздошной ямке. Длина ее составляет от 45 до 55 см.
В данном отделе кишечника формируются каловые массы, которые в последующем перемещаются в прямую кишку. Исходя из анатомических ориентиров и особенностей кровоснабжения, хирурги выделяют три отдела – проксимальный (верхний), средний и дистальный (нижний). В зависимости от того, в каком сегменте локализуется опухоль, избирается и объём оперативного вмешательства.
Причины развития
Предрасполагающими факторами развития заболевания относят:
- потребление рафинированной высококалорийной пищи с низким содержанием клетчатки;
- ожирение;
- малоподвижный образ жизни;
- курение, алкоголь;
- возраст старше 60 лет.

Несмотря на то, что единого представления о причинах возникновения злокачественных опухолей данной локализации в настоящий момент не сформировано, выявлена связь между развитием рака сигмовидной кишки у людей, относящихся к группе риска.
- Наличие подтвержденного рака кишечника у родственников первой линии. Шанс заболеть раком у таких лиц увеличивается в 2-3 раза.
- Наследственные заболевания кишечника. В первую очередь, это семейный аденоматозный полипоз, на фоне которого, без соответствующего лечения, в 100% случаев развивается злокачественная опухоль.
- Полипы сигмовидной кишки. Это доброкачественные образования (аденомы), исходящие из слизистой оболочки. Полипы перерождаются в рак в 20-50% случаев. Почти всегда карцинома развивается из полипа, крайне редко – из неизмененной слизистой.
- Другие предраковые поражения кишечника – неспецифический язвенный колит, болезнь Крона, сигмоидит.
- Ранее перенесенные операции по поводу злокачественных опухолей кишечника других локализаций.
- Состояние после лечения злокачественных новообразований молочной железы, яичников у женщин.
Симптомы рака сигмовидной кишки
Рак сигмовидной кишки развивается достаточно медленно, и долгое время протекает никак клинически не проявляясь. От начала злокачественного перерождения клеток до появления первых симптомов может пройти несколько лет. Этот факт имеет как положительные, так и отрицательные аспекты.
Во-первых, медленно развивающийся рак можно выявить и вылечить на ранних стадиях с использованием мини-инвазивных технологий.
С другой же стороны, если человека ничего не беспокоит, его очень трудно мотивировать выполнить обследование. Тем более такое неприятное, как колоноскопия.
В 80% случаев, первыми симптомами рака сигмовидной кишки являются:
- Нарушение дефекации. Могут быть задержки стула до нескольких дней, чередование запоров с поносами, тенземы (ложные позывы) или многоэтапный акт дефекации (чтобы опорожнить кишечник, требуется несколько походов в туалет).
- Различные патологические выделения из заднего прохода. Это могут быть примеси крови, слизи.
- Наличие общей слабости, повышенной утомляемости, бледности кожного покрова, появление одышки и сердцебиения (признаки анемии и интоксикации).
- Дискомфорт в животе (вздутие, боли в левой половине и нижних отделах брюшной полости).
По мере роста опухоли все симптомы прогрессируют вплоть до грозных осложнений – острой кишечной непроходимости, перфорации стенки органа или кровотечения из новообразования. Почти половина пациентов, поступающих экстренно с непроходимостью – это больные с запущенным раком сигмовидной кишки, классическая клиника которого – это сильнейшие спастические боли, вздутие живота, отсутствие отхождения стула и газов, рвота.
Симптомы рака сигмовидной кишки у женщин и мужчин почти не отличаются, особенностью является только то, что анемия у женщин долгое время может интерпретироваться исходя из других причин, и, при отсутствии характерных клинических проявлений, женщина направляется на обследование кишечника достаточно поздно.
Диагностика
Заподозрить злокачественное новообразование сигмовидной кишки можно по одному или нескольким перечисленным симптомам. Далее для подтверждения диагноза проводятся:
- анализ кала на скрытую кровь;
- общий анализ крови;
- ректороманоскопия (осмотр ректосигмоидного отдела с помощью жесткого аппарата), метод старый, но до сих пор используемый в некоторых лечебных учреждениях;
- сигмоидоскопия – исследование нижних (дистальных) отделов кишечника гибким эндоскопом;
- колоноскопия – осмотр всей толстой кишки;
- ирригоскопия – рентгеновское исследование толстой кишки с помощью бариевой клизмы (проводится сейчас редко, только при невозможности проведения колоноскопии);
- биопсия измененного участка слизистой оболочки или целого полипа;
- УЗИ или КТ органов брюшной полости и малого таза;
- рентгенография легких для исключения метастазов;
- определение онкомаркеров РЭА, СА 19.9.

Дополнительные методы обследования назначаются по показаниям: эндоскопическое УЗИ, МРТ брюшной полости с контрастированием, ПЭТ-КТ, сцинтиграфия костей скелета, диагностическая лапароскопия.
Классификация
По характеру инвазии различают экзофитные (растущие внутрь) и эндофитные (прорастающие стенку кишки) формы.
По гистологическому строению различают:
- Аденокарциномы (в 75-80% случаев)- опухоль из железистой ткани, она может быть высоко-, умеренно- и низкодифференцированной.
- Слизистая аденокарцинома.
- Перстневидно-клеточный рак.
- Недифференцированный рак.
Международная классификация TNM позволяет стадировать опухоль, что влияет на план лечения и прогноз.
Т (tumor)- это распространение первичного очага.
- Тis- рак in situ, опухоль ограничена слизистым слоем.
- Т1, Т2, Т3 – новообразование соответственно прорастает подслизистую основу, мышечную оболочку, распространяется в подсерозную основу.
- Т4 – определяется инвазия (распространение) за пределы стенки кишки; возможно врастание в окружающие органы и ткани.
N (nodus)- метастазирование в региональные лимфоузлы.
- N0 – поражения лимфоузлов нет.
- N1- метастазы в 1-3 лимфатических узлах.
- N2 – поражение более 3 лимфоузлов.
М –наличие отдаленных метастазов.
- М0 — очагов нет.
- М1 – определяются метастазы в других органах. Рак данного отдела чаще всего метастазирует в печень, реже – в легкие, головной мозг, кости и другие органы.
Исходя из TNM, выделяют следующие стадии рака:
III. T1-T4; N1-N2; M0.
IV. T любое; N любое; M1.
Лечение
Если опухоль не вышла за пределы слизистой оболочки – вполне допустимо ее эндоскопическое удаление. Обычно на практике это происходит так: врач-эндоскопист иссекает подозрительный полип, отправляет его на гистологическое исследование. Если патоморфолог выявляет карциному in situ, пациент тщательно обследуется еще раз, и при отсутствии признаков распространения процесса, он считается излеченным и наблюдается по определенному плану.

При 1, 2 и 3-й стадии рака необходима резекция кишки. Операции при злокачественных опухолях выполняются по принципу хирургического радикализма с соблюдением абластики. Это значит:
- Достаточный объем резекции (не менее 10 см от опухоли выше и ниже ее границ).
- Ранняя перевязка сосудов, идущих от новообразования.
- Удаление участка кишки одним пакетом с регионарных лимфоузлов.
- Минимальное травмирование поражённого участка.
Виды операций при раке сигмовидной кишки:
- Дистальная резекция. Выполняется при расположении опухоли в нижней трети кишки. Удаляется 2/3 органа и верхнеампулярная часть прямой кишки.
- Сегментарная резекция. Удаляется только участок, пораженный опухолью. Обычно применим при раке 1-2 стадии, расположенном в средней трети.
- Левосторонняя гемиколэктомия. При раке 3 стадии и расположении его в верхней трети кишки удаляется левая половина ободочной кишки с формированием колоректального анастомоза (поперечноободочная кишка мобилизуется, низводится в малый таз и сшивается с прямой кишкой).
- Обструктивная резекция (по типу Гартмана). Суть вмешательства – резецируется участок с опухолью, отводящий конец кишки ушивается, а приводящий выводится на брюшную стенку в виде одноствольной колостомы. Данное вмешательствр выполняется у ослабленных, пожилых больных, при экстренных операциях по поводу непроходимости кишечника, при невозможности формирования анастомоза за одну операцию. Часто — является первым этапом хирургического лечения. Вторым, после подготовки больного, возможно проведение реконструктивновосстановительной операции. Реже — колостома остается навсегда.
- Паллиативные хирургические пособия. Если опухоль распространилась так, что удалить ее нельзя, или имеются множественные метастазы в других органах, применяются только меры по устранению кишечной непроходимости. Обычно это формирование противоестественного заднего прохода- колостомы.
- Лапароскопическая резекция. Допускается при небольших размерах первичного очага.
Цель химиотерапии – максимально возможно уничтожить оставшиеся в организме раковые клетки. Для этого применяются цитостатические и цитотоксические препараты, назначаются они химиотерапевтом.
При раке 1 стадии лечение обычно ограничивается хирургическим вмешательством.
Виды химиотерапевтического лечения:
- Послеоперационное — показана больным 2-3 стадии с регионарными метастазами, при низкодифференцированной опухоли, сомнениях в радикальности операции. Показателем для назначения химиотерапии может также служить нарастание уровня онкомаркера РЭА через 4 недели после операции.
- Периоперационная — назначается пациентам с единичными отдаленными метастазами для подготовки к их удалению
- Паллиативное химиотерапевтическое лечение проводится больным с 4 стадией рака для облегчения состояния, улучшения качества жизни и увеличения ее продолжительности.
Рак сигмовидной кишки IV стадии
Лечение злокачественных опухолей данной локализации с единичными метастазами в печень, легкие проводится по следующим протоколам:
- Удаляется первичная опухоль, при возможности – одномоментно иссекают метастазы, после операции назначается химиотерапия. После патоморфологического исследования удаленной опухоли производят генетический анализ: исследование мутаций в гене KRAS. И, исходя из результатов диагностики, определяются показания к назначению таргетных препаратов (бевацизумаб).
- После удаления первичной опухоли проводятся несколько курсов химиотерапии, затем удаляются метастазы, после операции также проводится лечение цитотоксическими препаратами.
- Если рак сигмовидной кишки ассоциирован с метастатическим поражением одной доли печени, то после удаления первичного очага и последующего химиотерапевтического лечения возможно выполнение анатомической резекции печени (гемигепатэктомии).
При множественных метастазах или прорастании опухолью соседних органов проводится паллиативная операция и химиотерапия.
Прогноз
Прогноз после операции зависит от многих моментов: стадии, возраста больного, сопутствующих заболеваний, степени злокачественности опухоли, наличия осложнений.
Смертность после плановых онкологических вмешательств на сигмовидной кишке составляет 3-5%, при экстренных – до 40%.
Пятилетняя выживаемость при радикальном лечении рака составляет около 60%.
Если проведено радикальное лечение с сохранением естественного опорожнения кишечника, пациент полностью возвращается к полноценной жизни.
Наблюдения у онколога для профилактики рецидивов проводятся первый год каждые 3 месяца, затем каждые полгода в течение пяти лет, в последующем – один раз в год.
Являясь весьма динамичными во времени процессы опухолевого роста и метастазирования диктуют необходимость создания системы стадийности.
Эта система является клинически необходимой, позволяя обосновывать диагностические и лечебные программы и разделить больных на относительно точные прогностические группы.
Основным допущением в большинстве стадийных классификаций является то, что по мере увеличения первичной опухоли в размерах локальная опухолевая инвазия, метастазы в регионарные лимфатические узлы и отдаленная диссеминация будут развиваться как прогнозируемые явления.
Классификация по С.Е. Dukes
При этом стадийность рака ободочной кишки является наиболее запутанным аспектом проблемы этого заболевания. С.Е. Dukes (1932) первоначально сформулировал концепцию, связанную с ростом и распространенностью колоректального рака.
Она была основана на трех постулатах:
1) опухоль развивается локально посредством прогрессивно возрастающей инвазии в кишечную стенку;
2) ход лимфогенного распространения, якобы, методичен и предсказуем;
3) гистологическая форма определяет скорость роста опухоли.
Основываясь на этой концепции С.Е.Dukes предложил делить всех больных с колоректальным раком на 3 группы:
• Группа А: больные с опухолями, проросшими только кишечную стенку и не давшими метастазы в лимфатические узлы.
• Группа В: больные с опухолями, проросшими кишечную стенку и перешедшими на окружающую клетчатку, но не давшими метастазов в регионарные лимфатические узлы.
• Группа С: больные с опухолями, прорастающими околокишечную клетчатку и сопровождающиеся метастазами в регионарные лимфатические узлы.
Эта классификация в определенной мере отражает последовательность развития рака ободочной кишки, но не учитыеват некоторых вариантов этого развития. Например, отсутствует группа опухолей, при которых нет прорастания всех слоев кишечной стенки, но уже есть метастазы в лимфатические узлы.
Гипотеза С.Е. Dukes не смогла объяснить, почему, по меньшей мере, 50% больных умирает от устойчивого заболевания после полного, как казалось, хирургического удаления опухоли. В классификации С.Е. Dukes нет такого важного прогностического фактора, как инвазия в прилегающие органы. В попытках разделить больных раком ободочной кишки на более точные прогностические группы возникло множество классификаций: M. Kirklin et. al. (1949); V.B. Astler и F.A. Coller (1954); L.L. Gunderson и H. Sosin (1978) и другие.
Классификация С.А. Холдина
В нашей стране использовалась классификация С.А. Холдина (1955), разработанная для рака прямой кишки, которая переносилась на рак ободочной кишки.
Согласно этой классификации все больные раком ободочной кишки могут быть разделены на четыре группы:
1. Группа А — опухоли, проникающие только в слизистую, подслизистую и мышечную оболочки без метастазов в регионарные лимфатические узлы.
2. Группа Б — опухоли, прорастающие всю толщу кишечной стенки с проникновением в околокишечную клетчатку, без метастазов в регионарные лимфатические узлы.
3. Группа AM — опухоли, прорастающие только слизистую, подслизистую и мышечную оболочки, но с наличием метастазов в регионарных лимфатических узлах.
4. Группа БМ — опухоли, прорастающие все слои стенки и окружающую клетчатку с поражением метастазами регионарных лимфатических узлов. Как видно, эта классификация близка к классификации C.E. Dukes и во многом сохраняет ее недостатки.
В настоящее время относительно рака ободочной кишки, как и других злокачественных новообразований, параллельно существуют две клинические классиикации: четырехстадийная (стадии обозначаются римскими цифрами I, II, III, IV) и разработанная специальным комитетом Международного противоракового союза система TNM.
Первая из них классифицирует рак ободочной кишки следующим образом:
небольшая ограниченная опухоль, локализующаяся в толще слизистой оболочки и подслизистого слоя кишечной стенки. Метастазов в регионарные лимфатические узлы нет.
а) опухоль больших размеров, но занимающая не более полуокружности стенки, не выходящая за ее пределы и не переходящая на соседние органы, без регионарных метастазов;
б) опухоль того же или меньшего размера, но при наличии одиночных метастазов в регионарные лимфатические узлы.
а) опухоль занимает более полуокружности кишки, прорастает всю стенку или соседнюю брюшину, метастазов нет;
б) опухоль любого размера, но при наличии множественных метастазов в регионарных лимфатических узлах.
обширная опухоль, прорастающая соседние органы, с множественными регионарными метастазами или любая опухоль с отдаленными метастазами.
Классификация по системе TNM
Система классификации TNM, впервые разработанная в 1953 г. затем публиковавшаяся в усовершенствованном виде в 1958, 1968, 1974 и 1978 гг., базируется на объективной оценке степени анатомической распространенности опухоли и ее метастазов и может быть дополнена данными, полученными при патогистологическом исследовании и (или) хирургическом вмешательстве.
Классификация по системе TNM опирается на данных, анализирующих состояние трех компонентов опухолевого процесса: распространение первичной опухоли (Т), состояние регионарных лимфатических узлов (N), наличие или отсутствие отдаленных метастазов (М).
Цифры добавляемые к каждому из символов: для Т (от 1 до 4) — размеры и (или) местное распространение первичной опухоли; для N (от 1 до 3) — различную степень поражения метастазами регионарных лимфатических узлов; для М — отсутствие (0) или наличие (1) отдаленных метастазов.
Системой TNM предусматриваются ситуации, когда не определяется первичная опухоль (ТО), не имеется признаков метастазов в регионарных лимфатических узлах (NO). В ряде случаев вместо цифр к символам добавляется знак "X", означающий, что по тем или иным причинам не представляется возможным оценить размеры и местное распространение первичной опухоли (ТХ), состояние регионарных лимфатических узлов (NX), Наличие или отсутствие отдаленных метастазов (MX). Категория Ml иногда дополняется указаниями о локализации отдаленных метастазов (легкие — PUL, кости — OSS, печень — НЕР и т.д.).
Если характеристика указанных символов дается только на основании клинических рентгенологических, эндоскопических, радионуклидных, ультразвуковых методов исследования до лечения, то речь идет о клинической классификации TNM.
Если они дополняются патогистологическим исследованием (постхирургическим) опухоли и метастазов, то речь идет о системе PTNM, содержащей патогистологический компонент P-обозначающий степень поражения слоев кишечной стенки, также символом G, обозначающим степень дифференцировки клеток опухоли.
Следует признать, что в настоящее время нет достаточно точного и общепризнанного определения категорий Т для рака ободочной кишки. Мы используем следующие обозначения этого компонента.
Tin situ — опухоль в пределах слизистой оболочки:
Т1 — небольшая опухоль (2-3 см), не вызывающая деформации кишки не выходящая за ее пределы.
Т2 — опухоль больших размеров, но не превышающая полуокружности кишки, не выходящая за пределы ее стенки.
Т3 — опухоль, занимающая более полуокружности кишки, суживающая и деформирующая ее просвет, прорастающая околокишечную клетчатку.
Т4 — опухоль любых размеров, прорастающая соседние органы.
Поскольку оценить состояние внутрибрюшных лимфатических узлов представляется затруднительным, то часто символ N используется в сочетании с "X".
Если есть возможность гистологической верификации метастазов в лимфатические узлы (во время операции или при лапароскопии), то следует использовать следующие градации:
N0 — метастазов в регионарные лимфатические узлы нет;
N1 — одиночные метастазы в регионарные лимфатические узлы 1 порядка;
N2 — множественные метастазы в регионарные лимфатические узлы 1-2 порядка;
N3 — множественные метастазы в регионарные лимфатические узлы всех 3 коллекторов.
Гистолатологическая категория Р определяется после операции при исследовании препарата следующим образом:
Р1 — рак инфильтрирующий только слизистую оболочку;
Р2 — рак, инфильтрирующий подслизистый слой, но не захватывающий мышечную оболочку;
Р3 — рак, инфильтрирующий мышечную оболочку или распространяющийся до субсерозного слоя;
Р4 — рак, инфильтрирующий серозную оболочку или выходящий за ее пределы.
G — деление по степени клеточной дифференцировки:
G1 — аденокарцинома с высокой степенью дифференцировки опухолевых клеток;
G2 — аденокарцинома со средней степенью дифференцировки опухолевых клеток (солидный, коллоидный рак);
G3 — анапластическая карцинома.
В литературе имеются отдельные исследования, в которых специально сравнивалась прогностическая значимость и ценность различных стадийных классификаций колоректального рака. Как выяснилось, ни одна из них нс является особенно чувствительной к прогнозированию летального исхода.
Сравнительно высока и частота ложно-отрицательных прогнозов. PTNM система обеспечила самую малую частоту ложно-отрицательных прогнозов, она позволяет четко идентифицировать Т3 как "вовлечение в процесс соседних структур". Другие системы не включают инвазию в соседние органы ил ил не четко различают эту стадию роста от инвазии паракишечной клетчатки или слизистой оболочки.
Все стадийные классификации оказались относительно специфичными в предсказании выживаемости. Характеристики первичного рака, такие как инвазия в соседние структуры, пропорциональная глубина проникновения в кишечную стенку, степень поражения по окружности и размер, коррелировали с метастазами в регионарные лимфатические узлы.
Следует согласиться с мнением А.М. Ганичкина (1970), что при определении степени злокачественности опухоли важно учитывать индивидуальные особенности организма больного, его конституция, возраст, функциональное состояние систем и органов, а также условия внешней среды, длительность и характер течения заболевания.
Таблица 15.1. Распределение больных раком ободочной кишки по стадиям заболевания
Что такое рак сигмовидной кишки
Раком сигмы называют новообразования злокачественного характера течения, которые поражают ткани данного отдела кишки. Подобные процессы, по мнению специалистов, возникают в результате образования застойных процессов, когда каловые массы перестают продвигаться дальше.
Таким образом, кал распределяется по всей длине сигмовидной кишки и становится причиной нарушения кровообращения в тканях, что вызывает воспалительный процесс.
Злокачественные новообразования устанавливаются чаще всего у пациентов в возрасте от 45 лет вне зависимости от пола.
Классификация
В соответствии с МКБ 10, рак сигмовидной кишки имеет код С 18.7. Но в данную группу не включен рак ректосигмоидного отдела. Это обусловлено тем, что международная классификация разделяет раковые опухоли только в зависимости от их локализации.
- Онкогастроэнтерология
- Наталья Геннадьевна Буцык
- 6 декабря 2020 г.
Таким образом, рак ректосигмоидного отдела имеет код МКБ 10 С 19. Но подобное разделение не позволяет специалистам точно описать особенности течения заболевания.
Рак классифицируется также в соответствии с направленностью роста новообразования, строения и других особенностей.
На основе структуры и механизма развития опухоли, поражающей стенки сигмовидной кишки, выделяют несколько различных образований. К ним относятся аденокарцинома, плоскоклеточный рак, слизистый, перстневидно-клеточный и недифференцированный.
В зависимости от степени зрелости клеток, из которых формируется опухоль, выделяют низко-, умеренно- и высокодифференцированные.
Самым агрессивным типом считается низкодифференцированный рак, так как он отличается стремительным разрастанием и ранним метастазированием.
Макроскопический характер новообразования устанавливается при проведении эндоскопического исследования сигмовидного отдела кишки. В зависимости от того, куда разрастается опухоль, выделяют два типа.
Образование увеличивается в размерах и перекрывает проход кишечной трубки. По внешнему виду рак похож на множественные выступающие узлы.
Они могут иметь различную форму и размер, прикрепляются к слизистой с помощью тонкой ножки.
По мере увеличения новообразование поражает глубокие слой стенок органа. Именно эндофитные опухоли более характерны для ректосигмоидного отдела и сигмовидной кишки.
Подобное разделение позволяет более точно описать степень распространения патологического процесса. Предполагает три уровня:
- T – локальное.
- N – имеется поражение региональных лимфатических узлов.
- M – обнаружены отдаленные метастазы.
Классификация по TNM помогает установить степень поражения соседних и отдаленных тканей.
Обследование больного
При обращении пациента в больницу с жалобами на нарушение работы кишечника, доктор проводит пальцевое исследование прямой кишки и назначает больному сдачу крови и мочи на анализ, а также исследование кала для выявления кровяных вкраплений.
Затем врач проводит диагностику рака сигмовидной кишки с помощью эндоскопического метода. Его суть заключается в обследовании кишечника специальными устройствами, вводимыми внутрь через прямую кишку. Благодаря данной методике удается подробно изучить ткани органа, выявить патологические процессы.
При подозрении на онкологию сигмовидного отдела обязательно проводится диагностика всех органов малого таза. Для этого назначают ультразвуковое исследование, компьютерную томографию. Так как метастазы способны проникнуть в органы грудной клетки, поэтому поводят рентгенографию.
Стадии
Раковое новообразование, формирующееся на тканях сигмовидной кишки, имеет 4 стадии течения, каждая из которых характеризуется определенными признаками.
Опухоль не выходит за пределы слизистой оболочки органа. Клиническая картина практически отсутствует. Заболевание характеризуется общими признаками, такими как незначительные боли, повышение температуры тела, слабость и недомогание.
Прогноз, если заболевание выявлено на данной стадии, благоприятный.
Вторая степень развития патологии разделяется на два подтипа. Первый характеризуется увеличением новообразования, которое начинает перекрывать больше половину просвета органа.
Вторая подстадия устанавливается в случаях, когда опухоль прорастает в стенки кишки и затрагивает глубокие слои тканей. Метастатические поражения в обоих случаях отсутствуют.
Также разделяют на два подтипа. При первом метастазы отсутствуют, а образование практически перекрывает просвет кишки.
Вторая подстадия характеризуется наличием единичных метастатических поражений в лимфатических узлах, что значительно ухудшает прогноз.
На последнем этапе формирования раковой опухоли сигмовидной кишки выявляются множественные метастазы не только в соседних, но и отдаленных органах, тканях.
Общие симптомы
Общая симптоматика, развивающаяся на поздних стадиях болезни, когда раковая опухоль уже метастазировала в печень и лимфатические узлы, выражается в:
- сильной физической слабости;
- повышенной утомляемости;
- появлении признаков хронической интоксикации (постоянной тошноте, частой рвоте, подъеме температуры тела до уровня субфебрильных значений, головных болях и головокружениях, стойкой утрате аппетита);
- развитии желтухи;
- землисто-серой окраске кожных покровов;
- анемии и падении гемоглобина (в связи с постоянными кровопотерями через ранки пораженной слизистой);
- развитии асцита (большом количестве жидкости, выделяемой пораженными опухолью тканями, заполняющей брюшную полость);
- резком снижении веса (вплоть до полного истощения);
- вздутии живота из-за затрудненности отхождения кала;
- увеличении печени.
Причины
Специалистами выделен ряд провоцирующих факторов развития рака сигмовидной кишки. В первую очередь считается, что спровоцировать мутирование клеток может интоксикация, вызванная чрезмерным приемом спиртных напитков, употреблением некачественных или содержащих большое количество химикатов продуктов.
В группу риска входят люди, чьи родственники страдали подобными заболеваниями. Кроме этого, к провоцирующим факторам относят несбалансированное, неправильное питание, когда в рационе пациента присутствует множество мучных изделий и блюд с высоким содержанием белка.
Ученые предполагают, что причиной мутации клеток ткани сигмовидной кишки могут стать инфекционные, воспалительные заболевания, травмирование слизистой, сахарный диабет и проживание в районах с плохой экологией.
К предраковым состояниям, которые перерастают с течением времени в злокачественные образования, относят полипы и сигмоидиты.
Диетическое питание
Диета при раке сигмовидной кишки обязательно должна подбираться доктором. В рацион должны быть введены различные легко усвояемые продукты, богатые необходимыми питательными веществами, полезными ферментами и свежевыжатым хлорофиллом, который содержится в зеленых овощах и зелени. Диета после операции подразумевает голодание в течение первых дней, с введением специальных растворов в вену. Через некоторое время можно кушать полужидкую пищу, пить травяные отвары.
Клиническая картина
Когда новообразование не имеет больших размеров, специфические симптомы отсутствуют. Среди общих признаков злокачественной опухоли отмечают постоянную слабость, ухудшение самочувствия, снижение аппетита и потерю веса.
С течением времени, когда образование достигает значительных размеров, возникают такие симптомы, как повышенный метеоризм, отхождение газов, которое человек не в состоянии контролировать. У больных наблюдают отрыжку, сопровождающуюся неприятным запахом изо рта, регулярное урчание в животе.
Кроме этого, могут возникать болезненные ощущения при позывах к акту дефекации, частые смены запоров и диареи.
При травмировании злокачественной опухоли в каловых массах наблюдаются сгустки крови, что также может указывать на наличие запущенной формы заболевания.
Диагностика
При появлении симптомов злокачественной опухоли специалист проводит пальпаторное исследование живота и сигмовидной кишки, так как при наличии признаков новообразование уже можно прощупать.
Для установления точного диагноза назначается ряд диагностических процедур, направленных на выявление особенностей течения заболевания.
Исследования проводятся с применением эндоскопа, оснащенного камерой и осветительным прибором.
Методики позволяют провести визуальный осмотр сигмовидной кишки, определить распространенность патологического процесса и осуществить процедуру по взятию образцов тканей. Биопат направляют в лабораторию с целью определения наличия или отсутствия раковых клеток.
Процедура проводится с помощью рентгена. Перед исследованием пациенту вводят специальное контрастное вещество, которое позволяет окрашивать проблемные участки на снимках.
Ирригоскопия назначается с целью выявления локализации новообразования, его размера и степени смещения соседних структур.
Ультразвуковое исследование органов брюшной полости используется для определения наличия метастатических поражений, их количества и область распространения патологического размера.
В качестве дополнительного метода исследования может быть назначена магнитно-резонансная томография, которая позволяет определить наличие карциномы, аденокарциномы и других образований в сигмовидной кишке.
Физиология
Подавляющее большинство карцином связано с доброкачественными опухолями слизистой оболочки (аденомы, полипы). Вероятность дегенерации зависит от гистологической структуры и размера (с одного сантиметра) доброкачественного новообразования.
Накопление мутаций с возрастом приводит к нерегулярному и неконтролируемому делению клеток. Они теряют контакт с другими кишечными клетками и проникают в окружающие ткани. Если такие атипичные клетки достигают крови или лимфатических каналов, они могут попадать в различные участки тела и формировать метастазы. Наиболее часто дегенерированная ткань образуется в сигмовидной кишке.
Опухоль может мигрировать в легкие и печень. Из этих органов раковые клетки способны распространяться по всему организму. Люди, которые имеют полипы толстой кишки, подвергаются особому риску развития колоректального рака. Таким образом, существуют определенные генетические заболевания (семейный аденоматозный полипоз), которые при несвоевременной терапии могут приводить к раку.
Лечение
При раке сигмовидной кишки единственным эффективным методом терапии является хирургическое вмешательство. Но перед и после операции пациенту назначается курс химиотерапии или облучения.
Удаление новообразования может осуществляться тремя различными способами. Выбор метода зависит от расположения и размеров опухоли.
Специалист проводит иссечение образования вместе с соседними структурами. Но подобный способ лечения возможен только на начальных стадиях развития заболевания.
Удаление опухоли проводится с помощью эндоскопа, который вводят через проколы в брюшной области.
Но применение эндоскопа также возможно только на ранних стадиях, когда размер образования небольшой.
Методика применяется в случаях, когда опухоль имеет значительный размер, наблюдается наличие метастатических поражений.
Специалист удаляет орган, а в животе делают специальное отверстие для вывода кишки, через которую будут выходить газы и каловые массы.
Методика применяется после оперативного удаления с целью уничтожения метастаз или в случаях выявления неоперабельной опухоли.
Зачастую используется в качестве дополнительного метода. Исключение составляют неоперабельные образования.
Облучение назначается после операции с целью уничтожения оставшихся раковых клеток. Но методику применяют только в комплексе с химиотерапией. Это позволяют достичь максимально положительного эффекта.
Симптоматика
Главной опасностью является то, что проявление симптомов рака сигмовидной кишки обычно происходит только на поздних этапах развития. Первые симптомы на ранних стадиях очень незаметны и могут быть характерными для многих других недугов желудочно-кишечного тракта, из-за чего большинство пациентов длительное время не придают им должного значения.
При развитии рака сигмовидной кишки, симптомы могут быть следующими:
- Сбои в работе кишечника, к которым стоит отнести тошноту, метеоризм, сильные позывы на дефекацию, нередко сопровождающиеся болевым синдромом. Также могут наблюдаться поносы, чередующиеся с запорами, влекущими за собой кишечную непроходимость.
- В фекалиях можно выявить наличие крови, слизи и гноя, что больные могут расценивать как развитие геморроя. Слизь и гной говорят о наличии воспалительного процесса, а присутствие крови указывает на повреждения каловыми массами злокачественного полипа.
- Наличие болей в подвздошной области, которые могут носить схваткообразный или тупой характер. Этим признаком больных чаще сопровождается уже 2 и 3 стадии течения недуга, когда новообразование прорастает в стенки органа и утрудняет прохождение кала по кишечному просвету.
- На поздних этапах симптоматические проявления у женщин и мужчин характеризуются слабостью, повышенной утомляемостью и бледностью кожного покрова. У пациентов можно наблюдать значительное снижение аппетита и изменение вкусовых предпочтений. Стремительно снижается общая масса тела. Это обуславливается тем, что опухоль разрастается, полностью перекрывая кишечный просвет, и каловые массы не могут выделяться, провоцируя интоксикацию организма.
- При полном перекрытии образованием кишечного просвета у больных наблюдается вздутый живот с одной стороны, при этом они не могут совершить акт дефекации и отсутствует возможность отхождения газов.
- На последнем этапе роста злокачественного образования у больных увеличивается в размерах печень, наблюдается наличие симптоматики хронической интоксикации, возникает желтуха и анемия. Также образуются обильные кровотечения, перитонит и абсцессы кишки и ее перфорация, приводящая к выходу каловых масс в брюшную полость, что часто становится причиной смерти больного.
Рекомендуем к прочтению Рак позвоночника — причины, признаки онкологии, виды
В преобладающем количестве случаев данный недуг выявляют во время течения последней стадии, что связано с неспецифической симптоматикой и запоздалым обращением больных в больницу. Шансы больных на выживание во многом зависят от правильности поставленного диагноза и своевременно проведенной терапии.
Осложнения
Отсутствие терапии при выявлении рака сигмовидной кишки приводит к развитию различных осложнений.
У пациентов наблюдается полная или кишечная непроходимость, что вызвано сужением просвета органа, перфорация стенок кишки, в результате чего развивается перитонит.
Среди осложнений отмечается прорастание новообразования в соседние ткани. На фоне происходящих процессов образуются абсцессы, при которых очаг патологического процесса локализуется в забрюшинном пространстве. Кроме этого, в венах таза возникают застойные процессы, что провоцирует возникновение тромбов.
- Онкогастроэнтерология
- Наталья Геннадьевна Буцык
- 3 декабря 2020 г.
Но самым опасным последствием рака сигмовидной кишки является метастазирование. Оно поражает соседние и отделенные органы.
Чаще всего локализуется в легких, печени, почках, головном, спинном мозге и костной ткани. Метастазы провоцируют нарушение работы пораженных органов, летальный исход.
Факторы развития
Злокачественное новообразование образуется вследствие активного размножения пораженных клеток. Почему происходит их поражение, точно неизвестно. Но ученые выявили, что есть ряд факторов, влияние которых неблагоприятно сказывается на состоянии тканей пищеварительного органа.
Выделяют следующие причины рака сигмовидной кишки:
- Наследственная предрасположенность.
- Заболевания пищеварительных органов, протекающие в хронической форме.
- Сбой в перистальтике кишечника.
- Неправильное питание.
- Вредные привычки.
- Работа на вредном производстве.
- Ослабленная работа иммунной системы.
Прогноз
Дальнейший прогноз в случае рака сигмы зависит от особенностей течения патологии и его классификации. На ранних этапах развития патологии удается добиться положительных результатов. Выживаемость пациентов составляет более 90%.
Злокачественные образования, поражающие сигмовидную кишку, в редких случаях на 2 стадии дают метастазы, что позволяет около 83% пациентам достичь полного излечения.
С помощью комплексного лечения, начатого на третьем этапе формирования опухоли, удается выжить 56% пациентам.
Но 4 стадия заболевания характеризуется наличием множественных метастазов. Чаще всего опухоль уже не операбельна. Пятилетняя выживаемость составляет не более 9%.
Читайте также:

