Синкопальные состояния при опухолях
1. Обмороки наблюдаются на развернутых стадиях заболевания или при развитии рецидивов и сопровождаются пароксизмальной болью в голове и лице.
2. В основе патогенеза лежит патологическое усиление рефлекса каротидного синуса, который и провоцирует обморок.
3. У больных, страдающих обмороками, отмечается повышенный риск внезапной смерти. При появлении обмороков у раковых больных необходимо искать метастатическую опухоль.
4. Пароксизмальная боль снимается карбамазепином.
5. Для лечения обмороков используются антихолинергические средства, например, пропантелин в дозе 15—30 мг 4 раза в сутки внутрь. Эфедрин в дозе 25 мг 4 раза в сутки внутрь назначается дополнительно, если имеет место вазодепрессорный компонент.
Считается, что в основе отдаленных паранеопластических влияний рака на нервную систему лежит выработка антител к тем антигенам, которые имеются как в опухолевой ткани, так и в ЦНС.
1. Необходимо проводить дифференциальную диагностику паранеопластических синдромов с токсическим воздействием лечения на ЦНС и метастазами.
2. Выделяют несколько паранеопластических синдромов. Важно правильно определить тип синдрома, т. к. он определяет различие в прогнозах у больных с одинаковым видом первичной опухоли.

Паранеопластическая дегенерация мозжечка (ПДМ)
1. Клинические проявления
- Острое появление двоения, головокружения и тошноты.
- Быстрое прогрессирование атаксии, грубого тремора, дизартрии и нистагма.
- Стабилизация процесса с формированием глубокой инвалидизации через несколько недель или месяцев.
- Течение ПДМ не зависит от течения основного заболевания, однако, у некоторых больных отмечается улучшение мозжечковой симптоматики при достижении контроля симптомов основного заболевания, после плазмафереза или курса лечения внутривенным иммуноглобулином.
2. ПДМ развивается менее чем у 1% больных раком.
3. Наиболее часто ПДМ встречается у больных с раком яичников, легкого, молочной железы и с лимфомами.
4. Синдром характеризуется гибелью гранулярных клеток и клеток Пуркинье в мозжечке.
5. В крови и ЦСЖ больных ПДМ обнаружены высокие титры антител к клеткам Пуркинье (анти-Yo антитела).
Миастенический синдром (синдром Ламберта-Итона)
Клинические проявления синдрома Ламберта-Итона:
- У больных отмечается слабость проксимальной мускулатуры со снижением миотатических рефлексов, боль в крупных мышцах, сухость во рту и импотенция.
- Реже наблюдается слабость дыхательных и экстраокулярных мышц (с диплопией).
- Мышечная сила нарастает после физической нагрузки — серии повторных сокращений пораженной мышцы.
2. У 75% больных миастенический синдром обусловлен мелкоклеточной карциномой легкого, поэтому выявление этого синдрома изолированно требует тщательного обследования для исключения опухоли легкого.
3. Синдром Ламберта-Итона относится к аутоиммунным нарушениям, характеризующимся выработкой антител к вольтаж-зависимым кальциевым каналам опухолевых клеток. Антитела этого типа перекрестно реагируют с кальциевыми каналами пресинаптических холинергических нервных окончаний, что приводит к нарушению поступления кальция в нерв во время деполяризации и уменьшением последующего выброса медиатора.
4. Лечение синдрома Ламберта-Итона:
- Можно добиться значительного регресса миастенического синдрома воздействием на первичную опухоль.
- Лечение проводится гуанидином (начальная доза составляет 5—10 мг/кг, в последующем ее увеличивают до 35-45 мг/кг) и 3,4-диаминопиридином. Оба препарата улучшают нервно-мышечную передачу.
- Эффективным методом является плазмаферез, т. к. он удаляет циркулирующие антитела.
- Внутривенный иммуноглобулин тормозит выработку эндогенных антител.
- ПСН/Э представляет собой быстро прогрессирующую подострую чисто сенсорную нейропатию. Отмечаются дистальное онемение и парестезии, арефлексия и сенсорная атаксия.
- Иногда у больных развивается лимбический энцефалит (деменция), стволовой энцефалит (дисфункция черепных нервов), ПДМ (похожая на анти-Yо-синдром), поперечный миелит, болезнь моторного нейрона (напоминающая боковой амиотрофический склероз — БАС) и вегетативная дисфункция (ортостатическая гипотензия, нейрогенный мочевой пузырь, запоры).
- Течение ПСН/Э не зависит от основного опухолевого процесса.
2. ПСН/Э развивается менее чем у 1% больных мелкоклеточной карциномой легкого.
- Отмечается воспалительный процесс с гибелью нейронов ганглиев задних корешков и высокие титры антител анти-Ни.
- Следует проводить дифференциальную диагностику с карциноматозным менингитом.
Синкопальное состояние (синкопе) – это обморок. Кратковременную потерю сознания провоцируют резкие сбои в сердечнососудистой системе. Мозгу не хватает крови, дыхание затрудняется, мышечный тонус падает до нуля и человек валится с ног.
Что такое синкопальное состояние у взрослых?
По статистике половина взрослого населения однократно испытала syncope. К врачу обращаются только 3,5%. Поводом визита в медучреждение становятся скорее травмы, полученные при падении. 3% пациентов неотложной хирургии жаловались на повторяющиеся припадки. Специальные исследования обнаружили у 60% взрослых субъектов недиагностированные синкопе.

Обмороки могут возникать у молодых лиц обоих полов в возрасте 17-32 лет. Любой здоровый человек в экстремальных для него условиях может упасть без чувств, поскольку физиологические возможности имеют свой предел адаптации.
Классификация синкопальных состояний, код по МКБ 10
Синкопальное состояние, что это такое и на какие виды делится, определило Европейское сообщество кардиологов.
В МКБ-10 обморок и коллапс объединены кодом R55.
Стадии развития состояния
Медики разделяют обморочное состояние на 3 стадии:
- Продромальная с предшествующими признаками;
- Утрата сознания и устойчивости (падение);
- Постсинкопальное состояние.
Причины возникновения обморока
При проведении клинических исследований кардиологи, неврологи, другие специалисты не смогли определить истинную причину обморока и его рецидивов у 26% субъектов. Подобная картина складывается на практике, что затрудняет выбор лечения.

Это объясняется как эпизодичностью прецедентов, так и многообразием пусковых механизмов:
- заболевания сердца, сосудов;
- острое кратковременное снижение притока крови к мозгу;
- повышенная возбудимость блуждающего нерва, контролирующего мышцы дыхательного, речевого, сердечного, пищеварительного аппаратов;
- аритмичность сердца;
- снижение уровня глюкозы в кровотоке;
- поражение языкоглоточного нерва;
- инфекционные заболевания;
- психические отклонения;
- истерические припадки;
- травмы головы;
- утомление;
- голод.
Это лишь часть длинного перечня возможных причин syncope.
Вазодепрессорный синкоп
Синкопальное состояние, что это такое простым языком: вазо – кровеносный сосуд, депрессор – нерв, снижающий давление. Термин вазодепрессорный аналогичен вазовагальному, где вторая часть слова уточняет, что нерв блуждающий. Он идет из черепа до кишечника и может внезапно перераспределить кровоток в кишечные сосуды, обеднив мозг.
Это происходит на фоне эмоционального либо болевого пика, приема пищи, длительного стояния или лежания, утомления от шумной многолюдности.

Продромальные симптомы могут проявиться слабостью, спазматической болью в животе, тошнотой. Они длятся до 30 мин. Во время кратковременной потери сознания резко снижается постуральный мышечный тонус, поддерживающий определенное положение тела в пространстве.
Факторы риска при склонности к вазодепрессорным (вазовагальным) состояниям:
- дозированная кровопотеря, например, у доноров;
- низкий уровень гемоглобина;
- общая гипертермия (повышение температуры);
- болезни сердца.
Ортостатическое состояние
Гипотензия при прямом (орто) неподвижном положении способна развиться от легкой слабости до сильного коллапса, когда жизнь человека висит на волоске.
При подъеме с постели, изнурительном стоянии продромальные симптомы выражены:
- быстрым нарастанием мышечного бессилия;
- затуманиванием взора;
- головокружением с потерей координации, чувством проваливания ног и корпуса;
- испариной, зябкостью;
- тошнотой;
- чувством тоски;
- иногда учащенным сердцебиением.
Средняя степень гипотензии узнается по:
- влажным холодным конечностям, лицу, шее;
- усилению бледности;
- отключению на несколько секунд, мочеиспусканию;
- слабому, замедленному пульсу.
Отяжеленный, более продолжительный коллапс сопровождается:
Если в первых 2 случаях человек успевает присесть, опереться, то при тяжелой степени он сразу падает и получает травмы.

Причины ортостатического состояния:
- невропатии;
- синдромы Брэдбери-Эгглестона, Шая-Дрейджера, Райли-Дея, Паркинсона.
- прием диуретиков, нитратов, антидепрессантов, барбитуратов, антагонистов кальция;
- тяжелый варикоз;
- инфаркт, кардиомиопатия, сердечная недостаточность;
- инфекции;
- анемии;
- обезвоживание;
- опухоль надпочечников;
- переедание;
- тугая одежда.
Гипервентиляционные
Синкопальное состояние, что это такое при неконтролируемом учащении и углублении дыхания:
- возникает во время тревоги, страха, паники;
- секундному обмороку предшествуют снижение ЧСС от 60 до 30-20 ударов за минуту, жар в голове, аритмия;
- развивается на фоне гипогликемии, болевых пиков.

Выделяют 2 варианта гипервентиляционных синкопе – гипокапнический (снижение уровня углекислоты в крови) и вазодепрессорный.
Синокаротидные обмороки
Каротидный синус – рефлексогенная зона перед тем местом, где сонная артерия расходится на внутреннее и внешнее русла. Поскольку синус контролирует АД, его гиперчувствительность приводит к дисфункциям сердцебиения, тонуса периферических, мозговых сосудов, что способно вылиться в обморочные состояния.
Синкопе такого характера больше встречаются у мужчин во второй половине жизни и связаны с раздражением каротидносинусной зоны отклонением головы назад при стрижке, бритье, разглядывании объекта над головой; сдавливанием воротником, галстуком, опухолевым образованием.
Продромальная симптоматика отсутствует или кратко проявляется стеснением в горле и груди, одышкой, страхом. Припадок длительностью до 1 мин. может быть с конвульсиями. После больные иногда жалуются на психологическую угнетенность.
Кашлевые обмороки
Syncope при кашле могут испытать на себе мужчины за 40 лет, преимущественно злостные курильщики, захлебывающиеся кашлем. К группе риска относятся тяжело кашляющие, широкогрудые, с признаками ожирения любители поесть, принять алкоголь.

Обмороки могут быть спровоцированы бронхитом, астмой, ларингитом, коклюшем, эмфиземой легких (патологическим вздутием), сердечно-легочными заболеваниями, которые вызывают приступы надсадного кашля до посинения и набухания вен на шее. Syncope длится от 2 с до 3 мин. Больной покрывается потом, лицо заливает синюшность, иногда тело подергивается.
При глотании
Что представляет собой механизм синкопального состояния глотательного типа остается загадкой. Возможно это излишнее раздражение блуждающего нерва движениями гортани, отзывающееся на работе сердца, либо же повышенная чувствительность мозговых и сердечнососудистых структур к вальгусному влиянию.
К провоцирующим факторам относят заболевания пищевода, гортани, сердца, легких; растяжение, раздражение тканей при бронхоскопии (исследовании зондом), интубации трахеи (введении трубчатого расширителя для восстановления дыхания).
Глотательные синкопе проявляются либо в рамках желудочно-кишечных патологий, либо в случае присоединения болезней сердца (стенокардия, инфаркт), при лечении которых применяют препараты наперстянки. Но происходят и у здоровых людей.
Никтурические обмороки
Syncope при мочеиспускании, а также при дефекации, в большей степени характерны для мужчин старше 40 лет. Краткая потеря сознания, изредка с конвульсиями, возможна после посещения туалета ночью, утром, иногда во время естественных актов. Предвестников и последствий обморока практически нет, остается шлейф тревоги.

О причинно-следственных связях резкого снижения давления есть много гипотез:
- освобождение мочевого пузыря, кишечника, содержимое которых давило на сосуды, усилившаяся при этом активность блуждающего нерва;
- натуживание с задержкой дыхания;
- ортостатический эффект после вставания;
- алкогольное отравление;
- повышенная чувствительность каротидного синуса;
- последствия черепно-мозговой травмы;
- ослабленность после соматических заболеваний.
Врачи сходятся во мнении, что никтурический обморок случается при стечении негативных факторов.
Невралгия языкоглоточного нерва
У лиц старше 50 лет процесс поглощения еды, зевота, разговор внезапно прерывается нестерпимым жжением в области корня языка, миндалин, мягкого неба. В некоторых ситуациях оно проецируется в шею, сустав нижней челюсти. Через 20 с, 3 мин. боль исчезает, но человек ненадолго теряет сознание, иногда по телу пробегают судороги.
К невралгическому обмороку может привести массаж или манипуляции в зоне гиперчувствительного каротидного синуса, наружного ушного прохода, слизистой оболочки носоглотки. Чтобы избежать этого применяют препараты на основе атропина. Зафиксировано 2 типа невралгического обморока – вазодепрессорный, кардиоингибиторный (при торможении работы сердца).
Гипогликемические синкопы
Понижение уровня сахара в крови до 3,5 ммоль/л уже вызывает плохое самочувствие. Когда этот показатель опускается ниже 1,65 ммоль/л, больной теряет сознание, а ЭЭГ показывает затухание электрических сигналов мозга, что равнозначно нарушению тканевого дыхания из-за недостатка крови с кислородом.
В клинической картине сахародефицитного синкопе сочетаются гипогликемическая и вазодепрессорная причины.

Провоцирующими факторами являются:
- сахарный диабет;
- врожденный антагонизм к фруктозе;
- добро- и злокачественные опухоли;
- гиперинсулинизм (высокий уровень инсулина при низкой концентрации сахара) либо колебания уровня сахара в связи с нарушениями функций гипоталамуса – отдела мозга, обеспечивающего внутреннюю стабильность.
Истерический синкоп
Нервные припадки чаще случаются у людей с истероидным, эгоцентричным характером, которые всеми способами стремятся приковать к себе внимание окружающих вплоть до демонстрации суицидальных намерений.
Один из приемов стать центральной фигурой, победить в конфликте или получить желаемое – истерика с псевдообмороком. Но если эгоцентрист часто эксплуатирует такой эффект, есть опасность, что следующий обморок окажется настоящим.
Отличие псевдоскинкопе:
- кожные покровы, губы нормального цвета;
- пульс без признаков брадикардии и частотных колебаний;
- показатели АД не занижены.

Соматогенные
Заболевания либо нарушения деятельности органов и систем, приводящие к кислородному голодаю мозга, становятся причинами syncope соматогенного генеза.
В списке таких патологий:
- болезни сердца, сосудов;
- изменения состава крови;
- недостаточность функций почек, печени, легких;
- опухоли;
- бронхиальная астма;
- сахарный диабет;
- инфекции;
- интоксикации;
- голодание;
- анемия.
Неясной этиологии
Синкопальное состояние, что это такое при разовом эпизоде, определить чрезвычайно сложно. Аппаратное обследование методом исключения позволяет идентифицировать причину обморока максимум у половины обратившихся за медицинской помощью. Остальные случаи относят к сфере влияния блуждающего нерва.
Синкопальное утопление
Врачи не рекомендуют бросаться в холодную воду, поскольку есть опасность терминального состояния – утопления, но не от заполнения легких водой, а вследствие коронарной атаки, блокирования мозгового кровообращения. Если пострадавшего вовремя вытащить из воды (не позднее 5-6 мин.), его можно реанимировать.
Симптоматика
Следует различать кратковременный обморок и длительную потерю сознания. Если человек не приходит в себя более 5 мин., это наводит на мысль, например, об инсульте от разрыва сосуда или тромба. Больной может медленно, с амнезией прийти в себя, а может впасть в кому.

Если синкопальное состояние длится очень долго, этом может быть инсульт или другие серьезные причины.
Если приступ длится 1-2 мин. – это легкий обморок, до 3 мин. – тяжелый.
Симптомы обмороков систематизированы следующим образом:
- Предшествующие сигналы: слабость, головокружение; мушки, дрожащая сетка или потемнение в глазах; шум, звон, писк в ушах; ватность в конечностях;
- Syncope: резкое побледнение; блуждающий неосознанный взгляд либо закрытые глаза; зрачки вначале суженные, расширяются, не отзываясь на световые раздражители; тело обмякает и падает; конечности холодеют, на всей площади покровов холодный липкий пот; пульс слабый либо не нащупывается; дыхание неглубокое, уреженное;
- Постсинкопальное состояние: быстрое возвращение сознания (если сердечнососудистый аппарат в норме и нет повреждений при падении); восстановление циркуляции крови, нормального дыхания, ЧСС, цвета покровов; исчезающие через несколько часов слабость, недомогание.
Диагностика
Обследование пациента проводится по 2 направлениям – кардио и неврологии.
В диагностическую программу входят:
- составление анамнеза по частоте и характеру приступов, пренесенным заболеваниям, приему препаратов;
- рентгенография сердца, легких, черепа;
- ЭКГ, ЭЭГ;
- оценка шумов, тонов сердца методом фонокардиографии – датчиками и звуковыми усилителями;
- анализы крови, мочи;
- массажное надавливание на каротидный синус (10 с);
- консультация окулиста.
При необходимости назначается компьютерная послойная томография сердца, сосудов, мозга.
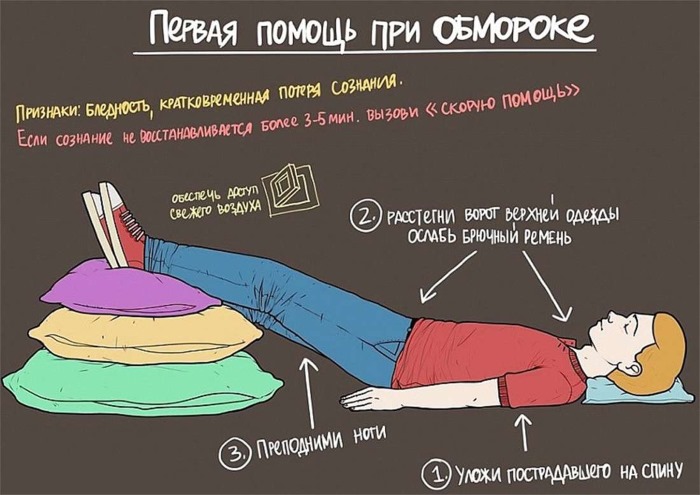
Первая помощь при синкопальном синдроме
При появлении характерных предвестников обморока нужно ровно лечь и приподнять ноги. Это обеспечит приток крови к сердцу, голове. Стесняющую грудь одежду расстегнуть, помассировать точку над верхней губой, виски.

При утрате сознания до приезда врачей окружающие помогают такими действиями:
- подхватывают обмякающего человека;
- укладывают ровно, ноги приподнимают, голову поворачивают на бок, чтобы язык не закрывал доступ воздуха;
- открывают окна, включают вентилятор, освобождают грудину от одежды;
- дают понюхать нашатырь, хлопают по щекам, брызгают холодной водой, растирают уши.
Методы лечения и протокол ведения больных
Терапия обморочных состояний подбирается индивидуально в соответствии с первопричиной и симптоматикой.
В большинстве случаев больному назначают между приступами:
- ноотропные препараты, улучшающие функции мозга, их устойчивость к нагрузкам, гипоксии;
- адаптогены, тонизирующие ЦНС, а через нее весь организм;
- венотоники;
- ваголитики, блокирующие блуждающий нерв;
- спазмолитики;
- седативные препараты;
- витамины.
Протокол ведения больных предусматривает лечение причинных и сопутствующих патологий. В сложных случаях прибегают к хирургии. Если не удается снять излишнее возбуждение блуждающего нерва холино- и симпатиколитиками, электрофорезом для новокаиновой блокады, рентгенотерапией, проводится пресечение нервных волокон.
Вегетативные нарушения корректируют периартериальным отслаиванием – удалением части наружной оболочки артерии, которая мешает его расширению. Кардиопатологию каротидного синуса устраняют вживлением кардиостимуляторов.
Осложнения
Обмороки опасны сильными ушибами, ударами об острые предметы. Могут трагически закончиться синкопе у больных с нарушением сердечнососудистой, мозговой деятельности. Есть риск развития хронической гипоксии, ухудшения интеллектуальных способностей, координации.
Профилактика
Синкопальных состояний можно избежать, если уклоняться от провоцирующих факторов – жары, резких движений, тесной одежды, постели с высокой подушкой, людных мест. Легкую гипотензию удается нейтрализовать ходьбой, покачиваним с носка на пятки, разминанием мышц, глубоким дыханием. Больным гипертонией нужно снизить дозировку сосудорасширяющих препаратов.
При вазовагальных, ортостатических syncope понадобятся вещи, чулки, утягивающие нижнюю часть корпуса и нижние конечности.

Поскольку лечение пожилых, престарелых лиц затруднено противопоказаниями, нужно освободить их комнаты от остроугольных предметов, положить на пол мягкое покрытие, обеспечить сопровождение на прогулках.
Прогноз синкопального состояния зависит от своевременной медицинской помощи. При соблюдении этого условия и правильного образа жизни есть шанс забыть, что такое обморок.
Оформление статьи: Лозинский Олег
Видео о синкопальном состоянии
Первая помощь при обмороке:
Причины потери создания:
Миллер О.Н., Бондарева З.Г., Гусева И.А.
Новосибирская государственная медицинская академия
Резюме
С целью оценки частоты встречаемости синкопальных состояний у лиц молодого возраста, обусловленных нарушением регуляции сердечно-сосудистой системы, обследовано 112 пациентов. В результате комплексного исследования установили, что у 8,9% пациентов причиной syncope явился гипервентиляционный синдром, у 13,4% имели место вазопрессорные обмороки, у 16,1% — рефлекторные обмороки, у 13,4% — ортостатическая гипотония, у 5,4% — синдром “гиперчувствительности” каротидного синуса; у 42,8% больных выяснить причину синкопальных состояний не удалось.
Ключевые слова: синкопальные состояния, нарушения ритма и проводимости, регуляция сердечно-сосудистой системы.
Abstract
112 patients were studied to evaluate the incidence of syncopal conditions caused by impaired cardiovascular regulation in young subjects. Complex evaluation has found hyperventilation syndrome to be the reason for syncopal conditions in 8.9%, vasopressor syncopal conditions in 13.4%, reflex in 16.1%, postural hypertension in 13.4%, “hypersensitive” carotid sinus syndrome in 5.4%; whereas the cause of syncopal conditions remained undetermined in 42.8% patients.
Keywords: syncopal conditions, disturbances of heart rhythm and conduction, cardiovascular regulation
Синкопальными состояниями, или обмороками, называют эпизоды преходящей, кратковременной потери сознания [1]. Синкопальные состояния — одна из важнейших проблем современной медицины. Эти, часто встречающиеся, патологические состояния заслуженно привлекают внимание широкого круга врачей разных специальностей.
Популяционные исследования показали, что примерно 50% взрослых людей испытали обморок хотя бы один раз в жизни [1]. Считается, что практически каждый третий взрослый, хотя бы один раз в жизни, перенес синкопальное состояние. Количество обращений за неотложной помощью таких пациентов составляет 3,5%[2, 3]. Клинический опыт показывает, что даже при самом тщательном клиническом обследовании больных, поступивших в клинику по поводу синкопальных состояний, у 26% из них установить точную причину последних не удается [4]. По данным B.P. Grubb et al. [5] при проведении целенаправленных диагностических исследований в общей популяции выявляется более 60% недиагностированных syncope. По данным S.C. Day et al. [6], 3% больных, поступивших в отделение неотложной хирургии, предъявляли жалобы на рецидивирующие синкопальные состояния.
Сам факт потери сознания вызывает серьезное беспокойство больных. Практические врачи сталкиваются со значительными трудностями при выяснении причины приступов потери сознания и определения тактики ведения таких больных. Это обусловлено не только эпизодическим характером обмороков, но также многообразием причин и патогенетических механизмов их возникновения [1].
Имеет место также недостаточная информированность врачей. Во многих странах диагноз неврокардиогенного синкопального состояния остается эксклюзивным.
Неврокардиогенные синкопальные состояния — термин, принятый в клинической практике, который используется для характеристики целой группы клинических синдромов, проявляющихся приступами потери сознания и связанных с патологическим рефлекторным воздействием вегетативной нервной системы на регуляцию сосудистого тонуса и сердечного ритма [7].
Непосредственной причиной синкопальных состояний является уменьшение кровоснабжения головного мозга ниже уровня, необходимого для поддержания нормального метаболизма. Самая частая причина острого уменьшения кровоснабжения мозга — снижение АД. Критическое снижение АД может быть обусловлено резким падением сердечного выброса или выраженным снижением общего периферического сопротивления сосудов. Уменьшение кровоснабжения мозга без снижения АД наблюдается при значительном повышении сопротивления сосудов мозга или обструкции артерий, снабжающих кровью головной мозг.
Сосудистая саморегуляция мозга опосредована изменениями калибра малых артерий, которые при повышении трасмурального давления сужаются, а при снижении — расширяются [8]. Механизм саморегуляции изучен недостаточно, но отмечено, что существует предел артериального давления, ниже которого вазодилатация становится неадекватной для поддержания артериального кровотока. В условиях возрастной физиологической вегетативной лабильности, более выраженной в препубертатном и пубертатном периодах, вероятность остро наступающей вазомоторной недостаточности и, как следствие этого, недостаточности кровоснабжения мозга, наиболее велика. Считают, что оно развивается при резком снижении (более чем на 50%) и кратковременном (до 20 сек) прекращении мозгового кровотока [3].
Изучение этиопатогенеза синкопальных состояний была значительно дополнено представлениями об энергодефицитных состояниях, которые лежат в основе большинства патологических процессов в организме [2]. Показано, что молекулярно-химический механизм “окислительного стресса”, обусловленный нарушением потребления кислорода клетками, является одним из ведущих в формировании энергодефицита со всеми вытекающими при этом клинико-патологическими изменениями в организме человека, иногда доходящими до критического уровня. Вследствие энергетического дефицита может возникать мультиорганная недостаточность, связанная с истощением энергетических ресурсов клетки и развитием гипоксии тканей.
Показана роль антенатально или постнатально обусловленных дефектов регуляторных механизмов энергообеспечения тканей и органов в снижении приспособительных возможностей и ограничении адаптационных резервов организма, составляющих основу последующего развития полиморфных регуляторных расстройств [2].
Синкопальные состояния могут возникать и у вполне здоровых, когда человек оказывается в экстремальных условиях, превышающих его индивидуальные физиологические возможности адаптации.
Цель данной работы — оценка частоты равития синкопальных состояний у лиц молодого возраста, обусловленных нарушением регуляции сердечно-сосудистой системы.
Материалы и методы
В исследование было включено 112 больных в возрасте от 17 до 32 лет (средний возраст — 21,3±3,1 года), из них 74 женщины и 38 мужчин, поступивших в Городской аритмологический центр по поводу синкопальных состояний. С целью исключения заболеваний сердечно-сосудистой системы всем больным проводили ЭхоКГ исследование. Проводили также суточную запись ЭКГ по методу Holter (ХМ) на портативном мониторе с применением пакета прикладных программ Brentwood Holter System и вычислением коэффициентов, позволяющих оценить преимущественное влияние парасимпатической и симпатической нервной системы. Выполняли флюорографию шейного отдела позвоночника с функциональными пробами для выявления остеохондроза, возможной нестабильности межпозвонковых дисков и изучали пульсовое кровенаполнение в бассейне внутренней сонной артерии и вертебробазилярном бассейне с помощью реоэнцефалографии (РеоЭГ). Для диагностики возможных тахиаритмий, СССУ, синдрома “гиперчувствительности” каротидного синуса и нарушений проводимости, проводили тест ЧПЭС. Ортостатическую пробу проводили, с помощью ручного ортостатического стола с упором для ног — для выявления ортостатической гипотонии. После 30-минутного наблюдения в горизонтальном положении, пациента на 45 минут переводили в наклонное положение (головной конец стола поднимали на 750 в течение 10 сек). При этом проводили мониторирование ЧСС и АД, которые измеряли каждые 5 минут. Для исключения рефлекторных обмороков проводилась проба Вальсальва — проба с задержкой дыхания на вдохе или выдохе — и массаж каротидного синуса. Для верификации гипервентиляционного синдрома проводили пробу с гипервентиляцией.
Результаты и обсуждение
В России не существует официальной классификации синкопальных состояний ввиду большого разноообразия причин обмороков и сложности их патогенеза. Тем не менее, единая классификация необходима для практической деятельности врачей разного профиля.
В ряде существующих классификаций виды syncope объединяют по этиологии, патогенезу, клиническим проявлениям и вероятности рецидивов. В данной работе мы использовали классификацию А.С. Сметнева и соавт. [1], которая предполагает множественную этиологию синкопальных состояний.
1. Нарушение регуляции сердечно-сосудистой системы:
2. Механическое препятствие кровотоку на уровне сердца и крупных сосудов:
— нарушение ритма сердца и проводимости;
— сосудистые поражения мозга.
3. Потеря сознания при других заболеваниях:
При анализе показателей ЭхоКГ и допплер-ЭхоКГ, характеризующих систолическую и диастолическую функции левого желудочка, у больных не было выявлено каких-либо изменений и особенностей гемодинамики по сравнению со здоровыми. Однако у 72 пациентов (64,3%) была выявлена митральная регургитация: у 61 (54,5%) — I и у 11 (9,8%) — II степени.
По ХМ ЭКГ у 23 больных (20,5%) отмечена миграция водителя ритма, косвенно отражающая неполноценность сино-атриальной зоны. В связи с этим, был проведен тест ЧПЭС, который ни у одного из этих пациентов не выявил синдрома слабости синусового узла: ВВФСУ составило, в среднем, 1230±40 мс, КВВФСУ — 250±60 мс, нарушений АВ-проведения не отмечено. Экстрасистолия суправентрикулярного происхождения были выявлена у 92 больных (82,1%)— у 70 женщин и у 22 мужчин, что составило 62,5% и 19,6%, соответственно. Желудочковая экстрасистолия II-III градации по Лауну была зарегистрирована у 26 пациентов (23,2%).
При анализе показателей вариабельности ритма сердца у 45 больных было отмечено преобладание тонуса симпатической нервной системы: показатель rMSSD составил, в среднем, 31,2±2,30 мс; pNN50 — 5,12±0,12%; LF — 4,11±0,05 мс2; HF — 5,01±0,12 мс2. Таким образом, у 40,2% больных имелись признаки дисбаланса парасимпатической и симпатической нервной системы с явным преобладанием тонуса последней, что может играть существенную роль в возникновении синкопальных состояний.
Мы считаем, что в большинстве случаев синкопальные состояния имеют первично неврогенный характер, однако они могут быть проявлением при декоменсации тяжелых соматических заболеваний и церебральных патологических процессов, угрожающих жизни больного — таких, как опухоль головного мозга, аневризма сосудов мозга, болезни сердца и т.д..
У 10 из 45 больных (22,2%) проба с гипервентиляцией была положительной, т.е. после 20-30 форсированных глубоких вдохов и выдохов с большой частотой и без перерыва, в течение 20-30 сек, отмечена тенденция к развитию синкопальных состояний у девяти больных и у одной — развернутый приступ syncope.
Гипервентиляционный синдром нередко наблюдается у лиц с функциональными нарушениями в центральной нервной системе. Увеличение частоты и глубины дыхания часто происходит для больного незаметно. Однако, когда величина вентиляции превышает определенный предел, может возникать ощущение выраженной нехватки воздуха, одышки, что приводит к еще большему увеличению частоты дыхательных движений, развитию гипокапнии, дыхательного алкалоза и рефлекторному сужению сосудов мозга с уменьшением церебрального кровотока [9].
В нашем исследовании у 15 больных (13,4%) с гиперсимпатикотонией имели место типичные вазопрессорные (вазовагальные) обмороки. Анамнестически они были связаны со стрессовыми ситуациями (посещение зубного врача, вид крови и др.).
Вазопрессорный обморок считается наиболее часто встречающимся вариантом синкопальных состояний, на долю которого приходится от 8 до 37% всех случаев [10]. Потере сознания у наших больных предшествовал период предобморочных реакций (резкая бледность кожных покровов, потливость, наклонность к тахикардии, тошнота, звон в ушах, головокружение).
У 44 больных (39,3%), при анализе показателей вариабельности ритма сердца, констатировано преобладание тонуса парасимпатической нервной системы: rMSSD составил, в среднем, 67,12±5,11 мс, pNN50 — 12,02±2,45%. Мощность в диапазоне низких частот (LF), трактующаяся условно как показатель активности симпатической системы, составила, в среднем, 3,19±0,03 мс2, а мощность в диапазоне высоких частот (HF), являющаяся показателем активности парасимпатической нервной системы — 6,12±0,04 мс2.
Избыточное влияние блуждающего нерва может угнетать функцию синусового узла, вызывать синусовую брадикардию, способствовать развитию синоатриальной блокады, отказа синусового узла, замедлению проведения в АВ-узле, угнетать сократимость миокарда предсердий и желудочков [11]. По данным ХМ ЭКГ, подобных нарушений ритма и проводимости не выявлено, а при проведении теста ЧПЭС показатели ВВФСУ и КВВФСУ у наших больных были в пределах нормы.
У 52 больных (46,4%) были выявлены признаки остеохондроза шейного отдела позвоночника, а по РеоЭГ отмечено нарушение кровенаполнения в вертебро-базилярном бассейне с затруднением венозного оттока.
При проведении пробы с задержкой дыхания на вдохе (проба Штанге), таковая оказалась положительной у 10 больных (8,9%); при этом отмечалось незначительное повышение АД и урежение частоты сердечных сокращений, в среднем, на 12±3 уд/мин. Проба с задержкой дыхания на выдохе (проба Генчи) была положительной у восьми больных (7,1%), что также выражалось в развитии умеренно выраженной брадикардии при задержке дыхания.
Таким образом, у 18 больных (16,0%) имели место рефлекторные обмороки. Причины, лежащие в основе этих синдромов, возможно связаны с нарушениями автономной регуляции сердечно-сосудистой системы, которые можно выявить с помощью ряда методов [7].
При проведении массажа каротидного синуса, у шести больных (5,4%) были выявлены признаки синдрома “гиперчувствительности” каротидного синуса: у двух больных — по кардиальному варианту (у одного наблюдалось урежение ЧСС на 30% от исходной величины и периоды СА-блокады, с длительностью асистолической паузы более 2,5 сек, у второго — преходящая полная АВ-блокада). В последующем этим пациентам был имплантирован искусственный водитель ритма. У трех пациентов при синокаротидной пробе выявлена гипотоническая форма этого синдрома (снижение АД на 50 мм рт.ст), а у одного имел место смешанный вариант, т.е. отмечалось замедление синусового ритма и снижение АД менее, чем 50 мм рт.ст.
Ортостатическая проба оказалась положительной у 15 больных (13,4%), и у 13 из них имела место гиперадренергическая ортостатическая гипотония (отмечалось снижение АД более 30 мм рт.ст. и учащение синусового ритма более 30 в мин. при переходе в наклонное положение), а у двух — гипоадренергическая гипотония (снижение АД более 30 мм рт.ст. с малой динамикой частоты сокращений сердца).
У молодых людей в американской и европейской популяции частота эпизодов с потерей сознания, обусловленных ортостатической гипотонией, составляет от 4 до 10% [12,13]. Данный вид syncope связан с увеличением резистентности периферических сосудов, числом сердечных сокращений, изменением внутричерепной гемодинамики и т.д., когда механизмы адаптации недостаточно противодействуют гравитационному фактору, и возможно развитие ишемии мозга с клиникой обморока [14].
В результате тщательного обследования больных с синкопальными состояниями, такой вариант удалось установить у 48 больных, что составило 42,8% от общего их числа.
В большинстве случаев синкопальные состояния имеют первично неврогенный характер и реализуются в результате действий условно- или безусловно-рефлекторных механизмов, влияющих на сердечно-сосудистую систему регуляции и вызывающих ответную реакцию организма на внешние воздействия. Однако, они могут проявляться при декоменсации тяжелых соматических заболеваний и церебральных патологических процессов, угрожающих жизни больного (опухоль головного мозга, аневризма сосудов мозга, болезни сердца и т.д.).
Данные настоящего исследования и литературы позволяют утверждать, что обмороки — это симптом, который может наблюдаться и у здоровых лиц. Прогноз для больных с syncope практически целиком зависит от характера основного заболевания. У лиц без признаков поражения сердечно-сосудистой системы или тяжелого экстракардиального заболевания прогноз вполне благоприятный.
Природа повторных эпизодов синкопальных состояний неуточненного генеза у лиц с отсутствием видимой органической патологии центральной нервной и сердечно-сосудистой систем требует дальнейшего изучения.
Читайте также:

