Опухоль вильмса морфологическая характеристика
Опухоль Вильмса встречается исключительно в детском возрасте, преимущественно в первые годы жизни, с пиком в 5 лет, половая разница небольшая (1,25: 1) с преимуществом мальчиков. Согласно данным Н. Marsden и J. Steward (1976), на 82 случая в 41 опухоль возникла в левой почке, в 38 в правой и всего в 3 случаях была двусторонней. По данным P. Campbell (1976), двусторонние опухоли встречаются в 4% случаев. Описывается в редких случаях эктопическое расположение опухоли в средостении, около нормальной почки, рядом с перешейком подковообразной почки и в паховом канале с метастазами в семенной канатик.
Опухоль имеет беловатую тонкую соединительнотканную капсулу и долго растет экспансивно, сдавливая почку. Последняя распластана на ее поверхности и атрофична. Капсула легко повреждается, и тогда опухоль дает инвазивный рост. Поверхность опухоли бугристая, на разрезе беловатая с очагами некроза и кровоизлияний, с вторичными кистами. Размеры бывают чрезвычайно большими, достигающими 20 см в диаметре и массой в 1500 г.
Опухоль состоит из солидных полей и тяжей клеток с овальным и круглым ядром, в центре которых формируются трубочки, напоминающие почечные канальцы, реже встречаются образования, сходные с почечными клубочками. Между полями эпителиальных клеток располагается рыхлая незрелая соединительная ткань с большим или меньшим количеством вытянутых клеток. В этой межуточной ткани могут встречаться группы поперечнополосатых мышечных волокон, сосуды разного калибра, гладкие мышцы, жировая ткань, реже хрящ и костные балки, еще реже производные нейроэктодермы. Зависимость клинического течения опухоли от степени дифференцировки ее почечных структур послужила поводом для создания классификации гистологических типов опухоли.
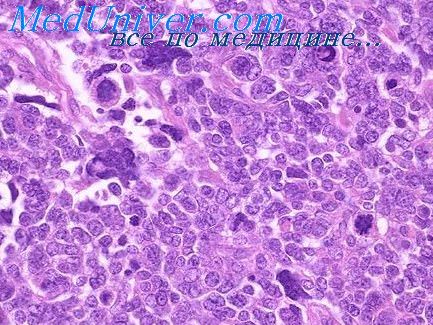
Так, В. Jereb и В. Sandstedt (1973) выделили три типа опухоли: 1) с высокой дифференцировкой тубулярпых и гломерулярных структур; 2) с наличием дифференцировки только тубулярных структур и 3) малодифференцироваиный. Соответственно этому наблюдалась при первом типе выживаемость в 75%, при втором —в 25%, при третьем — в 19%.
В. Н. Сухова выделяет также три основных гистологических типа: 1) недифференцированный (42 наблюдения автора); 2) с начальной многопрофильной дифференцировкой (46 наблюдений) и 3) дифференцированный (60 наблюдений), в котором в свою очередь выделяются варианты: а) нефрогенный; б) мезенхимальный, в) миогенный, типа рабдомиобластомы и г) нейрогенный.
Н. Marsden и J, Steward (1976) выделяют особую кистозную форму опухоли, в которой имеется сочетание дифференцированной нефробластомы тубулярного типа с образованием истинных кист различных размеров, выстланных уплощенными клетками. Эта поликистозная нефробластома отличается более благоприятным прогнозом по сравнению с типичной опухолью Вильмса. Опухоль Вильмса часто прорастает почечную вену, иногда и нижнюю полую вену. Дает метастазы в лимфатические узлы, легкие, печень, другую почку, редко в кости. Прогноз зависит от гистологического типа опухоли. После операции возрастает частота метастазирования.
Лучевая терапия
Результаты проведённых исследований не показали преимуществ в отношении выживаемости пациентов с нейробластомой, получавших радиотерапию. В настоящее время облучение применяют при наличии остаточной опухоли после проведения химиотерапии или с паллиативной целью. Доза облучения составляет 36-40 Гр. У детей младшего возраста следует тщательно рассчитывать максимально допустимую лучевую нагрузку на различные органы и ткани и возможные негативные последствия на растущий организм.
Нейробластома — одна из наиболее своеобразных опухолей человека, способная и к самостоятельной регрессии, и к бурному росту. Прогноз при этом заболевании зависит от возраста пациента и ряда биологических признаков. Наиболее актуальны в настоящее время в отношении нейробластомы следующие проблемы:
❖ целесообразность проведения массового скрининга;
❖ определение группы детей, не нуждающихся в терапии (группа наблюдения);
❖лечение рецидивов и рефрактерных форм опухоли;
❖ поиск лекарственных средств целенаправленного действия на клетки нейробластомы;
❖ возможность противоопухолевой вакцинации.
Решение этих вопросов может коренным образом изменить прогноз одного из наиболее частых злокачественных заболеваний у детей.
Глава 67
Опухоль Вильмса (иефробластома) — злокачественное эмбриональное новообразование почки. На нефробластому приходится около 6% всех злокачественных новообразований у детей, это наиболее частая опухоль почки, вторая по частоте экстракраниальная солидная опухоль детского возраста и вторая по частоте злокачественная опухоль забрюшинного пространства. Билатеральное поражение наблюдают в 5-6% случаев. Заболеваемость нефробла- стомой составляет 9 случаев на 1 ООО ООО детей. Девочки и мальчики заболевают с одинаковой частотой. Пик заболеваемости приходится на возраст 3-4 года. В 70% случаев опухоль Вильмса возникает у детей в возрасте 1-6 лет, в 2% — у новорождённых (чаще в доброкачественном варианте). Обычно наблюдают спорадические случаи нефробластомы, но у 1% больных выявляют семейную предрасположенность.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Связь с пороками развития стала ключом к раскрытию генетической природы опухоли Вильмса. В патогенезе нефробластомы важную роль играют рецессивные опухолевые гены (гены супрессоры). Цитогенетические исследования и методы молекулярного анализа позволили определить полиморфизм, гомозиготность или гетеро- зиготность генов. Потеря гетерозиготности приводит к активации опухолевого гена-супрессора и запускает развитие злокачественного процесса.
В клетках опухоли Вильмса идентифицирована делеция в коротком плече хромосомы 11 (11р13). Ген WT1 опухоли Вильмса кодирует фактор транскрипции, определяющий нормальное развитие почечной ткани и гонад. Патологическая линейная мутация с участием WT1-гена была идентифицирована у пациентов с синдромом WAGR и синдромом Денис-Драш, а также у больных с билатеральной нефробластомой. Специфическую мутацию WTl-гена обнаруживают у 10% больных спорадической опухолью Вильмса.
Второй ген опухоли Вильмса (WT2) расположен в локусе 11р15.5, этот ген вызывает потерю клетками специфической гетерозиготности, что приводит к опухолевой профессии. Такую же хромосомную аномалию определяют у пациентов с синдромом Бекуита-
опухоль вильмса ggg
Видеманна и гемигипертрофией. Ген WT2 наследуется по женской линии, он образуется вследствие геномного импринтинга.
У 20% больных опухолью Вильмса выявляют аллельную потерю длинного плеча 16-й хромосомы. Предполагают существование гена семейной нефробласто- мы, однако локализация его пока не установлена.
Иногда у пациентов с опухолью Вильмса выявляют вторичную болезнь Виллебранда. Если она подтверждена клиническими и лабораторными исследованиями, в лечение необходимо внести коррективы. Приобретённая вторичная болезнь Виллебранда излечивается при адекватном лечении опухоли Вильмса.
ДИАГНОСТИКА Лабораторная диагностика
В табл. 67-1 представлен стандартный объём исследований, необходимый для установления диагноза опухоли Вильмса.
| 1000 ОПУХОЛЬ ВИЛЬМСА | Окончание табл. 67-1 |
| Рентгенография органов грудной полости (в трёх проекциях) | - |
| КТ органов грудной полости | Позволяет выявить малые метастазы, которые могут быть скрыты рёбрами или диафрагмой и пропущены при рентгенографическом исследовании органов грудной полости |
| Радиоизотопное исследование скелета | Исследование показано только в случае светлоклеточной саркомы почки, которая может метастазировать в кости |
| КТ или МРТ головного мозга | Исследование показано в случае рабдоидных опухолей, часто ассоциированных с опухолями ЦНС. и светлоклеточной саркомы почки, которая может метастазировать в головной мозг |
| Хромосомный анализ клеток периферической крови | Исследование показано при врождённых аномалиях (аниридия, синдром Бекуита-Видеманна, гемигипертрофия) |
| ЦНС - центральная нервная система. |
На дооперационном этапе необходимо исследовать функцию непоражённой контрлатеральной почки, исключить метастазы в лёгких, наличие опухолевых тромбов в нижней полой вене.
В табл. 67-2 представлена клинико-патологическая система стадирования. рекомендуемая национальной исследовательской группой по изучению опухоли Вильмса (NWTS).
Таблица 67-2. Клинико-патологическое стадирование*
* В каждом случае необходимо установить гистологическую форму опухоли (благоприятная или неблагоприятная). ** Вовлечение лимфатических узлов грудной клетки или других экстраабдоминальных локализаций рассматривают как стадию IV. Следует отметить, что светлоклеточная саркома почки и рабдоидная опухоль почки не являются вариантами опухоли Вильмса. Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет Медицинский эксперт статьи
Опухоль Вильмса в 60% наблюдений - следствие соматической мутации, 40% опухолей Вильмса обусловлено наследственно-детерминированными мутациями. Большое значение в патогенезе данной опухоли придаётся мутациям рецессивных генов-супрессоров WT1, WT2 и р53, располагающихся в 11-й хромосоме. Согласно двухступенчатой теории канцерогенеза Knudson, стартовым механизмом появления опухоли Вильмса можно считать мутацию в половой клетке, а затем изменение альтернативного гена в гомологичной хромосоме. Помимо идиопатических аберраций, опухоль Вильмса может стать проявлением таких наследственных синдромов, как синдром Беквита-Видемана, WAGR (опухоль Вильмса, аниридия, аномалии мочеполовых органов и задержка умственного развития), гемигипертрофия, синдром Denys-Drash (интерсексуальные расстройства, нефропатия, опухоль Вилмса) и синдром Le-Fraumeni.
Патоморфология опухоли ВильмсаКлассическая гистологическая структура опухоли Вильмса представлена тремя основными компонентами: бластомным, стромальным и эпителиальным. Соотношение содержания каждого из них в опухоли могут значительно варьировать. В 3-7% опухолей выявляют анапластические изменения. В зависимости от доли анапластических клеток в опухоли выделяют очаговую (менее 10% клеток) и диффузную (более 10% клеток) формы анаплазии. Диффузная анаплазия ассоциирована с крайне неблагоприятным прогнозом. Рост и метастазирование опухоли ВильмсаДля опухоли Вильмса характерен быстрый местно-инвазивный рост. В 6% наблюдений опухоль Вильмса распространяется по просвету почечной и нижней полой вен с формированием опухолевых тромбов. Опухоль Вильмса метастазирует лимфогенным и гематогенным путями. Лимфогенные метастазы поражают регионарные забрюшинные лимфатические узлы. Далее возможно распространение опухоли с током лимфы по грудному протоку вверх с развитием поражения надключичных лимфатических узлов слева. Наиболее частая мишень для гематогенного метастазирования - лёгкие. Возможно также метастатическое поражение печени, костей, кожи, мочевого пузыря, сигмовидной кишки, орбиты, спинного мозга, контралатеральной почки. Классификация опухоли ВильмсаДля определения степени распространённости злокачественного процесса и стандартизации лечебных подходов к лечению нефробластомы у детей большинство мировых онкопедиатрических клиник используют классификацию национальной группы исследования опухоли Вильмса. Классификация нефробластомы Национальной фуппы исследования опухоли Вильмса 1. В честь кого названа опухоль Вильмса? Опухоль названа в честь Макса Вильмса (Max Wilms), который дал характеристику опухоли в 1899 г., тогда как Рейс (Ranee) впервые описал ее в 1914 г. 2. Какая часть всех тканевых новообразований представлена опухолями Вильмса? Опухоль Вильмса составляет примерно 8 % от всех тканевых злокачественных новообразований у детей. На опухоль Вильмса приходится более 80 % от всех случаев рака мочеполовой системы у детей моложе 15 лет. 3. В каком возрасте поражение опухолью Вильмса встречается наиболее часто? Более 90 % от всех случаев выявления опухоли Вильмса приходятся на возраст до 7 лет, наибольшая частота обнаружения отмечается в промежутке между 3- и 4-летним возрастом. 4. Опишите патологический механизм, который считается ведущим в развитии опухоли Вильмса. Опухоль Вильмса развивается при ненормальной пролиферации метанефрической бластемы без дифференцировки в клубочки и канальцы. Считается, что в большинстве случаев опухоль не передается по наследству. У больных с двухсторонними опухолями, наличием аналогичного заболевания у членов семьи, а также в тех случаях, когда определяется аниридия или аномалии развития мочеполовой системы, клинические проявления наблюдаются в более раннем возрасте. Существует мнение, что такие опухоли являются наследственными. 5. Каковы микроскопические характеристики опухоли Вильмса? Опухоль трехкомпонентна, состоит из бластемного компонента ("нефрогенные" клетки с тубулогломерулярными пластинками), стромального компонента и эпителиального компонента, который может содержать зрелые канальцы или быть представлен слабо развитыми участками ткани. 6. В какой хромосоме выявлен ген-супрессор опухоли Вильмса? Короткое плечо одиннадцатой хромосомы (11р13). 7. Каковы типичные проявления опухоли Вильмса? Более чем у 90 % больных с опухолью Вильмса пальпируется гладкое образование в брюшной полости или поясничной области, 33 % пациентов беспокоят боли в животе, у 30-50 % больных выявляется микро- или макрогематурия. Примерно у 50 % больных повышено артериальное давление. 8. Что входит в дифференциальный диагноз объемных образований в проекции живота у детей? 9. Назовите аномалии, которые часто встречаются при опухоли Вильмса. Примерно у 15 % больных с опухолью Вильмса встречаются следующие аномалии: гемигипертрофия, синдром Беквита-Вайдеманна (Beckwith-Wiedemann), анири-дия, аномалии костно-мышечного аппарата, нейрофиброматоз и широкий спектр мочеполовых аномалий, таких как гипоспадии, крипторхизм, удвоение почки, эктопии, незаращения. •• '• . 10. Что такое синдром ВАМЗ (WAGR )? Он состоит из опухоли Вильмса (Wilms1 tumor), аниридии (aniridia), аномалий мочеполовой системы (genitourinary anomalies) и задержки умственного развития (mental retardation). 11. Что такое синдром Беквита-Вайдеманна? Синдром Беквита-Вайдеманна включает в себя висцеромегалию, затрагивающую кору надпочечников, почку, печень, поджелудочную железу и гонады. При нем также определяются гемигипертрофия, омфалоцеле, задержка умственного развития, микроцефалия и макроглоссия. Новообразования развиваются примерно в 10 % случаев. 12. Объясните значение исследований, позволяющих получать изображения при диагностике опухоли Вильмса. Ультразвуковое сканирование позволяет установить, что объемное образование, определяемое в проекции живота, исходит из почки. Оно также позволяет получить изображение почечной вены и нижней полой вены, чтобы выявить наличие опухолевого тромба Внутривенная урография или компьютерная томография дают возможность установить наличие контрлатеральной почки и определить ее функцию. Для выявления легочных метастазов следует выполнить обзорную рентгенографию легких или КТ органов грудной клетки. Значение МРИ и МР-ангиографии в настоящее время еще не установлено. 13. О чем свидетельствует отсутствие функции почки по данным внутривенной урографии? Отсутствие функции почки по данным внутривенной урографии свидетельствует о полной обструкции мочевыводящих путей (почечной лоханки или мочеточника) опухолью, о высокой степени обструкции почечной вены или о значительном замещении почечной паренхимы опухолью. Примерно 10 % опухолей Вильмса не визуализируются. 14. Какие патологические подтипы опухоли Вильмса являются неблагоприятными? Определение неблагоприятных гистологических характеристик позволило клиницистам определить важный прогностический фактор. Несмотря на то, что неблагоприятные подтипы составляют около 10 % опухолей Вильмса, на эти случаи приходится 60 % смертельных исходов, обусловленных развитием опухоли. Неблагоприятные подтипы включают анапластическую опухоль, рабдоидную опухоль, светлоклеточную саркому. Рабдоидная опухоль наиболее часто приводит к летальному исходу. Многие считают, что этот вариант представляет собой саркому, имеющую неметанефрическое происхождение. У таких опухолей отмечается тенденция метастазировать в головной мозг. Светлоклеточная карцинома ("метастазирую-щая в кости опухоль почки у детей") также считается новообразованием, не связанным с опухолью Вильмса. • 15. Назовите благоприятные с точки зрения прогноза типы опухоли Вильмса. К числу благоприятных опухолей относятся те новообразования, которые не содержат злокачественных элементов. Специфическими благоприятными подтипами считаются мультилокулярные кисты, врожденная мезобластическая нефрома и рабдомиосаркома (нерабдоидная опухоль). 16. Опишите врожденную мезобластическую нефрому. Врожденная мезобластическая нефрома — это опухоль почки, которая развивается в раннем детском возрасте. Часто наблюдается предрасположенность к появлению этой опухоли у мальчиков. Макроскопически опухоль выглядит как массивное, плотное образование, в котором встречаются узловатые вкрапления белесой ткани, похожей на лейомиому. В тех случаях, когда ее удается полностью удалить хирургическим путем, течение благоприятное, и дальнейшего лечения не требуется. 17. Что такое нефрогенные очаги? Нефробластоматоз? Связаны ли они с опухолью Вильмса? Опухоль Вильмса не является врожденной. Считается, что существуют предшественники опухоли Вильмса, которые трансформируются в ходе двухэтапного процесса опухолевой индукции. Установлено, что нефрогенные элементы, которые персистируют накануне завершения развития почки на 36 неделе, могут быть такими предшественниками. Эти образования найдены в ходе 1 % аутопсий детей и в 30-40 % случаев при почке, пораженной опухолью Вильмса. Нефрогенные очаги — это ненормально персистирующие нефрогенные клетки, которые могут послужить источником развития опухоли Вильмса. Нефрогенные очаги делят на перилобарные (периферические) и интралобарные (центральные) Перилобарные очаги обычно гладкие и хорошо определяемые, они располагаются на периферии доли почки. Внутрилобарные очаги, наоборот, неправильные, обычно одиночные и располагаются в доле почки неупорядоченно. В перилобарных очагах часто рано появляются предоминантные бластомные клетки, тогда как интралобарные очаги чаще состоят из первично стромальных клеток. Перилобарные нефрогенные очаги при опухолях Вильмса определяются в 17 % случаев, а интралобарные очаги — в 22 % случаев. Нефробластоматозом называют участок диффузно расположенных нефроген-ных очагов или их дериватов. 18. Каковы стадии развития опухоли Вильмса? Национальная (США) классификация опухолей Вильмса по стадиям Стадия I Опухоль ограничена почкой и может быть полностью удалена. Поверхность почечной капсулы не повреждена. Опухоль не была повреждена перед удалением или во время него. Не определяется видимой остаточной опухоли по границе резекции Стадия II Опухоль выходит за пределы почки, однако может быть полностью удалена. Определяется местное распространение опухоли, т. е. пенетрация ее за внешнюю поверхность почечной капсулы в околопочечную клетчатку. Сосуды за пределами почки инфильтрированы или содержат опухолевые тромбы. Может быть выполнена биопсия опухоли или определяется распространение опухоли в пределах поясничной области. Не определяется видимой остаточной опухоли по границе ее резекции Стадия III Остаточная негематогенная опухоль распространена в пределах живота Определяется один или несколько из следующих признаков: а. Согласно результатам биопсии поражены лимфатические узлы, расположенные в воротах почки, парааортально или дальше Ь. Определяется диффузное поражение брюшной полости, например распространение, предшествующее оперативному вмешательству, или отмеченное в ходе него, а также прорастание опухоли через брюшину с. На поверхности брюшины определяются отсевы опухоли. d. Опухоль распространяется за пределы хирургического вмешательства, результаты получены при микроскопическом исследовании или определяются визуально е. Опухоль невозможно полностью удалить ввиду местной инфильтрации в жизненно важные органы Стадия IV Гематогенные метастазы. Поражаются органы, более удаленные, чем определяемые как стадия III, т. е легкие, печень, кости и головной мозг Стадия V Двухстороннее поражение почек в момент определения диагноза. Следует попытаться определить стадию заболевания на каждой стороне в соответствии с вышеперечисленными критериями на основании распространенности заболевания перед проведением биопсии 19. Какие показатели являются наиболее прогностически важными у детей с опухолью Вильмса? Гистопатологическая характеристика (благоприятная или неблагоприятная) и стадия опухоли. h 20. Какие органы наиболее часто поражаются метастазами при опухоли Вильмса? Наиболее часто при опухоли Вильмса метастазами поражаются легкие. Печень стоит на втором месте по частоте поражения, за ней следуют кости и головной мозг. 21. Опишите основной хирургический доступ при опухоли Вильмса. Всех пациентов следует оперировать через поперечный чрезбрюшинный доступ, разрез выполняют выше пупка. Контрлатеральную (нормальную) почку мобили-зируют и тщательно обследуют, чтобы быть абсолютно уверенными в том, что она не поражена. Во всех подозрительных участках следует выполнять биопсию. Если контрлатеральная почка также поражена опухолью Вильмса, пациента следует расценивать как больного в стадии V (двухсторонняя опухоль Вильмса). Затем нужно определить операбельность новообразования. Важным моментом является аккуратное выполнение манипуляций с опухолью, чтобы предотвратить возможное распространение злокачественных клеток. Риск появления абдоминального рецидива у больных в стадии III повышается в 6 раз при интраоперационном распространении опухоли. Надпочечник следует удалить, если опухоль поражает верхний полюс почки. Исследование лимфатических узлов помогает установить стадию процесса, однако их удаление не приводит к увеличению продолжительности жизни. 22. Что делать, если опухоль неоперабельна? Провести курс предоперационной химиотерапии с последующей ревизией почки. 23. Какие химиотерапевтические препараты наиболее эффективны у детей с опухолью Вильмса? Актиномицин D, винкристин и доксирубицин. л 24. Какова роль лучевой терапии при опухоли Вильмса? Первое национальное исследование опухоли Вильмса (НИОВ-1 — NWTS-1) позволило установить отсутствие преимуществ стандартного курса лучевой терапии у больных, которые получали актиномицин D более 15 мес. Согласно результатам НИОВ-3, лучевая терапия не улучшает результаты лечения пациентов в стадии II. В стадии III доза 1000 сГр эффективна также, как и более высокие дозы. При поражении легких и печени эти области также следует подвергать воздействию облучения. 25. Как лечить детей после радикальной нефрэктомии по поводу опухоли Вильмса? Стадия I. Актиномицин D совместно с винкристином в течение 18-24 нед. Стадия П. Актиномицин D совместно с винкристином в течение 18-65 нед. Стадия III. Актиномицин D, винкристин и доксорубицин в течение 24-65 нед совместно с лучевой терапией. Половина пациентов (стадии I-III) получают химиотерапевтическое лечение в режиме пульс-терапии. Стадия IV. Лучевая терапия совместно с актиномицином D, винкристином и доксорубицином в течение 65 нед. 26. С чего начинать лечение ребенка с опухолью Вильмса и легочными метастазами? Если опухоль операбельна — провести радикальную нефрэктомию. 27. Какова выживаемость детей с опухолью Вильмса в стадиях I, II, III и IV с благоприятной гистопатологической характеристикой, если лечение проводить в соответствии с протоколом НИОВ? I: 97 %; II- 92 %; III: 84 %; IV: 83 % (по результатам НИОВ-3). 28. Какова выживаемость детей с опухолью Вильмса в стадиях I-III и с неблагоприятной гистопатологической характеристикой, а также в стадии IV и с неблагоприятной гистопатологической характеристикой? Стадии I—III, неблагоприятная гистопатологическая характеристика — 68 % и стадия IV, неблагоприятная гистопатологическая характеристика — 55 %. 29. Опишите некоторые наиболее частые токсические проявления, связанные с лечением опухоли Вильмса. В результате токсического воздействия лекарств на костный мозг сравнительно часто выявляются гематологические нарушения. Токсическое поражение печени является следствием воздействия на нее лучевого лечения или химиотерапевтических препаратов. Почечные проявления лучевого воздействия нередко заключаются в по- явлении азотемии, микрогематурии и развитии хронического нефрита. Поздние ортопедические осложнения могут встречаться у 30 % пациентов, получавших лучевую терапию. Наиболее тяжелые случаи отмечены у детей до 2 лет после лучевой терапии в высоких дозах. Гипоплазия позвонков и сколиоз являются наиболее частыми осложнениями. Повреждение миокарда может быть следствием применения доксорубицина. После лучевой терапии может развиться недостаточность яичников. 30. Какова частота развития вторичных новообразований после лечения опухоли Вильмса? Примерно у 17 % пациентов развиваются вторичные новообразования после лучевой терапии, наибольшая частота встречаемости — через 15-19 лет после первичной диагностики. 31. Какова примерная частота развития двухсторонней опухоли Вильмса? 5 %, синхронное развитие встречается в 4 % случаев, а метахронное — в 1 % случаев. 32. В чем заключается оптимальный метод лечения больных с двухсторонней опухолью Вильмса? Раньше двухсторонние опухоли Вильмса лечили первичным хирургическим методом: выполняли нефрэктомию с наиболее пораженной стороны и, если это было возможно, проводили резекцию контрлатеральной почки. Для того, чтобы определить гистопатологические характеристики (благоприятные или неблагоприятные) и начать химиотерапию предпочтение отдают первичному выполнению биопсии с целью подтверждения диагноза. Хирургическое лечение, включающее окончательную резекцию опухоли, выполняют после существенного снижения объема опухолевой ткани. Больные с билатеральными опухолями Вильмса нуждаются в тщательном послеоперационном наблюдении, так как у них могут развиться поздние рецидивы заболевания. Banner M. P., Pollack H. M., Chatten J., Witzleben С. Multilocular renal cysts. Radiologic-pathologic correlation. AJR, 136: 239, 1981. " ' Beckwith J. В., Palmer N. F. Histopathology and prognosis of Wilms' tumor. Cancer, 41: 1937, 1978. Beckwith J. В., D'Angio G. J. Anaplastic Wilms' tumor. Clinical and pathological studies. J. Clin. Oncol., 3:513-520,1985. Blute M. L., Kelalis P. P., Offord K. P., et al. Bilateral Wilms' tumor. J. Urol, 138: 968-973, 1987. D'Angio G. J., Breslow W., Beckwith J. В., Evans A., et al. Treatment of Wilms' tumor. Results of the Third National Wilms' Tumor Study. Cancer, 64: 349-360, 1989. D'Angio G. J., Evans A. E., Breslow N., et al. The treatment of Wilms' tumor: Results of the National Wilms' Tumor Study. Cancer, 38: 633, 1976. D'Angio G. J., Evans A. E., Breslow N., et al. The treatment of Wilms' tumor: Results of the Second National Wilms' Tumor Study. Cancer, 47: 2302, 1981. D'Angio G. J., Evans A. E., Breslow N., et al. Results of the Third National Wilms' Tumor Study (NWTS-3). A preliminary report [Abstract 723]. Proc. Am. Assoc. Cancer. Res., 25: 183, 1984. D'Angio G. J., Tefft M., Breslow N., et al. Radiation therapy of Wilms' tumor: Results according to dose, field, post-operative timing and histology. Int. J. Radiat. Oncol. Biol. Phys., 4: 769, 1978. de Lorimier A. A., Belzer F. O., Kountz S. L., Kushner J. O. Treatment of bilateral Wilms' tumor. Am.J. Surg., 122:275, 1971. Green D. M., Norkool P., Breslow N. E., et al. Severe hepatic toxicity after treatment with vmcristine and dactinomycin using single-dose or divided dose schedules. A report from the National Wilms' Tumor Study. J. Clin. Oncol., 8: 1525-1530,1990. Jones B. Metachronous bilateral Wilms' tumor. Am.J. Clin. Oncol., 5: 545, 1982. Keating M. A., D'Angio G. J. Wilms' tumor update: Current issues in management. Dialogues Pediatr. Urol., 11:1-8,1988. Pendergrass T. W. Congenital anomalies in children with Wilms' tumor. Cancer, 37:403,1976. Ritchey M. L., Haase G. M., Shochat S. Current management of Wilms' tumor. Semin. Surg Oncol., 9: 502-509,1993. Sotelo-Avila C., Gonzales-Crussi F., deMello D., et al. Renal and extrarenal rhabdoid tumors in children. A clmicopathologic study of 14 patients. Semin. Diagn. Pathol., 3: 151, 1986. Zuppan C., Beckwith J. В., Luckey D. Anaplasia in unilateral Wilms' tumor: A report from the National Wilms' Tumor Study Pathology Center. Hum. Pathol., 19: 1199-1209, 1988. Читайте также:
|




