Левосторонний гемипарез после удаления менингиомы

МРТ головного мозга до операции. Обращает на себя выраженный перифокальный отек головного мозга, что не очень характерно для менингиомы, или говорит о ее агрессивной природе.

Вскрыта ТМО, обнажен край опухоли, полнокровные вены и бледный, ишемизированный мозг.

Опухоль отделяется от матрикса, бескровно, атравматично, сосуды, питающие опухоль коагулируются.

Опухоль удалена полностью и уложена на свое место для фото.

Так выглядит мозг после удаления опухоли — бледный и ишемичный, без кровотечения и грубой травмы, а так выглядит КТ после операции.

Большая зона ишемии в области ложа удаленной опухоли в левой теменной доле.
После операции — правосторонняя гемиплегия, тотальная афазия, на следующие сутки после операции переведена в отделение нейрохирургии, а потом на следующий день снова в отделение реанимации из-за ухудшения состояния.
Удовлетворительный статус до операции + нормальное выполнение операции = плохой результат.
Во вторую очередь оперирован пациент Н., 63 года, с грубым правосторонним гемипарезом и смешанной афазией.
На КТ до операции большая кистозная опухоль слева.

С дислокационным синдромом.

Опухоль пунктирована, получена ксантохромная жидкость до 50 мл, а затем после кортикотомии частично удалена (стенки кисты). Полость выложена марлей СУржиселл.

Полость заполнена жидкостью.
В раннем послеоперационном периоде значительно уменьшился гемипарез. Сохраняется афазия.
Конечно же данные случаи сравнивать между собой нельзя — разные опухоли, свои особенности кровоснабжения и т.д.
В данной ситуации я просто делюсь эмоциональной реакцией на полученный результат. Каждый день, отправляясь на работу, нас ожидает какой-нибудь очередной неожиданный и чаще неприятный сюрприз — особенность хирургии, а в частности, нейрохирургии.
Автор статьи: врач-нейрохирург Воробьев Антон Викторович Рамка вокруг текста
Почему стоит выбрать именно нас:
- мы предложим самый оптимальный способ лечения;
- у нас есть большой опыт лечения основных нейрохирургических заболеваний;
- у нас вежливый и внимательный персонал;
- получите квалифицированную консультацию по вашей проблеме.
Гемипарез после операции.
У меня скорее немного теоретический вопрос, поэтому мрт и выписки не выкладываю, но если вдруг понадобится - все выложу.
Мне 33 года, в 2010г. при ходьбе на работу начал вдруг прихрамывать на левую ногу. В итоге - операция и по гистологии анапластическая астроцитома.
После операции от инвалидности отказался так как не осталось никаких намеков на парез и проработал без сюрпризов ещё около 2 лет, после которых опять -
прихрамывание\ в больнице сказали что неоперабельный рецидив и отправили домой. Сейчас все ещё хожу вперевалочку, рука почти не работает(с трудом могу ей до носа дотронуться), но уже около 2 лет как хуже не становится, получается что будто бы достигнут какой-то предел ухудшений что-ли. (тьфу-тьфу-тьфу)
Но что интересно - последнее мрт показало что опухоли нет(только кистозно-глиозное образование) и что у меня был за рецидив - непонятно.
Вопрос такой: я понимаю что если бы гемипарез был бы сразу после операции-тогда понятно что сделать уже ничего нельзя так как у мозга слишком серьёзное повреждение, но у меня он возник только спустя 2-2.5года и опухоли при этом нет. Ведь я же как-то ходил до пареза и рука нормально работала.Подскажите пожалуйста может можно что-то сделать в моем случае ведь получается что оперировать у меня нечего,но тем не менее есть что-то что мешает нормальной ходьбе и работе руки. ?
А скаите пожалуйста, я во многих источниках читал что в результате успешной операции удаления опухоли в её ложе формируется соединительная
ткань,которая видимо и называется кистозно-глиозным образованием. И эта соединительная ткань может являться причиной гемипареза. У меня гемипарез начал
формироваться примерно через 2года после операции, я потому и сделал вывод что это быстрее всего зарастает ложе опухоли соединительной тканью, но это не
рецидив опухоли. А с контрастом я побоялся делать потому что читал про него что он сделан на основе глюкозы с радиоактивными частицами которой питается
опухоль и эти частицы потом "светятся" при прохождении МРТ, И если опухоль действительно есть, то можно спровоцировать ее рост этим контрастом.А вот тут на фото в описании моего мрт в ложе опухоли как раз и видна область с нейкими волновыми структурами что в моем понимании как раз очень похоже на глиозное образование аля "соединительную ткань" 
1. по данным МРТ отмечается обширный атрофический процесс в правом полушарии мозга. О причине его судить не берусь, но гемипарез у вас из-за этого
2. про контраст для МРТ "на основе меченной глюкозы", который "может спровоцировать рост опухоли" - полнейшая ерунда. К сожалению, вы читаете не то, не там, и не так понимаете, как есть на самом деле
3. если вы соберетесь когда-нибудь еще выкладывать снимки - не пользуйтесь файлообменниками с рекламой. Я такие снимки больше смотреть и комментировать не буду
Здравствуйте Сергей Рустамович!
Я вас понял, ещё интересует ваше мнение по поводу возможности лечения этого гемипареза каким-либо методом(как думаете эта штука операбельна?). Я сравнивал эти снимки со снимками других людей со 100% отдефектованными опухолями и сделал вывод что на опухоль это образование не похоже, потому и копаю интернет в попытках найти какой-то способ лечения и соответственно читаю все подряд касаемо этой тематики.
Скажите, а такие атрофические процессы (АП) могут разрастаться подобно опухоли(предположим что это не опухоль) или они достигают какого -то конечного предела и на этом зона разрастания останавливается. Просто я пытаюсь понять чего мне ждать далее. Могут ли в зоне такого АП образовываться новые рецидивы опухоли, как будто бы в настоящей ткани мозга?
Добавлено через 4 минуты
Сергей Рустамович, ответьте пожалуйста на моё последнее сообщение, для меня это очень важно. И больше я вас не побеспокою.
1. я не берусь судить о причине атрофии - лишь констатирую факт наличия. Достоверных данных о снижении риска рецидива опухоли в зоне атрофии - нет
2. смысл есть, т.к. иннервация у вас, судя по всему, утрачена не полностью
Гемипарез – патологическое состояние, при которой происходит паралитическое поражение одной части тела. Развитие болезни происходит на фоне нарушения деятельности коры головного мозга. В некоторых случаях гемипарез наблюдается при спинальной травме с ушибом или более тяжелым повреждением спинного мозга.
Для данного отклонения характерна потеря человеком чувствительности в определенной части тела (руке, ноге, лица), или во всей половине (левой или правой) туловища. Обычно развивается патология в раннем детском возрасте, но нередко ее диагностируют у пожилых пациентов. Несмотря на всю опасность, заболевание хорошо поддается комплексному лечению. Но начинать его нужно незамедлительно, в противном случае не исключено развитие серьезных осложнений.
Что это такое?
Гемипарез – паралич мышц одной части тела, развивающийся при поражении пирамидного пути. Сопровождается снижением или полной утратой подвижности в больном участке тела. Может иметь первичную и вторичную природу. То есть, развивается как в качестве самостоятельного заболевания, так и в виде одного из симптомов гемиплегии. Может диагностироваться и в период восстановления после курса лечения гемиплегии.
При диагностике заболевания большое значение имеет сторона поражения. Именно по локализации гемипареза можно определить причину его развития.

Причины
Лечение гемипареза зависит от причины, спровоцировавшей его развитие. Данное нарушение может стать следствием:
- Инсульта. Кровоизлияние в мозг является одной из самых частых причин развития пареза. Чтобы устранить данное последствие болезни, пациент, перенесший инсульт, должен постоянно находиться под наблюдением лечащего врача, и неукоснительно выполнять все его назначения.
- Опухолей доброкачественного и злокачественного характера. Медленно или стремительно растущие новообразования головного мозга повреждают его здоровые клетки, приводя к их гибели. Давление на отдельные участки органа увеличивается, а его деятельность – нарушается. Следствием этого становится возникновение целого ряда симптомов, включая гемипарез.
- ЧМТ. Ушиб или сотрясение мозга приводит к отмиранию больших участков мозговых тканей, поэтому часто у пациентов, перенесших черепно-мозговую травму, наблюдается паралич одной части тела.
- Энцефалитов. Они развиваются при инфекционных поражениях, тяжелой аллергической реакции или токсического воздействия.
- Постэпилептического состояния. Если очередной приступ эпилепсии закончился спазмом скелетной мускулатуры, то он может привести к нарушению чувствительности определенного участка тела.
- Мигрени. Гемипарез при мигрени развивается редко, и возникает только при тяжелом течении болезни.
- Рассеянного склероза. При данной болезни происходит разрушение защитных оболочек нерва с последующим поражением его самого.
- Атрофических процессов в тканях головного мозга. Такие нарушения приводят к тому, что нейроны начинают постепенно отмирать.
Гемипарезы развиваются также при тяжелом, осложненном течении сахарного диабета. Причиной этого подчас становятся судороги сосудов головного мозга.
Все вышеперечисленные факторы приводят к приобретенному гемипарезу. Но он может быть врожденным, и возникать в случае аномалий развития плода или полученных им родовых либо внутриутробных травм. В этом случае гемипарез нередко сочетается с таким тяжелым расстройством, как ДЦП.
Классификация
По локализации патологического процесса гемипарез делят на:
Такое поражение чаще всего диагностируется у лиц преклонного возраста. Происходит развитие болезни при повреждении левого полушария головного мозга, либо при нарушениях деятельности спинного мозга.
Расстройства, связанные с данным состоянием, могут отличаться легкой или тяжелой степенью выраженности, но обычно устранить их помогает правильная комплексная терапия. Если причиной гемипареза стал инсульт или травма, то вместе с частичным параличом у больного будут проявляться признаки расстройства речи.
Развивается при поражении правого полушария головного мозга. В большинстве случаев диагностируется у детей. Причинами левостороннего гемипареза могут выступать травмы, врожденные аномалии развития головного мозга, неправильный уход за ребенком со стороны родителей в течение первых месяцев после его рождения. Также выявляется данная патология при защемлениях нервных окончаний и наличии опухолей головного мозга.
Существует также понятие инфантильного (детского) гемипареза. Обычно он является врожденным, и проявляется в первые месяцы жизни ребенка.
Симптомы
Определить наличие болезни можно по следующим сопутствующим симптомам:
- расстройствам памяти;
- снижению умственной работоспособности;
- нарушению целенаправленности движений;
- проблемам с распознаванием предметов и явлений (агнозия);
- речевым расстройствам;
- снижению чувствительности пораженного участка тела;
- стойкой головной боли;
- эпилептическим приступам;
- лихорадке;
- общему ухудшению самочувствия;
- слабости и повышенной утомляемости;
- артралгии.
Если поражение затрагивает задний отдел головного мозга или другие его участки, то гемипарез будет поражать преимущественно конечности и лицевые мышцы. Выраженность всех вышеперечисленных симптомов будет зависеть от возраста больного. Но для лечения важна не только степень интенсивности клинических проявлений, но также причины заболевания.
Врожденный гемипарез обычно проявляется в период, когда ребенок начинает учиться самостоятельно ходить. Вместе с ним более заметными становятся речевые и интеллектуальные расстройства.
Ранними признаками гемипареза у детей являются:
- ассиметричные движения в конечностях;
- ограничение активных движений на стороне поражения;
- ассиметричный рефлекс Моро;
- распластанность бедренных мышц с незначительной, но заметной ротацией кнаружи;
- при принятии вертикального положения ребенок не опирается на больную ножку, а в положении лежа на животе – хуже вытягивает пораженную руку, и не опирается на нее.
У детей с врожденным гемипарезом наблюдаются и многочисленные неврологические расстройства. В частности, происходит нарушение стереогноза, и развивается так называемый синдром игнорирования пораженной конечности. Это только усугубляет и без того сложную ситуацию.
Развитие эпилепсии, к сожалению, является частым сопутствующим симптомом гемипареза. Она значительно отягощает течение болезни и ухудшает прогнозы. Она может манифестировать в любом возрасте, и с учетом этого фактора варьируются также типы приступов:
- в раннем детском возрасте преобладают генерализованные тонико-клонические и парциальные припадки с вторичной генерализацией;
- в позднем возрасте на первый план выступают парциальные эпилептические приступы;
- у 80% пациентов с врожденными гемипарезами, осложненными эпилепсией, определяются простые или сложные фокальные эпиприступы, которые иногда могут иметь вторичную генерализацию.
У подавляющего количества пациентов с врожденным гемипарезом наблюдаются редкие приступы эпилепсии. Обычно их частота составляет раз в 3, 6 или 12 месяцев.
Гемипарез негативно влияет на познавательные способности головного мозга, и не только. Так, при поражении правого полушария головного мозга (при левостороннем гемипарезе) отмечается недоразвитие зрительно-пространственного анализа и синтеза, а также перцептивных обобщений.
При поражении левого полушария головного мозга, являющегося причиной правостороннего гемипареза, преобладают расстройства вербальных функций. У детей с подобным отклонением наблюдается скудность словарного запаса, снижение уровня словесных обобщений и характера суждений.
Расстройства речи фиксируются у 20-40% больных с врожденным гемипарезом. Особенно ярко такой дефект проявляется у детей. Чаще всего такие нарушения выражаются задержкой развития речи, дисфагией или дизартрией. Они наблюдаются как при правостороннем, так и при левостороннем гемипарезе.
При рассматриваемой патологии могут иметь место также зрительные отклонения. Так, частота нарушений со стороны функционирования зрительного анализатора составляет 30%. У 17-27% больных диагностируется гомонимная гемианопсия. В 8,6% случаев фиксируется частичная атрофия зрительных нервов, а у 10,5% пациентов выявляют страбизм.
Диагностика
Диагностика парезов не составляет особого труда. Определить наличие болезни можно по клинической картине, характерной для заболевания. Но не менее важным является установление точной причины развития патологического отклонения. И в этом случае помочь может только тщательная, комплексная и всесторонняя диагностика. Для этого необходимо обратиться к врачу-невропатологу.
Классическая схема обследования при парезах заключается в проведении:
- Опроса. Врач должен собрать подробный анамнез, составить историю болезни. Для этого важно в точности определить имеющиеся у пациента симптомы, выяснить их давность, интенсивность и частоту проявления.
- Осмотра. Особое внимание отводится оценке функционирования пораженных конечностей и особенностям выполнения пациентом движений ими.
- Компьютерной томографии мозга. Данная процедура позволяет выявить мозговые опухоли, которые могли стать причиной гемипареза.
- Магнитно-резонансной томографии. Это более информативная диагностическая методика, которая позволяет не только выявить опухоли головного мозга, но и определить наличие отклонений в работе кровеносных сосудов.
- Электромиографии. Данный метод инструментального исследования предназначен для оценки функционирования скелетной мускулатуры, и играет значимую роль в диагностике гемипарезов.
При обследовании детей и новорожденных младенцев особое значение придают результатам УЗИ головного мозга. Проведение этой процедуры в динамике необходимо для определения скорости прогрессирования болезни (если оно наблюдается), а также для предотвращения развития неврологических осложнений.
Лечение
Терапия при гемипарезе зависит от множества факторов. И, прежде всего, она будет назначаться с учетом стороны поражения и этиологии болезни. В лечении данного заболевания применяются не только медикаментозные препараты: проводятся также общеукрепляющие мероприятия, оказывающие благотворное воздействие на функционирование пораженных мышц и нервов.
Терапия гемипареза назначается для каждого пациента индивидуально, и также зависит от степени тяжести болезни.
Комплекс мероприятий, применяющихся в данном случае, включает в себя:
- посещение бассейна;
- сеансы массажа;
- лечебную физкультуру;
- закаливание;
- прием медикаментозных препаратов;
- и прочие элементы терапии, определяющиеся строго индивидуально.
В большинстве случаев эффективными оказываются немедикаментозные консервативные методы лечения гемипареза. Препараты рекомендуется применять только при тяжелом течении болезни.
При лечении гемипареза медикаментами, прежде всего, назначают миорелаксанты. Вместе с этим, в течение всего терапевтического курса больным рекомендуется принимать витаминные комплексы, содержащие токоферол и витамины группы В.
Если имеет место левосторонний гемипарез, больным могут назначаться лекарства:
- Баклосан. Это таблетированный миорелаксант центрального действия, который содержит активное вещество баклофен. Назначается при парезах у взрослых и детей с 3 лет. Дозировка, кратность приема и длительность курса терапии определяется индивидуально. Аналог – Баклофен.
- Мидокалм. Миорелаксант центрального действия, активным веществом которого является толперизона гидрохлорид. Назначается взрослым пациентам и детям старше 3 лет. Начальная дозировка для больных старше 14 лет – по 50 мг 2-3 раза в сутки. Доза повышается постепенно, и в итоге, достигает 150 мг в сутки.
- Седуксен. Раствор для внутримышечного и внутривенного введения. Содержит активное вещество диазепам. Препарат от носится к группе транквилизаторов. Применяется преимущественно при парезах, сопровождающихся эпилептическими эпизодами. Аналог – Сибазон.
- Церебролизин. Ноотропное средство, которое назначается при парезах, вызванных перенесенным пациентом ишемическим инсультом. Препарат противопоказан в том случае, если гемипарез сопровождается эпилептическими эпизодами.
Все вышеперечисленные медикаменты могут вызывать серьезные побочные эффекты. Об их возникновении необходимо немедленно сообщить лечащему врачу, и ни в коем случае не предпринимать ничего самостоятельно.
ЛФК и спорт при гемипарезе
При гемипарезах, для восстановления подвижности пораженных конечностей, рекомендуется заниматься лечебной физкультурой и разными видами спорта. Заниматься можно как в домашних условиях, так и в специализированных центрах реабилитации. Тренировки должны быть ежедневными, в неделю на них должно уходить, в общем, не менее 2 часов.
Для восстановления двигательной активности пациентам рекомендуются следующие виды занятий:
- качание пресса;
- плавание;
- прыжки;
- разминка мышц в зоне поражения;
- скандинавская ходьба;
- верховая езда.
Из физкультурных тренировок рекомендуется отдавать предпочтение упражнениям на растяжку мышц.
Физиотерапия
Пациентам, у которых гемипарез стал следствием ишемического инсульта, в период реабилитации назначается курс физиотерапии. В этом случае восстановить двигательные расстройства помогают следующие процедуры:
- Теплолечение. Местное применение тепла при гемипарезах осуществляется за счет парафиновых или озокеритовых аппликаций. Температура аппликаций колеблется в диапазоне от 48 до 50 градусов. Один сеанс длится 15-20 минут. Курс лечения может состоять из 15-20 процедур.
- Лечение холодом. Такая терапия способствует нормализации деятельности мышц-антагонистов, а также улучшает суставную подвижность.
- Электростимуляция периферических нервов. Сеансы электростимуляции необходимы для нормализации функционирования временно инактивированных нервных структур вблизи очага деструктивного процесса. Вместе с этим манипуляция способствует улучшению трофики мышечных тканей и тренировке двигательных движений. Если имеют место спастические гемипарезы, проводится электростимуляция антагонистов спастических мышц. Продолжительность терапии для каждой группы мышц для начала составляет 5 минут, затем постепенно доводится до 20 мин. Курс лечения включает в себя 10-15 процедур.
Массаж при гемипарезе
Массаж при гемипарезе проводится для:
- снижения рефлекторной возбудимости спастических мышц;
- ослабления мышечных контрактур;
- активизации расслабленных мышц;
- нормализации движений;
- устранения трофических нарушений.
При парезах проводят массаж паретичных конечностей, спины, поясницы, груди на стороне поражения. Процедура проводится по следующей схеме:
- Для начала массируется передняя поверхность ноги.
- После этого проводится массаж грудной мышцы на стороне поражения.
- Далее специалист переходит к массированию пораженной руки.
- Пациент ложится на живот или на бок. Затем проводится массаж задней поверхности ноги и спины.
Массаж при парезе проводится с применением следующих приемов:
- поглаживаний;
- спиралевидных растираний;
- разминания;
- мягкого, продольного надавливания;
- валяния.
Строго запрещено использовать ударные техники массажа при таком диагнозе, как гемипарез!
В домашних условиях полезно проводить сеансы гидромассажа. Хорошо помогают также физиотерапевтический и грязевой виды массажа.
Осложнения
Осложнения гемипареза напрямую зависят от того, что послужило причиной его развития. Они могут проявиться:
- тяжелым нарушением мозгового кровообращения;
- коматозным состоянием;
- гемиплегией (полным, необратимым параличом) пораженной части тела.
В особо тяжелых случаях, если причиной гемипареза послужила злокачественная опухоль головного мозга или инсульт, болезнь может привести к летальному исходу.
Прогноз
При приобретенном гемипарезе прогноз напрямую зависит от основного заболевания и тяжести проявления его симптомов. Если диагностика и лечение были проведены своевременно, то повышается вероятность полного восстановления двигательных функций.
При врожденном гемипарезе врачи не дают однозначных прогнозов. Легкие формы болезни успешно поддаются коррекции, в то время как тяжелые степени, несмотря на все усилия, прилагаемые врачами, лечатся крайне сложно.
Профилактика
Профилактика гемипарезов заключается в:
- своевременном и полном лечении соматических патологий;
- прохождении беременной женщиной всех скринингов, назначенных врачом;
- ведении здорового образа жизни во избежание сердечнососудистых и эндокринных болезней;
- избегании стрессовых ситуаций и нервных перенапряжений;
- сбалансированном, рациональном питании;
- адекватной физической активности.
И главное: если возникли первые признаки, говорящие о развитии гемипареза или предрасполагающих к нему болезней, необходимо сразу обратиться к врачу. Самолечение в этом случае не только неэффективно и нецелесообразно, но и опасно!
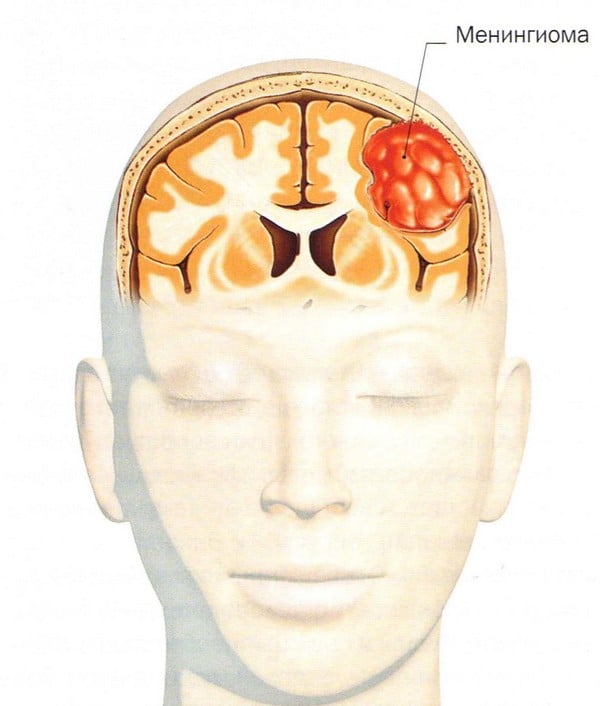
Менингиома головного мозга (код по МКБ 10 – D32.0) представляет собой новообразование, которое происходит из арахноидальной (паутинной) оболочки мозга. Менингиома головного мозга морфологически имеет четкие очертания и выглядит как подковообразный или шаровидный узел, чаще всего сращенный с твердой оболочкой мозга.
В Юсуповской больнице для лечения менингиомы квалифицированные специалисты применяют самые передовые технологии и проверенные временем эффективные методы: лучевую терапию, стереотаксическую радиохирургию, качественное удаление менингиомы головного мозга. Восстановление после операции проводится в отделении реабилитации Юсуповской больницы под тщательным наблюдением компетентных врачей-реабилитологов и внимательного медицинского персонала.
Менингиома: что это такое?
Как правило, менингиома имеет доброкачественный характер, однако, как и любая другая опухоль, локализованная внутри черепной коробки, доброкачественная менингиома головного мозга считается относительно злокачественной, сопровождающейся симптомами, связанными со сдавлением мозгового вещества. Злокачественная опухоль головного мозга (менингиома) - менее распространенное заболевание, для которого характерен агрессивный рост и высокая частота рецидивов после хирургического лечения.
Наиболее часто менингиома мозга локализуется в области большого затылочного отверстия, больших полушарий, пирамиды височной кости, крыльев клиновидной кости, тенториальной вырезки, парасагиттального синуса и мостомозжечкового угла.
В большинстве случаев менингиома находится в капсуле. Опухоль не характеризуется образованием кист, может быть маленькой, всего несколько миллиметров или достигать больших размеров - свыше 15 сантиметров в диаметре. Если менингиома растет в сторону мозга, то образуется узел, который со временем начинает сдавливать мозговое вещество. Если опухоль растет в сторону костей черепа, то со временем она прорастает между клетками кости и вызывает утолщение и деформацию кости. Опухоль может расти одновременно в сторону кости и мозга, тогда образуются узлы и деформация костей черепа.
Причины развития
Прямые причины развития менингиом на сегодняшний день достоверно не изучены. Однако существует ряд факторов, которые могут провоцировать их возникновение:
- чаще всего менингиома головного мозга диагностируется у пациентов зрелого возраста, после 40 лет;
- известно, что женщины подвержены развитию менингиомы мозга больше, чем мужчины. Это обусловлено тем, что на рост опухоли оказывают большое влияние женские половые гормоны;
- возникновение различных новообразований в головном мозге нередко связано с высокими дозами ионизирующего излучения;
- влияние таких негативных факторов, как химические и токсические вещества, травма, воздействие мобильного телефона и других;
- немалая роль в развитии менингиомы принадлежит генетическим заболеваниям, одним из которых является нейрофиброматоз второго типа, вызывающий множественные злокачественные менингиомы.
Симптомы и признаки
Менингиома головного мозга (МКБ 10 – D32.0) отличается относительно медленным ростом, поэтому достаточно долго может развиваться бессимптомно.
Одним из первых симптомов является головная боль – тупая, распирающая или ноющая. Она отличается разлитым характером и локализацией в области затылка, лба или висков.
Возникновение других симптомов связано с локализацией опухоли (сдавлением тех или иных структур головного мозга). Подобная симптоматика называется очаговой.
Менингиома головного мозга может подозреваться в случае наличия следующих симптомов:
- парезов конечностей (выраженной слабости, снижения чувствительности, появления патологических рефлексов);
- выпадения полей зрения и иных зрительных расстройств (снижение остроты зрения, двоение в глазах). Характерным признаком является птоз – опущение верхнего века;
- ухудшения слуховой функции;
- снижения или полной потери обоняния, обонятельных галлюцинаций;
- эпилептиформных припадков;
- психоэмоциональных нарушений, поведенческих расстройств – такими симптомами чаще всего проявляется менингиома лобной доли головного мозга;
- нарушений мышления;
- нарушения координации и походки;
- повышения внутриглазного давления;
- тошноты и рвоты, не приносящей облегчения.
При нарушении оттока ликвора отмечается возникновение гидроцефалии, отека головного мозга, вследствие чего у пациентов появляются упорная головная боль, головокружения, психические расстройства.
Диагностика
Наиболее информативными и точными методами диагностики менингиомы являются компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Как правило, данные исследования проводят с контрастированием. КТ и МРТ позволяют определить размер опухоли, её локализацию, степень поражения окружающих тканей и возможные осложнения.
Для определения химического профиля и характера новообразования применяют магнитно-резонансную спектроскопию (МРС). Установить очаги рецидива менингиомы позволяет позитронно-эмиссионная томография (ПЭТ).
Вспомогательным методом, позволяющим определить характер кровоснабжения опухоли, является ангиография. Данное исследование нередко используется в процессе предоперационной подготовки.
Различают 11 видов доброкачественных менингиом:
- менинготелиальные менингиомы – 60%;
- переходные менингиомы – 25%;
- фиброзные менингиомы – 12%;
- редкие виды менингиом – 3%.
Опухоль мозга может располагаться на разных участках головного мозга:
- конвекситальная опухоль – 40%;
- парасаггитальная – 30%;
- базальное расположение опухоли – 30%.
Менингиома лобной области образуется очень часто, в большинстве случаев длительное время не беспокоит больного. Если менингиома расположена в правой лобной доли, то симптомы будут проявляться на противоположной стороне тела.
Причины развития менингиомы лобной области различные: черепно-мозговая травма, воспалительное заболевание оболочек мозга, генетическая предрасположенность, пища с высоким содержанием нитратов, нейрофиброматоз и другие причины. Доказанной причиной развития опухоли считается радиоактивное облучение, все остальные причины относятся к факторам риска.
Менингиома лобной области может вызывать ухудшение зрения, головную боль, парез мимических лицевых нервов, мускулатуры рук, вялость и другие симптомы.
Анапластическая менингиома – это опухоль головного мозга 3 степени злокачественности, в течение трех лет после лечения у всех больных происходит рецидив опухоли.
Менингиома парасаггитальная располагается в затылочной, теменной или лобной части вдоль продольной средней линии. Нередко эта опухоль сопровождается патологическим увеличением содержания костного вещества в костной ткани. Менингиомы парасаггитальные, растущие в лобной части головы, вызывают:
- повышение внутричерепного давления;
- развитие застойных дисков зрительного нерва на глазном дне;
- сильную тошноту и рвоту, головную боль;
- эпилептические припадки.
Парасаггитальная менингиома теменной области головы характеризуется нарушением чувствительности и эпилептическими припадками. Менингиома затылочной области характеризуется повышением внутричерепного давления, беспокоят галлюцинации.
Атипичная менингиома головного мозга – это опухоль 2 степени злокачественности, рецидив опухоли возникает у 30% больных в течение 10 лет после лечения.
Опухоль, растущая из большого серповидного отростка мозга, называется менингиома фалькс. Со временем опухоль прорастает в сагиттальный венозный синус, возникает нарушение венозного кровообращения, внутричерепная гипертензия. Рост опухоли вызывает следующие негативные симптомы: эпилептические припадки, нарушение чувствительности и двигательной активности ног, тазовые нарушения.
Лечение
Менингиома очень часто вызывает развитие отека окружающих тканей, что влияет на появление различных негативных симптомов. Для снятия отека назначают стероидные препараты. Лечение менингиомы зависит от типа и размера опухоли, ее локализации, состояния здоровья и возраста пациента.
Согласно данным медицинской статистики, в 90% случаев менингиомы головного мозга представляют собой доброкачественные опухоли, для которых характерно медленное развитие и отсутствие сопутствующего поражения жизненно важных органов.
Злокачественные образования отличаются быстрым ростом, наличием метастазов в любых других органах человеческого организма.
Удаление менингиомы проводится не всегда. Чаще всего за доброкачественной опухолью устанавливается наблюдение. Хирургическое вмешательство требуется, если менингиома злокачественная и увеличивается в размерах.
Основным методом лечения растущей доброкачественной и злокачественной опухоли является операция по удалению менингиомы головного мозга. Очень важно выполнить грамотное удаление новообразования. Последствия некорректного хирургического вмешательства, при котором были поражены окружающие ткани мозга или венозные синусы могут быть весьма плачевными. Такая операция может стать причиной значительного снижения качества жизни больного, поэтому нередко нейрохирурги оставляют часть раковых тканей, постоянно контролируя их рост.
Злокачественные менингиомы имеют склонность рецидивировать, что требует проведения повторного хирургического вмешательства.
В зависимости от расположения опухоли и ее размера, после операции могут развиться осложнения: ухудшение или потеря зрения, частичная или полная потеря памяти, парез конечностей, нарушение концентрации внимания, изменение характера, личности, отек мозга, кровотечение.
При локализации опухоли в труднодоступном для нейрохирурга месте, либо при близком расположении к ней зон, повреждение которых может привести к нарушению жизненно важных функций, специалисты Юсуповской больницы отдают предпочтение стереотаксическим методам. Данный вид терапии может применяться для лечения опухолей большого размера. В основе стереотаксической радиохирургии лежит прицельное облучение опухолевого образования лучами, расположенными под разными углами.
Часто стереотаксический метод комбинируют с хирургическим лечением – при наличии противопоказаний для удаления опухолей обычным способом.
Для лечения доброкачественных менингиом головного мозга не применяется химиотерапия.
Рецидивы
При обнаружении у больного доброкачественной, четко ограниченной менингиомы, не проросшей в окружающие ткани, хирургическое вмешательство чаще всего обеспечивает полное выздоровление.
Однако необходимо помнить, что после удаления даже доброкачественных менингиом могут возникнуть рецидивы. Рецидивы атипичных менингиом регистрируются почти в 40% случаев, злокачественных – в 80%.
Развитие рецидивов в течение пяти лет после операции зависит и от локализации опухоли.
Реже всего возникают рецидивы при менингиоме, локализованной в своде черепа, чаще – в области турецкого седла и тела клиновидной кости. Наиболее часто рецидивируют опухоли, поражающие клиновидную кость и пещеристый синус.
Реабилитация
Реабилитационный период после операции длится, как правило, 7-8 недель. В первую, щадящую неделю пациенту необходимо строгое соблюдение постельного режима, режима сна и отдыха, исключение стрессов, лечебная гимнастика, правильное питание, отказ от физических нагрузок.
Стационарный медицинский контроль необходим пациентам, которым была удалена атипичная или злокачественная менингиома головного мозга. Операция стереотаксическим методом проводится для увеличения продолжительности ремиссии в случае выявления рецидива на ранних стадиях развития.
Полное выздоровление может быть гарантировано только в случаях, когда абсолютно удалена менингиома головного мозга. Прогноз жизни без операции менее благоприятен.
Для того, чтобы сократить реабилитационный период после операции, специалисты Юсуповской больницы проводят мероприятия, способствующие более быстрому восстановлению пациентов: медикаментозную терапию (больному назначается прием препаратов, снижающих внутричерепное давление, снимающих отек и воспаление, купирующих неврологические проявления), физиотерапию и др.
Читайте также:

