Объем операции при злокачественных опухолях яичников
Основным эффективным методом лечения рака яичников остается хирургический. Операция в большей степени влияет на конечный результат, чем последующая терапия. Именно от тщательности проведения первичной операции во многом зависит эффективность дальнейшего лечения.
Перед операцией необходимо тщательно обследовать всю брюшную полость. Особое внимание уделяют состоянию поверхности диафрагмы и пространству между ободочной кишкой и брюшиной, поскольку в них могут быть метастазы, иногда остающиеся незамеченными. Даже если в поддиафрагменной области не обнаружено видимых узелков, смывы с брюшины могут содержать опухолевые клетки.
При этом у значительной части пациенток с диагнозом локализованной опухоли иногда обнаруживают более обширный процесс, для лечения которого локальные методы не подходят.
Для больных в I стадии заболевания в большинстве случаев оказывается эффективным хирургический метод лечения. Обычно проводят абдоминальную гистерэктомию с двухсторонней сальпингэктомией и овариэктомией. Второй яичник обычно удаляется даже при односторонней начальной локализации опухоли, поскольку в 20% случаев за счет скрытых метастазов в нем в дальнейшем обычно также развивается опухоль.
У молодых пациенток, желающих сохранить яичник, можно попробовать провести более консервативную операцию. С большей уверенностью консервативную операцию можно рекомендовать для случаев опухолей с невыраженной злокачественностью, хотя большинство гинекологов, по понятным причинам, предпочитает при этом радикальный подход, если, конечно, пациентка в дальнейшем не планирует иметь детей.

В отношении случаев с более поздними стадиями заболевания (стадии II—IV) большинство онкологов придерживается мнения о максимально возможном удалении опухоли при первичной операции. Хороший паллиативный эффект достигается, даже если удается сократить размер опухоли хирургическим путем.
Впрочем, лишь немногие результаты свидетельствуют о том, что продолжительность жизни пациенток увеличивается, если не удалена вся или почти вся опухоль. Многие операбельные опухоли характеризуются низкой степенью злокачественности, что уже само по себе является основанием для благоприятного прогноза. Тем не менее максимальный размер участка опухоли, остающегося после резекции, является неплохим ориентиром для последующего назначения курса химиотерапии и дальнейшего прогноза.
При расчете выживаемости пациенток по уравнению линейной регрессии оказывается, что наибольший вклад вносят такие параметры, как гистологическая характеристика опухоли и максимальный размер ее участка, остающегося после операции. Если в результате операции размер опухоли не уменьшился до 1,6 см (или меньше) в диаметре, то такая операция оказывается неэффективной.
Если после операции у пациентки пальпируются остаточные уплотнения, то назначение курса химиотерапии или лучевой терапии вряд ли будет эффективно. Поэтому, по крайней мере для части из них, может потребоваться повторная операция, которая должна проводиться опытным хирургом. Сейчас стали чаще выполняться такие сложные операции, как удаление тазовых органов, удаление сальника, резекция толстой кишки, и полное удаление пристеночной тазовой брюшины.
Хирургический метод терапии является оптимальным при овариальной онкологии. Операции при раке яичника преследуют главную цель – максимально удалить опухоль. В послеоперационном периоде необходимо продолжить комплексную терапию.
Хирургическое удаление является лучшим методом борьбы с овариальной карциномой
Операции при раке яичника
Полное удаление или значительное уменьшение массы опухоли для последующего комбинированного лечения. Хирургические операции при раке яичника разделяются на 4 вида:
- Радикальные;
- Органосохраняющие;
- Циторедуктивные;
- Повторные.
Никаких универсальных правил: для каждой пациентки схема лечения овариальной онкологии подбирается индивидуально. Главная цель – избавить женщину от злокачественной опухоли, но выбор хирургического метода основывается на следующих критериях:
- Возраст пациентки;
- Желание сохранить детородную функцию;
- Стадия опухолевого роста;
- Наличие признаков метастазирования;
- Гистологический диагноз;
- Сопутствующие болезни (общие и гинекологические).
В повседневной практике врача-онколога встречаются разные ситуации. В большинстве случаев приходится выбирать – или жизнь, или сохранение способности родить малыша.
Радикальная операция
Выбор невелик – если не сделать радикальное удаление опухоли, то вероятность рецидива яичниковой карциномы резко возрастает. Стандартный объем хирургического вмешательства при овариальной онкологии включает:
- Тотальную гистерэктомию (полное удаление матки);
- Двухстороннюю сальпингооофорэктомию (удаление придатков матки с обеих сторон);
- Оментэктомию (тотальное отсечение большого сальника).
Казалось бы, небольшая по размерам опухоль в яичниковой ткани, а приходится резецировать практически все детородные органы малого таза. Необходимость такого объема операции при раке яичника объясняется просто: шансы для выздоровления резко возрастают, если убрать все места, где могут быть раковые клетки. Эта методика проверена временем и жизнями сотен и тысяч пациенток, у которых было проведено нерадикальное хирургическое вмешательство.
Органосохраняющие методы
Только при начальных стадиях онкологии можно оставить матку. При T1a можно оставить здоровый яичник (односторонняя аднексэктомия), при T1b – обязательно двухсторонняя сальпингооофорэктомия. И в обоих случаях проводится оментэктомия (значительная часть отправляющихся в дальний путь раковых клеток из первичного очага чаще всего оседают в большом сальнике, который является первым фильтром для метастазов).
При стадии T1c и выше ни о каком сохранении органов, даже нет и речи – только радикальная операция поможет предотвратить рецидив опухоли.
Циторедуктивные вмешательства
В тех случаях, когда запущенный опухолевый процесс вышел из-под контроля, и при обследовании выявлена 4 стадия онкологии, используются хирургические вмешательства паллиативного типа. Врач удалит максимально возможное из того, что увидит в области малого таза. Часть опухолевых клеток все равно останется. Выделяют 2 варианта:
- Оптимальная циторедукция (практически полное удаление карциномы);
- Субоптимальная операция (оставление очагов опухоли не более 1 см в диаметре).
Сразу после оперативного вмешательства надо проводить курсы лучевой и химиотерапии, чтобы добить карциному.
Повторные операции при раке яичника
- Оценить состояние внутренних органов и принять решение о продолжении комплексной терапии;
- Удалить остатки карциномы после проведения курсов дополнительной терапии;
- Выявить рецидив рака яичника;
- Выбрать оптимальный план дальнейшего лечения.
Важный критерий повторной операции при раке яичника – время: желательно только через 1 год лечения повторно выполнять хирургическое вмешательство. Оптимально использовать лапароскопию для оценки состояния внутренних органов.
Никаких иллюзий – даже при 1 стадии овариальной онкологии необходимо дополнять операции при раке яичника химиотерапией и лучевой терапией. Схемы курсового лечения проверены на тысячах пациенток: надо аккуратно выполнять назначения врача, чтобы победить опухоль.
Эффективный подход в лечении рака яичников. Интервальная химиотерапия и лапароскопия. Профессор Пучков К.В.
Мой опыт лапароскопических оперативных вмешательств по поводу кист, опухолей и рака яичников составляет более 800 операций, который обобщен в многочисленных научных работах и монографиях. Регулярно по этой теме мной проводится мастер-классы для гинекологов и онкологов.
Выбор тактики лечения пациенток с раком яичников осуществляется тремя специалистами — врачом- хирургом, онкологом и химиотерапевтом, с обязательным участием грамотного морфолога.
Я придерживаюсь определенной стратегии в лечении этой категории больных. Она позволяет быстро поставить правильный диагноз. Обойтись малоинвазивными методами операций и в большинстве случаев сохранить возможность женщины к беременности и родам.
Суть стратегии, которой я придерживаюсь в лечении этой категории больных
- Следует напомнить о важности индивидуального подхода, так как в каждом конкретном случае решается не только судьба пациентки и ее семьи, но и судьба будущих детей.
- Необходимо тщательное обследование на предоперационном этапе для более точного понимания стадии болезни.
- Важным этапом в диагностике и лечении является выполнение лапароскопии, цели и задачи которой совершенно различны в каждом конкретном случае. Лапароскопия это малоинвазивная процедура, которая позволяет оценить характер и объем поражения, взять неограниченное количество разного материала патологических тканей и жидкостей из брюшной полости и малого таза для морфологического исследования, удалить первичную опухоль и при необходимости выполнить полный онкологический объем (пангистерэктомия с экстирпацией большого сальника и парааортальной лимфаденэктомией).
К. В. Пучков: "Онкологическое заболевание - не приговор"
Техника лапароскопической операции при опухоли яичника

Пучков К.В., Политова А.К. Лапароскопические операции в гинекологии: монография.- М.: МЕДПРАКТИКА, 2005. - 212 с.

Пучков К.В., Баков В.С., Иванов В.В. Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии: Монография.- М.: ИД МЕДПРАКТИКА – М.- 2005.- 168 с. 
Пучков К.В., Иванов В.В.. Технология дозированного лигирующего электротермического воздействия на этапах лапароскопических операций: монография.- М.: ИД МЕДПРАКТИКА, 2005.- 176 с.
Лапароскопическая пангистерэктомия с субтотальной резекцией большого сальника и лимфаденэктомией.
После пангистерэктомии, извлечение макропрепаратов сальника, лимфоузлов и матки из брюшной полости осуществляется в пластиковом контейнере трансвагинальным доступом.
Затем я обязательно тщательно послойно ушиваю стенки влагалища и связки тазового дна эндоскопическим способом, используя рассасывающиеся нити Монокрил 0 на атравматичной игле. Этот этап очень важен для профилактики опущения стенок влагалища и мочевого пузыря в послеоперационном периоде.
Следует отметить, что по данным литературы последних лет, мнение ученых о значимости интраоперационного нарушения целостности опухоли изменилось. E.Surwit (1994), W.Parker и J.Berek (1993) не отметили ухудшения прогноза из-за ятрогенного разрыва интактной капсулы злокачественной опухоли яичника. Авторы полагают, что частота рецидивов определяется лишь наличием плотных спаек, дифференцировкой опухоли и большим количеством асцитической жидкости. F.Y.Ahmed (1996), S.Kodama и K.Tanaka (1997) указывают, что наличие асцита, спаек, дооперационный разрыв капсулы опухоли и уровень СА-125 влияют на прогноз заболевания, в то время как нарушение целостности новообразования или пункция опухоли во время проведения хирургического вмешательства оказываются прогностически незначимыми.
Несмотря на представленные литературные данные, все манипуляции с кистой и опухолью, я выполняю в специальном контейнере (20х20 см). Поэтому в случае случайной перфорация стенки, это происходит в контейнере без контаминации брюшной полости, то есть в условиях полной абластики.
Всем пациенткам после удаления препарата необходимо выполнять гистологическое исследование для стадирования онкологического процесса.
Исходя из моего длительного опыта (22 года) и многочисленных данных литературы, лапароскопический доступ имеет ряд преимуществ в сравнении с традиционным, сохраняя при этом основные онкологические принципы выполнения оперативных вмешательств. При лапароскопии отмечается лучшая визуализация операционного поля за счет достаточного освещения и оптического увеличения, более тщательная диссекция сосудистых структур, более тщательный гемостаз, уменьшение болевого синдрома в послеоперационном периоде, полное отсутствие лимфореи, сокращение сроков реабилитации. Эти преимущества позволяют в случае постановки диагноза рака яичника своевременно начать химиотерапию, что существенно сказывается на результатах лечения этой категории больных.
Высокая квалификация хирурга, четкое понимание стоящих перед ним задач при первичном выявлении злокачественной опухоли любой локализации и новообразований яичников в частности, позволяет выполнить адекватный объем оперативного вмешательства, тщательную ревизию брюшной полости и правильное стадирование онкологического процесса, что помогает избавить пациентку от нередко существенно отсроченной по времени повторной операции. В связи с этим чрезвычайно актуальным остается вопрос определения адекватной тактики хирурга во время операции, так как от грамотности его действий зависит прогноз дальнейшего лечения и судьба больной.
Средняя длительность оперативного вмешательства составляет 1-1,5 часа. На следующий день пациентки встают с постели и принимают жидкую пищу. Выписываются на 2-3 сутки. На 7 сутки проходят контрольный осмотр на кресле, при необходимости выполняется Узи органов малого таза и брюшной полости.
Обязательно данные гистологического исследования обсуждаются с врачами смежных специальностей (онколог, химиотерапевт, радиолог) для определения оптимальной тактики дальнейшего лечения.
При необходимости, по желанию пациента, курсы химиотерапии могут быть проведены в Швейцарской университетской клиники под контролем опытных онкологов.

Профессор, д.м.н. Пучков К.В.
Сертифицирован по специальностям: хирургия, гинекология, урология, проктология, онкология.
Стаж: 32 года

«Когда вы пишете письмо, знайте: оно попадает мне на мою личную электронную почту. На все ваши письма я отвечаю всегда только сам. Я помню, что вы доверяете мне самое ценное - свое здоровье, свою судьбу, свою семью, своих близких и делаю все возможное, чтобы оправдать ваше доверие.
Каждый день я по нескольку часов отвечаю на ваши письма.
Направляя мне письмо с вопросом, вы можете быть уверены, что я внимательно изучу вашу ситуацию, при необходимости запрошу дополнительные медицинские документы.
Огромный клинический опыт и десятки тысяч успешных операций помогут мне разобраться в вашей проблеме даже на расстоянии. Многим пациентам требуется не хирургическая помощь, а правильно подобранное консервативное лечение, в то время как другие нуждаются в срочной операции. И в том, и в другом случае я намечаю тактику действий и при необходимости порекомендую прохождение дополнительных обследований или неотложную госпитализацию. Важно помнить, что некоторым больным для успешной операции требуется предварительное лечение сопутствующих заболеваний и правильная предоперационная подготовка.
В письме обязательно (!) укажите возраст, основные жалобы, место проживания, контактный телефон и адрес электронной почты для прямой связи.
Чтобы я мог детально ответить на все ваши вопросы, прошу высылать вместе с вашим запросом сканированные заключения УЗИ, КТ, МРТ и консультаций других специалистов. После изучения вашего случая, я направлю вам либо подробный ответ, либо письмо с дополнительными вопросами. В любом случае я постараюсь вам помочь и оправдать ваше доверие, которое является для меня наивысшей ценностью.
Большие трудности в лечении больных с опухолями и кистами яичников объясняются многообразием гистологических форм опухолей и кист, различными потенциальными возможностями злокачественного перерождения и рецидивирования, неодинаковой чувствительностью к лучевым воздействиям и антибластомным химиопрепаратам.
В комплексе лечебных мероприятий при опухолях и кистах яичников ведущим остается хирургический метод . При оперативном вмешательстве хирург решает ряд задач. В связи с разнообразием гистологических форм опухолей яичников и отсутствием определенного представления о злокачественной потенции каждой отдельной формы основной задачей является решение вопроса об объеме хирургического вмешательства.
Надо всегда помнить о необходимости восстановления в возможно полной мере функции пораженного органа. Поэтому тактика хирургического лечения должна быть всесторонне обоснована как с теоретических позиций, так и с точки зрения реабилитации больных.
Представители радикального направления (И. Д. Нечаева, 1966; А. Н. Рыбалка, 1966, 1969; Gibbs, 1971, и др.) считают, что у женщин старше 40 лет при поражении одного яичника доброкачественной опухолью необходимо удалять и другой, так как большинство опухолей часто поражают оба яичника.
При злокачественных опухолях все авторы рекомендуют производить радикальные операции. Удаление придатков с обеих сторон считается обязательным, поскольку двустороннее поражение при злокачественных опухолях наблюдается в 70% случаев.
Основываясь на собственном опыте и проанализировав отдаленные результаты других авторов, мы убедились в том, что у женщин, находящихся в менопаузе или возрасте, близком к менопаузе, следует производить удаление второго, макроскопические неизмененного яичника при односторонних доброкачественных опухолях. У молодых женщин оставлять второй яичник можно только имея полную уверенность в том, что опухоль первого яичника доброкачественная, то есть после срочного гистологического исследования опухоли во время операции. В этих случаях обязательно систематическое наблюдение у гинеколога или онколога. Подобный радикализм является рациональным, так как максимально обезопасит больную от рецидивов, которые будут угрожать не только здоровью, а и жизни больной.
При наличии злокачественной или пограничной опухоли яичников наиболее целесообразно производить надвлагалищную ампутацию или экстирпацию матки с удалением обоих яичников и большого сальника.
После радикальных операций по поводу злокачественных опухолей следует многократно проводить курсы химиотерапии (бензотеф, Тио-ТЭФ, циклофосфан) через каждые 2–3 мес в течение 2 лет.
Все операции по поводу опухолей и кист яичников следует производить per abdomen. Влагалищные операции при этом заболевании следует считать неприемлемыми в связи с тем, что часто нарушаются анатомические соотношения между органами, развивается обширный спаечный процесс при частом сочетании с воспалительным процессом в малом тазу. При таких условиях влагалищные операции производить рискованно, технически они представляют значительно большую сложность по сравнению с абдоминальными. С другой стороны, при операциях по поводу опухолей и кист яичников обязательна тщательная ревизия органов брюшной полости, так как до гистологического исследования опухоли и тем более до операции нельзя с уверенностью решить вопрос о типе и характере опухолевого процесса.
Если предполагается, что операция будет длительной, особенно при проведении эндотрахеального наркоза, в мочевой пузырь вводят постоянный катетер на время операции. При эндотрахеальном наркозе внутривенно вводится большое количество жидкости, мочевой пузырь переполняется. Кроме того, введение постоянного катетера во время операции позволяет судить об отсутствии или наличии повреждений мочевыводящих путей.
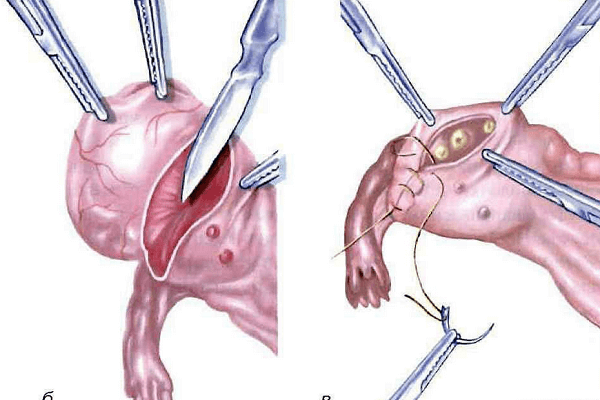
При удалении опухоли яичника надо стремиться как можно меньше травмировать окружающие ткани и по возможнее удалить капсулу опухоли целиком. Иногда капсула кисты (опухоли) вскрывается и в брюшную полость попадает ее содержимое. Его немедленно нужно удалить с помощью заранее приготовленного электроотсоса. Большие опухоли или кисты яичника можно пунктировать троакаром и электроотсосом частично опорожнить. Однако в тех случаях, когда имеется подозрение на наличие муцинозной или злокачественной опухоли, лучше в целях абластики продлить разрез брюшной стенки выше пупка и удалить опухоль целиком, не прибегая к ее пункции и опорожнению.
При производстве оперативных вмешательств учитывают гистологический тип опухоли (кисты); характер опухоли– доброкачественная, пограничная или злокачественная; стадию распространения процесса при злокачественных опухолях; сопутствующие заболевания генитального аппарата; возраст больной; наличие или отсутствие у нее детей; общее состояние организма женщины, экстрагенитальные заболевания.
Одним из главных критериев следует считать гистологический тип и характер опухоли яичника. В связи с этим во время операции во всех случаях в обязательном порядке нужно производить экспресс-биопсию опухоли. Полагаться на макроскопическое исследование не следует. В лечебных учреждениях, не имеющих патологоанатомической службы, производить операции по поводу опухолей и кист яичников недопустимо, за исключением тех случаев, когда хирургическое вмешательство выполняется по витальным показаниям. При фолликулярных кистах и кистах желтого тела иногда может быть произведена резекция яичника.
Объем оперативных вмешательств решается строго дифференцированно. Наиболее щадящие операции, сохраняющие менструальную и генеративную функции, производят при фолликулярных кистах и кистах желтого тела. К консервативным щадящим операциям относятся резекция одного или обоих яичников; удаление одного из яичников; удаление одного из яичников и резекция другого. Характер операции при этих кистах целиком зависит от сопутствующих заболеваний генитального аппарата.
У женщин моложе 40 лет резекцию яичника при односторонних кистах производят реже, чем при двусторонних. Женщинам старше 40 лет резекцию яичников выполнять не следует.
При операциях по поводу истинных опухолей яичников решающее значение придается гистологическому типу опухоли и характеру процесса.
Почти у всех больных с эндометриоидными опухолями удаляют пораженный яичник. Такая тактика обусловлена частыми рецидивами процесса в резецированном яичнике.
В связи с тем что отмечается значительный процент двустороннего поражения и большая возможность малигнизации серозных и муцинозных опухолей, у таких больных лучше производить радикальные операции. Большое значение при операциях по поводу этих опухолей придается характеру опухолевого процесса. Резекция яичников проводится исключительно при доброкачественных опухолях.
При операциях по поводу дермоидных кист у молодых бездетных женщин следует проводить резекцию яичника, учитывая то, что эти кисты редко рецидивируют.
Гранулезо-стромальноклеточные опухоли часто подвергаются малигнизации и рецидивируют после нерадикальных операций. Поэтому мы рекомендуем производить радикальные операции при односторонних доброкачественных (клинически и морфологически) текомах и грану-лезоклеточных опухолях.
Окончательно не решенным остается вопрос об оставлении или удалении матки, а также об объеме операции на матке. Решение этого вопроса в каждом конкретном случае зависит от гистологического типа и характера опухоли. При доброкачественных формах опухолей не следует прибегать к удалению матки.
Вопрос, касающийся удаления или сохранения матки при злокачественных или пограничных опухолях, является наиболее сложным. Все авторы единодушны только в одном – при злокачественных опухолях яичников матку необходимо удалять. Однако некоторые авторы предлагают вместе с придатками производить пангистерэктомию, обосновывая это возможностью метастазирования в матку из яичников.
Другие авторы рекомендуют ограничиться надвлагалищной ампутацией матки, что препятствует, по их мнению, распространению опухолевого процесса на влагалище, а также позволяет применить в послеоперационный период внутриполостную кюри-терапию.
И. Д. Нечаева (1966) и другие авторы полагают, что при выборе метода операции надо учитывать стадию процесса, гистологический тип опухоли и характер предполагаемого дальнейшего лечения, то есть осуществлять строго индивидуальный подход.
В подавляющем большинстве случаев методом выбора является надвлагалищная ампутация матки. Однако для правильного решения вопроса о возможности оставления шейки матки перед операцией необходимо проводить кольпоцервикоскопию, цитологию, а иногда и гистологическое исследование материала биопсии или соскоба из церви-кального канала. При обнаружении гиперпластического или бласто-матозного процесса в шейке матки показана экстирпация матки.
Опухоли яичников чаще всего метастазируют в сальник. Поэтому большинство авторов считают, что удаление сальника является обязательным при операции по поводу злокачественных опухолей яичников.
И. Д. Нечаева (1966) и Д. Г. Котова (1971), проанализировав продолжительность жизни больных злокачественными опухолями яичников, пришли к выводу, что если при I стадии удаление сальника не имеет решающего значения, то при опухоли II стадии лучше его удалить. Удаление только сальника при запущенных злокачественных опухолях яичника, по их мнению, снижает чувство тяжести в животе, способствует уменьшению асцита и тем самым облегчает состояние больных. Кроме того, у ряда больных удаление большой массы опухоли вместе с сальником позволяет с успехом применить химиотерапию и продлить их жизнь. По данным Р. А. Родкиной (1972), удаление большого сальника на 16% повышает трехлетнюю выживаемость больных со злокачественными опухолями яичников.
У некоторых больных, особенно при злокачественных опухолях III–IV стадии, до операции нельзя определить объем оперативного вмешательства. У них необходимо удалять возможно большую часть опухоли. Это облегчает состояние больных и позволяет с большим эффектом применить в последующем антибластомную химио- или лучевую терапию.
Какие операции проводят при раке яичников? Какие из них можно выполнить лапароскопически? В чем преимущества лапароскопической хирургии? Что такое транспозиция яичников, для чего её проводят? Лапароскопические операции при кистах яичников.
Согласно статистике большинства развитых стран, по распространенности рак яичников занимает восьмое место среди всех онкологических заболеваний у женщин и пятое место среди причин смертности. Пятилетняя выживаемость при данной злокачественной опухоли довольно низкая: всего 46%.
Если рак яичников диагностирован на ранней стадии, пятилетняя выживаемость превышает 90%. Однако, на ранних стадиях симптомы обычно отсутствуют, а когда они появляются, женщины часто списывают их на предменструальный синдром, проблемы с мочевым пузырем и другие заболевания.
Хирургическое лечение рака яичников
Зачастую на момент постановки диагноза оказывается, что опухоль уже успела сильно вырасти и распространиться на соседние ткани. В таких случаях показана экстирпация матки вместе с придатками и резекция большого сальника. Хирург удаляет яичники, матку вместе с шейкой и маточные трубы, часть большого сальника, который представляет собой складку брюшины, свисающую внутри живота в виде фартука.
Иногда выполняют циторедуктивные операции, во время которых удаляют только часть опухоли, пытаясь уменьшить её объем. Если опухоль, которая осталась после вмешательства, имеет размер не более 1 см, такая циторедуктивная операция называется оптимальной, в противном случае — неоптимальной.
Если во время первого хирургического вмешательства максимальный объем опухоли удалить не получилось, но в дальнейшем отмечается положительная динамика, и рост рака удалось остановить при помощи химиотерапии, проводят промежуточную циторедуктивную операцию.
Иногда рак распространяется на соседние органы, и приходится удалять селезенку, желчный пузырь, аппендикс, часть желудка, печени, кишечника, мочевой пузырь. Если близлежащие лимфатические узлы поражены опухолью, их также удаляют.
После удаления матки и яичников у женщины наступает менопауза, в будущем она не сможет иметь детей. При одностороннем поражении, если пациентка желает сохранить детородную функцию, удаляют яичник и маточную трубу только с одной стороны. Но в оставшейся части матки и втором яичнике не должны остаться раковые клетки, это обязательное условие.
В Европейской клинике проводятся хирургические вмешательства любой сложности, при любых стадиях рака яичников. У нас работают опытные онкогинекологи, функционирует превосходно оснащенная операционная.
Лапароскопическая хирургия: преимущества, показания
Основные преимущества лапароскопических операций в онкогинекологии:
- Малая травматичность тканей и минимальная кровопотеря во время вмешательства.
- Более короткий реабилитационный период, возможность быстрее восстановиться и вернуться к повседневным делам.
- Отличный косметический эффект: на теле не остается большого рубца, как после открытой лапаротомии.
Лапароскопические вмешательства широко применяют на начальных стадиях, когда опухолевая ткань находится в пределах яичника. В ряде случаев есть возможность прибегнуть к лапароскопической хирургии, если рак успел распространиться за пределы органа. Также применяют диагностическую лапароскопию, когда нужно визуализировать новообразование, провести стадирование.
Врачи Европейской клиники выполняют миниинвазивные органосохраняющие операции, резекции яичников, овариэктомии, аднексэктомии.
Транспозиция яичников
При некоторых злокачественных опухолях показан курс лучевой терапии области таза. Дозы излучения, которые при этом применяют, губительны не только для раковых клеток, но и для тканей яичника. Повреждение органа приводит к бесплодию и преждевременной менопаузе.
Для того чтобы защитить яичники (если они не поражены раком, и их планируется сохранить), их перемещают вверх, за пределы зоны облучения. Такая операция называется транспозицией. Её также можно выполнить лапароскопически.
Лапароскопические операции при кистах яичников
Хирургическому лечению подлежат кисты яичников, которые сопровождаются симптомами (тошнота, вздутие живота, болезненность во время дефекации и секса), когда есть подозрение на злокачественную опухоль.
При доброкачественных кистах проводят органосохраняющую лапароскопическую операцию. Если в ткани обнаружены раковые клетки, лечение проводят в соответствии с типом, стадией и степенью распространенности опухоли.
Врачи Европейской клиники проводят хирургическое лечение рака и кист яичников в соответствии с современными российскими и международными стандартами. Мы применяем наиболее эффективные методы лечения онкологических заболеваний, при этом всегда стараемся сохранить репродуктивную функцию женщины. Мы беремся за лечение рака на любых стадиях и знаем, как помочь, если вас отказались лечить в другой клинике. Запишитесь на консультацию к онкогинекологу.
Читайте также:

