Задачи исследования рак желудка
Эндоскопическое исследование
Рентгенография желудка
- наличие дефекта наполнения или ниши в пределах тени желудка;
- локальное отсутствие или уменьшение перистальтики в районе опухоли;
- изменение рельефа слизистой оболочки в месте расположения опухоли;
- изменение формы и размеров желудка.

Экстракорпоральное ультразвуковое исследование
Компьютерная томография

Лапароскопия
Дифференциальная диагностика
Техника резекций желудка. Верхне-срединным разрезом вскрывают брюшную полость и осматривают желудок и ДПК. Иногда для обнаружения язвы вскрывают сальниковую сумку, рассекая желудочно-ободочную связку (ЖОС), и даже производят гастростомию с последующим зашиванием раны желудка. Определяют объе.
Важнейшая задача врача, заподозрившего прободение язвы желудка или двенадцатиперстной кишки, - организация скорейшей госпитализации больного в хирургическое отделение. При тяжёлом состоянии пациента и признаках шока проводят инфузионную терапию, применяют сосудосуживающие препараты, осуществляют инг.
Лечение ОЖКК является одной из трудных и сложных проблем, так как они встречаются достаточно часто и не всегда бывает возможным выяснить причину и правильно выбрать способ лечения. Больного с ОЖКК после обязательной госпитализации в стационар последовательно подвергают комплексу диагностических и ле.
Оперативные доступы. Для подхода к желудку и ДПК наиболее распространены верхний срединный, парамедианный, трансректальный, параректальный и косой разрезы.
Ваготомия. Высокая послеоперационная летальность, большой процент неудовлетворительных результатов после резекции желудка, особенно по методу Бильрот-II, являлись причиной изыскания менее травматических и лучших по функциональным результатам операций.
Полип желудка (ПЖ) является доброкачественной фиброэпителиальной опухолью. Среди предраковых заболеваний желудка полипы занимают одно из важных мест. Они составляют 5—10% всех опухолей желудка. Чаще встречаются у людей в возрасте 40-50 лет, причем у мужчин в 2-4 раза чаще, чем у женщин.
Успех лечения острого ЖКК в значительной степени зависит от раннего установления диагноза и оценки тяжести кровотечения, что затруднено в первые часы после кровотечения у той части больных, у которых еще не появились явные признаки ЖКК: наличие крови в рвотных массах и кале. Поэтому при первичном ос.
Сформулируйте клинический диагноз
Какие диагностические процедуры необходимо выполнить
Укажите клинические и рентгенологические признаки субкомпенсированного стеноза желудка
Какова дальнейшая тактика?
Сформулируйте основные принципы противоязвенной терапии
Ответ к задаче № 1
1. Язвенная болезнь двенадцатиперстной кишки. Стеноз выходного отдела желудка.
2. Основной метод диагностики стеноза выходного отдела желудка – рентгенография желудка с досмотром через 12 и 24часа для определения степени компенсации стеноза. Также необходимо выполнить ЭГДС, лабораторные исследования крови.
3. Клинически – длительный язвенный анамнез, тошнота, рвота съеденной накануне пищей, похудание
Рентгенологически – эвакуция бария из желудка через 12 часов
Подготовка больного к операции в течение нескольких дней и затем оперативное лечение. Требуется нормализация водно-электролитных нарушений, парентеральное или зондовое энтеральное питание, противоязвенная терапия в полном объеме, систематическая декомпрессия желудка. Объем операции резекция 2\3желудка
Комплексная противоязвенная терапия включает в себя – блокаторы протонной помпы (омез, лосек, париет, нексиум) или блокаторы Н2рецепторов (квамател); антибактериальные препараты (флемоксин, амоксициллин и др), обволакивающие средства (альмагель, денол, вентер и др). Кроме этога, назначаются успокаивающие средства, регуляторы моторики ЖКТ, средства, усиливающие регенерацию тканей
Больной В. 45 лет, поступил с жалобами на слабость, снижение работоспособности, тупые, ноющие боли в эпигастральной области, чувство тяжести после еды, рвоту съеденной пищей. Болен в течение 2 месяцев, лечился самостоятельно - принимал но-шпу и анальгин. В первое время, после приема лекарств, боли беспокоили меньше. В последние дни участились рвоты. Потерял в весе около 10 кг.
Ваш предварительный диагноз?
2. Какие исследования целесообразно произвести для его подтверждения?
3. Что, по Вашему мнению, имеет значение в определении тактики ведения (оперировать – не оперировать) больного?
4. Какой объем оперативного вмешательства вы предполагаете?
5. Как может измениться ход операции в зависимости от находок в брюшной полости?
Ответ к задаче № 2
У больного, вероятно, рак желудка.
Для подтверждения диагноза необходима контрастная рентгеноскопия желудка, гастроскопия с биопсией.
При верификации диагноза больному абсолютно показано оперативное лечение. Симптоматическое лечение в случае генерализации процесса.
Объем радикальной операции зависит от локализации опухоли в желудке – субтотальная резекция желудка, либо гастрэктомия.
При наличии неудалимой опухоли в выходном отделе желудка и признаков стеноза – показано наложение обходного гастроэнтероанастомоза. При выявлении отдаленных метастазов – эксплоративная лапаротомия.
Больной 48 лет, поступил в стационар с жалобами на постоянные ноющие боли в эпигастральной области, похудание, слабость, периодическое возникновение рвоты, отсутствие аппетита. На протяжении 10 лет страдает язвенной болезнью желудка. Неоднократно лечился в стационарах и амбулаторно. В последние полгода отмечает резкое ухудшение состояния. За медицинской помощью обратился только сейчас. Анализ крови: эритроциты -3,710 12 , Нb-96 г/л, лейкоциты - 6700 в мкл. Общий белок плазмы- 58 г/л.
Какое заболевание можно предположить у больного?
С какими заболеваниями необходимо проводить дифференциальную диагностику?
Составьте план обследования больного
Объем предполагаемого оперативного вмешательства в зависимости от локализации и распространенности процесса в желудке?
Ответ к задаче № 3
У больного рак желудка на фоне длительного язвенного анамнеза.
Диагноз необходимо дифференцировать с обострением язвенной болезни, с состоявшимся желудочно-кишечным кровотечением и язвенным стенозом выходного отдела желудка.
Для подтверждения диагноза необходима контрастная рентгеноскопия желудка, гастроскопия с биопсией, компьютерная томография органов брюшной полости и лапароскопия для оценки распространенности опухолевого процесса.
Предоперационная подготовка - проведение инфузионной терапии, направленной на коррекцию водно-электролитных нарушений, коррекция анемии, парентеральное питание. Оперативное лечение.
Объем радикальной операции зависит от локализации опухоли в желудке – субтотальная резекция желудка, либо гастрэктомия. При наличии неудалимой опухоли в выходном отделе желудка и признаков стеноза – показано наложение обходного гастроэнтероанастомоза. При выявлении отдаленных метастазов – эксплоративная лапаротомия.
У больного 48 лет с гигантской каллезной язвой желудка (язвенной болезнью страдает на протяжении 11 лет с рецидивирующим течением) выявлена гистаминорефрактерная ахлоргидрия.
Ваша лечебная тактика?
С чем необходимо дифференцировать язву желудка?
Какой метод диагностики позволяет достоверно дифференцировать диагноз?
Какое лечение показано данному больному?
Каков прогноз в данном случае?
Ответ к задаче № 4
1. Больной нуждается в оперативном лечении. Показана противоязвенная терапия перед плановой операцией в рамках предоперационной подготовки.
2. Такая язва желудка требует дифференциальной диагностики с опухолями желудка.
3. Гастроскопия с биопсией краев язвы.
4. Лечение оперативное - показана резекция желудка.
5. Прогноз благоприятный, выздоровление и полное излечение от язвенной болезни желудка.
Цель занятия: Изучить этиологию, патогенез, клинику, диагностику и лечение рака желудка.
1. Определение понятия. Классификация по системе TNM.
2. Этиология, патогенез, клиника рака желудка.
3. Диагностика, дифференциальный диагноз.
4. Принципы лечения рака желудка.
Необходимый исходный уровень знаний студентов:
1. Анатомия желудочно – кишечного тракта.
2. Этиология, патогенез, клиника рака желудка.
3. Методы диагностики.
4. Основные виды операций.
1. Уметь собирать анамнез
2. Уметь проводить физикальное исследование органов брюшной полости
3. Уметь трактовать результаты лабораторных, инструментальных и рентгенологических данных.
Место проведения занятия - учебные комнаты кафедры.
Продолжительность занятия - 4 часа
Методическое и материальное оснащение:
2. Ситуационные задачи.
3. Проблемные вопросы
4. Методические разработки
1. Определение исходного уровня знаний (тесты) 10 мин.
2. Разбор больного по теме занятия 120 мин
3. Разбор рентгенограмм 10 мин
4. Обсуждение вопросов по теме 30 мин
5. Решение ситуационных задач 20 мин
6. Самостоятельная работа студентов с больными 30 мин
7. Итоговый контроль знаний студентов 20 мин
Рак желудка – это несколько видов злокачественных опухолей, развивающихся из желудочного эпителия.
В структуре злокачественных новообразований карциномы желудка занимают одно из ведущих мест. Несмотря на наметившуюся в последние два десятилетия тенденцию к снижению заболеваемости раком желудка, удельный вес этой патологии составляет 15,4%, а смертность достигает 31,3% на 100000 населения. Для всех зарегистрированных больных 5-летняя выживаемость составляет 10-15%.
К фоновым заболеваниям, наличие которых повышает риск развития рака желудка относят: болезнь Менитрие, аденоматозы, атрофические изменения (хронический атрофический гастрит), дисплазию эпителия и полипоз желудка.
Классифицируют рак желудка по системе ТNM (классификация МПРС 2002 г.) и в соответствие с отечественной классификацией по стадиям (I-IV).
Рак желудка преимущественно метастазирует лимфогенным путем, также различают гематогенный, контактный или имплантационый пути распространения опухоли. Кроме того, встречаются различные комбинации всех трех путей метастазирования рака желудка, такие как лимфогенно-гематогенный, лимфогенно-имплантационный и т. п. Чаще отмечается следующая последовательность метастазирования: сначала поражаются регионарные лимфатические барьеры - л/у, расположенные в связках желудка, затем л/у, сопровождающие крупные питающие желудок артерии, потом отдаленные забрюшинные л/у и органы брюшной полости. Японским Обществом по изучению рака желудка была разработана единая классификация групп лимфоузлов, наиболее часто поражающихся метастазами при раке желудка.
Из отдаленных органов наиболее часто рак желудка гематогенно метастазирует в печень. Реже метастазы обнаруживаются в легких, надпочечниках, костях.
Характерными отдаленными метастазами для рака желудка считаются метастаз Вирхова (в лимфатические узлы левой надключичной области), метастаз сестры Жозеф (ретроградные метастазы, распространяющиеся по лимфатическим сосудам круглой связки печени в пупок), Шницлера (в параректальную клетчатку дна таза), Крукенберга (метастазирование в яичники).
Клиника рака желудка
Симптоматика рака желудка весьма разнообразна. Несмотря на отсутствие симптомов, которые явились бы специфичными для данного заболевания, имеются косвенные признаки, указывающие на возможность существования опухоли. К ним относятся:
1) общая слабость, быстрая утомляемость, снижение трудоспособности,
2) понижение или потеря аппетита, отвращение к мясной пище;
3) желудочный дискомфорт;
4) прогрессирующее похудание;
5) стойкая или нарастающая анемия;
Однако, как показал дальнейший многолетний опыт, синдром малых признаков патогномоничен для распространенных форм рака желудка.
Нарастание симптоматики происходит по мере распространения опухоли и нарушения вследствие этого функции и структуры органа. По мере распространения опухоли в зоне кардии и распространении ее на пищевод присоединяется дисфагия и обильная саливация. В случае жалоб больного на чувство переполнения желудка, тошноту и рвоту съеденной пищи есть все основания заподозрить рак н/з со стенозом выходного отдела желудка. При упорной рвоте могут развиться выраженные водно-электролитные расстройства, вплоть до тетании. Раку желудка в большинстве случаев сопутствуют боли в эпигастрии или подреберье. Иррадиация болей в спину, или поясницу часто бывает связана с прорастанием опухоли в поджелудочную железу, либо метастатическим поражением забрюшинных лимфоузлов.
В зависимости от преобладания того или иного клинического синдрома возникают своеобразные клинические формы распространенного рака желудка, которые В. Х. Василенко (1959) назвал клиническими "масками" заболевания: лихорадочная форма, анемический синдром, синдром нарушения углеводного обмена, отечная форма рака желудка, желтушный синдром, тетанический синдром, кахетическая форма, диспепсическая и латентная формы.
Диагностика рака желудка должна включать в себя весь комплекс общеклинических и инструментальный обследований (общий и биохимический анализы крови, фиброгастродуоденоскопия с биопсией 5-7 фрагментов слизистой, рентгенологическое исследование желудка, ультразвуковое исследование). В некоторых случаях для уточнения диагноза показана лапароскопия.
Лечение рака желудка должно быть радикальным, комплексным, включающим в себя лучевое лечение, собственно операцию, полихимиотерапию. Основными составляющими хирургического лечения рака желудка являются: абластика, антибластика, принципы зональности и футлярности. Типичные операции, выполняемые при раке желудка: субтотальная дистальная резекция желудка, субтотальная проксимальная резекция желудка, гастрэктомия. Также используются расширенные и комбинированные операции.
Также проводится паллиативное и симптоматическое лечение рака желудка (при наличии отдаленных метастазов, неоперабельности опухоли). Данное лечение направлено на улучшение качества жизни больных.
Перечень вопросов для собеседования:
1. Этиопатогенез и предраковые заболевания желудка
2. Классификация по системе TNM
3. Варианты клиники рака желудка
4. Методы диагностики
5. Дифференциальный диагноз
6. Основные принципы лечения
7. Стандартные операции
Самостоятельная работа студентов:

- Исследование на онкомаркеры
- Симптомы
- Когда необходимо проведение ЭГДС (гастроскопии)?
- Лапароскопическая диагностика желудка
- Прогноз при раке желудка
- Цены в Европейской клинике на диагностику рака желудка
Исследование на онкомаркеры
Большее значение онкомаркеры имеют при оценке распространенности процесса и при возникновении рецидива заболевания после успешного лечения.
Симптомы
Для ранних стадий рака желудка характерно обилие паранеопластических симптомов, часто маскирующих развитие опухоли и уводящих в сторону от правильного диагноза.
- Один из самых ярких симптомов — черный акантоз, при котором развивается сопровождающаяся ворсинчато-бородавчатыми разрастаниями темная пигментация кожи подмышечных впадин и других крупных кожных складок. Иногда черный акантоз на несколько лет опережает проявления самой опухоли.
- Полимиозит, дерматомиозит, кольцевидная эритема, пемфигоид, не уступающий лечению тяжелый себорейный кератоз также требуют углубленного обследования с обязательным проведением эндоскопии желудка.
- Бывают случаи, когда выработка клетками опухоли глюкокортикоидных гормонов, которые в норме синтезируются надпочечниками, вызывает даже формирование т.н. эктопического синдрома Кушинга. При нем жировая ткань откладывается преимущественно на лице и животе (так называемый матронизм), повышается артериальное давление, развивается склонность к переломам костей и акне.
- Частым паранеопластическим проявлением рака желудка, впрочем, как и многих других опухолей является мигрирующий тромбофлебит (синдром Труссо).
- Тяжелее всего заподозрить развитие рака желудка, когда у пожилых людей вдруг начинает быстро прогрессировать деменция, или появляются нарушение координации движений, изменение походки, нарушение равновесия.
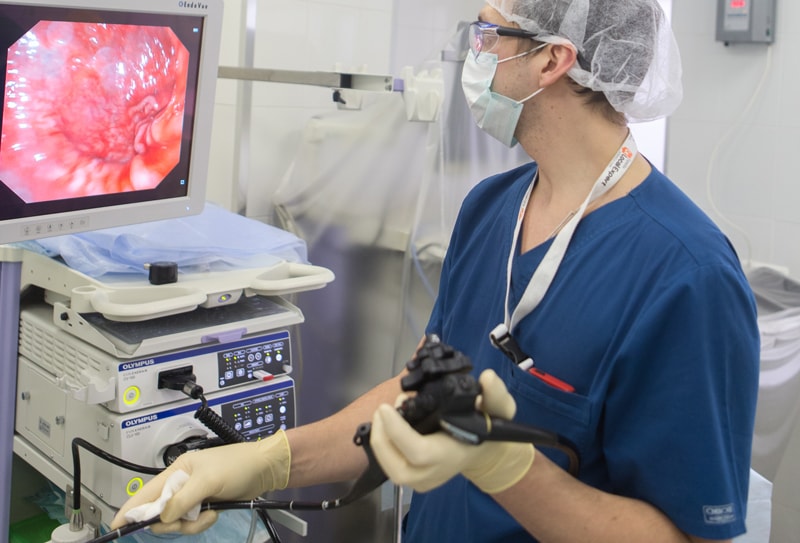
Ситуация усугубляется сходством клинической, рентгенологической и эндоскопической картины при изъязвленных опухолях и язвенной болезни. Поэтому самым чувствительным способом диагностики считается эзофагогастродуоденоскопия (ЭГДС, гастроскопия) с множественной биопсией, обязательной у пациентов, относящихся к группе риска. ЭГДС позволяет одновременно:
- выполнить биопсию и провести дальнейшее гистологическое и цитологическое исследование с целью морфологической верификации новообразования и диагностики;
- осуществить лечебные манипуляции по коагуляции полипа с его удалением при небольших размерах (до 2 см);
- остановить кровотечение;
- провести зонд для кормления и т.д.
При угрозе кровотечения используется менее травмирующая браш-биопсия. В сомнительных случаях назначают повторную биопсию через 8-12 недель. Но даже этот способ диагностики дает правильный ответ только в 90% случаев и может дать ложно отрицательный результат при инфильтративном росте опухоли (такой рак называют скирр).
Кроме рака в желудке могут развиваться и опухоли из других клеток, требующие совершенно иных подходов к лечению (саркома, лимфома). Единственный способ разобраться в этом — множественные биопсии при проведении ЭГДС. Для выявления измененных участков тканей, не обнаруживаемых при обычном осмотре, используют т.н. хромогастроскопию. Этот метод позволяет проводить диагностику опухолей на ранних стадиях благодаря тому, что при окрашивании слизистой оболочки желудка по время процедуры специальными красителями (конго-рот/метиленовым синим, индигокамином) и даже раствором Люголя опухолевые ткани выглядят иначе, чем здоровые.
Когда необходимо проведение ЭГДС (гастроскопии)?
Существуют заболевания, считающиеся предраковыми, при которых необходимо периодическое обследование независимо от наличия симптомов. К ним относят:
- хронический атрофический гастрит с т.н. кишечной метаплазией особенно при наличии хеликобактерной инфекции;
- язвенная болезнь желудка;
- пищевод Баррета;
- дефицит витамина В12 (пернициозная анемия);
- аденоматозные полипы желудка;
- гипертрофическая гастропатия.
Операции на желудке в связи с доброкачественными новообразованиями, перенесенные более 10-лет назад, и отягощенная наследственность также относятся к ситуациям, требующим пристального наблюдения.
Вы должны регулярно наблюдаться с обязательным регулярным проведением ЭГДС, если у ваших родственников диагностировались:
- рак органов желудочно-кишечного тракта,
- семейный аденоматозный полипоз толстой кишки,
- синдром Гарднера,
- синдром Пейтца-Егерса,
- семейный ювенильный полипоз,
- синдром Ли Фраумени.
С развитием генетики стали известны некоторые гены, определенные мутации которых при особых условиях приводят к раку желудка.
Существуют и регионы, в которых, видимо в результате особенностей питания или экологии, заболеваемость существенно выше средних показателей (Япония, некоторые страны Европы, Скандинавия, Южная и Центральная Америка, Китай, Корея, страны бывшего СССР). Людям, длительно живущим в этих районах, надо внимательнее относиться к своему здоровью и периодически проводить ЭГДС. Сигналом к обязательному обследованию может послужить такой показатель как концентрация пепсиногена сыворотки крови (в норме — меньше 70 нг/мл) и соотношение его фракций (ПГ1/ПГ2).
При невозможности проведения ЭГДС, например, из-за сопутствующих заболеваний, может быть проведена полипозиционная рентгенография с двойным контрастированием бариевой взвесью и воздухом. Этот метод обладает, правда, гораздо меньшей чувствительностью при ранних стадиях заболевания и не дает возможности морфологической верификации. Дополнительно используют МСКТ и УЗИ, однако точность последнего исследования даже при опытном исследователе очень зависит от технических возможностей аппарата, особенностей телосложения и правильности подготовки пациента.
Лапароскопическая диагностика желудка
При подозрении на распространение опухоли по брюшной полости возможно проведение диагностической лапароскопии и лапароскопического УЗИ, позволяющих подробно изучить процесс в непосредственной близости.
Этот метод позволяет осмотреть поверхности печени, передней стенки желудка, париетальной (выстилающей стенки брюшной полости) и висцеральной (покрывающей органы) брюшины с проведением при необходимости биопсии. В некоторых случаях эти данные принципиально важны для выбора лечения.

Прогноз при раке желудка
Прогноз зависит от количества пораженных лимфатических узлов и уровня поражения лимфатических коллекторов, глубины прорастания опухоли в стенку желудка, стадии процесса, типа роста и типа самой опухоли. По данным МНИОИ им. П.А.Герцена 5-летняя выживаемость при диагностике рака желудка на ранней стадии и быстро начатом лечении достигает 85-90%. В случае более позднего выявления ещё резектабельной опухоли — 11-54%, и даже в случае выявления рака на IV стадии лечение позволяет обеспечить 7% выживаемость больных в течение 5 лет.
Цены в Европейской клинике на диагностику рака желудка
- ЭДГС высокой четкости с цифровой записью, диагностическая — от 14300 руб.
- Рентгеноконтрастное исследование пищевода и желудка — 20700 руб.
- Ультразвуковое исследование брюшной полости (печень, желчный пузырь, желчные протоки, селезенка, поджелудочная железа), в т. ч. с определением уровня свободной жидкости — 7000 руб.
- Диагностическая лапароскопия — 57500 руб.
Но речь ведь не только о продлении жизни. Цель лечения в большинстве даже далеко зашедших случаев в улучшении её качества, избавлении человека от множества тягостных симптомов, в том числе болей, обеспечении ему возможности вести обычный образ жизни, заниматься важными для него делами, общаться с близкими.
Современные методы лечения рака желудка, применяемые в Европейской клинике, позволяют проводить лечение с минимальными сроками госпитализации и использованием малоинвазивных методик, улучшающих не только прогноз для жизни, но и качество самой жизни наших пациентов.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ежегодно устрашающий раковый диагноз ставится более 12 млн. человек по всему миру, и онкология уносит жизни около 7 млн. человек. Украина – в первой десятке стран по масштабам заболеваемости раком: более 160 тыс. новых заболевших в год.
Среди всех онкологических заболеваний рак желудка по распространенности стоит на четвертом месте – после рака легких, молочной железы и толстой кишки.
Диагностика рака желудка не может базироваться на этиологии этого заболевания, ведь достоверные научно обоснованные причины появления у человека рака желудка на сегодняшний день медицине определить не удалось. Но факторов, которые могут дать толчок превращению клеток слизистой оболочки желудка в плацдарм злокачественного новообразования, великое множество.
Это и особенности питания человека, в котором преобладает жирная, жареная и острая пища. И злоупотребление алкоголем вкупе с курением. И такие хронические патологии желудка, как язва, гастрит (эрозивный или атрофический), полипы, а также имевшее место хирургическое вмешательство. Нередко причина онкологического заболевания, в том числе и желудка, связана с наследственностью, серьезным нарушением обмена веществ или проблемами иммунной системы.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Ранняя диагностика рака желудка
Чем раньше выявлены онкологические проблемы желудка, тем больше возможностей успешно справиться с болезнью. Ведь при обнаружении рака желудка в самом его начале выживают восемь пациентов из десяти. Но, к большому сожалению, раннюю форму рака удается диагностировать не более чем в десяти случаях из ста. А более чем в 70% случаев обращений в лечебные учреждения констатируются поздние стадии рака желудка.
По единогласному мнению врачей, ранняя диагностика рака желудка (аденокарциномы, блюдцеобразного рака, стромальных опухолей, инфильтративно-язвенного, диффузного рака) – процесс сложный, так как в большинстве случаев на первых порах эта коварная болезнь себя никак не проявляет: нет ни боли, ни каких-либо функциональных нарушений.
Начальную стадию рака онкологи определяют как первичную опухоль слизистого и подслизистого слоев желудка размеров не более 2 см. И обычно она выявляется во время рентгеновского или эндоскопического обследования пациентов по поводу других заболеваний: хронического атрофического гастрита, хронического гипертрофического полиаденоматозного гастрита (болезни Менетрие), хронической язвы желудка, аденоматозных полипов или пернициозной анемии (болезни Аддисона-Бирмера).
Так, у значительного количества больных пернициозной анемией (вызванной дефицитом витамина В12 и ведущей к атрофии слизистой желудка) в итоге врачи диагностируют рак желудка. А перерождение полипов и хронических язв желудка в рак достигает 20%.

[14], [15], [16], [17], [18], [19]
Основания для определения диагноза рака желудка
Среди самых первых симптомов, по которым у специалистов возникает подозрение на онкологическое заболевание желудка, отмечаются состояние слабости, ничем не объяснимую повышенную температуру тела, потерю аппетита и снижение веса, бледность или землистый оттенок кожи. Больных мучают изжоги, запоры и диарея. Однако такие проявления присущи довольно обширному кругу желудочно-кишечных заболеваний.
Но есть и более выраженные симптомы злокачественных опухолей желудка, когда пациенты жалуются на продолжительные ноющие или тянущие боли слева в подреберье, которые начинаются после приема пищи. Если опухоль затронула участок, где желудок переходит в двенадцатиперстную кишку (так называемую привратниковую часть желудка) – то неминуемы диспепсия (чувство тяжести и переполненности желудка), тошнота и рвота (съеденным накануне). Все это настолько серьезно, что нужно срочно обращаться к врачу.
Методы диагностики рака желудка
При анализе состава желудочного сока можно определить содержание в нем соляной кислоты: ее выработка в желудке при раковых поражения органа сокращается практически до нуля - из-за атрофии слизистой желудка.
Поэтому без других методов диагностики рака желудка правильный диагноз поставить нельзя. К основным диагностическим технологиям относятся:
- рентгеноскопия желудка,
- эндогастроскопия (ЭГДС) с биопсией ткани желудка,
- ультразвуковое исследование (УЗИ),
- компьютерная томография (КТ),
- магнитно-резонансная томография (МРТ).
Общепринятое традиционное рентгеновское исследование желудка бывает эффективным при язвенно-инфильтративной форме рака (так как в данном случае результаты биопсии часто бывают отрицательными). С помощью рентгена также возможно выявление рецидивов раковой опухоли после ее оперативного лечения.
Диагностика рака желудка методом эндогастроскопии (ЭГДС) позволяет обследовать слизистую оболочку желудка, выяснить ее состояние и, что самое главное, провести биопсию тех участков слизистой, которые вызывают подозрение на рак. Именно биопсия является самым достоверным методом исследования клеточного состава ткани, и проведение биопсии обязательно для подтверждения онкологического диагноза.
После комплексного рентгено-эндоскопического обследования проводится ультразвуковая диагностика (УЗИ), а также лучевая диагностика рака желудка (КТ). Данные методы диагностики рака желудка позволяют обнаружить недоброкачественные опухоли, определить их расположение, размер и даже структуру.
Наиболее распространенный метод обследования органов брюшной полости - ультразвуковой (УЗИ). С его помощью специалисты выявляют косвенные признаки рака желудка (по изменениям формы очертаний органа), захват опухолью близлежащих органов и наличие или отсутствие метастазов (в печень, лимфоузлы или брюшину). Ультразвуковое исследование эффективно при ранней диагностике рака желудка, поражающего стенки органа.
Современная лучевая диагностика рака желудка - компьютерная томография (КТ) - направлена главным образом на уточнение данных УЗИ относительно наличия метастазов внутренних органах, расположенных в брюшной полости. Благодаря изображению желудка и его тканей в различных ракурсах КТ помогает онкологам более точно установить стадию рака желудка.
Дифференциальная диагностика рака желудка
К примеру, и при инфильтративно-язвенном раке, и при язве желудка пациенты часто жалуются на боли после еды, которые локализуются в эпигастральной области (то есть в области проекции желудка на переднюю брюшную стенку). Простой анализ желудочного сока на уровень кислотности мало чем помогает, и только обнаружение у пациента стойкой формы гистаминрезистентной ахлоргидрии - снижения секреторной функции желудка - дает основания на определение злокачественного изъязвления слизистой желудка.
Весьма похожи результаты рентгенологического и эндоскопического обследования больных при подозрении на рак желудка и пациентов с язвой желудка. И в этом случае врачи делают вывод только на данных гистологического исследования клеток желудочной ткани, взятых при проведении биопсии. Причем для исключения ошибки биопсию делают 2-3 раза.
Дифференциальная диагностика рака желудка помогает врачам разобраться и в случае с доброкачественным полипом желудка и возникшей на месте этого полипа раковой опухолью. Здесь также на помощь приходит эндогастроскопия (ЭГДС) с биопсией ткани желудка, так как рентгенологическое обследование, как показывает практика, в доброй половине случаев не выявляет даже обычные полипы желудка.
Как видите, в арсенале современной медицины достаточно много методов диагностики рака желудка. И врачи могут выявить онкологию и назначить адекватное лечение. Главное – внимательно относиться к своему здоровью, вовремя обращаться по любому подозрению на рак и не воспринимать этот диагноз как приговор.

[20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31], [32], [33]
Читайте также:





