Свищ на мочевом пузыре при раке шейки матки
Обструкция мочеточников при раке шейки матки поздних стадий. Больные с двусторонним сдавленней мочеточников и уремией вследствие прогрессирования рака шейки матки (РШМ) и рака эндометрия (РЭ) представляют серьезную проблему для врачей. Этих женщин желательно разделить на две группы:
1) не получавших ранее ЛТ;
2) с рецидивом заболевания после тазовой ЛТ.
Отличие сдавления мочеточников, вызванного РЭ, от их обструкции при РШМ заключается в том, что в первом случае причина чаще всего связана с распространением процесса за пределами таза, что создает более трудные условия для лечения. Кроме того, при использовании стандартной брахитерапии необходимые дозы облучения сложнее подвести к телу матки, чем к шейке. Этим обусловлен более низкий эффект лечения больных РЭ с помощью ЛТ.
Двустороннее сдавление мочеточников вследствие нелеченного злокачественного новообразования или рецидива рака после хирургического лечения считают серьезным показанием для отвода мочи с последующей адекватной ЛТ. Процент успешных исходов в этой ситуации низкий. Поэтому, несмотря на то что поддерживающая терапия не может остановить прогрессирование уремии и летального исхода, она должна рассматриваться как альтернатива более агрессивному лечению.
Если от поддерживающей терапии в качестве единственного метода воздержались и выбрали активную тактику ведения больной, первым делом следует попытаться установить ретроградные мочеточниковые стенты во время цистоскопии. Если эта попытка не удалась, выполняют чрескожную нефростомию, а затем стент устанавливают антеградно. Третий вариант хирургического отведения мочи заключается в формировании мочевого проводника из петли подвздошной кишки, в которую имплантируют мочеточники, а дистальный конец выводят на кожу (операция Бриккера), либо в создании мочевого резервуара из сегмента кишечника.
Как правило, отведение мочи выполняют до начала ЛТ, что позволяет во время лапаротомии оценить распространенность заболевания. Если обнаруживают метастазы за пределами таза, тактику изменяют, т. к. шансы на выздоровление значительно снижены.
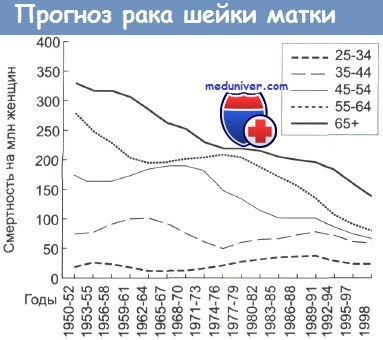
Смертность от цервикального рака в зависимости от возраста женщин.
Больные с двусторонней обструкцией мочеточников после полного курса тазовой ЛТ представляют еще более сложную проблему. Менее чем у 5 % из них сдавление мочеточников вызвано радиационным фиброзом; эту группу больных очень сложно выявить. Для того чтобы исключить рецидив заболевания, выполняют обследование под наркозом: цистоскопию, ректороманоскопию и множественные биопсии.
Если рецидив опухоли не обнаружен, отведение мочи спасает жизнь больной. Поэтому всех больных с двусторонним сдавленней мочеточников после курса облучения необходимо тщательно обследовать с целью дифференциальной диагностики лучевого фиброза и рецидива злокачественного новообразования.
Если доказано, что причина двусторонней обструкции мочеточников обусловлена рецидивом заболевания, решение о дальнейшем лечении — трудная и, в какой-то степени, умозрительная задача. Многочисленные исследования указывают на то, что отведение мочи не обеспечивает приемлемое качество жизни этой группе больных. Brin и соавт. сообщили о 47 больных (5 из них с диагнозом РШМ), которым в связи с обструкцией мочеточников вследствие распространенных злокачественных опухолей, локализованных в тазу, выполнено отведение мочи.
Результаты неутешительны: медиана выживаемости составила 5,3 мес; 50 % больных прожили 3 мес. и только 20 % — 6 мес; после отвода мочи 63,8 % времени оставшейся жизни приходилось па стационар. Delgado сообщил о незначительном увеличении выживаемости больных с выявленными рецидивными опухолями в тазу и почечной недостаточностью, которым проведено отведение мочи. Автор полагает, что не следует прибегать к этой операции, т. к. она исключает более легкую смерть от уремии.
Очевидно, решение об операции следует принимать вместе с семьей и даже, по возможности, с больной. После отведения мочи наблюдается усиление других симптомов рецидива заболевания, вызывающих страдания: мучительной боли в тазу, повторных инфекций и кровотечений. Боль и прогрессирующая кахексия тяготят и больную, и врача. Массивные тазовые кровотечения поднимают непростую в этих ситуациях проблему переливания крови. Неизбежно увеличивается время пребывания в стационаре, а следовательно, финансовые затраты семьи больной достигают огромного размера.

Свищи при раке шейки матки поздних стадий
Свищи ободочной кишки и мочевых путей — типичные осложнения прогрессирующего рака шейки матки (РШМ) и рака эндометрия (РЭ), которые значительно ухудшают качество жизни. Лечение всегда начинают с отведения мочи или кала, что уменьшает соответствующую симптоматику. Постоянная катетеризация мочевого пузыря устраняет недержание мочи, обусловленное наличием свища, что отменяет необходимость хирургического вмешательства. Ушивание свища мочеточника с чрескожной нефростомией — второй вариант лечения.
Однако для эффективного отведения мочи требуется сформировать мочевой резервуар или выполнить другие хирургические вмешательства. Существующие методы хирургической коррекции свищей мочевых путей, возникших вследствие рецидива рака или облучения, редко дают удовлетворительные результаты.
Паллиативное лечение влагалищно-толстокишечного свища сводится к наложению колостомы. Согласно мнению одних хирургов, петлевая колостома обеспечивает адекватное опорожнение кишечника и препятствует выделению кала через свищ. Другие отдают предпочтение одноствольной колостоме, утверждая, что ушивание культи кишки, как при операции Хартманна, полностью блокирует попадание кала во влагалище. При любой ситуации требуется мини-лапаротомия, во время которой и определяют объем операции.
Сексуальная дисфункция при раке шейки матки поздних стадий
Лечение женщин со злокачественными новообразованиями половых органов может осложниться патологическими изменениями влагалища, вызывающими сексуальные расстройства. Чаще они развиваются после лечения рака вульвы, влагалища и РШМ по сравнению с РЭ и РЯ. Это объясняется более частым применением комбинированного лечения (радикальных хирургических операций и ЛТ) при лечении первых трех локализаций опухолей. Согласно публикациям, частота сексуальных расстройств после хирургического лечения, ЛТ или комбинации обоих методов колеблется в широких пределах.
Кроме того, зафиксировано укорочение влагалища после лечения и снижение увлажнения во время полового акта. Женщины жаловались, что эти изменения отрицательно влияют на половую жизнь и вызывают глубокие переживания. Тем не менее частота оргазмов была одинаковой в обеих группах, но диспареуния наблюдалась чаще у женщин, перенесших РШМ. Наконец, данное ретроспективное исследование не выявило статистически значимых различий в количестве сексуальных расстройств между женщинами, перенесшими радикальную операцию и ЛТ. В других же аналогичных исследованиях обнаружено существенное превалирование сексуальных дисфункций у женщин, получивших ЛТ, по сравнению с теми, кто перенес хирургическое лечение РШМ.
Важно учитывать и сравнивать не только результаты лечения рака шейки матки (РШМ), полученные с помощью лучевого или хирургического метода, но и показатели качества жизни и половой функции. Рекомендуют регулярно проводить бужирование влагалища после ЛТ с целью сохранить его длину и эластичность. Заметим, что эффективность этого вмешательства в проспективных исследованиях не изучена. Грамотное назначение ЗГТ и мазей улучшает качество половой жизни у этих женщин.
Следует выявлять и лечить диспареунию, возникающую после лечения злокачественных опухолей женских половых органов, т. к. она ведет к снижению либидо, а это ухудшает отношения между женщиной и ее партнером. Потеря полового влечения женщинами, перенесшими онкологическое заболевание, — типичное явление, представляющее сложную проблему. Спустя длительное время после улучшения общего состояния женщины жалуются на снижение полового влечения или его отсутствие. Психологическая помощь и участие в группах поддержки могут быть полезными в решении этой омрачающей жизнь проблемы.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Причины
- Лечение
- К кому обратиться?
Особенно тяжёлое осложнение лучевой терапии злокачественных опухолей таза - постлучевые свищи, составляющие около 8% всех мочеполовых свищей. Свищи после лучевой терапии формируются у 1-5% больных, перенёсших лучевую терапию.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
Причины свищей после лучевой терапии (постлучевых свищей)
Частота образования свищей возрастает при проведении повторных курсов лучевой терапии. В этиологии пострадиационных урологических осложнений играет роль как поражение влагалищного и надчревного сплетения, так и наличие сосудистых заболеваний. Например, у больных с сахарным диабетом и гипертонической болезнью развиваются более тяжёлые пострадиационные осложнения. Несмотря на создание современной аппаратуры для проведения лучевой терапии, количество больных с различными пострадиациоными осложнениями, в том числе и постлучевыми мочеполовыми свищами, остаётся значительным. Оперативное вмешательство также способствует нарушению трофики мочеполовых органов.
Так при комбинированном лечении рака шейки матки риск образования мочеполовых свищей увеличивается в четыре раза. Подобные осложнения обычно возникают в поздние сроки после завершения курса лучевой терапии (в среднем - через два года), поскольку трофические изменения, приводящие к формированию фистулы. прогрессируют медленно.
Однако в литературе есть сообщения о формировании свища через 28 лет после окончания лучевой терапии и даже через 38 лет после завершения облучения. Столь длительный период с момента облучения до формирования свища позволяет дифференцировать лучевые мочеполовые свищи от первичных опухолевых свищей, возникающих непосредственно после разрушения опухоли. Это свидетельствует об участии трофических нарушений в формировании пострадиационных мочеполовых свищей.

[11], [12], [13], [14], [15], [16], [17], [18]
К кому обратиться?
Лечение свищей после лучевой терапии (постлучевых свищей)
Оперативную коррекцию осуществляют после стабилизации общего состояния больных и приобретения тканями в зоне фистулы пластических свойств. При этом исчезает воспаление, отторгаются некротические участки и размягчаются рубцы. Постлучевые свищи оперируют в среднем через 7 мес после окончания лучевой терапии или возникновения рецидива.
Типовыми методами закрыть постлучевые фистулы трудно, хирург должен творчески подойти к разработке хода операции. Нередко больных оперируют многократно. Разумеется, закрыть рецидивный свищ с каждым разом всё труднее, так как после предыдущих операций рубцы в окружающих тканях становятся обширными и более плотными, вследствие чего ухудшается кровоснабжение тканей. Повторные операции приводят не столько к восстановлению произвольного мочеиспускания, сколько к последовательному уменьшению ёмкости мочевого пузыря, которая и без того снижена у половины больных.
С целью улучшения трофики тканей и замещения обширных дефектов при пострадиационных свищах в основу большинства методов положено использование лоскута на ножке, выкроенного из необлучённых тканей. S.R. Kovac и соавт. (2007) считают, что фистулопластика с использованием тканевых прокладок - главный способ оперативного лечения постлучевых мочеполовых свищей. В настоящее время для закрытия пострадиационных мочеполовых фистул многие авторы рекомендуют использовать лоскут Мартиуса.
Кроме того, при оперативном лечении постлучевых свищей в качестве прокладок используют от m. gracilis, m. rectus abdominis, брюшину и сальник.
Для лечения постлучевых пузырно-влагалишных свищей предложено использовать модификацию операции Лацко. Суть предложенной методики состоит в том, что после максимально широкой мобилизации тканей влагалища и мочевого пузыря в зоне свища края последнего не иссекают. На дефект стенки мочевого пузыря накладывают вворачивающиеся швы из синтетических рассасывающихся материалов.
В отдельных наблюдениях, при значительном снижении ёмкости мочевого пузыря и вовлечении в процесс тазовых отделов мочеточников, восстановление произвольного мочеиспускания естественным путем осуществляют с помощью кишечных трансплантатов. Однако, если емкость мочевого пузыря безвозвратно утеряна либо имеются обширные дефекты дна мочевого пузыря и отсутствует мочеиспускательный канал, возникает вопрос о пересадке мочеточников в кишечник на протяжении или суправезикальном отведении мочи с формированием резервуаров Брикера. Mainz-Pouch и их различных модификаций, что обеспечивает нормальную функциональную сохранность почек.
Несмотря на соблюдение всех правил и принципов оперативных вмешательств, совершенствование оперативной техники и создание шовных материалов с улучшенными свойствами, эффективность операций при постлучевых мочеполовых свищах остаётся невысокой. Частота развития рецидивов в различных клиниках составляет от 15 до 70%. Так. в одном из опытов оперативного лечения 182 больных с постлучевыми пуэырно-влагалищными свищами произвольное мочеиспускание удалось восстановить у 146 пациентов (80%). Высокая частота рецидивов побуждает к разработке и усовершенствованию оперативных методов лечения больных с постлучевыми мочеполовыми свищами.
Пузырно-влагалищный свищ
Пузырно-влагалищный свищ представляет собой сообщение патологического характера, протяженностью от мочевого пузыря до влагалища. Как правило, патология развивается после получения травмы гинекологического или урологического направления.
Свищ проявляется частыми и неконтролируемыми вытеканиями капелей или струи мочи, это приводит к воспалению наружных женских органов. Контакт мочи со слизистой половых органов провоцирует развитие зуда, специфического запаха, боли, покраснения и отечности. Все это доставляет женщине сильнейший психологический дискомфорт.
Распространенность заболевания составляет 2%. Статистика показывает, что большее количество пациентов зафиксировано в странах и районах с некачественным медицинским обслуживанием или недоступной медициной.
В 9 случаев из 10 свищи становятся последствием сложных родов или же операций на органах малого таза.
На фото пузырно-влагалищный свищ
Обезболивание
По большей части применяется эндотрахеальный объединенный наркоз. Многие пациентки свидетельствуют о том, что он отлично переносится, не возникает боль в голове.
Пациентку пробуждают по прошествии 15-20 минут, сразу вслед за осуществлением подобной операции, как устранение матки лапароскопическим способом.
Начальные сутки разрешено пить исключительно воду. К вечеру дня операции можно уже приподниматься и вставать на ноги. На следующий день можно употреблять пищу, которая несильно раздражает ЖКТ: жидкие каши, мясные бульоны, кисломолочная продукция.
Выписка осуществляется на вторые сутки вслед за проведением ампутации, а больничный лист завершается по прошествии 30 дней. После чего женщина может без затруднений выйти на работу, однако с ограничением тяжелой физической активности на 30 суток.
Швы убирают на 5 послеоперационные сутки.
После проведения хирургии вероятны осложнения, которые возникают крайне редко: это травмирование близрасположенных органов троакаром, кровотечения из не в полной мере лигированных вен, поддермальная эмфизема.
Все это возможно не допустить, если неукоснительно выполнять технику мероприятия и тщательно проводить визуальный контроль брюшного пространства.
Причины
По причине образования пузырно-влагалищные свищи классифицируются на 4 формы.
Акушерские:
- осложненные роды (развитие ишемии по причине сдавливания головкой плода области лонного сочленения, некроз в месте наибольшего сдавливание и образование свища). Нередко свищи появляются после кесарева сечения;
- последствия акушерских мероприятий (краниотомия, использование акушерских щипцов и др.)
Гинекологические:
- результат травмирования мочевого пузыря в процессе выполнения гинекологических манипуляций или операций.
Онкологические:
- прорастание и распространение опухолевого процесса (рак шейки или матки) в полость мочевого пузыря.
Лучевые:
- осложнение после лучевой терапии онкопроцессов в женских органах.
Причинами образования свища нередко выступают и хирургические вмешательства:
- оперирование матки через полостной разрез на животе;
- операции, совершенные через разрез влагалищных стенок;
- кесарево сечение;
- удаление грыжи.
Другие причины:
- наличие камней или инородных тел внутри мочевого пузыря;
- извращения во время секса (введение во влагалище женщины твердых предметов);
- прорыв внутренних гнойников, расположенных в области влагалища/мочевого пузыря;
- инфекционные процессы, поражающие мочевой пузырь и женские органы (шистоматоз, венерическая лимфогранулема, туберкулез мочевого пузыря, актиномикоз).
Классификация
Классификация патологии зависит от места расположения свищевого отверстия. Свищи бывают:
- пузырно-влагалищными — соединение свищевым каналом полости мочевого пузыря и влагалища;
- уретральные — свищевое отверстие образуется в мочеиспускательном канале;
- пузырно-маточные — свищевое отверстие открывается в полости матки;
- трубно-пузырчатые — отверстие открывается в полость труб матки;
- яичниково-пузырчатые — открытие свищевого отверстия в яичники;
- пузырно-шеечно-влагалищные — свищевое отверстие распространено через маточную шейку и открывается в полости влагалища.
Как проявляется?
Абсолютно все свищи (фистулы) сопровождаются неконтролируемым вытеканием мочи. Отсутствие самостоятельного и неконтролируемого мочеиспускания сохраняется только у женщин с незначительными по размеру и узкими фистулами.
Клинические проявления:
- неконтролируемое самостоятельное вытекание различного объема мочи;
- резкая и острая боль в процессе опорожнения;
- частое мочеиспускание;
- появление кровянистых капелек в моче;
- боль различного характера (ноющая, тянущая или острая) в области мочевого пузыря/влагалища;
- невозможность самостоятельно опорожнить мочевой пузырь (симптом возникает при широких и больших по размеру свищах);
- боль и неприятные ощущения во время секса (по причине сужения влагалища).
Первые симптомы начинают проявляться спустя 2-3 недели после совершения определенной операции или гинекологических манипуляций.
Сопутствующими симптомами могут выступать:
- повышение температуры до 38 градусов;
- частые позывы к мочеиспусканию.
Симптомы заболевания
- Патологические выделения из влагалища – гной или слизь с неприятным (каловым) запахом.
- При размере отверстия от 1 см. в диаметре больные отмечают выделения кала из влагалища.
- Отхождение кишечных газов из влагалища.
- Боли в области промежности.
- Частые воспалительные заболевания женских половых органов – вагиниты (кольпиты), цервициты.
- Восходящие инфекции мочевыводящих путей – уретриты, циститы, хронические пиелонефриты.
- Нарушения в интимной жизни.
- Гигиенические проблемы.
- Зуд и мацерация кожи промежности.
Постановка диагноза
Для диагностики заболевания применяются следующие методики:
- Изучение жалоб пациента, анализирование анамнеза — пациента врач опрашивает обо всех отклонениях, которые с ним произошли: когда стали проявляться первичные признаки, как сильно выражаются симптомы, проводилась ли терапия в домашних условиях, с какими причинами пациент связывает происходящие патологические изменения.
- Изучение хронических болезней — врач опрашивает пациента на наличие хронических патологий или перенесенных заболеваний, были ли роды, проводилась ли операция и т. п.
- Осмотр гинекологом — гинеколог осматривает половые органы пациента на гинекологическом кресле. Данное исследование помогает обнаружить место расположения свища.
- Зондирование — введение внутрь свищевого отверстия специальных длинных металлических трубок. Это определяет анатомию расположения свищевого направления.
- Анализы общий крови и мочи, биохимический крови — определение наличия воспалительного процесса, изучение изменения кровотока и структуры мочи, определение кровяных телец в моче и др.
- УЗИ мочеполовой системы — оценка размеров и происходящих патологических изменений в органах.
- Урография внутривенная — введение через вену пациенту специального компонента, который впоследствии выводится почками. С помощью методики проводят оценку функциональности почек.
- Нефросцинтиграфия — аналогичный вышеописанному метод с введением специального компонента внутривенно.
- МРТ — методика определяет точное место расположение сообщения мочевого пузыря и влагалища.
- КТ — методика определения локализации свища.
Дополнительно врач может назначить пациенту индивидуальные методики диагностики.
Послеоперационный период
- Ранний;
- Поздний постоперационный срок.
Ранний постоперационный срок больная находится в условиях больницы под контролем врачей. Длительность его связана с хирургическим допуском и общим состоянием пациентки после хирургического вмешательства.
После гистерэктомии матки и/или придатков, которая выполнялась либо путем разреза влагалища, либо посредством разреза брюшной стенки, больная пребывает в женском отделении 8 – 10 суток, именно согласно завершения упомянутого периода снимаются швы.
После лапароскопической операции по удалению матки пациентку выписывают по прошествии 3 – 5 дней.
Особенно чувствительно проходят начальные постоперационные сутки:
Лечение после операции следующее:
- Антибиотики — по обыкновению в профилактической направленностью назначается противобактериальное лечение, поскольку внутренние органы пациентки в момент проведения операции контактировали с окружающей средой, а значит и со всевозможными инфекционными возбудителями. Время приема антибиотиков длится примерно неделю;
- Средства разжижающие кровь — по аналогии в начальные 2 – 3 дня показаны антикоагулянты (медикаменты, делающие кровь жиже), которые направлены на ограждение от тромбоформирования и возникновения тромбофлебита;
- Парентеральные вливания — в начальные сутки после гистерэктомии осуществляется инфузионное лечение (внутривенное вливание составов посредством капельницы) для компенсирования объема циркулирующей крови, поскольку операция почти всегда сопряжена большой кровопотерей (масса кровопотери при гистерэктомии без осложнений в количестве 400 – 500 мл).
Проистечение раннего постоперационного срока полагается нормальным, когда нет каких- бы то ни было осложнений.
Лечение
Медицине известны случаи самопроизвольного заживления пузырно-влагалищных свищей, но это случается крайне редко. Самопроизвольное заживление может произойти с маленькими и узкими свищами.
В качестве лечебной процедуры используется единственный радикальный метод — операция.
Суть хирургического вмешательства — расшивание патологического сообщения и ушивание отдельно стенок задействованных в патологическом процессе внутренних органов.
Виды оперативного лечения:
После хирургического лечения пациенту дренируют мочевой пузырь с помощью катетера на протяжении 7-10 суток.
Лапароскопическая пластика пузырно-влагалищного свища
Показания к удалению матки
В хирургической гинекологии мероприятие по ампутации матки имеет свое название – гистерэктомия, она показана в тех ситуациях, если лечебная терапия не возымела позитивного результата или когда пациентка слишком запоздало обратилась за помощью.
В некоторых европейских государствах гистерэктомия выполняется даже тем пациенткам, которые обладают наследственной склонностью к развитию онкологии матки или согласно желания женщины, которая не хочет иметь собственных детей, и страшится заболеть сложными гинекологическими патологиями.
Для представительниц слабого пола нашего государства детородная функция очень значима, поэтому весьма нечасто можно встретить пациентку, которая бы без рекомендации врача осуществила удаление детородного органа.
Гистерэктомия может быть показана врачом при таких расстройствах либо болезнях детородной и мочеполовой сферы как:
- Злокачественные новообразования в маточной полости и ее трубах;
- Миома в маточной полости;
- Чрезмерное разрастание эндометрия;
- Аденомиоз;
- Фибромиомы при климаксе;
- Выпадение, опущение репродуктивного органа;
- Многочисленные или одиночные образования на матке;
- Отмирание фиброматозных узлов;
- Когда изменяют пол;
- Механическое нарушение целостности тела матки.
Иссечение матки назначается онкологами только в крайних случаях, потому что ее выполнение в полной мере лишает женщину репродуктивного качества. Осуществляют данную меру при миоме и прочих сложных патологиях.
Вмешательство по удалению миомы в маточной полости осуществляется при значительном росте миазматических новообразований, больших объемах опухолей и прочих сложных состояниях, если нет возможности выполнить миомэктомию или эмболизацию.
Иссечение матки при миоме – результат не всегда может обрадовать пациентку, поскольку в ходе операции иногда удаляют не только матку, но и ее придатки, маточные трубы, а в 40% ситуаций иссекаются и яичники.
Под термином миома в медицинской практике подразумевается доброкачественное новообразование из мышечной и соединительной структуры.
Часто образование развивается в матке. Миомы характеризуются всевозможными размерами.
Когда миоматозные узлы опухоли более 6 см и матка обладает значительным размером, аналогично 12-ой неделе вынашивания ребенка, то подобное доброкачественное новообразование является большим.
В целях избавления от миомы может быть показан один из видов вмешательства: лапароскопическую или абдоминальную миомэктомию, вмешательство по иссечению репродуктивного органа.
Гистерэктомия при данной патологии показана в крайнем случае, когда иные способы не возымели результата, либо возрастная категория пациентки старше 40 лет.
Процесс разрастания слизистого слоя тела матки в яичники, брюшину, маточные трубы и прочие участки, в которых его присутствия быть не должно, в медицине назван эндометриозом.
Данная патология сопряжена воспалением близлежащих органов, на которые нарастает внутренний маточный слой, болезненным проявление при критических днях, вагинальными выделениями.
В каких-то случаях при эндометриозе становится необходимым выполнение иссечения матки.
Однако данная мера не всегда действенна в части полного устранения заболевания.
В целях устранения угрозы жизни пациентки, специалисты могут назначить выполнение гистерэктомии при раке маточной шейки.
В подобной ситуации часто осуществляется радикальное вмешательство.
Иссекается шейка матки, верхний фрагмент влагалища, матка, маточные трубы, яичники и вблизираспологающиеся ткани, лимфатические узлы.
После осуществления гистерэктомии и иссечения злокачественного новообразования пациентке показан курс лучевого лечения, радиотерапии.
Тяжелейшее отклонение маточной миомы, сопряженное недостатком или отсутствием жизнеобеспечивающего питания фиброматозных клеток с перспективой развития болезненного чувства и отеков. Пальпация пораженного участка усиливает болевой синдром, провоцирует рвоту, лихорадочное состояние и раздражение брюшины.
Проникновение инфекции вызывает более значительные проявления боли. Вид оперативного мероприятия устанавливается сугубо индивидуально. Результат операции связан с возрастной категорией пациентки и ее общего самочувствия состояния здоровья.
Обеспечивающими факторами данного отклонения считается слабость мускулов в тазу и брюшине. Формированию заболевания помогают воспаления, эндокринные расстройства, многочисленные родоразрешения и физически тяжелый труд.
При отсутствии ожидаемого результата от лечения на стартовом этапе заболевания, становится необходимой радикальный метод – гистерэктомия. иссечение подразумевает два способа развития событий:
- Маточное и влагалищное удаление;
- Фрагментальное иссечение влагалища, с обеспечением возможности сексуальной активности.
Осложнения и прогнозы
Эффективность оперативного лечения при гинекологических фистулах равна 80-100%. Эффективность лечения лучевых свищей снижается до 50-60%.
Возможные осложнения, возникающие после операции:
- отсутствие полового влечения;
- изменение качества и продолжительности полового контакта;
- нарушения психоэмоционального характера;
- воспаление слизистой влагалища;
- бактериальное поражение почек (пиелонефрит);
- воспалительный процесс на стенках влагалища (вагинит);
- сужение стенок влагалища (стеноз);
- бесплодие.
Профилактика
Внимательное отношение к здоровью поможет уберечься от многих патологических проблем.
Для предупреждения образования свищей рекомендовано соблюдать следующие профилактические мероприятия:
- регулярно посещать гинеколога (не менее 2 р./год);
- экстренное обращение к гинекологу при появлении любых патологических изменений;
- не допускать самостоятельного лечения гинекологических болезней;
- врачебное наблюдение во время беременности и четкое соблюдение всех рекомендаций гинеколога.
Читайте также:

