Стадии рака прямой кишки классификация
Рак прямой кишки – злокачественное новообразование, связанное с повышенным риском местного рецидива. Большая сложность объясняется непростыми анатомическими особенностями прямой кишки:
- Ограничением костными структурами таза;
- Расположением вблизи от мышц тазового дна и других органов;
- Наличием анального сфинктера, нескольких уровней кровоснабжения и оттока лимфы в различных направлениях.
Это ухудшает прогноз после лечения заболевания.
Врачи Юсуповской больницы проводят диагностику рака прямой кишки, ранних метастазов и рецидивов с помощью новейшей аппаратуры ведущих мировых производителей. Онкохирурги выполняют радикальные операции, иссекают опухоль в пределах здоровых тканей.
После операции назначают новейшие химиотерапевтические препараты, которые уничтожают раковые клетки. Первичный очаг и пути метастазирования облучают с помощью современных аппаратов для радиотерапии. Всё это в комплексе позволяет улучшить прогноз выживаемости после операции по поводу рака прямой кишки 2,3 и 4 стадии.
Особенности лечения рака прямой кишки
Врачи Юсуповской больницы проводят мультидисциплинарное лечение рака прямой кишки. Проводится радикальное или местное лечение, выполняются сфинктеросохраняющие операции или брюшно-промежностная экстирпация прямой кишки с открытого доступа или лапароскопическим путём. Для прогноза заболевания имеют значение следующие факторы:
- Опыт хирурга;
- Хирургическая техника;
- Оценка распространённости опухоли на предоперационном этапе.
Хирурги Юсуповской больницы имеют большой опыт выполнения оперативных вмешательств на прямой кишке, виртуозно выполняют все разработанные сегодня операции. До начала хирургического лечения проводится комплексное обследование пациента. Оно включает анализ жалоб и истории развития болезни, пальцевое исследование прямой кишки, ректороманоскопию. Для определение регионарных и отдалённых метастазов выполняют ультразвуковое исследование, компьютерную и магнитно-резонансную томографию.
В соответствии с рекомендациями Национального Института Рака проводят предоперационную или послеоперационную лучевую терапию, в основном в комбинации с химиотерапевтическим лечением. Она улучшает локальный контроль над опухолью, несмотря на то, что не всегда увеличивает общую выживаемость при раке прямой кишки.
Для того чтобы улучшить прогноз выживаемости при раке прямой кишки в Юсуповской больнице во время операции определяют проксимальную границу прямой кишки (место слияния теней). Эндоскопическое определение наиболее важно для назначения неоадъювантной терапии в случае, если опухоль находится на расстоянии 15 см над краем анального канала по отметкам на ригидном ректоскопе.
Классификация рака прямой кишки tnm
В России принята TNM классификация рака прямой кишки. Выделяю 4 стадии рака прямой кишки.
На стадии Т4 новообразование прорастает в окружающие органы и ткани или серозную оболочку при локализации в верхнеампулярном отделе прямой кишки и ректосигмоидном отделах ободочной кишки (покрытых брюшиной). Т4а обозначает прорастание висцеральной брюшины, Т4б – прорастание в другие органы.
Критерий N – лимфатический узел. Nх говорит о том, что недостаточно данных для оценки регионарных лимфатических узлов. Если нет поражения регионарных лимфатических узлов, состояние обозначают как N0. При N1имеются метастазы в 1-3 регионарных лимфатических узлах:
- N1а – в одном регионарном лимфатическом узле;
- N1б – в двух или трёх лимфатических узлах;
- N1с – имеются диссеминаты в брыжейке без поражения регионарных лимфатических узлов;
- N2 – метастазы в более чем трёх регионарных лимфатических узлах;
- N2а – поражено 4-6 лимфатических узлов;
- N2б – метастазы в семи и более лимфатических узлах.
Критерий M обозначает наличие метастазов:
- МО – отсутствуют признаки отдалённых метастазов;
- М1 – есть отдалённые метастазы;
- М1а – наличие отдалённых метастазов в одном органе;
- М1б – отдалённые метастазы присутствуют более чем в одном органе или по брюшине.
Нулевая стадия рака прямой кишки устанавливается в случае Тis, N0, M0. Первая стадия определяется как T, N0, M0. При IIA стадии ситуация выглядит как Т3, N0, M0, IIB –Т4а, N0, M0, IIC – Т4б, N0, M0. Рак прямой кишки 3 стадия имеет 3 варианта течения:
- IIIA – Т1 – Т2, N1/ N1с M0 или Т1 N2а M0;
- IIIB –Т3 – Т4а N1/ N1с, M0, Т2 – Т3 N2а M0 или Т1 – Т2 N2б M0;
- IIIС – Т4а N2а M0, Т3 - Т4а N2б M0 или Т4б, N1 – N2, M0.
Симптомы рака прямой кишки
На начальной стадии заболевания рак прямой кишки имеет бессимптомное течение. Его выявляют во время рутинного обследования. Наиболее частыми признаками злокачественной опухоли прямой кишки являются следующие симптомы:
- Примесь крови в кале;
- Изменение частоты, консистенции и формы стула;
- Запоры, чередующиеся с поносами;
- Боль в животе;
- Тенезмы (постоянные, режущие, тянущие, жгущие боли в области прямой кишки, без выделения кала).
Боль в прямой кишке полости таза является грозным симптомом. На поздней стадии развития рака прямой кишки возникают осложнения:
- Массивное кровотечение;
- Толстокишечная непроходимость;
- Прободение;
- Прорастание в другие органы;
- Формирование ректовагинального, прямокишечного или ректопузырного свища.
Лимфоваскулярная инвазия, периневральная инвазия, наличие депозитов опухоли вне лимфоузлов относятся к отрицательным прогностическим факторам. При раке прямой кишки 4 стадии продолжительность жизни небольшая.
Прогноз выживаемости при раке прямой кишки
Определение стадии рака прямой кишки имеет первостепенное значение для выработки показаний к оперативному вмешательству, поскольку лучшего способа лечения не существует. Для локализованных опухолей вероятность излечения выше. Вовлечение в патологический процесс регионарных лимфатических узлов резко снижает благоприятный прогноз. Важными показателями являются размер новообразования и глубина его прорастания. Некоторые факторы взаимосвязаны: чем больше размер опухоли, тем более вероятен риск метастазирования в регионарные лимфоузлы.
При выявлении рака прямой кишки первой стадии, или стадии IIA вероятность полного излечения составляет 90%. При стадии II B прогноз пятилетнее выживаемости ухудшается до 70%. Если диагностирован рак прямой кишки 3 стадия, излечиваются 50% больных. Даже при наличии опухоли четвёртой стадии имеют шанс излечиться от 10% до 20% больных. Если вторичные очаги поражения образовались в лёгких или костях, прогноз будет чрезвычайно неблагоприятным. Рак прямой кишки обычно распространяется сначала в лимфатические узлы, а затем – в печень. Если в печени определяется единственный метастаз, его удаляют хирургическим путём. Когда у пациента выявлена высокодифференцированная аденокарцинома прямой кишки, прогноз оптимистичный.
Лечение рака прямой кишки
Когда диагноз и стадия рака прямой кишки не вызывают сомнений, профессора и врачи высшей категории на заседании экспертного совета принимают решение о тактике лечения. Применяют хирургическое лечение, облучение новообразования до и после операции. Химиотерапию проводят в соответствии с международными общепринятыми стандартами.
Пациентам Юсуповской больницы доступны все самые современные методы лечения рака прямой кишки, включая такие, как брюшно-промежностная экстирпация прямой кишки лапаротомическим или лапароскопическим методом, колостомия, хирургическое удаление метастазов в печени.
Брюшно-промежностная экстирпация прямой кишки выполняется под общей анестезией. Сначала хирург-онколог выполняет рассечение передней брюшной стенки и производит отсечение сигмовидной кишки на 10-15 см выше новообразования. Затем нисходящий участок сигмовидной кишки выводит наружу и подшивает к брюшной стенке, формируя колостому для последующего вывода каловых масс.
Затем накладывает швы на рану и выполняет доступ через промежность. Сначала выполняется круговой разрез тканей вокруг заднего прохода, потом удаляет прямую кишку и окружающие её ткани. Промежность наглухо ушивает. После операции прогноз пятилетней выживаемости хороший.
Колостомия – операция, при которой формируется специальное отверстие, которое называется колостома. Через него из организма удаляются каловые массы. Оперативное вмешательство производится после удаления прямой кишки. При необходимости, выполняется пластика прямой кишки. Операции проводят (в абсолютном большинстве случаев) малотравматичным лапароскопическим методом.
Паллиативные резекции выполняются при наличии отдалённых метастазов рака. Они помогают предупредить в послеоперационном периоде такие осложнения, как кровотечения из распадающейся опухоли, выраженный болевой синдром, зловонные, раздражающие ткани кишечные выделения. Тем самым улучшается качество жизни запущенных онкологических больных.
Химиотерапия является одним из методов комбинированного лечения рака прямой кишки. Пациентам проводят адъювантную (дополнительную) химиотерапию после операции при поражении опухолью регионарных лимфатических узлов. Иммуномодулирующая терапия заключается в назначении пациентам после хирургического лечения при отсутствии метастазов в регионарных лимфоузлах цитостатика и иммуномодулятора.
Лучевая терапия используется в качестве предоперационного метода лечения рака прямой кишки (для уменьшения стадийности рака). Облучение проводят после операции для сокращения частоты рецидивов. Радиотерапию используют в качестве основного метода лечения местнораспространённого неоперабельного рака прямой кишки.
Полную информацию о диагностике и лечении этого вида рака Вам предоставят специалисты контакт центра. Звоните по телефону Юсуповской больницы, клиника работает ежедневно и круглосуточно. Вас запишут на консультацию онколога в удобное для вас время.
Раковая опухоль представляет собой группу патологически измененных клеток, расположенных в тканях различных органов и систем человеческого организма. Новообразования, поражающие прямой отдел кишечника – довольно распространенная патология, которая встречается в 5% случаев всех онкологических заболеваний (а среди опухолей органов ЖКТ на долю поражения прямой кишки приходится более 45%). И эта цифра постоянно растет, особенно, среди представителей старшего поколения. Заболевание имеет крайне неблагоприятное течение, опухоль склонна к метастазированию, прорастанию в более глубокие ткани органов пищеварительной системы, лимфатические узлы и другие ткани. В этом случае пациенту грозит гибель.

Характеристика патологии
Рак прямой кишки – патология, при которой перерождаются клетки эпителия, выстилающего стенки данного отдела кишечника. Эти измененные участки не несут какой – либо функциональной нагрузки, они склонны к быстрому росту, способны проникать в более глубокие ткани, и соседние органы. Единственный способ лечения – хирургическая операция, однако, даже после проведенной терапии, заболевание может рецидивировать.

Причины и факторы риска
Неблагоприятных факторов, которые повышают риск развития рака прямой кишки, довольно много. Вот наиболее вероятные причины:
- Неправильный рацион, в частности, потребление большого количества жирного мяса (свинина или говядина). Связано это с тем, что данный продукт, попадая в кишечник, приводит к активизации бактерий и увеличению их численности;
- Недостаток витаминов. В частности, такие важные витамины как А, С, Е способствуют нейтрализации канцерогенных веществ, попадающих в организм из внешних источников. При недостаточном количестве этих элементов активность канцерогенов повышается, что и приводит к развитию опухолей;
- Лишний вес, возникающий по причине нарушения обменных процессов;
- Сидячий образ жизни. Доказано, что недостаточная физическая активность приводит к застою крови в органах малого таза и формированию геморроидальных узлов в области анального отверстия. Эти факторы приводят к воспалению стенок и повышают вероятность развития рака кишечника;
- Вредные привычки. В частности, курение оказывает негативное действие на кровеносные сосуды, а злоупотребление алкоголем приводит к развитию воспалительных процессов в эпителии кишечника;
- Токсическое воздействие вредных химических веществ. Известно, что люди, занятые на вредном производстве, значительно чаще страдают онкологическими заболеваниями, в том числе и раком прямой кишки;
- Наследственный фактор. Риск развития раковой опухоли выше у тех людей, чьи ближайшие родственники страдали данным заболеванием (причем, существует прямая зависимости между степенью родства и риском развития рака);
- Наличие предраковых состояний, таких как полипоз (множественный или единичный). Чем больше размеры полипа, тем выше шанс его перерождения в злокачественную опухоль.
Симптомы и проявления рака прямой кишки
На ранних этапах своего развития опухоль никак себя не проявляет, то есть, заболевание имеет бессимптомное течение. Первые признаки патологии проявляются лишь тогда, когда новообразование достигает значительных размеров или дает метастазы, поражающие другие органы. К числу основных клинических признаков развития заболевания относят:
- Выделение крови из анального отверстия. Незначительное количество крови можно обнаружить в кале в виде прожилок или небольших вкраплений. Кровь появляется в результате травматического повреждения воспаленной слизистой оболочки при отхождении каловых масс. Данный симптом присутствует в 90-95% случаев;
- Появление гнойных выделений из заднего прохода. Развитие нагноений связано со все более усиливающимся воспалением, появлением продуктов распада клеток слизистой. Данный признак появляется на поздних стадиях развития опухоли;
- Нарушение нормального функционирования кишечника в виде таких симптомов как боли во время дефекации, частые позывы, недержание каловых масс, изменения стула (диарея или запор);
- Проявления кишечной непроходимости, такие как длительное отсутствие стула, приступообразные боли в животе, рвотные позывы. Опухоль увеличивается в размерах, перекрывая просвет прямой кишки, что приводит к невозможности нормального прохождения каловых масс и появлению характерных симптомов;
- Боли внизу живота. В зависимости от области поражения, болевой синдром может развиваться на начальных стадиях недуга (при поражении анальной области), либо на более поздних этапах, при заболеваниях ампулярного или надампулярного отделов. Боль имеет острый характер, усиливается при попытке пациента сесть на твердую поверхности, либо сразу же после акта дефекации;
- Слабость, повышенная утомляемость, нарушение общего самочувствия, потеря аппетита, признаки анемии.
Классификация и виды
Существуют различные критерии, согласно которым выделяют те или иные формы опухолей рака прямой кишки.
Стадии развития, их признаки и осложнения рака
| Стадия | Характерные признаки | Осложнения и последствия |
| Стадия 1 (начальная) | Чаще всего имеет бессимптомное течение, наличие опухоли не доставляет пациенту какого – либо дискомфорта. Размеры образования незначительные, опухоль подвижна, имеет четкие границы, поражает только слизистую оболочку и частично подслизистый слой. | Видимых осложнений нет, метастазы не наблюдаются. |
| Стадия 2А | Опухоль растет, занимая область стенки кишечника и часть его просвета. У больного возникают незначительные проявления в виде затруднений дефекации, изменения стула и структуры кала (в нем могут появляться небольшие кровянистые элементы). | Метастазов нет. |
| Стадия 2Б | Размеры новообразования не меняются, в некоторых случаях опухоль даже уменьшается. | Поражаются регионарные лимфатические узлы, расположенные вблизи кишечника. |
| Стадия 3А | Опухоль разрастается, занимая более половины окружности кишечника. В патологический процесс вовлекаются слизистые оболочки и клетчатка. | Появляются метастазы в лимфоузлах, расположенных на некотором удалении. |
| Стадия 3Б | Размеры новообразования и их локализация могут быть любыми. У пациента развивается выраженная клиническая картина, присутствует болевой синдром, нарушения дефекации, ухудшение общего самочувствия. | Единичные метастазы обнаруживаются в других органах и системах, нарушая их работу. |
| Стадия 4 | Новообразование прорастает вглубь тканей кишечника, а также перекрывает его просвет. Пациент испытывает симптомы кишечной непроходимости. | Множественные метастазы делают патологию неоперабельной. |
Методы диагностики
Выявить заболевание на начальной стадии довольно непросто, ведь жалобы, с которым человек обращается к врачу, практически отсутствуют. Поэтому ранний рак прямой кишки часто обнаруживается случайным образом, во время комплексного обследования. Чтобы установить наличие патологии и поставить точный диагноз, необходимо пройти следующие диагностические мероприятия:
Схема терапии
Выделяют различные способы лечения рака прямой кишки. Это, прежде всего, хирургическая операция, а также лучевая терапия и использование сильнодействующих химических препаратов, оказывающих губительное действие на клетки опухоли.

Выделяют следующие разновидности оперативного вмешательства:
- Частичная резекция прямой кишки в области сфинктера анального отверстия. Данный метод используют при наличии небольших образований, локализующихся неподалеку от сфинктеров. После проведения операции иссеченные ткани полностью восстанавливают, возвращая пациенту возможность самостоятельно контролировать процесс дефекации;
- Частичное иссечение прямой кишки показано, если опухоль чуть выше участка заднего прохода. Пораженную область удаляют, после чего оставшуюся часть прямой кишки соединяют с анальным проходом;
- Брюшинно-анальная резекция типичной формы. В ходе операции прямая кишка удаляется, но анальный проход с расположенными на нем сфинктерами сохраняется. Данный вид вмешательства подходит, если опухоль занимает не более половины просвета, располагается на 5 см. выше заднего прохода;
- Брюшинно-промежностная экстирпация, предполагающая удаление большой области прямой кишки и сфинктеров. Операция назначается при наличии больших опухолей, прорастающих в близлежащие ткани;
- Эвисцерация органов малого таза. Операция данного типа назначается на поздних стадиях развития онкологического процесса, вмешательство предполагает удаление не только прямой кишки, но и других близлежащих органов, пораженных опухолями (или метастазами). Это органы репродуктивной, мочевыводящей, лимфатической систем;
- Использование двуствольной колостомы. Операцию назначают в тяжелых случаях, когда шансов на спасение пациента нет. Задача данного мероприятия – облегчить отхождение каловых масс, чтобы устранить болезненные симптомы кишечной непроходимости. Сама прямая кишка в данном случае не удаляется, в ней делается специальное отверстие, в которое вставляют катетер, обеспечивающий выведение кала.

В большинстве случаев пациенту назначают прием сильнодействующих химических препаратов, которые приостанавливают рост и развитие опухоли. Показанием к проведению химиотерапии являются следующие обстоятельства:
- Наличие большой опухоли, которую необходимо уменьшить перед ее последующим хирургическим удалением;
- Множественные злокачественные образования, поражающие различные органы и системы (стадия метастазирования);
- Локализация опухоли на труднодоступном участке;
- Наличие противопоказаний к проведению хирургической операции.
Важно помнить, что назначать химиотерапию нельзя при:
- Формировании метастазов в структурах головного мозга;
- Повышенном уровне билирубина;
- Наличии опухолей в печени;
- Токсическом отравлении организма.
Выделяют следующие разновидности химиотерапевтических процедур (исходя из цвета препаратов, используемых для лечения):
- Красная, которая считается самой сильной и эффективной, проводится с применением таких препаратов как Идарубицин, Доксорубицин;
- Синяя (Митомицин);
- Желтая (Метотрексат);
- Белая (Таксол).

Принцип действия данного метода схож с предыдущим вариантом, единственное различие состоит в том, что при химиотерапии используют лекарственные препараты, при лучевой – слабые радиоактивные волны, которые также негативно действуют на ткани опухоли.
Для снижения риска развития негативных последствий, пациенту рекомендуется подготовиться к процедуре. Подготовительный этап включает в себя:
- Соблюдение правил личной гигиены;
- Щадящий образ жизни;
- Правильное питание с учетом всех рекомендаций врача;
- Соблюдение распорядка дня, полноценный отдых;
- Употребление достаточного количества питьевой воды;
- Отказ от привычек, вредящих здоровью.
В зависимости от разновидности используемых аппаратов, выделяют 2 вида лучевой терапии. Это внутренний метод, при котором излучатель располагается в непосредственной близости от пораженного участка (часто применяется при развитии единичных опухолей для уменьшения их размера перед хирургическим удалением) и внешний – для общего воздействия на организм (используют при множественных новообразованиях).

Рацион после операции
После проведенной хирургической операции пациенту придется пересмотреть свой рацион, наложив на него определенные ограничения.
Основные принципы диеты
Для успешного восстановления необходимо не только исключить из рациона все вредные продукты, но и соблюдать важные принципы питания, такие как:
- Употребление только свежих продуктов, легких для переваривания;
- Питание небольшими порциями. Завтрак должен быть более плотным, а перед сном рекомендуется легкий прием пищи;
- Употребление большого количества чистой воды;
- Исключение жареных блюд, лучше всего отдавать предпочтение таким способам термической обработки как отваривание, приготовление на пару, тушение, запекание;
- Супы лучше всего готовить на основе отвара круп, либо на овощном бульоне. Мясные бульоны лучше всего исключить, хотя бы на первое время;
- Пациенту придется отказаться от свежей сдобной выпечки, а ржаной хлеб можно употреблять только в подсушенном виде, и только спустя месяц после операции;
- Новые блюда вводят в рацион постепенно. Так, в первый день после операции не рекомендуется употреблять пищу или жидкость, на следующие сутки больному разрешены отвары трав или шиповника, слизистые жидкие супы. С течением времени меню можно разнообразить злаками, овощными пюре, отварной куриной грудкой или рыбой в протертом виде.
Прогноз на выздоровление
Относительно прогнозов однозначного ответа нет, все зависит от стадии развития заболевания и других нюансов, таких как:
- Возраст пациента (чем старше больной, тем меньше шансов на успешный исход);
- Состояние здоровья человека и индивидуальные особенности его организма;
- Локализация опухоли и ее размеры;
- Наличие или отсутствие метастазов;
- Своевременность и грамотность назначенного лечения.
Считается, что, если патология была выявлена и устранена на 1 или 2 стадии своего развития, у пациента есть все шансы прожить 5-10 и даже более лет. Но, если человек не получил должного лечения, летальный исход неминуем.

- Группа особого риска: причины рака прямой кишки
- Полипы кишечника
- Стадии рака прямой кишки
- Чем может проявляться рак прямой кишки?
- Метастазы при раке прямой кишки
- Симптомы рака прямой кишки
- Диагностика рака прямой кишки
- Лечится ли рак прямой кишки?
- Варианты лечения рака прямой кишки на разных стадиях
- Профилактика рака прямой кишки
- Продолжительность жизни
- Цены на лечение рака прямой кишки
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже - до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины .
В зависимости от этих характеристик, выделяют пять стадий:
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение , что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего - в аноректальном отделе (5-8 %).
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак - аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин "колоректальный рак", врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
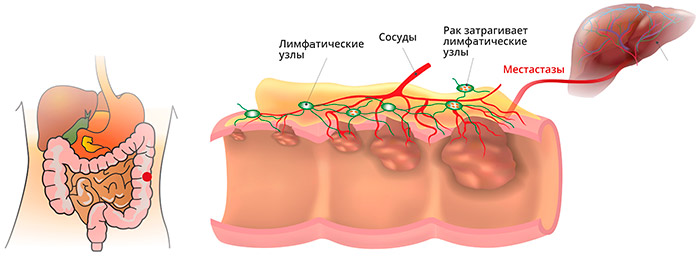
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:

Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры , развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
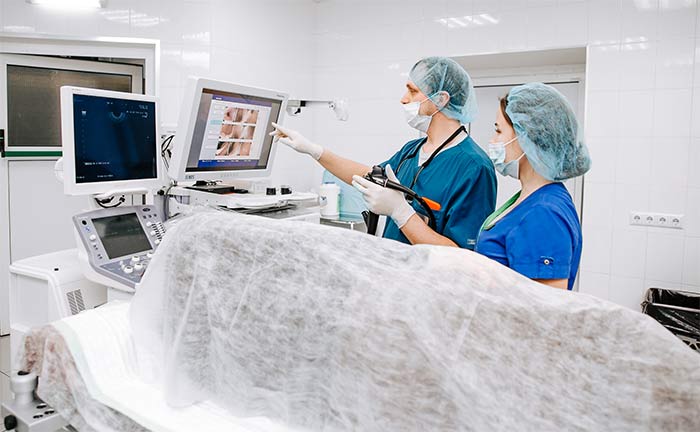
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию. Запись на консультацию круглосуточно
Читайте также:

