Рак прямой кишки при трузи

- Группа особого риска: причины рака прямой кишки
- Полипы кишечника
- Стадии рака прямой кишки
- Чем может проявляться рак прямой кишки?
- Метастазы при раке прямой кишки
- Симптомы рака прямой кишки
- Диагностика рака прямой кишки
- Лечится ли рак прямой кишки?
- Варианты лечения рака прямой кишки на разных стадиях
- Профилактика рака прямой кишки
- Продолжительность жизни
- Цены на лечение рака прямой кишки
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже - до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины .
В зависимости от этих характеристик, выделяют пять стадий:
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение , что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего - в аноректальном отделе (5-8 %).
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак - аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин "колоректальный рак", врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
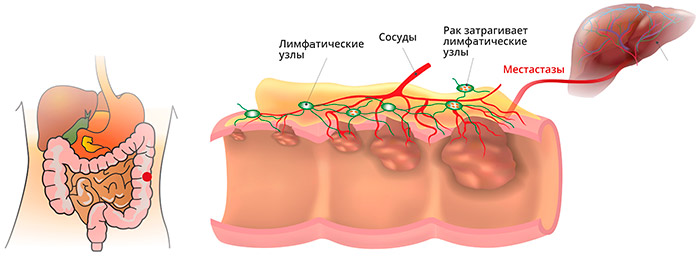
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:

Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры , развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
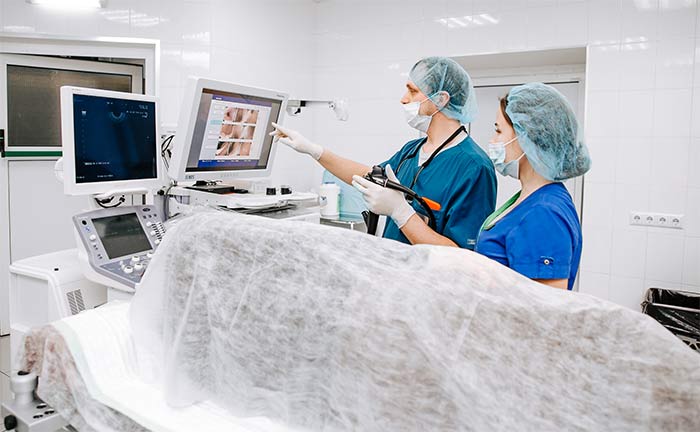
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию. Запись на консультацию круглосуточно
УЗИ прямой кишки – это информативный и безболезненный метод, который позволяет получить полное представление о состоянии органа и наличии в нем патологий.

Особая ценность исследования заключается в том, что кишечник не просто визуализируется – его можно запечатлеть на фото или видео, чтобы в дальнейшем показать лечащему врачу или наблюдать динамику лечения.
Когда делают?
Доктор назначит УЗИ прямой кишки, если имеет место один из следующих симптомов:
- регулярные запоры;
- включения крови в каловых массах;
- недержание кала;
- болезненность при дефекации;
- метеоризм, вздутие живота;
- боли в животе, часто повторяющиеся приступы тошноты (возможно, рвоты), регулярная отрыжка;
- при пальпации в заднем проходе ощущаются новообразования;
- травмы или патологические смещения прямой кишки.
Кроме того, УЗИ кишечника рекомендуется для:
- Уточнения особенностей болезни при выявленной онкологии предстательной железы у сильной половины человечества или толстой кишки.
- Определения характера опухоли.
- Контроля проводимого лечения.
- Оценки деформации кишечника.
- Оценки распространения эндометриоза.
- Что покажет обследование?

Ультразвук помогает определить и уточнить целый ряд серьёзных патологий, среди которых:
- воспаление аппендикса и его осложнения;
- колит, неосложнённый или язвенный;
- развитие опухолей, в том числе и метастазирование органа, а также рак прямой кишки;
- состояние сигмовидного кишечника, полученные при травмах или врожденные патологии органа;
- функциональные болезни кишечника;
- глистная инвазия и негативные изменения, ей вызванные;
- запоры;
- асцит;
- кровоизлияния;
- геморроидальные узлы и их воспаление;
- смещение кишки;
- у женщин при трансректальном УЗИ могут быть обнаружены патологии репродуктивной системы.
Подготовка
Правильно подготовиться к ультразвуковому исследованию очень важно, ведь от этого зависит информативность процедуры.
Поэтапная подготовка зависит от вида обследования. Трансабдоминальная процедура (через кожу живота) требует от пациента следующих подготовительных мероприятий:
- Воздержание от пищи за 6 часов до процедуры.
- Отказ на два-три дня, предшествующих процедуре, от свежих фруктов, овощей, бобовых, молока, спиртного и газировки. Это необходимо для сокращения метеоризма, так как из-за пузырьков газа в кишечнике орган может не просматриваться.
- Употребление чистой воды в количестве 1 литра примерно за час до процедуры, для наполнения мочевого пузыря.

Для пациентов, ожидающих эндоректального обследования, подготовка будет другой. До процедуры им необходимо:
- Не пить и не есть 6 часов перед процедурой.
- Подготовить кишечник к осмотру стенок, для чего его необходимо полностью опорожнить. Поэтому врач рекомендует клизму или назначает попринимать слабительные препараты за несколько дней до процедуры. Клизму нужно поставить дважды, накануне вечером.
- Опустошить мочевой пузырь.
- По назначению врача можно принимать адсорбенты или ферментные препараты.
Как назначают?
Перед трансабдоминальным исследованием пациент оголяется до пояса и ложится на спину. Врач-диагност наносит специальный гель на кожу в месте обследования и при помощи датчика изучает орган через брюшину. На экране УЗ-монитора при этом появляются срезы различных частей кишечника.
После чего доктор вводит эндоректально около 2 литров физраствора, затем туда же вводится датчик с надетым на него презервативом.
Обе методики безопасны, по времени займут около получаса.
Как делают детям?
Важно детально объяснить суть манипуляции, ее цели и задачи. Дети проходят УЗИ по следующим показаниям:
- стойкий дискомфорт в области живота;
- невосприимчивость к пище (срыгивание у малышей или рвота у детей постарше);
- травмы внутренних органов, расположенных в брюшине;
- регулярные запоры или недержание кала;
- воспаленный кишечник;
- подозрение на врожденные аномалии развития органа.

Подготовительные меры абсолютно идентичны подготовке к УЗИ, рекомендованной взрослым.
Врачи-диагносты советуют перед исследованием (хотя бы пару дней) давать малышу активированный уголь, из расчёта 1 таблетка на 10 кг массы ребенка. Это позволит снизить образование пузырьков газа в кишечнике.
Расшифровка и патологии
Подводя итоги проведенного обследования, врач уделяет особое внимание таким параметрам, как:
- Взаимное расположение прямой кишки, репродуктивных органов и мочевого пузыря.
- Размер стенки заднепроходного канала (определяется при трансабдоминальном обследовании и равен не более 10 мм).
- Контур стенки и число её слоев. При исследовании через брюшную стенку должно быть определено два слоя, а при ректальном УЗИ – пять слоев. Контур в обоих случаях должен быть ровным.
- Длина разных отделов органа (в здоровом кишечнике верхний отдел кишки равен 10 – 14 см, средний – 5 -10 см, нижний – 4 -5 см.).
- Состояние лимфоузлов. При ректальном типе обследования они должны быть диаметром меньше 5 мм. При трансабдоминальном УЗИ лимфоузлы почти не визуализируются.
Обследование посредством ультразвука позволяет в режиме реального времени оценить:
- функционирование кишечника;
- особенности стенок прямой кишки и кишечного просвета;
- появление новообразований и кровяных сгустков.

Если обнаружены изменения, врач может озвучить предварительный диагноз или посоветовать дополнительные меры диагностики. УЗИ является основным современным методом, который способен выявить такие тяжёлый патологии, как онкологические поражения прямой кишки и соседних органов, а также парапроктит и прочие.
Трансректальное исследование прямой кишки (ТРУЗИ)
ТРУЗИ показано тогда, когда доктор подозревает у пациента одно из следующих заболеваний:
- рак простаты;
- онкологическое поражение семенных пузырьков и некоторые другие патологии;
- хронический парапроктит;
Именно этот вид обследования позволяет отследить динамические изменения кишечника, оценить глубину околопрямокишечного пространства, узнать толщину стенки или объём распространения метастаз. ТРУЗИ особенно ценно, если есть необходимость в получении точных результатов на начальных стадиях онкологических заболеваний.
УЗИ женщинам
Случается, что есть необходимость обследовать матку и женские половые органы ректально. Такое УЗИ назначают девушкам при подозрении на негативные изменения репродуктивной системы.
Где сделать и цена?
УЗИ прямой кишки бесплатно можно пройти почти в любой больнице России. Это право граждан закреплено законодательством, однако медрегистратор потребует полис медицинского страхования.

Если говорить о платных клиниках, то цена ультразвукового обследования складывается из нескольких факторов, среди которых статус медицинского учреждения, квалификация специалиста и сложность оборудования. В среднем цена на УЗИ кишечника составляет от 990 до 3000 руб.
Противопоказания
У ультразвукового исследования любых органов, в том числе и кишечника, практически нет противопоказаний. Его безо всяких опасений назначают детям и беременным женщинам.
Заключение
Статистика говорит о том, что большинство патологий кишечника, в том числе и тяжёлых, обнаруживается с помощью УЗИ. Своевременное исследование прямой кишки даёт преимущество в виде раннего выявления болезни, а значит и шанс на оптимальное лечение.
При подозрении на проктологические заболевания человека направляют на трансректальное УЗИ (ТРУЗИ) прямой кишки. Обследование позволяет обнаружить изменения конечного отдела кишечника.

Показания и противопоказания
Обследование безопасно, разрешено беременным и детям. УЗИ прямой кишки проводят в следующих ситуациях:
- примесь крови в кале;
- запоры, не поддающиеся лечению;
- недержание кала;
- боль при дефекации;
- внутренний геморрой;
- обнаруженные во время ректального осмотра новообразования;
- травматическое повреждение прямой кишки;
- пороки развития;
- колит разной природы;
- эндометриоз кишечника;
- подозрение на онкологию.
ТРУЗИ назначают мужчинам для визуализации предстательной железы. С помощью ультразвука ее можно увидеть только через стенку кишечника. Трансректальное исследование могут назначать девушкам-девственницам при подозрении на заболевания женских органов.
Абсолютные противопоказания к ТРУЗИ:
- Стеноз кишки.
- Опухоль больших размеров, затрудняющая проникновение датчика.
- Острый период инфекционного процесса кишечника.
- Анальная трещина.
- Нестабильное психическое состояние, затрудняющее контакт с человеком.
Дополнительно смотрите видео о возможных заболеваниях прямой кишки:
Как подготовиться к обследованию?
Чтобы полноценно осмотреть стенки, просвет органа должен быть пустым и с минимальным содержанием газов. Как подготовиться к УЗИ прямой кишки:
Как делают УЗИ прямой кишки?
Наиболее точные данные о состоянии органа можно получить при трансректальном УЗИ прямой кишки. Ультразвуковое исследование, проводимое трансабдоминально (через живот), слабо визуализирует конечный отдел кишечника.
УЗИ прямой кишки ректальным датчиком по-другому называется внутренним УЗИ, т. к. датчик вводится в кишечник через задний проход.

- Человек укладывается на бок, подтягивает согнутые колени к груди.
- Через задний проход вводится тонкий датчик аппарата УЗИ. В гигиенических целях на датчик надевается презерватив.
- Проводится осмотр прямой кишки со всех сторон. Фиксируются необходимые кадры для последующей распечатки.
Эндоректальная ультрасонография позволяет оценить расположение органа, размеры, толщину кишечной стенки, эхогенность, состояние расположенных рядом тканей и сосудов.
Иногда требуется дополнительное обследование – ирригоскопия. Обследование заключается во введении рентгеноконтрастного вещества (сульфата бария) при помощи клизмы с последующей серией рентгеновских снимков.
Смотрите на видео, как определяют свищ прямой кишки:
Расшифровка результатов
Интерпретацией результатов ТРУЗИ занимается врач-проктолог.
Нормы результатов ТРУЗИ:
- Трансабдоминально: длина нижнего отдела около 5 см, среднего – в пределах 6–10 см, верхнего – до 15 см. Стенка толщиной до 9 мм, контур – ровный, без изменений, состоит из 2 слоев. Лимфоузлы не определяются.
- Ректально: стенка состоит из 5 слоев разной эхогенности (2, 4 слои – гипоэхогенны; 1, 3, 5 слои – гиперэхогенны), контуры ровные. Определяются параректальные лимфоузлы толщиной до 5 мм.
Сколько стоит ТРУЗИ?
Трансректальное ультразвуковое исследование – процедура, доступная в частных и государственных медучреждениях. Стоимость услуги начинается от 600 р. и выше.
УЗИ прямой кишки – безболезненное обследование. Человек может ощущать только незначительный дискомфорт. При помощи ультразвука можно определить многие заболевания на ранних стадиях, поэтому не стоит избегать исследования.
Делитесь статьей в соцсетях. Рассказывайте о своем опыте ультразвукового исследования кишечника, оставляйте советы читателям. Будьте здоровы.
При подозрении на проктологические заболевания человека направляют на трансректальное УЗИ (ТРУЗИ) прямой кишки. Обследование позволяет обнаружить изменения конечного отдела кишечника.

Показания и противопоказания
Обследование безопасно, разрешено беременным и детям. УЗИ прямой кишки проводят в следующих ситуациях:
- примесь крови в кале;
- запоры, не поддающиеся лечению;
- недержание кала;
- боль при дефекации;
- внутренний геморрой;
- обнаруженные во время ректального осмотра новообразования;
- травматическое повреждение прямой кишки;
- пороки развития;
- колит разной природы;
- эндометриоз кишечника;
- подозрение на онкологию.
ТРУЗИ назначают мужчинам для визуализации предстательной железы. С помощью ультразвука ее можно увидеть только через стенку кишечника. Трансректальное исследование могут назначать девушкам-девственницам при подозрении на заболевания женских органов.
Абсолютные противопоказания к ТРУЗИ:
- Стеноз кишки.
- Опухоль больших размеров, затрудняющая проникновение датчика.
- Острый период инфекционного процесса кишечника.
- Анальная трещина.
- Нестабильное психическое состояние, затрудняющее контакт с человеком.
Дополнительно смотрите видео о возможных заболеваниях прямой кишки:
Как подготовиться к обследованию?
Чтобы полноценно осмотреть стенки, просвет органа должен быть пустым и с минимальным содержанием газов. Как подготовиться к УЗИ прямой кишки:
Как делают УЗИ прямой кишки?
Наиболее точные данные о состоянии органа можно получить при трансректальном УЗИ прямой кишки. Ультразвуковое исследование, проводимое трансабдоминально (через живот), слабо визуализирует конечный отдел кишечника.
УЗИ прямой кишки ректальным датчиком по-другому называется внутренним УЗИ, т. к. датчик вводится в кишечник через задний проход.

- Человек укладывается на бок, подтягивает согнутые колени к груди.
- Через задний проход вводится тонкий датчик аппарата УЗИ. В гигиенических целях на датчик надевается презерватив.
- Проводится осмотр прямой кишки со всех сторон. Фиксируются необходимые кадры для последующей распечатки.
Эндоректальная ультрасонография позволяет оценить расположение органа, размеры, толщину кишечной стенки, эхогенность, состояние расположенных рядом тканей и сосудов.
Иногда требуется дополнительное обследование – ирригоскопия. Обследование заключается во введении рентгеноконтрастного вещества (сульфата бария) при помощи клизмы с последующей серией рентгеновских снимков.
Смотрите на видео, как определяют свищ прямой кишки:
Расшифровка результатов
Интерпретацией результатов ТРУЗИ занимается врач-проктолог.
Нормы результатов ТРУЗИ:
- Трансабдоминально: длина нижнего отдела около 5 см, среднего – в пределах 6–10 см, верхнего – до 15 см. Стенка толщиной до 9 мм, контур – ровный, без изменений, состоит из 2 слоев. Лимфоузлы не определяются.
- Ректально: стенка состоит из 5 слоев разной эхогенности (2, 4 слои – гипоэхогенны; 1, 3, 5 слои – гиперэхогенны), контуры ровные. Определяются параректальные лимфоузлы толщиной до 5 мм.
Сколько стоит ТРУЗИ?
Трансректальное ультразвуковое исследование – процедура, доступная в частных и государственных медучреждениях. Стоимость услуги начинается от 600 р. и выше.
УЗИ прямой кишки – безболезненное обследование. Человек может ощущать только незначительный дискомфорт. При помощи ультразвука можно определить многие заболевания на ранних стадиях, поэтому не стоит избегать исследования.
Делитесь статьей в соцсетях. Рассказывайте о своем опыте ультразвукового исследования кишечника, оставляйте советы читателям. Будьте здоровы.
Читайте также:

