Рак легкого эндокринная система
Онкологические заболевания эндокринных желез — это злокачественные опухоли, которые развиваются из железистого эпителия.
Рак щитовидной железы
Рак щитовидной железы встречается чаще, чем раки других эндокринных желез. Он может возникнуть в любом возрасте, однако врачи отмечают пик заболеваемости в возрастной группе старше 40–50 лет. Среди пациентов преобладают женщины. К факторам риска развития онкологии щитовидной железы относят:
- отягощенную наследственность;
- работу с ионизирующим излучением;
- узловой зоб;
- гормональные нарушения, связанные с нарушением работы других желез внутренней секреции.
По гистологическому строению встречается папиллярный рак щитовидной железы (в 80% случаев), фолликулярный, анапластический и медуллярный. Каждая из этих разновидностей отличается особенностями роста и проявлениями.

Специфических признаков у рака данной локализации нет. В щитовидной железе можно прощупать плотный узел, постепенно она становится бугристой, с неравномерными уплотнениями. Когда опухоль распространяется за пределы органа, в некоторых случаях появляются изменения голоса, затруднения в дыхании и глотании, на груди проступает характерная венозная сетка.
Рак щитовидной железы на поздних стадиях дает региональные и отдаленные метастазы в лимфатические узлы, легкие, кости и печень; это и определяет клиническую картину болезни.
Основные методы диагностики рака щитовидной железы:
- УЗИ;
- МРТ;
- сцинтиграфия;
- анализ крови на кальцитонин и тиреоглобулин;
- тонкоигольная биопсия щитовидной железы.
Из-за того, что в щитовидной железе часто обнаруживают сразу несколько первичных очагов рака, основной способ лечения РЩЖ — это полное удаление органа. После операции пациентам показан пожизненный прием гормональных препаратов. Частичная резекция допустима лишь на ранних стадиях, когда опухоль находится в пределах одной доли.
Курс радиоактивного йода после операции разрушает метастазы опухоли и остатки ткани железы. Прогноз после проведенного лечения достаточно благоприятный. При распространенном онкологическом процессе с паллиативной целью проводят лучевую и химиотерапию.
Рак паращитовидных желез
Рак паращитовидных желез встречается намного реже их доброкачественных новообразований. Он поражает в основном людей старше 50–60 лет. Среди причин рака паращитовидных желез врачи называют семейную предрасположенность, перерождение доброкачественной аденомы, пониженный уровень кальция в пище и др.
При раке паращитовидные железы в избытке образуют паратгормон, который вызывает повышение кальция в крови. Все симптомы рака паращитовидной железы связаны с последствиями гормональной активности опухоли:
- повышенное выделение мочи;
- сильная жажда;
- почечная недостаточность;
- язвенные поражения ЖКТ;
- обызвествление сосудов и клапанов сердца;
- мочекаменная и желчнокаменная болезнь;
- катаракта и др.
На поздних стадиях отмечаются общая слабость, изменение конфигурации шеи, нарушениями глотания и голоса. В это время опухоль уже прорастает в окружающие ткани и прощупывается в виде плотного бугристого образования с ограниченной подвижностью.
Основные методы диагностики РПЖ:
- определение в крови паратгормона, а также кальция и фосфора;
- тонкоигольная аспирационная биопсия опухоли;
- ангиография;
- УЗИ;
- компьютерная томография.
Лечение проводится только путем удаления пораженных желез и частично щитовидной железы. После этого требуется постоянный прием витамина D и кальция. Лучевая терапия при РПЖ неэффективна. До 50% опухолей паращитовидных желез дают местные рецидивы.
Рак надпочечников
Злокачественные опухоли надпочечников встречаются очень редко. Из мозгового их слоя происходят феохромоцитома и нейробластома. Нейробластому обнаруживают преимущественно у маленьких детей, симптомы ее неспецифичны. Феохромоцитома обладает гормональной активностью.Из-за повышенного образования адреналина один из основных признаков данной опухоли — неконтролируемое повышение артериального давления.
Адренокортикальный рак (рак коры надпочечников) в 50% случаев гормонально активен, что проявляется кушингоидным синдромом — значительно увеличивается масса тела, в области живота откладывается жир, на коже появляются растяжки и синяки, становятся хрупкими кости.
В коре надпочечников также в небольшом количестве образуются половые гормоны, поэтому при раке у женщин может появиться оволосение на лице и теле по мужскому типу, нарушиться менструальный цикл и измениться голос. У мужчин повышение уровня эстрогенов приводит к избыточному отложению жира (в основном на бедрах) и гинекомастии, росту молочных желез. У пациентов обоих полов рак коры надпочечников способен вызывать диабет.
Диагностика рака надпочечников проводится с использованием УЗИ, МРТ, анализов крови и мочи на определенные гормоны. Основной способ лечения этого рака — удаление опухоли вместе с надпочечником. Лучевая терапия не дает значимого улучшения.
В последние годы разработаны эффективные схемы химиотерапии, которые включают в том числе и препараты, блокирующие избыточное образование гормонов.
Рак гипофиза
Подавляющее большинство опухолей гипофиза носит доброкачественный характер. Рак поражает в основном аденогипофиз (переднюю долю железы), в 75% случаев он гормонально активен. Опухоль с одинаковой частотой встречается у мужчин и у женщин, пик приходится на возраст 30–40 лет.
Нарушения, которые вызывает рак гипофиза, можно разделить на неврологические и эндокринные.
Основные неврологические симптомы:
- судороги;
- нарушения зрения;
- головные боли;
- опущение век.
Так как аденогипофиз вырабатывает рилизинг-гормоны, регулирующие работу других эндокринных желез, то возможны обусловленные этим нарушения:
- акромегалия;
- нарушения менструального цикла и маточные кровотечения у женщин;
- синдром Кушинга;
- гинекомастия у мужчин;
- гипотиреоз.
В диагностике важное значение придают офтальмологическому обследованию, анализам крови и мочи, визуализируют опухоль на КТГ и МРТ.
Схема лечения в каждом случае индивидуальна и согласовывается с эндокринологом и нейрохирургом. Наиболее эффективно удаление опухоли с последующим курсом лучевой терапии. Альтернативный способ — замораживание опухоли жидким азотом по зонду, введенному через клиновидную кость. После операции пациенту необходима пожизненная заместительная гормональная терапия кортизоном, тиреоидными и половыми гормонами.
Рак яичников
Рак яичников — это злокачественная опухоль, поражающая эпителий женских половых желез. Он обнаруживается довольно часто, в основном у женщин после 45 лет. К факторам риска врачи относят гормональные сдвиги, отсутствие у женщины беременности и родов в анамнезе.
Симптомы опухоли яичника неспецифичны, маскируются под заболевания ЖКТ, мочевых путей. Например, женщину могут беспокоить боли внизу живота или в пояснице, дискомфорт в области таза во время полового акта, частые мочеиспускания, вздутие живота, слабость, тошнота и др. Часто рак яичников обнаруживают уже на 3 и 4 стадии, когда он распространился в другие органы.
При пальпации во время гинекологического осмотра врач может заметить увеличение (чаще одностороннее) и снижение подвижности яичника, его уплотнение. Подтвердить диагноз можно с помощью УЗИ, КТГ, МРТ, пункционной биопсии.
Основное лечение рака яичника — оперативное. Если опухоль обнаружена рано и еще не дала метастазы, то достаточно удаления только пораженного яичника. В более поздних стадиях требуется удаление матки вместе с яичниками и частью сальника. После операции проводят химиотерапию для уничтожения оставшихся раковых клеток и метастазов. Лучевая терапия при раке яичников малоэффективна. При адекватном лечении на ранних стадиях пятилетняя выживаемость достигает 70–100%.
Рак яичек
Рак яичек — это злокачественная опухоль мужских половых желез. Он встречается довольно редко, но отличается агрессивным течением. Факторы риска — наследственность, принадлежность к белой расе, крипторхизм, некоторые профессиональные вредности.
Основной симптом рака яичек — увеличение мошонки из-за опухолевого образования плотной консистенции, которое может быть безболезненным, а может и доставлять дискомфорт. При прогрессировании мошонка отекает, увеличиваются расположенные рядом лимфатические узлы. У мужчин с раком яичек снижается либидо и выраженность вторичных половых признаков.
Диагностику начинают с пальпации мошонки и паховой области, проводят диафаноскопию мошонки, УЗИ. Окончательный диагноз можно поставить только после биопсии яичка и гистологического исследования. Рак яичек почти всегда обнаруживают на ранних стадиях, поэтому прогноз у этого заболевания хороший. Лечение заключается в удалении пораженного яичка и расположенных рядом лимфоузлов. После операции чаще всего проводят химиотерапию. Лучевая терапия губительно действует как на раковые, так и на здоровые клетки яичек, поэтому не применяется.
Часто у людей, заболевших карциноидом, проявляется синдром с соответствующим названием. Протекает следующим образом: у пациентов наблюдаются неприятные ощущения в животе, возникают проблемы с клапанами сердца, дыхательная система нарушает деятельность, начинается понос. В редких случаях и без того редкой болезни (1 больной на 20 000) зафиксированы симптомы: язвы, сахарный диабет, проблемы с кожей и психикой, снижение веса, постоянное или временное чувство голода и судорожные приступы. Однако болезнь набирает обороты. Заболевших, по статистике, становится больше. Сильнее подвержены патологии возрастные больные, преимущественно мужчины.
Важно отметить, что в зависимости от местонахождения раковой опухоли, заболеванием занимаются врачи таких специализаций: гастроэнтеролог, гепатолог, пульмонолог и другие.
Главный фундамент, в котором происходит развитие НЭО – нейроэндокринная клетка. Опухоли, развивающиеся в них, владеют редкой структурой и происхождением, а также степенью злокачественности. Больше клеток находится в дыхательных органах (25% случаев), желудочно-кишечном тракте (50% случаев), молочной, паращитовидной и предстательной железах.
Пока учёные не смогли установить, почему у пациентов возникает болезнь. Но разработана популярная версия, связанная с генетикой. Главный фактор, как считают учёные – предрасположенность. Благодаря исследованиям в области генетики объясняется появление подобных опухолей.
Главный симптом нейроэндокринных новообразований – карциноидный синдром. Заболевание развивается после распространения метастазов в печень. Симптоматика синдрома: проблемы с ЖКТ, сердечными клапанами, приливы расстройства дыхательной системы.
Разновидности нейроэндокринного рака
Если за основание классификации взять местонахождение, болезнь делится на 2 большие группы:
- Бронхопульмональная нейроэндокринная опухоль. Место действия: бронхи, лёгкие. Это заболевание на фоне остальных занимает три процента.
- Нейроэндокринные опухоли ЖКТ.
Классификация подобных новообразований.
- Эндокринные карциномы. Размещаются во всех органах пищеварительной системы кроме поджелудочной железы.
- Карциномы, местоположение – поджелудочная железа.
Глюкагонома. В 80% случаев у пациентов, испытывающих неполадки со здоровьем, обнаруживается указанная разновидность нейроэндокринной опухоли. Уже имеются распространившиеся метастазы в печень или кости, в редких случаях в лимфоузлы, яичники. Четыре из пяти случаев считаются злокачественными. Чаще опухоль находят дерматологи, так как глюкагонома отрицательно воздействует на кожу. Состояние дермы ухудшается: кожный покров шелушится, меняется цвет. Также симптомом заболевания признан сахарный диабет.
Випома. Редкий тип рака. Как показывает практика, люди с подобным диагнозом не живут. Главным симптомом становится понос. Он провоцирует дегидратацию организма, удаление полезных веществ. Чаще опухоль образуется в поджелудочной железе, лёгких, области надпочечников, страдает тонкая кишка. Образования можно разделить на две группы: панкреатические и внепанкреатические. В первом случае опухоли часто обнаруживают злокачественную природу, во втором случае – наоборот.
Инсулинома. Из-за неё в организм выделяется чрезмерное количество инсулина, приводя к развитию другого заболевания – гипогликемии. Местоположение – поджелудочный орган. Бывают доброкачественными и единичными, но порой возникает группа опухолей. Женщины более расположены к развитию этого вида рака, чем мужчины.
Соматостатинома. Чаще всего опухоль размещается в поджелудочной железе и немного реже в двенадцатиперстной кишке. Если в первом случае болезнь проходит в острой форме, развивается много симптомов, то во втором случае болезнь проходит заметно мягче.
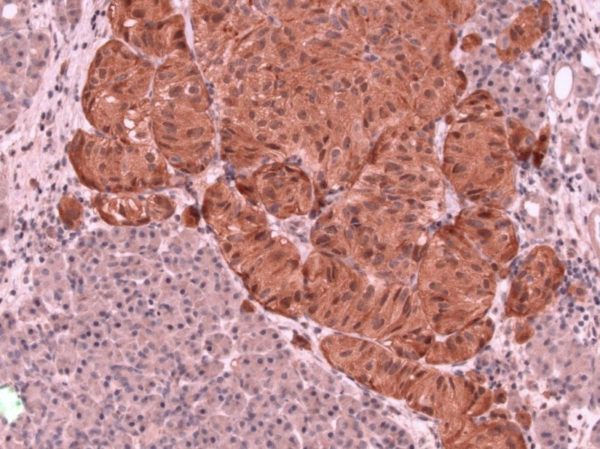
Гастринома. По стандарту располагается в поджелудочной железе, желчном пузыре, печени и других местах. Она активизирует обильное выделение соляной кислоты, а это, в свою очередь, приводит к развитию язвы в тонкой кишке. Чаще всего злокачественна. Мужчины предрасположены к появлению данного вида опухоли чаще, чем слабый пол. Часто обнаруживается у пациентов на стадии метастазирования. Распространяется гастринома единичными язвами. Однако может образовываться и гетерогенный сгусток. Её возникновение учёные в области онкологии часто связывают с генетикой.
Как обнаружить нейроэндокринный рак и вовремя обратиться в больницу
Признаки, объясняющие, что возникла опухоль, всегда разные. Всё зависит от местоположения в организме.
Если место образования опухоли – органы дыхательной системы, у больного присутствует подобная симптоматика:
- кашель с выделением примеси мокроты и крови;
- одышка;
- ощущения боли в грудной клетке;
- резкая потеря в весе;
- отказ от еды.
Как только злокачественное новообразование начинает развитие, симптоматика будет напоминать стандартный бронхит, важно быстро заметить отличия.
Выросшая опухоль послужит причиной паралича гортанного нерва, а это приведёт к проблемам с функциями ротовой полости.
Поведение организма при появлении метастазов предсказать сложно. Это зависит от области распространения сгустков.
Если нейроэндокринная опухоль желудка разовьётся, она занимает классификацию по типу злокачественной карциномы.
- проблемы с концентрацией, запоминанием событий;
- головная боль;
- сложности с ориентацией во времени.
Причина болевых ощущений – недостаточное количество глюкозы в организме больного. Недостаточность глюкозы – неприятная вещь. Малое количество вещества может послужить причиной нежелательных ощущений:
- обильное выделение пота при малейших физических нагрузках;
- постоянно возобновляющееся ощущение голода;
- дрожь в руках и ногах, иногда доходящая до судорог;
- неравномерное биение сердца.
Если нейроэндокринные опухоли образовались у пациента в области желудочно-кишечного тракта, больной воспринимает последствия:
- регулярное возникновение чувства жара;
- периодически возникающая диарея;
- боль в животе;
- сложности с органами дыхательной системы;
- проблемы с кожей.
Случаются и нестандартные проявления нейроэндокринных образований. К примеру, спазмы в бронхах, сильная слезоточивость, периодически возникающие головные боли.
Если у пациента образуется соматостатинома, часто больной ощущает негативные последствия:
- во время стула также выделяется жир;
- развитие сахарного диабета в лёгкой форме;
- возникновение болевых ощущений в области живота;
- увеличивается вероятность появления камней в желчном пузыре;
- интоксикация организма;
- повышенное потоотделение.

Если причина ракового новообразования – випома, у больного появятся симптомы:
- Возникновение эндокринной холеры. Данное заболевание характеризуется частым поносом. Если больной постоянно принимает пищу, то может терять в этом состоянии до 4 литров веществ организма. Если же у человека с данным заболеванием отсутствует постоянный рацион – потеря будет составлять до полутора литров.
- Возникновение неприятных ощущений в области живота.
- Покраснения на коже.
- Неполадки с психическим здоровьем.
При возникновении у больного гастриномы появится однозначная симптоматика:
- Возникновение язв, у которых отсутствует реакция на соответствующее лечение. Это может привести к смерти при возникновении кровотечения в органе ЖКТ.
- Неприятные ощущения в области живота.
- Жжение в груди.
- Изматывающий организм понос.
Глюкагонома вызывает следующие симптомы:
- У больного может начаться некролитическая миграционная эритема кожных покровов. Эта болезнь протекает так: формируются покраснения, которые превращаются в пятна, затем в папулы, ну и наконец, в пузыри неприятного вида. Постепенно пузырьки сами лопаются и из-за них могут возникнуть кожные заболевания: экзема, лишай, кератоз, вплоть до некроза.
- Частое возникновение болезней полости рта.
- Полное изменение вида и цвета языка.
- Возникновение диабета, протекающего в лёгкой форме.
- Резкое снижение веса.
Когда рак достигает апогея, местоположение уже не влияет на симптомы у пациентов. После начала опухолевой интоксикации больные переживают подобные вещи:
- увеличение температуры тела до 39 градусов;
- интоксикация организма;
- полная потеря аппетита;
- желание спать днём, но отсутствие этого желания ночью;
- постоянная депрессия;
- повышенное потоотделение у больного;
- в некоторых местах кожа становится синей;
- снижение защитных свойств иммунитета.
Если рассматривать нейроэндокринные опухоли, в списке указаны часто встречающиеся признаки развития НЭО в организме, независимо от местоположения.
- Интоксикация организма.
- Повышенное давление.
- Резкое сокращение или повышение веса тела без весомых причин.
- Обильное потоотделение при малейших нагрузках.
- Необоснованное чувство паники или тревоги.
- Неровное сердцебиение.
- Регулярные головные боли.
- Рост температуры.
- Красные высыпания на коже.
- Отсутствие аппетита.
- Ухудшение зрения.
- Проблемы желудочно-кишечного тракта.
- Дрожь в конечностях.
Иногда возникает осложнение эндокринных опухолей – карциноидный криз. Данный процесс может происходить на фоне биопсии, проведённой операции, сильного стресса. Однако изредка возможна ситуация, когда ухудшение происходит без воздействия внешних факторов, само собой.

Во время этого состояния у больного начинаются сильные спазмы в бронхах, ярко-выраженное аритмичное биение сердца, на порядок снижается давление. Карциноидный криз смертельно опасен для пациента, поэтому если больной оказывается в таком состоянии, требуется неотложная врачебная помощь.
Методы лечения нейроэндокринных опухолей
Перед лечением по стандарту проводится диагностика организма. Во время неё проводятся клинические испытания.
В первую очередь проверяется концентрация 5-ГИУК в моче и серотонина в крови. Ещё кровь проверяется на количество C-пептида, инсулина, проинсулина и глюкозы. Если выяснилось, что у больного глюкагонома, то проверяют наличие соответствующего вещества – гликогена, при появлении подозрения на гастриному – смотрят содержание гастрина.
Больные с подозрением на подобные заболевания должны проходить УЗИ, томографию, МРТ, МПЭ и ряд других диагностирующих процедур. Если присутствует вероятность, что анализируемая опухоль – злокачественная, проводят биопсию.
Выделяют два метода лечения нейроэндокринных опухолей:
- Операция. Это действенный способ при возникновении карционом. Здесь за дело берётся хирургия. Хирурги проводят вскрытие поражённого участка и пытаются удалить обнаруженные там раковые новообразования. Однако часто окончательно вырезать появившиеся опухоли не представляется возможным. Это связанно либо с большим количеством новообразований, либо образования развились в укромном месте, и хирургам сложно добраться с помощью инструментов, либо болезнь достигла стадии метастазирования, и операция уже не поможет.
- Терапия. Если операция недоступна либо не изменит ситуацию по причинам, указанным выше, проводится терапия с использованием соматостатина. Когда подобное лечение не приносит плоды либо заболевание развивается слишком быстро, пациентам назначается серьёзное, опасное, но действенное лечение с использованием препаратов химиотерапии.
Необходимая информация: медицинский прогноз основывается на трёх моментах:
- уровень злокачественности новообразования;
- тип опухоли;
- стадия распространения болезни.
Половина носителей поставленного диагноза нейроэндокринной опухоли проживают пять лет. Треть заболевших карциноидным синдромом проживает такое количество времени, остальных смерть настигает раньше. Если отсутствует процесс метастазирования, больше половины проживает минимум 5 лет после обнаружения болезни. Если распространение метастазов произошло, то жизнь продолжается в течение ближайших пяти лет у трети заболевших. Глюкагонома недостаточно изучена, так как встречается крайне редко, поэтому средний срок жизни у людей с данным заболеванием установить трудно. Но учёные-онкологи вывели неутешительную информацию о глюкагономе: человек с данным заболеванием не живет.
Как не стать жертвой нейроэндокринной опухоли
Единственный способ уменьшить вероятность появления нейроэндокринных новообразований – отказ от курения. По статистике, в 90% случаев эндокринные опухоли находят у заядлых курильщиков. Чтобы предотвратить возникновение подобной онкологии и других заболеваний, необходимо вести здоровый образ жизни.
Ученые, работающие в области онкологии, дают рекомендации, чтобы свести вероятность развития раковых клеток к минимуму, необходимо исключить или смягчить данные процессы:
- нарушение в работе иммунитета, эндокринной системы;
- нахождение в среде с внешними токсическими раздражителями;
- постоянные стрессы;
- вредные привычки: частое употребление алкоголя, табакокурение;
- инфекционные вирусные заболевания;
- нахождение под влиянием радиации;
- хронические болезни желудочно-кишечного тракта.
Механизм возникновения эндокринных симптомов у больных раком легкого до сих пор не ясен. Они могут появляться при опухолях различного гистологического строения. Однако следует учесть, что в каждом из гистологических типов рака легкого могут встречаться клетки с нейросекреторными гранулами. Хорошо известны опухоли с двойной и даже тройной степенью их дифференцировки. Гормоны, секретируемые такими опухолями необычны, отличаются от продуцируемых эндокринными железами. Часто они гетерогенны, включают в свой состав формы-предшественники или фрагменты. Эндокринные симптомы характеризуются не только повышением концентрации тех или иных гормонов, но и нарушением контроля, регуляции их секреции.
Злокачественная опухоль в легком оказывает депрессивное влияние на функциональное состояние адаптационных механизмов организма, вызывает снижение функции симпатоадреналовой, гипофизарно-надпочечниковой систем и активности холинергических процессов.
Все это может объяснить появление некоторых паранеопластических синдромов у больных раком легкого. Наиболее часто встречается костно-суставной синдром, названный по имени описавших его исследователей — "Пьера Мари — Бамбергера"(Р.Маnе, Bamberger, 1890). Он проявляется болями в диафизах длинных трубчатых костей и явлениями периостоза, устанавливаемого при рентгенографии. Боли возникают также в суставах /голеностопных, лучезапястных. Их контуры сглаживаются за счет отека мягких тканей в области мыщелков. Появление синдрома Пьера-Мари-Бамбергера связывают с повышением концентрации в сыворотке соматотропного и гонадотропного гормонов.
Способность некоторых раков легкого, чаще мелкоклеточного строения, вырабатывать гормоноподобный полипептид, вызывающий выраженную мышечную слабость, гипокалиемический алкалоз, гемонатриемию с необычно высоким выделением натрия с мочой при стабильно нормально артериальном давлении крови, объединяются синдромом "Швартца-Бартера". W.B.Schwartz описал его в 1957 году, а виде нозологического синдрома он стал использоваться в клинической практике с 1967 года (Barter F.C., Schartz W.B.,1967). Синдром характеризуется задержкой вне- и внутриклеточной жидкости, возникновением психических расстройств в виде возбуждения или угнетения сознания, появлением различных неврологических симптомов.
К числу своеобразных паранеопластических синдромов у больных раком легкого относится описанный в 1957 году Ламбертом и Итоном. Синдром "Ламберта-Итона"характеризуется мышечной слабостью, развивающейся главным образом в проксимальных отделах и очень напоминающий миастеническую. Преобладают такие расстройства премущественно в ногах, встречаются также в области тазовых органов. Отличительной чертой является так называемый признак "врабатываемости". Если при миастении продолжающаяся мышечная деятельность приводит к полной утрате сил, то при синдроме Ламберта-Итона мышечная сила после нескольких повторных движений полностью восстанавливается и сохраняется в течении довольно продолжительного времени. Ввиду появления у таких больных избыточного количества холинэстеразы и подобных ей веществ они обладают повышенной чувствительностью к миорелаксантам, используемым во время наркоза. При этом возможно ранее и быстрое выключение дыхательной мускулатуры вплоть до полной остановки дыхания.
Повышенная секреция серотонина, адренокортикотропного и антидиуретического гормонов, кальциотонина и некоторых других у больных раком легкого могут формировать синдром Кушинга, тогда составляющий своеобразную "маску"этого заболевания. Следует отметить, что паранеопластические синдромы у больных раком легкого, особенно недифференцированного строения, могут возникать в ранние сроки — за несколько месяцев и даже за полгода до появления других клинических признаков заболевания. Правильная интерпретация различных проявлений паранеопластических процессов часто позволяет за этими своеобразными "масками"распознать злокачественную опухоль в легком.
Параканкрозные воспалительные изменения нередко значительно изменяют и даже затушевывают клинические проявления рака легкого. Они возникают в пораженном опухолью легком, плевральной полости и в региональных лимфатических узлах. Частота возникновения воспалительных параканкрозных процессов в легком возрастает по мере роста и развития раковой опухоли. Среди больных с далеко зашедшими стадиями развития рака легкого из числа обследованных и оперированных в нашей клинике параканкрозные изменения установлены в 59% наблюдений. При этом неблагоприятное сочетание воздействия на организм больных как продуктов опухолевого метаболизма, так и гнойной параканкрозной интоксикации, во многом определяет своеобразие вариантов клинического течения болезни. Разнообразные и многоплановые проявления таких вторично возникших изменений нередко занимают ведущее место, оттесняя на второй план, скрывая признаки собственно рака легкого.
Наиболее характерной чертой параканкрозных изменений в клинической картине центрального рака легкого являются различные проявления обтурационного пневмонита. Как правило, он связан с нарушением проходимости бронха, сопутствующими изменениями в системе мукоцилиарного клиренса, скоплением слизи и развитием инфекции дистальнее появившегося препятствия. Особенностью такого обтурационного пневмонита в начальном периоде рака легкого является быстротечность его возникновения и обратного развития под влиянием лечения, а также — рецидивирование. Позже, с прогрессированием бластоматозного поражения, в зоне ателектаза развиваются необратимые повреждения. Тогда возникает некроз, деструкция ткани с формированием полости абсцесса или гангрены легкого. Инфицирование нередко появляющегося при этом плеврального экссудата приводит к развитию тяжелой острой эмпиемы плевры. У части больных прогрессирующая деструкция в легком приводит к прорыву гнойника в плевральную полость, сопровождающемуся тогда тяжелыми клиническими проявлениями пиопнемоторакса.
Периферические формы рака легкого также могут видоизменять свое клиническое течение, приобретая "маску"гнойно-деструктивного процесса. Основу таких изменений составляют особенности патогенеза периферического рака.
Прогрессирующий рост шаровидной опухоли в легком закономерно вызывает деструкцию вовлекаемых в бластоматозный процесс кровеносных сосудов. В наибольшей степени это происходит в центральных ее отделах. Тогда здесь формируется зона колликвационного некроза, который при достижении опухолью одного из бронхов из среднего калибра инфицируется. В центре опухоли формируется гнойно-деструктивный очаг. Его клинические проявления вначале очень сходны с блокированным абсцессом легкого, а после расплавления и опорожнения через бронх — с неполностью дренированным гнойником или нагноившейся кистой. Все это сопровождается появлением у больных характерных для подобных состояний жалоб, повышением температуры тела, отделением с кашлем гнойной, нередко зловонной мокроты.
Клинические проявления паранкрозных гнойно-деструктивных изменений в легком и плевре как правило включают также выраженные общие расстройства. Отмечается высокая лихорадка, нередко с гектическими перепадами температуры тела, явления интоксикации, расстройство дыхания и деятельности сердечно-сосудистой системы.
Развиваются волемические и другие характерные для гнойно-деструктивных поражений легких расстройства. В это время жалобы и симптомы заболевания почти полностью утрачивают черты, патогномоничные для рака легкого. Такие больные нередко настойчиво связывают начало и первые признаки своего заболевания именно с этими, наиболее выраженными и особенно сильно беспокоящими их его проявлениями. При этом часто даже не упоминают о других, ранее имевшихся расстройствах здоровья, предшествоваших его столь заметному ухудшению. В связи с этим часть из них поступает для лечения в терапевтические, пульмонологические или хирургические стационары, предназанченные для оказания помощи больным с гнойными заболеваниями легких и плевры.
Первично-множественный рак легкого, отмечаемый у 3—% онкологических больных часто характеризуется своеобразными клиническими признаками, которые включают как все многообразие проявлений первичной злокачественной опухоли в легком так и могут дополнятся симптомами, возникающими в связи с развитием второй опухоли в одном из внутренних органов. С возрастом частота возникновения первично-множественных раков возрастает.
Это обстоятельство следует учитывать, так как оно дает некоторую ориентировку для целенаправленного поиска и анализа жалоб больных и клинических проявлений заболеваемости у лиц старшей возрастной группы, поступающих в специализированные клиники и стационары по поводу рака легкого. Под нашим наблюдением находилось 67 больных первично-множественным раком легкого.
Бисенков Л.Н., Гришаков С.В., Шалаев С.А.
Читайте также:

