Пальпация печени при раке
Прежде чем пальпировать печень, рекомендуется перкуторно определить ее границы. Это позволяет не только судить о величине печени, но и определить, с какого места следует начинать пальпацию. Печень при перкуссии дает тупой звук, но поскольку нижний край легкого частично прикрывает се, то можно определить две верхних границы печеночной тупости: относительную (истинную) и абсолютную. На практике, как правило, определяют границы абсолютной тупости, верхнюю и нижнюю.
При пальпации печени необходимо соблюдать определенные правила и технику исполнения. Больной должен лежать на спине со слегка приподнятой головой и выпрямленными или чуть согнутыми в коленных суставах ногами. Руки его должны лежать на груди (для ограничения подвижности грудной клетки на вдохе и расслабления мышц живота). Исследующий садится справа от больного, лицом к нему, ладонь правой руки с чуть согнутыми пальцами кладет плашмя на живот, в области правого подреберья, на 3—5 см ниже границы печени, найденной перкуторно, и левой рукой охватывает нижний отдел правой половины грудной клетки, причем 4 пальца ее располагает сзади, а большой палец — на реберной дуге (рис. 59, а). Это ограничивает подвижность (расширение) грудной клетки во время вдоха и усиливает движения диафрагмы книзу. При выдохе больного исследователь поверхностным движением оттягивает кожу вниз, погружает кончики пальцев правой руки в брюшную полость и просит больного сделать глубокий вдох. При этом нижний край печени, опускаясь, попадает в искусственный карман, обходит пальцы и выскальзывает из-под них. Пальпирующая рука все время остается неподвижной. Если нижний край печени не удалось прощупать, манипуляцию повторяют, переместив кончики пальцев на 1—2 см вверх. Это делают до тех пор, поднимаясь все выше, пока не пропальпируется нижний край печени или же правая рука не достигнет реберной дуги.
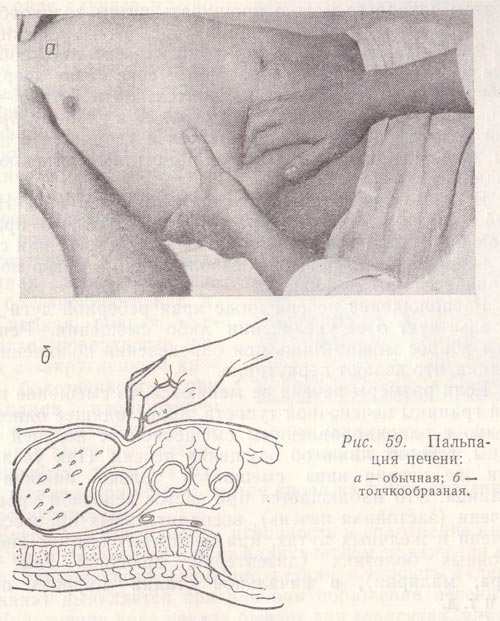
Рис. 59. Пальпация печени:
а – обычная;
б – толчкообразная.
Пальпация нижнего края печени производится обычно по правой срединно-ключичной линии или по наружному краю правой прямой мышцы живота. Однако при необходимости его можно пропальпировать по всем 5 линиям, начиная с правой передней подмышечной и заканчивая левой окологрудинной.
При скоплении в брюшной полости значительного количества жидкости пальпация печени затрудняется.
В норме печень пальпируется в 88 % случаев. Нижний край ее находится у края реберной дуги, по правой срединно-ключичной линии. Он мягкий, острый или слегка закругленный, ровный, безболезненный, легко подворачивается при пальпации.
Расположение печени ниже края реберной дуги свидетельствует о ее увеличении либо смещении. Решить этот вопрос можно лишь при определении положения ее границ, что делают перкуторно.
Если размеры печени не меняются, то смещение нижней границы печеночной тупости, происходящее одновременно с однонаправленным смещением ее верхней границы, говорит лишь об опущении печени. При увеличении же печени вниз смещается только нижняя ее граница. Это наблюдается при застое венозной крови в печени (застойная печень), воспалительных процессах в печени и желчных путях, при некоторых острых инфекционных болезнях (дизентерия, брюшной тиф, холера, малярия), в начальной стадии цирроза печени и т. д.
Смещение же только нижней границы печени вверх может быть вызвано уменьшением размеров печени (например, в конечной стадии портального цирроза ее).
Смещение верхней границы печени (вверх или вниз) сравнительно редко бывает обусловлено поражением самой печени (верхняя граница может смещаться вверх при раке или эхинококкозе печени). Чаще всего это происходит по другим причинам (высокое стояние диафрагмы при метеоризме, асците, беременности; низкое — при эмфиземе, пневмотораксе, энтероптозе; оттеснение печени от диафрагмы в случаях скопления газа под диафрагмой). При правостороннем экссудативном плеврите, пневмонии, инфаркте легкого, сморщивании нижней доли правого легкого возможно кажущееся смещение верхней границы печеночной тупости вверх.
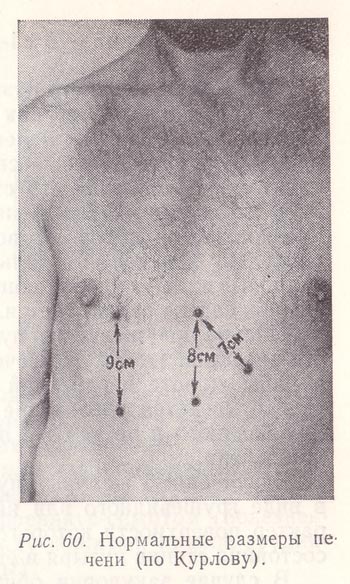
Рис. 60. Нормальные размеры печени (по Курлову).
В ряде случаев можно пропальпировать не только нижний край печени, но и часть ее (пальцы ставят сразу под правой реберной дугой и, легко надавливая на брюшную стенку, скользят по поверхности печени). При этом выясняют особенности ее поверхности (гладкая, ровная, бугристая), консистенции (мягкая, плотная), выявляют наличие болезненности и т. д.
Гладкая, ровная, мягковатая поверхность печени с закругленным краем, болезненность при пальпации наблюдаются при воспалительных процессах в печени и внутрипеченочных желчных путях, а также при остром застое крови на почве сердечной недостаточности.
Уплотнение края печени бывает при гепатитах, циррозе (отмечается и неровная поверхность).
Болезненность печени при пальпации наблюдается при воспалительном процессе или растяжении ее (например, застойная печень).
Размеры печени определяют по методу Курлова (рис. 60). Для этого измеряют расстояние между верхней (найденной перкуторно) и нижней (найденной перкуторно и пальпаторно) границами печени по правой срединно-ключичной и по передней срединной линиям, а также по левой реберной дуге (расстояние между установленной точкой по левой реберной дуге и условной верхней границей печени по передней срединной линии — косой размер). Размеры печени в норме по срединно-ключичной линии в среднем составляют 9 ± 1-2 см, по передней срединной — 8 ± 1-2 см, по левой реберной дуге — 7 ± 1-2 см.
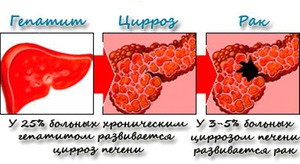
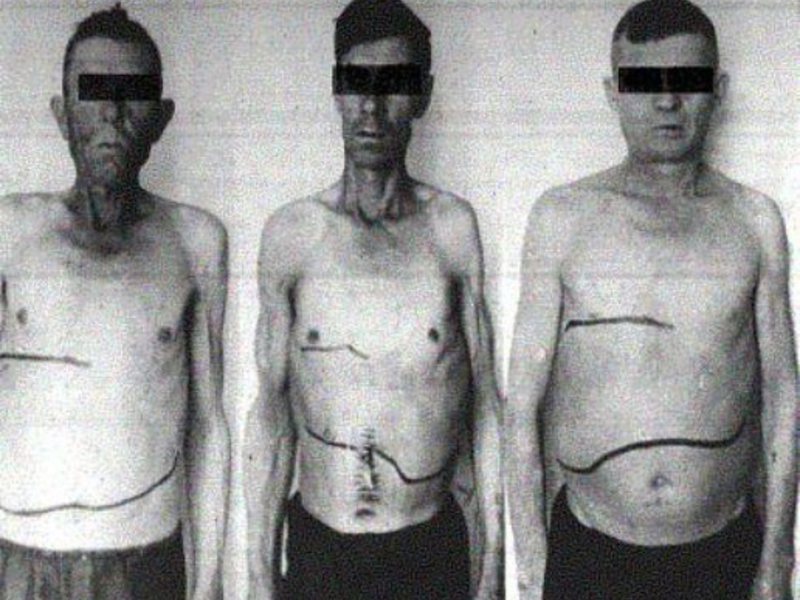
Множество людей по всему миру страдает от заболеваний тех или иных органов. Больше всего люди подвержены болезням органов дыхания, заболеваниям сердца и сосудов, а также повреждениям клеток печени. Поэтому неудивительно, что в мире так часто регистрируются злокачественные опухоли, развивающиеся на этих органах.
- Этиология и распространённость
- Разновидности
- Общие симптомы рака печени
- Стадии и признаки первичного рака
- Стадия зарождения
- Стадия развития
- Стадия распространения
- Стадия разрастания метастазы
- Симптомы и признаки вторичной формы
- Диагностика
- И в заключение
Рак печени — это онкологическое заболевание, при котором на печени развивается злокачественная опухоль. Развиваясь, она перекрывает печёночные протоки, которые выводят желчь, а также ухудшает общее состояние человека. Рак печени отличается интенсивным развитием и сложным лечением.
Этиология и распространённость
Точная причина развития опухолевого процесса не выявлена. Однако специалистами установлено, что шанс развития рака печени повышается при наличии определённых заболеваний:
![]()
Хронический гепатит формы B или C.- Желчекаменная болезнь.
- Цирроз печени, при котором соединительная ткань заменяется очень плотной субстанцией.
- Алкоголизм.
- Гемохроматоз.
- Сифилис.
- Наличие паразитарных заболеваний (например, опистрохоза).
- Сахарный диабет.
В большинстве случаев недуг развивается у лиц мужского пола в возрасте 50–60 лет. Тем не менее в России рак печени не является самым распространённым злокачественным заболеванием. Чаще всего эта болезнь встречается у жителей Индии, Китая или Южной Африки.
Разновидности
Печень — важнейший орган человеческого организма. Именно благодаря ей кровь очищается от токсинов. Однако для бесперебойной работы, её клетки (гепатоциты) должны постоянно обновляться.
Совсем иные признаки имеет вторичный рак. Если у человека на каком-либо органе обнаруживается злокачественное новообразование, то клетки опухоли вместе с током крови могут попасть в печень. В результате развивается вторичный рак печени.
Общие симптомы рака печени
На начальных этапах развития невозможно выделить конкретных симптомов. Тем не менее у некоторых больных могут проявляться следующие признаки:
![]()
Частое снижение аппетита, приводящее к похудению.- Общая слабость и недомогание.
- Тошнота, иногда рвота.
- Боли под правой лопаткой.
Однако следует сказать, что подобные симптомы чаще всего не проявляются. Или проявляются, но в слабовыраженной форме. Именно поэтому диагностика рака печени на этапах его зарождения очень затруднительна.
Со временем у человека развиваются следующие симптомы:
- Прогрессирование общей слабости.
- Интенсивное снижение веса.
![]()
Частичная или полная потеря аппетита.- Рвота.
- Болезненность печени при её пальпации.
- Повышение температуры тела.
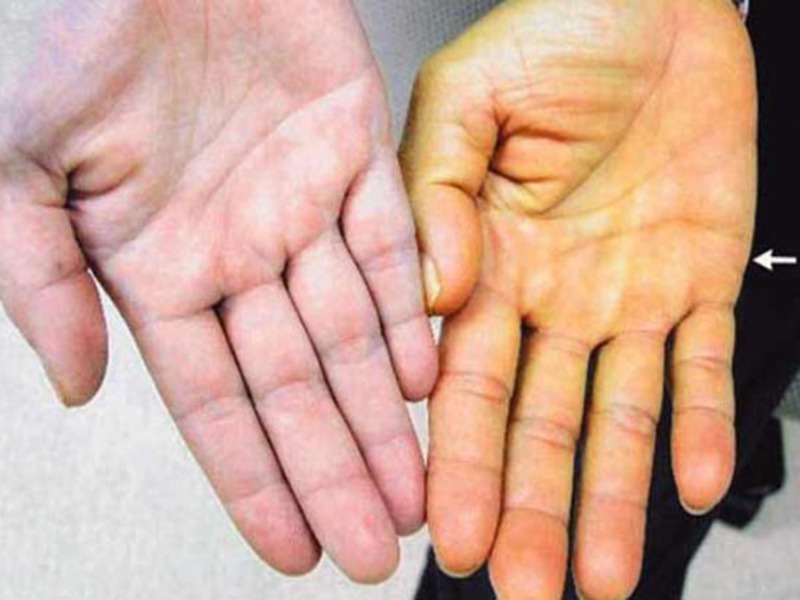
- Потемнение мочи и осветление кала.
- Кровотечения из носовой полости.
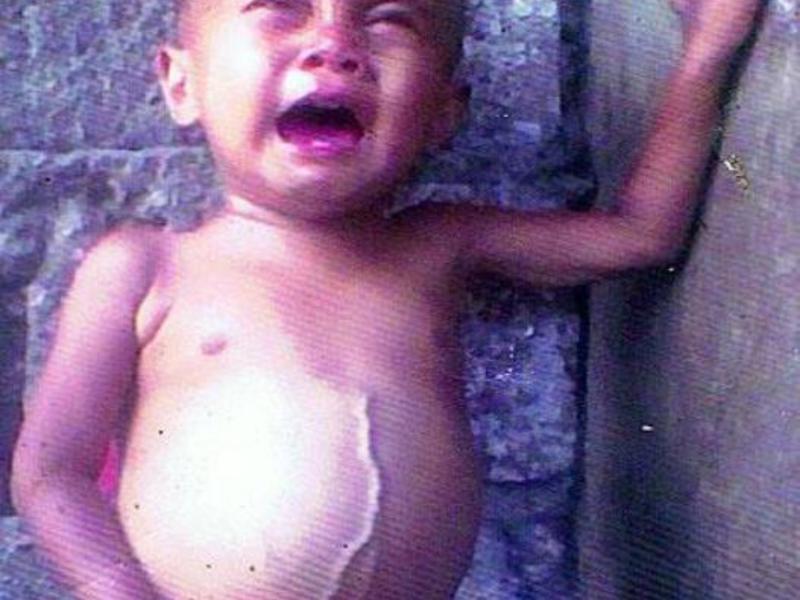
- В некоторых случаях развивается асцит (увеличение живота из-за скопления жидкости) и желтуха (изменение оттенка глаз и кожных покровов).
- В редких случаях у больного начинается внутреннее кровотечение, из-за которого ухудшается общее состояние и усиливаются симптомы слабости. Развитие кровотечения сильно угрожает жизни человека.
Стадии и признаки первичного рака
Как было сказано выше, первичная форма развивается в самой печени. Поэтому ей характерны специфические симптомы, которые проявляются в зависимости от стадии развития опухоли.
Опухоль образовалась не так давно и по размерам не превышает 1/4 от размера органа. На данном этапе отсутствуют какие-либо повреждения сосудов или тканей. Этой стадии характерны следующие симптомы:
- Небольшая слабость.
- Низкий уровень работоспособности.
- Повышенная утомляемость от умственных или физических нагрузок.
В целом человек чувствует себя, как обычно, за исключением лёгкой слабости. Понятно, что по таким симптомам невозможно диагностировать первые признаки рака печени, поэтому чаще всего на эти проявления не обращают внимания.
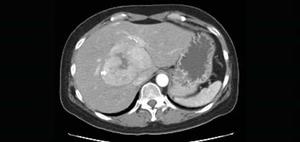
При отсутствии соответствующего лечения, злокачественное новообразование продолжает интенсивно разрастаться.
Помимо самого органа, рак печени также распространяется на кровеносные сосуды. Тем не менее размеры самой опухоли пока что не более 5 см.
Помимо общей слабости, в этой стадии наблюдаются:
- Диарея (понос).
- Тошнота (иногда рвота).
- Снижение аппетита.
- Метеоризм и вздутие живота.
- Возникновение боли или чувства тяжести в области живота.
- Сильное похудание.
Опухоль становится больше 5 см, а на её поверхности развиваются несколько патологических очагов. В результате рак печени начинает поражать другие органы организма. Выделяют 3 этапа распространения злокачественного новообразования:
![]()
Рак печени даёт метастазы на воротную или печёночную вену.- Вредоносные клетки срастаются с соседними органами. Единственное исключение — мочевой пузырь.
- Опухоль поражает лимфоузлы, которые расположены рядом с органом.
В большинстве случаев рак печени обнаруживается именно на этой стадии. Немаловажную роль в диагностике здесь играет выраженность симптомов:
- Увеличение в размерах, бугристость и болезненность поражённого органа.
- Чувство распирания, перенасыщения.
- Асцит (в брюшине содержится много свободной жидкости).
- Отёчность, как следствие предыдущего пункта.
- Нарушение проходимости желчевыводящих протоков, приводящее к желтухе.
- Носовые или внутрибрюшинные кровотечения.
- Изменения в эндокринной системе — рак печени резко увеличивает продуцирование гормонов.
Все эти симптомы развиваются на фоне болевого синдрома и диспепсических нарушений.
На этом этапе рак печени поражает нетронутые органы. Так как опухоль распространилась на сосуды, её клетки попадают в другие органы вместе с током крови. В результате проявляются дополнительные симптомы, которые ещё сильнее ухудшают состояние измученного человека.
Последняя стадия рака печени не поддаётся лечению. Врачи лишь могут с помощью лекарств облегчить состояние больного, которому остаётся жить от пары месяцев до 2–3 лет.
Симптомы и признаки вторичной формы

Чаще всего злокачественное новообразование развивается в других органах (в большинстве случаев, это органы ЖКТ). При отсутствии лечения, клетки опухоли проникают в саму печень. В результате развивается вторичный рак печени.
Клиническая картина здесь самая разнообразная. Дело в том, что вторичный рак печени — это следствие опухоли другого органа. Поэтому симптомы зависят от того, какой именно орган был изначально поражён.
Тем не менее вторичной форме характерны все симптомы рака:
- Общая слабость и снижение работоспособности.
- Болевой синдром.
- Эндокринные изменения.
- Потеря аппетита.
- Кровотечения.
- Анемия.
- Диспепсические расстройства (поносы, запоры).
- Изменения температуры тела.
Диагностика
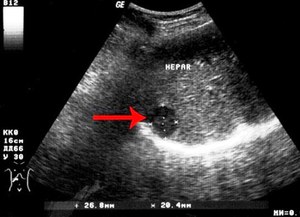
Рак печени легче всего распознать с помощью инструментальных методов обследования. Благодаря им можно выявить опухоль на ранних стадиях развития. Однако главный минус в том, что у людей редко бывает свободное время для полноценного обследования.
Итак, для диагностики применяются следующие методы:
- Пальпация. Врач отмечает, что печень увеличена в размерах. Кроме того, её структура неравномерна, а поверхность — бугристая.
- УЗИ. На начальных этапах развития опухоли можно заподозрить злокачественных процесс. Наблюдаются изменения в форме поражённого органа, его структуры и плотности.
- Компьютерная томография. С помощью этого метода можно лучше всего диагностировать рак печени. Фото будет точно указывать на наличие опухолевого процесса. Кроме того, можно узнать точные размеры новообразования для будущего лечения.
- Биопсия. Для подтверждения злокачественного характера, на гистологическое исследование берётся кусочек печени. Как правило, биопсия применяется после КТ или УЗИ.
- Анализ крови. Наблюдается изменение уровня билирубина, белков, а также специфических ферментов. Исследование крови особенно необходимо перед операцией.
И в заключение
Рак печени — очень серьёзное заболевание. Его тяжело обнаружить на начальных этапах, но после разрастания опухоли, вылечить, как правило, уже невозможно. Поэтому не следует пренебрегать ежегодными осмотрами.
При первых подозрения рекомендуется как можно скорее обратиться к врачу (терапевту или онкологу). В случае постановки диагноза, необходимо соблюдать все предписанные рекомендации, а не лечиться народными средствами. Помните, рак — это серьёзное заболевание, поэтому к лечению необходимо также подходить со всей серьёзностью.
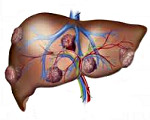
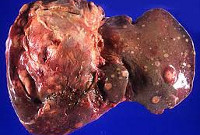
Метастатический рак печени – вторичная опухоль печени, возникшая в результате распространения злокачественных клеток из первичного очага, расположенного в другом органе. Сопровождается неспецифическими симптомами онкологического заболевания (гипертермией, потерей веса и аппетита), увеличением печени и ее болезненностью при пальпации. На поздних стадиях печень становится бугристой, возникают асцит, прогрессирующая желтуха и печеночная энцефалопатия. Диагноз выставляют с учетом анамнеза, клинической симптоматики, результатов лабораторных и инструментальных исследований. Лечение – химиотерапия, эмболизация, радиочастотная абляция, хирургическое вмешательство.
МКБ-10

- Причины метастазов в печень
- Патанатомия
- Симптомы метастазов в печень
- Диагностика
- Лечение метастатического рака печени
- Хирургические методы
- Противоопухолевая терапия
- Малоинвазивные методы
- Прогноз
- Цены на лечение
Общие сведения
Метастатический рак печени – самое распространенное метастатическое поражение при онкологических заболеваниях. Наблюдается примерно у 1/3 больных злокачественными опухолями различной локализации. Выявляется у каждого второго пациента, страдающего раком желудка, раком толстого кишечника, раком легких и раком молочной железы. На начальных стадиях протекает бессимптомно, что затрудняет своевременную диагностику, особенно при одновременном скрытом течении первичной опухоли.
До недавнего времени метастатический рак печени считался неоперабельным вне зависимости от вида, размера, локализации и количества вторичных очагов, однако в наши дни эта точка зрения постепенно подвергается пересмотру. Лечение осуществляют специалисты в области онкологии, гастроэнтерологии и абдоминальной хирургии.

Причины метастазов в печень
Метастатический рак печени особенно часто возникает при висцеральных новообразованиях, поскольку кровь от органов брюшной полости поступает в печень через систему воротной вены. Является распространенным осложнением рака желудка, рака поджелудочной железы, рака желчного пузыря и рака прямой кишки. Вместе с тем, злокачественные клетки могут попадать в печень и из органов, не дренируемых системой воротной вены. Метастатический рак печени часто возникает при раке легких, меланоме и раке молочной железы, нередко диагностируются при раке яичников, раке простаты и опухолях почки.
К числу злокачественных новообразований, редко метастазирующих в печень, относятся рак мочевого пузыря, рак глотки, рак полости рта и рак кожи. В ряде случаев метастатический рак печени бывает трудно отличить от первичной опухоли органа. Заподозрить вторичное поражение в подобных случаях можно по раннему появлению асцита, обусловленного обсеменением брюшной полости злокачественными клетками. Больные с вторичным новообразованием в печени нередко погибают от ракового перитонита, не успевая дожить до значительного увеличения органа.
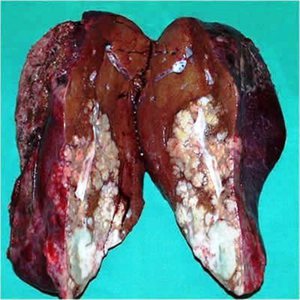
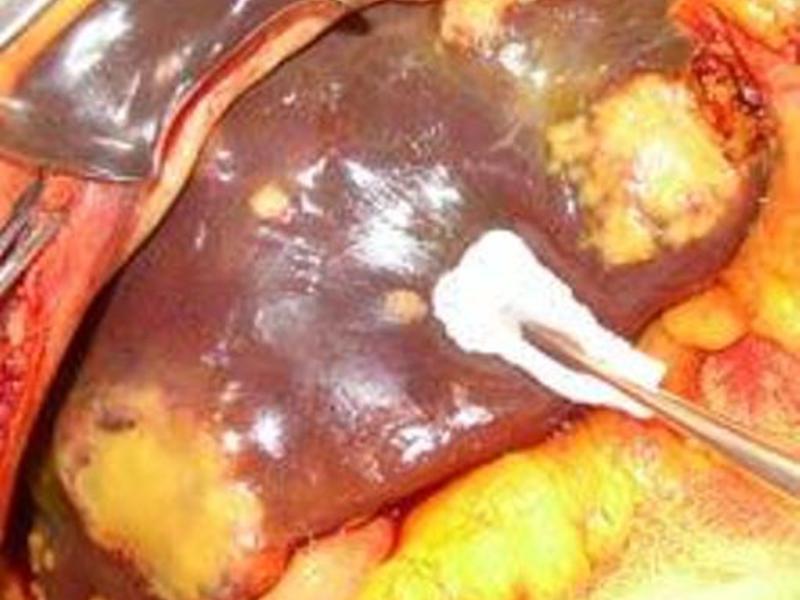
Патанатомия
Гистологическая структура метастатического рака печени обычно соответствует структуре первичного очага. Большинство метастазов представляют собой белесоватые узлы округлой либо неправильной формы. При первичном раке яичников в печени обычно выявляются множественные светлые очаги мягкой консистенции с четкими контурами. При светлоклеточном раке почки консистенция узлов метастатического рака печени практически не отличается от консистенции нормальной ткани органа. Узлы светло-коричневые, контуры четкие. При первичных эндокринных новообразованиях цвет метастазов – от беловатого или желтоватого до темно-коричневого. Консистенция – немного плотнее ткани печени. Как и в других случаях, метастазы имеют четкие контуры.
Реже выявляется несоответствие патологоанатомических характеристик первичной опухоли и метастатического рака печени, обусловленное различиями в степени дифференцировки злокачественных клеток. Иногда гистологическая дифференцировка первичного и метастатического очага представляет собой сложную задачу из-за сходства структуры первичного процесса в печени и опухолей внепеченочной локализации. Подобная проблема может возникать, например, при различении метастазов аденокарциномы пищеварительного тракта и холангиоцеллюлярного рака печени, имеющих похожее строение.
Симптомы метастазов в печень
На ранних стадиях метастатический рак печени протекает бессимптомно. У пациентов могут выявляться общие признаки онкологического заболевания: слабость, повышенная утомляемость, повышение температуры тела, снижение аппетита и потеря веса. При пальпации определяется некоторое увеличение печени. Печень плотная, иногда болезненная. В отдельных случаях при аускультации выявляются шумы. Возможно увеличение селезенки.
Желтуха обычно отсутствует или слабо выражена за исключением метастатического рака печени, расположенного поблизости от желчных путей. Выявляется увеличение уровня лактатдегидрогеназы и щелочной фосфатазы. Нередко возникает ранний асцит, обусловленный одновременным обсеменением брюшины. На поздних стадиях метастатического рака печени наблюдаются выраженное увеличение органа, нарастающая желтуха и печеночная энцефалопатия. Многие больные не успевают дожить до этих симптомов. Причиной гибели становится раковый перитонит, обусловленный множественными метастазами в брюшной полости.
Диагностика
Диагноз устанавливается на основании анамнеза (наличие онкологического заболевания), жалоб, данных объективного осмотра, результатов инструментальных и лабораторных исследований. Пациентов с подозрением на метастатический рак печени направляют на УЗИ и КТ. В большинстве случаев данные методики достаточно результативны, однако при мелких метастазах и изменениях печени, вызванных доброкачественными опухолями и хроническими заболеваниями неопухолевой природы, возможны диагностические затруднения.
Для оценки печеночных функций назначают биохимический анализ крови. В сомнительных случаях метастатический рак печени подтверждают на основании результатов биопсии печени. Для повышения точности диагностики биопсия может выполняться под контролем УЗИ или в процессе лапароскопии.
Кроме того, больного метастатическим раком печени направляют на УЗИ органов брюшной полости, рентгенографию грудной клетки, КТ головного мозга и другие исследования для выявления вторичных новообразований в других органах. Если метастазы в печень обнаружены при первичном обращении, а основное онкологическое заболевание протекает бессимптомно, назначают расширенное обследование.

Лечение метастатического рака печени
Долгое время метастатический рак печени рассматривался как свидетельство близкого летального исхода. Из-за особенностей строения и васкуляризации органа проведение хирургических вмешательств было сопряжено с высоким операционным риском, поэтому резекции печени в первой половине ХХ века проводились очень редко. Совершенствование хирургических методик и появление новых способов лечения позволило изменить подход к терапии метастатического рака печени, хотя проблема увеличения продолжительности жизни при данной патологии по-прежнему остается крайне актуальной.
Наилучшие отдаленные результаты оперативного лечения наблюдаются у пациентов с раком толстой кишки. К сожалению, всего около 10% метастатического рака печени являются операбельными на момент постановки диагноза. В остальных случаях операции не показаны из-за слишком крупной опухоли, близости новообразования к крупным сосудам, большого количества очагов в печени, наличия метастазов внепеченочной локализации или тяжелого состояния больного.
В последние годы список показаний к хирургическому вмешательству при метастатическом раке печени расширился. Иногда онкологи рекомендуют резекцию при наличии метастазов не только в печени, но и в легких. Операцию выполняют в два этапа: вначале убирают очаг в печени, затем – в легком. Статистические данные об изменении продолжительности жизни при подобных вмешательствах пока отсутствуют.
При неоперабельном метастатическом раке печени показана химиотерапия. Пациентам назначают 5-фторурацил (иногда – в сочетании с кальция фолинатом), оксалиплатин. Средняя продолжительность жизни после медикаментозного лечения колеблется от 15 до 22 месяцев.
В некоторых случаях химиотерапия позволяет уменьшить рост опухоли и провести хирургическое вмешательство при метастатическом раке печени, который до начала лечения рассматривался, как неоперабельный. Резекция становится возможной примерно у 15% пациентов. Средняя продолжительность жизни – такая же, как при изначально операбельных опухолях. Во всех случаях после удаления метастатического рака печени в отдаленные сроки возможно появление новых вторичных очагов в различных органах. При операбельных печеночных метастазах проводят повторную резекцию. При метастатическом поражении других органов назначают химиотерапию.
Наряду с классическими оперативными вмешательствами и химиотерапией, при метастатическом раке печени применяют эмболизацию печеночной артерии и воротной вены, радиоабляцию, криодеструкцию и введение этилового спирта в область новообразования. В результате эмболизации питание опухоли нарушается, в тканях возникают некротические изменения. Одновременное введение химиопрепаратов через катетер позволяет создать очень высокую концентрацию лекарственных веществ в ткани новообразования, что еще больше увеличивает эффективность методики. Химиоэмболизация может применяться в качестве самостоятельного метода лечения метастатического рака печени или использоваться на этапе подготовки больного к резекции органа.
Целью радиочастотной абляции, криодеструкции и введения этилового спирта также является разрушение ткани опухоли. Специалисты отмечают перспективность этих методик, но не сообщают статистические данные об изменении выживаемости после их применения, поэтому оценить отдаленные результаты пока затруднительно.
Прогноз
Резекция одиночного метастаза размером до 5 см позволяет увеличить среднюю пятилетнюю выживаемость больных раком прямой кишки до 30-40%. При множественном поражении прогноз после оперативного лечения метастатического рака печени менее благоприятный, однако, при удалении всех очагов удается достичь средней трехлетней выживаемости 30%. Смертность в послеоперационном периоде составляет 3-6%. При первичных злокачественных опухолях других локализаций за исключением рака прямой кишки (раке легких, раке молочной железы и т. д.) прогноз после резекций печеночных метастазов менее оптимистичный.
Смертность больных с метастатическим раком печени при использовании малоинвазивных методов составляет около 0,8%. В запущенных случаях, когда проведение оперативного лечения, химиотерапии, эмболизации, радиоабляции или криодеструкции невозможно из-за тяжелого состояния пациента, назначают симптоматические средства, позволяющие смягчить проявления заболевания. Продолжительность жизни при метастатическом раке печени в подобных случаях обычно не превышает нескольких недель или месяцев.
Пальпация - один из самых информативных методов диагностики, осуществляемый врачом еще на этапе первичного осмотра больного. О нем мы сегодня и поговорим.
Анатомия печени
Прежде чем приступить к изучению вопроса о пальпации печени, следует определиться с анатомией и функциями органа. Располагается печень сразу под диафрагмой, с правой стороны в самом верху брюшной полости, и лишь малая часть органа у взрослого расположена слева (в соответствии со средней линией). У новорожденных же печень занимает значительную часть полости живота.
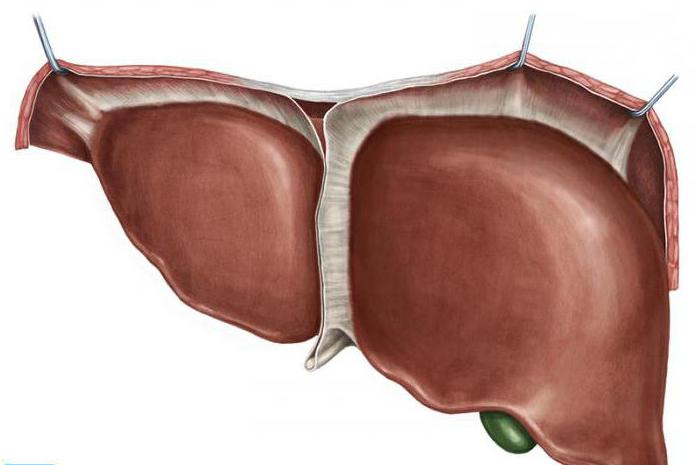
Топографически печень обладает двумя поверхностями и двумя краями. Передневерхняя (верхняя) поверхность прилежит к поверхности диафрагмы и выпячивается в соответствии с ее изгибом. Нижняя же располагается сзади и внизу, имея несколько вдавлений от прилегающих органов. Нижняя и верхняя поверхности разделены нижним острым краем, другой край (задневерхний), напротив, очень тупой, а потому его можно отнести к задней поверхности органа.
Различают в печени две доли: большую правую и меньшую левую, разделенные серповидной связкой, в свободной части которой залегает фиброзный плотный тяж - так называемая круговая связка, что протянулась от пупка и является не чем иным, как заросшей пупочной веной.
Правая доля разделяется с помощью борозд на несколько вторичных долей. В одной из таких борозд расположены желчный пузырь и полая вена (нижняя), разделенные кусочком печеночной ткани, что именуется хвостатым отростком.
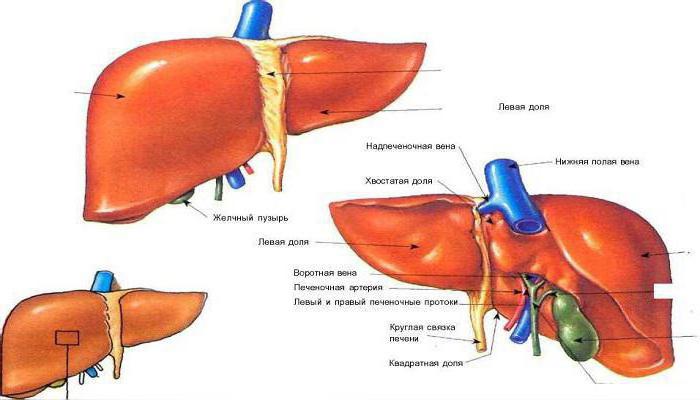
Одной из немаловажных частей органа является поперечная глубокая борозда, что именуется воротами печени. Через данное образование в орган входят крупные печеночные артерии, воротная вена и нервы, а покидают его выносящий печеночный проток (эвакуация желчи в желчный пузырь) и лимфатические сосуды.
В правой доле органа выделяют квадратную долю, что ограничена воротами печени, круглой связкой и ямкой от желчного пузыря, и хвостатую долю, располагающуюся меж воротами печени и воротной веной.
Функции печени
- Метаболическая (контроль над обменом жидкости, микроэлементов и витаминов, гормонов, аминокислот, липидов, белков, углеводов).
- Депонирующая (в органе накапливаются БЖУ, витамины, микроэлементы, гормоны).
- Секреторная (выработка желчи).
- Детоксикационная (осуществляется благодаря природному печеному фильтру - печеночным макрофагам).
- Выделительная (за счет связывания глюкуроновой и серной кислотами токсических веществ: индола, тирамина, скотола).
- Гомеостатическая (участие печени в контроле над антигенным и метаболическим гемостазом организма).
Пальпация и перкуссия печени
Перед проведением прощупывания печени рекомендуют с помощью перкуссии определить ее границы. Это позволит не только предположить увеличение органа, но и понять, откуда именно следует начать пальпацию. При перкуссии печеночная ткань дает тупой (глухой) звук, но вследствие того, что нижняя часть легкого отчасти прикрывает ее, возможно определение двух границ: истинной и абсолютной печеночной тупости, однако чаще определяют лишь границу (нижнюю и верхнюю) абсолютной тупости.
Пальпация органа (техника)
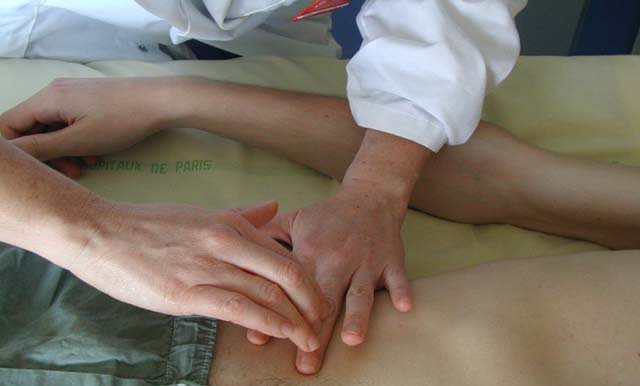
При прощупывании печени необходимо соблюдать определенные правила:
- Положение обследуемого - лежа на спине, при этом голова слегка приподнята, а ноги едва согнуты в коленях либо выпрямлены. Руки лежат на груди, чтобы ограничить ее подвижность при вдохе и расслабить мускулы живота.
- Доктор располагается справа, лицом к пациенту.
- Чуть согнутую правую ладонь врач кладет плашмя на животе пациента в районе правого подреберья, ниже на три-пять сантиметров, чем располагается граница печени, ранее определенная перкуторно. Левой рукой доктор охватывает грудную клетку (ее нижнюю часть справа), при этом четыре пальца необходимо расположить сзади, а один (большой) палец положить на реберную дугу. Такой прием обеспечит неподвижность груди при вдохе и усилит смещение диафрагмы вниз.

- Когда пациент выдыхает, доктор без усилий оттягивает вниз кожу и, погружая пальцы правой руки в полость живота, просит пациента глубоко вдохнуть. В это время край (нижняя часть) органа опускается, проникает в созданный карман и скользит по пальцам. При этом прощупывающая рука должна оставаться неподвижной. Если по какой-то причине пропальпировать печень не удалось, процедуру повторяют, однако пальцы смещают на несколько сантиметров вверх. Производят данную манипуляцию, передвигаясь выше и выше, пока правая рука не наткнется на реберную дугу, либо пока не прощупается печеночный край.
Особенности
- Производят пальпацию печени обычно по прямому мускулу живота (наружный его край) либо срединно-ключичной правой линии. Но если возникает такая необходимость, прощупывание производят по пяти линиям (от передней подмышечной справа до окологрудинной слева).
- В случае скопления в животе больших объемов жидкости пальпация затрудняется. Тогда прибегают к баллотирующему толчкообразному прощупыванию органа. Для этого вторым, третьим и четвертым пальцами правой руки выполняют удары-толчки по передней стенке живота, начиная снизу и заканчивая реберной дугой вплоть до обнаружения плотного образования - печени. Во время толка орган сначала отходит вглубь, а потом возвращается и натыкается на пальцы (симптом называется "плавающая льдинка").
Трактовка результатов (норма)
Какие результаты должна показывать пальпация печени?
- В норме у 88 % пациентов нижний край органа располагается около реберной дуги, в соответствии со срединно-ключичной линией справа.
- У здорового человека край органа острый либо слегка закруглен. Он мягкий, безболезненный, легко подворачивается при ощупывании, ровный.
Оценка полученных данных (патология)
- Если печень увеличена, при пальпации она будет располагаться ниже реберной дуги, что также может свидетельствовать и об ее смещении. В подтверждение того либо иного утверждения необходимо провести перкуссию, дабы определить границы органа.
- Если размеры печени не изменены, но границы печеночной тупости смещены вниз - это признак опущения органа.
- Смещение же только нижней границы говорит об увеличении печени, что встречается при венозных застоях, воспалении в желчных путях и печени, острых инфекциях (малярии, холере, брюшном тифе, дизентерии), циррозе (на начальной стадии).
- Если нижняя граница смещается вверх, то можно подозревать уменьшение размеров органа (например, при терминальных стадиях цирроза).
- Изменение расположения верхней печеночной границы (вниз либо вверх) редко свидетельствует о повреждении самого органа (например, при эхинококкозе либо раке печени). Чаще это наблюдается вследствие высокого положения диафрагмы при беременности, асците, метеоризме, из-за низкого расположения диафрагмы при энтероптозе, пневмотораксе, эмфиземе, а также в случаях отхождения диафрагмы от печени по причине скопления газа.
- Инфаркт легкого, сморщивание его нижней части, пневмония, правосторонний плеврит также могут имитировать смещение вверх верхней границы органа.
- В некоторых случаях доступна не только пальпация края печени, но и целого органа. Для этого пальцы располагают непосредственно под реберной правой дугой. Врач, легонько надавливая, скользящими движениями изучает печень, оценивая при этом ее поверхность (бугристая, гладкая, ровная), консистенцию (плотная, мягкая), наличие/отсутствие болезненности.

- Мягковатая, ровная, гладкая поверхность и закругленный болезненный при пальпации край - признаки воспалительных процессов в органе или проявление острого застоя крови вследствие сердечной недостаточности.
- Бугристый, неровный, плотный край наблюдается при эхинококкозе и сифилисе. Очень плотная ("деревянная") печень определяется при поражении органа раковыми клетками.
- Плотноватый край печени свидетельствует о гепатите, а в сочетании с бугристостью - о циррозе.
- Боль при пальпации печени может возникать из-за воспалительных процессов или в результате перерастяжения ее капсулы (при застойной печени).
Пальпация печени у детей
Прощупывание печени новорожденного, как правило, проводят на уровне срединно-ключичной, а также передней подмышечной линий путем скользящей пальпации. При этом рука осматривающего педиатра соскальзывает с края печени, благодаря чему возможно не только определение размеров органа, но и пальпаторная оценка его края. Нормой для новорожденных является выступление печеночного края из-под реберной дуги на два (но не более) сантиметра. Оценку проводят по среднеключичной линии. Край органа при этом должен быть безболезненным, гладким, острым и мягко-эластичным.
У здоровых детей до семилетнего возраста край печени, как правило, выступает из-под реберной правой дуги и доступен для пальпации. Для здоровых детей до трех лет нормой считается определение края печени на 2 или 3 сантиметра ниже правого подреберья. После семи лет границы печени соответствуют таковым у взрослых.
Исследование печени способом Курлова
Для подтверждения диагноза той либо иной патологии, что приводит к искажению размеров органа, необходимо проведение пальпации печени по Курлову. Для этого при помощи простукивания (перкуссии) определяют верхнюю границу, а затем пальпаторно (либо перкуторно) - нижнюю. Причем в соответствии с косым ходом нижнего края его границы, а также расстояние меж верхней и нижней границами, определяются по трем точкам.
Читайте также: