Острый миелоидный лейкоз с коэкспрессией cd56

Острый миелобластный лейкоз (ОМЛ) — термин, который объединяет ряд острых миелолейкозов, характеризующихся развитием сбоев в механизме созревания миелобластов.
На ранних этапах развития болезнь проявляется бессимптомно и диагностируется слишком поздно.
Чтобы выявить лейкоз своевременно, необходимо знать, что это такое, какие симптомы говорят о начале развития заболевания и какие факторы влияют на его возникновение.
Код МКБ-10
Код заболевания — C92.0 (Острый миелобластный лейкоз, относится к группе миелоидных лейкозов)
Что это такое?
ОМЛ — злокачественная трансформация, охватывающая миелоидный росток кровяных клеток.
Пораженные кровяные тельца постепенно заменяют здоровые, и кровь перестает полноценно выполнять свою работу.
Это заболевание, как и другие типы лейкозов, именуют раком крови в повседневном общении.
Слова, из которых состоит это определение, дают возможность понять его лучше.
Лейкоз. При лейкозе измененный костный мозг начинает активно вырабатывать лейкоциты — кровяные элементы, которые ответственны за поддержание иммунной системы — с патологической, злокачественной структурой.
Они замещают собой здоровые лейкоциты, проникают в разные части организма и формируют там очаги поражения, схожие со злокачественными новообразованиями.

Отличия здоровой крови от больной лейкозом
Миелобластный. При ОМЛ начинается избыточное продуцирование пораженных миелобластов — элементов, которые должны превратиться в одну из разновидностей лейкоцитов.
Они вытесняют здоровые элементы-предшественники, что приводит к дефициту других кровяных клеток: тромбоцитов, эритроцитов и нормальных лейкоцитов.
Острый. Это определение говорит о том, что продуцируются именно незрелые элементы. Если пораженные клетки находятся в зрелом состоянии, лейкоз называется хроническим.
Острый миелобластоз отличается стремительным прогрессированием: миелобласты в крови разносятся по организму и вызывают тканевую инфильтрацию.

Симптомы
Обычно ОМЛ развивается у взрослых и пожилых людей. Ранние стадии миелобластной лейкемии характеризуются отсутствием ярко выраженной симптоматики, но, когда заболевание охватило организм, возникают серьезные нарушения многих функций.
Развивается из-за тканевой инфильтрации под действием лейкоза. Разрастаются периферические лимфоузлы, увеличивается селезенка, нёбные миндалины, печень.
Поражаются лимфоузлы области средостения: если они разрастаются значительно, то передавливают верхнюю полую вену.
Кровоток в ней нарушается, что сопровождается возникновением отечности в зоне шеи, учащенного дыхания, синюшности кожных покровов, набуханием сосудов на шее.
Также поражаются десна: появляется стоматит Венсана, который характеризуется развитием тяжелых симптомов: десны отекают, кровоточат и сильно болят, есть и ухаживать за полостью рта затруднительно.

Более половины больных имеют те или иные его проявления, развивается из-за острой нехватки тромбоцитов, при которой стенки сосудов истончаются, нарушается свертывание крови: наблюдаются множественные кровотечения — носовые, внутренние, подкожные, которые долгое время не удается остановить.
Увеличивается риск геморрагического инсульта — кровоизлияния в мозг, при котором летальность составляет 70-80%.
На ранних стадиях острого миелобластного лейкоза нарушение свертываемости проявляется в виде частых носовых кровотечений, кровоточивости десен, синяков на разных частях тела, которые появляются от незначительных воздействий.
Характеризуется появлением:
- Выраженной слабости,
- Быстрой утомляемости,
- Ухудшением трудоспособности,
- Раздражительности,
- Апатии,
- Частых болей в голове,
- Головокружений,
- Обмороков,
- Стремления есть мел,
- Сонливости,
- Болей в области сердца,
- Бледности кожи.
Затруднена даже незначительная физическая активность (наблюдается сильная слабость, учащенное дыхание). Волосы при анемии часто выпадают, ногти ломкие.
Температура тела повышена, вес падает, аппетит пропадает, наблюдается слабость и избыточное потоотделение.
Начальные проявления интоксикации наблюдаются на начальных этапах развития заболевания.
Если инфильтрация затронула мозговые ткани, это ухудшает прогноз.
Наблюдается следующая симптоматика:
- Многократная рвота,
- Острая боль в голове,
- Эпиприступы,
- Обмороки,
- Внутричерепная гипертензия,
- Сбои в восприятии реальности,
- Нарушения слуха, речи и зрения.
Развиваются на поздних стадиях заболевания, когда количество пораженных миелобластов в крови становится выше 100000 1/мкл.
Кровь густеет, ток крови становится медленным, нарушается кровообращение во многих органах.
Мозговой лейкостаз характеризуется возникновением внутримозговых кровотечений. Нарушается зрение, возникает сопорозное состояние, кома, возможен летальный исход.
При легочном лейкостазе наблюдается учащенное дыхание (возможно возникновение тахипноэ), озноб, повышение температуры. Количество кислорода в крови сокращается.
При остром миелобластном лейкозе иммунная система крайне уязвима и не способна защищать организм, поэтому высока восприимчивость к инфекциям, которые протекают тяжело и с массой опасных осложнений.
Причины
Точные причины развития ОМЛ неизвестны, но существует ряд факторов, которые увеличивают вероятность развития заболевания:
- Радиационное облучение. В группе риска люди, которые взаимодействуют с радиоактивными материалами и приборами, ликвидаторы последствий ЧАЭС, пациенты, проходящие лучевую терапию при другом онкологическом заболевании.
- Генетические заболевания. При анемии Факони, синдромах Блума и Дауна риск развития лейкоза увеличивается.
- Воздействие химических веществ. Химиотерапия при лечении злокачественных заболеваний негативно воздействует на костный мозг. Также вероятность повышается при хроническом отравлении ядовитыми веществами (ртуть, свинец, бензол и прочие).
- Наследственность. Люди, близкие родственники которых страдали лейкозами, также могут заболеть.
- Миелодиспластический и миелопролиферативный синдромы. Если лечение одного из этих синдромов будет отсутствовать, заболевание может трансформироваться в лейкоз.
У детей крайне редко фиксируется этот тип лейкоза, в группе риска — люди старше 50-60 лет.
Формы ОМЛ
Миелобластная лейкемия имеет ряд разновидностей, от которых зависит прогноз и тактика лечения.
| Название и классификация по FAB | Описание |
| ОМЛ с незначительной дифференциацией (М0). | Низкая восприимчивость к химиотерапевтическому лечению, легко приобретает резистентность к ней. Прогноз неблагоприятный. |
| ОМЛ без созревания (М1). | Отличается стремительным прогрессированием, бластные клетки содержатся в большом количестве и составляют порядка 90%. |
| ОМЛ с созреванием (М2). | Уровень моноцитов при этой разновидности — менее 20%. Не меньше 10% миелобластных элементов развиваются до стадии промиелоцитов. |
| Промиелоцитарный лейкоз (М3). | В костном мозгу интенсивно накапливаются промиелоциты. Относится к наиболее благоприятным по течению и прогнозу лейкозам — в течение 10-12 лет живут не менее 70%. Симптоматика схожа с остальными разновидностями ОМЛ. Лечится с применением оксида мышьяка и третиноина. Средний возраст заболевших — 30-45 лет. |
| Миеломоноцитарный лейкоз (М4). | Диагностируется у детей чаще, чем другие разновидности заболевания (но в целом ОМЛ в процентном соотношении, по сравнению с другими типами лейкозов, выявляется у детей редко). Лечится с применением интенсивной химиотерапии и пересадки стволовых клеток (ТГК). Прогноз неблагоприятный — показатели выживаемости в течение пяти лет — 30-50%. |
| Монобластный лейкоз (М5). | При этой разновидности в костном мозгу содержится не менее 20-25% бластных элементов. Лечится химиотерапией и ТГК. |
| Эритроидный лейкоз (М6). | Редко встречающаяся разновидность. Лечится с применением химиотерапии и пересадки стволовых клеток. Прогноз неблагоприятный. |
| Мегакариобластный лейкоз (М7). | Этой разновидности ОМЛ подвержены люди с синдромом Дауна. Характеризуется быстрым течением и низкой восприимчивостью к химиотерапии. Детские формы болезни чаще текут благоприятно. |
| Базофильный лейкоз (М8). | Чаще встречается в детском и юношеском возрасте, прогноз жизни М8 неблагоприятный. Помимо злокачественных элементов, в крови выявляются аномальные элементы, которые затруднительно выявить без специального оборудования. |
Также, помимо упомянутых разновидностей, существуют и другие редкие виды, не внесенные в общую классификацию.
Диагностика
Острая лейкемия выявляется с применением ряда диагностических мероприятий.
Диагностика включает в себя:
- Развернутый анализ крови. С его помощью выявляется содержание в крови бластных элементов и уровень остальных кровяных телец. При лейкемии обнаруживается избыточное количество бластов и сниженное содержание тромбоцитов, зрелых лейкоцитов, эритроцитов.
- Взятие биоматериала из костного мозга. Применяется для подтверждения диагноза и проводится после проведенных обследований крови. Этот метод применяется не только в процессе диагностики, но и на протяжении лечения.
- Биохимический анализ. Дает информацию о состоянии органов и тканей, содержании различных ферментов. Этот анализ назначается для получения развернутой картины поражения.
- Другие виды диагностики: цитохимическое исследование, генетическое, УЗИ селезенки, брюшной полости и печени, рентген зоны груди, диагностические мероприятия для выявления степени поражения головного мозга.
Могут быть назначены и другие методы диагностики, в зависимости от состояния пациента.
Лечение
Лечение ОМЛ включает применение следующих методов:
- Химиотерапия. Медикаменты воздействуют на клетки, подавляя их активность и размножение. Ключевой метод лечения лейкемии.
- Консолидация. Лечение, назначаемое во время ремиссии, нацелено на снижение вероятности рецидива.
![]()
Трансплантация стволовых клеток. Пересадка костного мозга при лейкозе применяется при лечении больных младше 25-30-летнего возраста и необходима в тех ситуациях, когда заболевание течет неблагоприятно (наблюдается нейролейкоз, концентрация лейкоцитов крайне высока). Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники.- Дополнительная терапия. Восстанавливает состояние крови, включает введение кровяных элементов.
Также может быть применена иммунотерапия — направление, использующее иммунологические препараты.
Применяются:
- Медикаменты на основе моноклональных антител,
- Адаптивная клеточная терапия,
- Ингибиторы контрольных точек.
При таком диагнозе, как острый миелолейкоз, продолжительность лечения составляет 6-8 месяцев, но может быть увеличена.
Прогноз жизни
Прогноз зависит от следующих факторов:
- Типа ОМЛ,
- Чувствительности к химиотерапии,
- Возраста, пола и состояния здоровья пациента,
- Уровня лейкоцитов,
- Степени вовлеченности головного мозга в патологический процесс,
- Продолжительности ремиссии,
- Показателей генетического анализа.
Если заболевание чувствительно к химиотерапии, концентрация лейкоцитов умеренная, а нейролейкоз не развился, прогноз положительный.
При благоприятном прогнозе и отсутствии осложнений выживание в течение 5 лет составляет более 70%, частота рецидивов менее 35%. Если состояние пациента осложнено, то выживаемость равняется 15%, при этом рецидивировать состояние может в 78% случаев.
Чтобы своевременно выявить ОМЛ, необходимо регулярно проходить плановые медицинские обследования и прислушиваться к организму: частые кровотечения, быстрая утомляемость, возникновение синяков от небольшого воздействия, длительное беспричинное повышение температуры могут говорить о развитии лейкоза.
Видео: Острый миелолейкоз
Научно-исследовательский институт гематологии и трансфузиологии имени Б. Ейвазова, г. Баку, Азербайджан
Острые лейкозы (ОЛ) представляют собой гетерогенную группу опухолевых новообразований системы крови - гемобластозов, характеризующихся первичным поражением костного мозга морфологически незрелыми кроветворными (бластными) клетками с вытеснением ими нормальных элементов гемопоэза. Все острые лейкозы клональны, т.е. возникают из одной мутировавшей кроветворной клетки. [1]. Алгоритм диагностики острых лейкозов в современной клинике основан на пяти базовых компонентах: получение клинических данных, морфологический анализ бластов, цитохимический анализ бластов, иммунофенотипирование бластов, цитогенетическое исследование. В генезе лейкоза лежит нарушение созревания и пролиферации гемопоэтической стволовой клетки, вызывающее блок клеточной дифференцировки и запускающее экспрессию антигенов, которые в норме отсутствуют. Использование метода проточной цитометрии основывается на четком представлении об иммунофенотипических особенностях лейкемических клеток. Определение с помощью линейно-специфичных антигенов иммунологического фенотипа бластных клеток позволяет дифференцировать острые миелобластные лейкозы (ОМЛ), острые лимфобластные лейкозы (ОЛЛ) и смешанно-клеточные лейкозы [2].
Иммунофенотипическая диагностика ОЛ основывается на выявлении фенотипического профиля, практически не встречающегося в норме:
- лейкозов с гетерогенными популяциями бластов;
- лейкозов с аберрантными фенотипами (характеризующиеся отсутствием одного или нескольких линейно-специфичных маркеров);
- лейкозов с асинхронной экспрессией антигенов (характеризующиеся одновременной экспрессией маркеров различных этапов дифференцировки).
Целью нашего исследования явилась оценка экспрессии лимфоидных антигенов на бластных клетках при различных вариантах острых миелоидных лейкозов в республике Азербайджан.
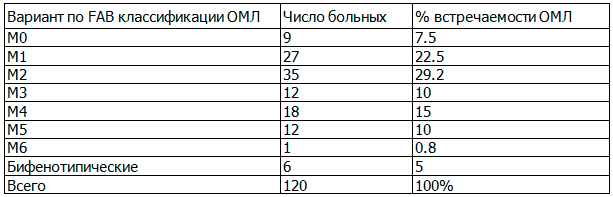
Материалы и методы. Нами было проанализировано 160 больных c диагнозом ОЛ. Среди больных было 55% мужчин и 45% женщин. Медиана возраста составила 55 лет (диапазон 18-75 лет). Разделение на исследуемые группы проводили в соответствии с вариантами лейкоза по ФАБ (франко-американо-британской) классификации. Всего исследовано 7 групп ОМЛ: М0, М1,М2, М3, М4, М5, М6.
Исследование проводилось на 3-х лазерном проточном цитометре FACS CANTO II (Beckton Discinson, USA), с использованием моноклональных антител меченых флюорохромами (FITC, PE, Pecy7, APC, APCcy7, PerCP, Violet) к поверхностным и внутриклеточным дифференцировочным антигенам лимфоидного и миелоидного рядов.
Миелоидные и моноцитарные: CD117, CD13, CD33, CD15, MPO, CD14, CD64, CD11B, CD11C;
Лимфоидный. В-клеточные: CD19, CD22, CD79a, CD10;
Т-клеточные: CD2, CD3, CD5, CD7, CD9, CD4, CD8, CD1a;
Подготовка проб. Материалом служили образцы костного мозга и периферической крови больных, стандартно стабилизированные К2 EDTA. Окраску клеток моноклональными антителами, производили с использованием лизирования с последующей отмывкой клеток.Анализ образцов проводили в программе Facs Diva. Положительной считали экспрессию маркера более чем на 20% клеток. В данном исследовании рассмотрен вариант острого лейкоза с экспрессией маркеров чужих линий, примером которой может быть коэкспрессия лимфоидных антигенов на поверхности бластных клеток у больных острыми миелоидными лейкозами. Выбор аномальных комбинаций антигенов опирался на фундаментальные исследования немецких авторов [3].
Результаты и их обсуждение. Аберрантная экспрессия антигенов дифференцировки чужих линий выявляется в большинстве случаев ОМЛ. При выявлении коэкспрессии маркеров разной линейной принадлежности, является необходимым определение суммарного фенотипа бластов для установления окончательного иммунофенотипического диагноза. Нами было проанализировано 160 случаев острого лейкоза в Азербайджане (рис. 1).
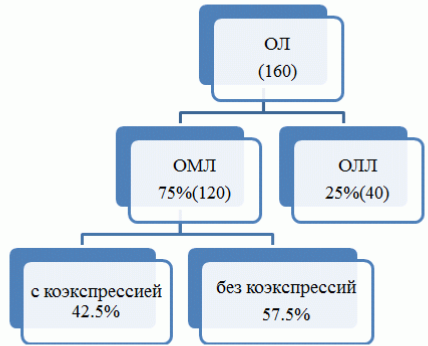
Рис. 1. Структура острых лейкозов в 2014-2015 г. в Азербайджане.
Варианты ОМЛ распределились следующим образом (табл. 1).
Таблица 1. Распределение вариантов ОМЛ в 2014-2015 г. в Азербайджане
Следующим этапом исследования явилось изучение коэкспрессии иммунофенотипических маркеров при остром миелоидном лейкозе. К наиболее частым вариантам аберрантного иммунофенотипа относится коэкспрессия Т-клеточного антигена CD7 у больных ОМ Л. Случаи с экспрессией CD7 на миелобластах характеризуются низкой частотой полных ремиссий и короткой продолжительностью жизни [4].
Объяснением данного клинического феномена может быть связь аберрантного иммунофенотипа с экспрессией гена множественной лекарственной устойчивости MDR1 [5] возможно, что агрессивное течение обусловлено возникновением лейкозного клона из ранних гемопоэтических предшественников. Вместе с тем негативное влияние аберрантной экспрессии CD7 на течение ОМЛ подтверждено не всеми исследователями. Предполагается, что более значимыми для прогноза могут быть другие клинико-лабораторные параметры, нежели иммунофенотипическая характеристика бластных клеток, и прежде всего молекулярно-генетические повреждения [6].
Подтверждением данного предположения может быть связь между кариотипом и иммунофенотипом. Так, у больных с транслокацией t(8;21) на поверхности миелобластов достаточно часто обнаруживается экспрессия антигенов CD34, CD56 и CD7, в случаях с трисомией хромосомы 8 - CD56, а при инверсии inv(16) - CD34 [7]. Аберрантная экспрессия CD7 встречается чаще у больных ОМЛ с промежуточными и неблагоприятными прогностическими вариантами нарушений кариотипа [8]. Анализ протоколов наших исследований выявил СD7 у 30 (25%) пациентов, при этом наиболее часто он встречался при ОМЛ М1-М2 вариантах (рис. 2).
Рис. 2. Проточно-цитометрический анализ образца костного мозга больного ОМЛ М2 с коэкрессией СD7. На I-м дотблоте бокового светорассеяния и CD45 гейтирована бластная популяция. На II-м дотблоте в квадранте Q2 показаны клетки одновременно позитивные по двум антигенам CD7 и CD33.
Антиген CD2 чаще встречается при ОМЛ М3 и М4эоз. Одновременная коэкспрессия антигенов CD2 и CD19 коррелирует с более высокой частотой достижения ремиссий и более длительной 2х летней выживаемостью по сравнению с [CD2;CD19] негативными больными [9]. В нашем исследовании CD2 был выявлен у 12 пациентов (10%) и наиболее часто при ОМЛ М4 варианте. Антиген CD4 встречается на очень ранних стадиях развития клеток-предшественников, коммитированных в грануломоноцитарном и эритроидном направлении, а также на мембране моноцитов и макрофагов. Наличие антигена CD4 чаще обнаруживается у больных ОМЛ с аберрацией [11q23] и коррелирует с низкой выживаемостью [10]. В данном исследовании CD4 был выявлен у 6 пациентов (5%) с диагнозом ОМЛ М5. Ранее экспрессия антигена клеточной поверхности CD9 описана на стволовых кроветворных клетках, эозинофилах, базофилах [11]. Наличие СD9 встречается при всех вариантах ОМЛ, но чаще экспрессия CD9 отмечается при промиелоцитарном лейкозе (рис. 3). В результате наших наблюдений CD9 был выявлен у 12 пациентов (10%), причем почти все случаи ОМЛ М3 были позитивны по CD9.
Рис. 3. Проточно-цитометрический анализ образца костного мозга больного ОМЛ М3v с коэкрессией СD9. На I-м дотблоте бокового светорассеяния и CD45 гейтирована бластная популяция. На II-м дотблоте в квадранте Q2-1 показаны клетки одновременно позитивные по двум антигенам.
Наличие антигена CD10 ассоциируется с более высокой частотой полных ремиссий и большой общей выживаемостью больных. В нашей практике СD10 был выявлен в 6 случаях (5%).
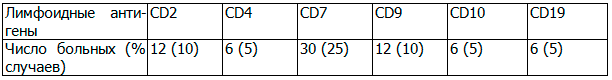
Обобщая данные протоколов наших исследований по экспрессии неродственных антигенов при миелоидных лейкозах, в 42.5% случаев ОМЛ была выявлена лимфоидная позитивность. Частота встречаемости антигенов, ассоциированных с В-линией была значительно меньше, чем антигенов специфичных для Т-линии (таблица 2).
Наиболее часто встречаемый неродственный маркер при ОМЛ М1-М2 вариантах был CD7, при ОМЛ М3 - CD9, при ОМЛ М4 - СD2 и CD4.
Самый высокий процент встречаемости среди лимфоидных маркёров, экспрессируемых одновременно с миелоидными, подтверждён для CD7. Экспрессия CD9 встречалась почти во всех случаях ОМЛ М3. В результате исследования была выявлена высокая частота экспрессии на миелоидных бластных клетках лимфоидных антигенов, из которых преобладающее значение имеют антигены асоциированные с Т-клеточной линией дифференцировки. Аберрантная коэкспрессия В-лимфоидных и миелоидных маркеров встречается в 5.5 раза реже, чем коэкспрессия Т-лимфоидных и миелоидных антигенов.
Таблица 2. Общая частота экспрессии Т-или В-клеточных антигенов у больных ОМЛ
По рекомендациям ВОЗ (2008), в диагностике гемобластозов методом проточной цитофлоуриметрии должны предусматриваться не только возможности диагностики первичного варианта опухоли, но и минимальной остаточной болезни (МОБ) [12].
Выявление у больных аберрантной экспрессии, позволяющей отличать бластные клетки от нормальных гемопоэтических клеток, дает возможность определения резидуальных лейкемическик клеток.
Исходя из вышеизложенного, необходимо отметить значимость выявления такого рода аномальных экспрессий для определения суммарного фенотипа бластов с целью улучшения иммунофенотипической диагностики острых лейкозов, более полной оценки ремиссии и риска развития раннего рецидива заболевания.
Острый миелобластный лейкоз (ОМЛ) – это злокачественный процесс в костном мозге, нарушающий функцию кроветворения. Заболевание поражает миелоидный росток. Здоровая клетка лейкоцит не созревает и выходит в кровоток в изменённом виде. Начинается неконтролируемое деление. Лейкоциты лишены способности защищать организм от микроорганизмов и инфекций. Угнетается производство эритроцитов и тромбоцитов. Начинает развиваться анемия и тромбоцитопения. Изменяется состав периферической крови.
Причины, провоцирующие развитие болезни, до конца не изучены. Учёные связывают ряд факторов с мутациями кроветворной системы, к примеру, наследственность, облучения или генетические аномалии.
Миелоидная лейкемия наиболее часто диагностируется у взрослых пациентов. Болезнь поражает людей после 50 лет. Пик развития рака приходится на 63 года. Миелоидному лейкозу больше подвержены пожилые мужчины. Среди молодого поколения одинаково страдают представители обоих полов.
У детей заболевание носит первичный характер. Ребёнок подвергается лейкозу при аномалиях в генетическом коде, при контакте матери с тяжёлыми отравляющими веществами (радиация, канцерогены) или если история болезней кровных родственников содержит онкологические патологии. Симптомы болезни как у взрослых.
В начале заболевания клиническая картина смазана. Постепенно больной замечает необычные изменения в состоянии. При остром течении болезни пациент отмечает симптомы самочувствия:

- Утомляемость;
- Одышка;
- Синяки и мелкие кровоподтеки;
- Кровоточивость слизистой ротовой полости;
- Инфекционные поражения организма, не поддающиеся классическому лечению и имеющие ярко выраженную симптоматику.
Для лейкозов терминальной стадии развития костный мозг лишается работоспособности, метастазы поражают органы и системы человеческого тела. Для этого характерны признаки:
- Значительное снижение веса;
- Бледность кожных покровов;
- Желудочно-кишечные и носовые кровотечения;
- Слабость;
- Боль и ломота в костях;
- Обмороки;
- Рвота с кровью;
- Чёрный стул;
- Боли в животе;
- Если поражается мочеполовая система, отмечается частичная или полная задержка мочи.
Лечением занимаются онкогематологи. Код по МКБ-10 миелолейкоза С92.
Классификация онкологической патологии
Нелимфобластный лейкоз представляет группа подвидов болезни. Для каждого вида шансы выживаемости и тактика лечения подбираются индивидуально.
Система ФАБ состоит из 9 разновидностей острого миелоидного лейкоза. Формы отличаются по типам предшественников лейкоцитов и степеням их зрелости. Клетки определяют при проведении микроскопического и цитогенетического исследования.
- Показатель М0 означает минимально-дифференцированную острую миелоидную лейкемию.
- М1 характеризует миелоцитарный лейкоз без созревания. В единичных бластах обнаруживаются азурофильные гранулы и палочки Ауэра.
- При М2 для лейкоза характерно созревание. Бласты преимущественно с палочками Ауэра и азурофильными гранулами.
- М3 обозначает острую форму промиелоцитарного рака крови. Клетки гипергранулированы. Палочки Ауэра присутствуют множественно.
- М4 представляет острый миеломонобластный онкологический процесс.
- При М4ео наблюдается миеломоноцитарная патология с повышенным уровнем эозинофилов в костном мозге.
- М5 определяет острый монобластный (-цитарный) лейкоз.
- М6 характеризует острые эритроидные заболевания крови.
- М7 означает мегакариобластную лейкемию.
- Подвид М8 представляет базофильное малокровие.
Исследования при лейкозах
Диагностика лейкозов заключается в изучении состава крови и костного мозга. Точный диагноз определяется только после забора биоптата из бедра или ребра для дальнейшего исследования.
Вначале проводят анализ крови. Наблюдаются отклонения в показателях лейкоцитов. Результат может быть представлен от 0,1*109/л до 10*100*109/л. Небольшие нарушения свидетельствуют о монобластной лейкемии или о эритромиелозе. В сыворотке крови не обнаруживаются базофилы. Скорость оседания эритроцитов (СОЭ) увеличена.
Эритроциты представлены низкими показателями. В крови преобладают бласты и клетки зернистого ряда. Отмечаются созревшие моноциты. Снижен уровень гемоглобина.
С помощью биохимического исследования определяется количество общего белка, билирубина, альбумина, мочевины и креатинина.

Для острого лейкоза первой фазы анализ крови может иметь следующую картину:
- Показатели общего белка – 78 ммоль/л.
- Общего билирубина – 14-17 ммоль/л.
- Прямого билирубина – 3,5-4,5 ммоль/л.
- Уровень креатинина – 108 мкмоль/л.
Благодаря цитохимическим показателям изучается активность ферментов, состав крови, костного мозга и других тканей организма.
Иммунологический тест является комплексным исследованием нарушений в работе иммунитета. Для анализа используют венозную кровь. Определяются иммунные клетки, их функции, активность и способность уничтожать бактерии.
Для выявления метастазов в миокарде используют электрокардиограмму и эхокардиографию.
Ультразвуковая диагностика выявляет отклонения во внутренних органах человека. Метод позволяет изучить печень, органы желудочно-кишечного тракта и мочеполовой системы, лимфатические узлы.
Вариант глобальной диагностики всех органов и систем представлен проведением магнитно-резонансной и компьютерной томографии. Методы послойно сканируют участки тела. Выявляются даже незначительные изменения в тканях.
Лечебная тактика
На первом этапе лечения назначенные препараты без разбора убивают здоровые и раковые клетки. Развиваются побочные явления:
- Тошнота;
- Рвота;
- Вялость;
- Язвенные поражения полости рта;
- Назальные кровотечения;
- Организм больного подвержен присоединению опасных инфекций.
На втором этапе назначают несколько курсов цитостатиков. Для уничтожения рака важен приём высокой дозы цитозин-арабинозида. Препарат препятствует созданию частиц, переносящих наследственную информацию. При печёночной и почечной недостаточностях или угнетении костного мозга приём препарата запрещен.
Для угнетения функций костного мозга и борьбы с опухолевыми клетками назначают Идарубицин.
Митоксантрон подавляет иммунитет и уничтожает опухоли.
Для достижения максимальной эффективности используют протоколы с тремя блоками постремиссионной химии.
Прогноз жизни на фоне химиопрепаратов значительно улучшается.
При поражении органов центральной нервной системы рекомендована лучевая терапия. Ионизирующее излучение вступает в реакцию с аномальными клетками, нарушает их структуру и провоцирует гибель.
Среди людей ходят истории об исцелении рака крови с помощью народной медицины. Однако ни один метод или препарат не показал 100% эффективности. Отказываясь от врачебного вмешательства, больной позволяет лейкозу стремительно развиваться и нарушать работу жизненно важных органов! Лечением может заниматься только квалифицированный врач онколог после проведения тщательной диагностики. Нетрадиционные методы обычно только усугубляют течение болезни.
Полное выздоровление наступает после пересадки костного мозга. Метод имеет нюансы и последствия:
- До начала проведения операции (вливание донорского материала через установленный в артерию катетер) больному уничтожают костный мозг с помощью ударных доз химиотерапии.
- При отсутствии иммунитета любые инфекции и болезни, к примеру, ОРЗ или царапина могут привести к летальному исходу.
- Трансплантируемый материал может не взаимодействовать с организмом пациента:
- В первом случае чужой костный мозг организм человека воспринимает за чужеродный и отторгает его. Нарушается работа всех органов. Иммунные клетки убивают все на своем пути. Однако при этом окончательно уничтожаются раковые клетки без возможности развиться снова. Иммуносупрессивная терапия помогает наладить нормальный кроветворный процесс.
- Организм пациента отвергает введенные стволовые клетки. Иммунитет не формируется. Выработка кровяных телец не начинается.
- При введении биоматериала развивается аллергия или анафилактический шок.
- Половина пациентов умирают в первый месяц после операции.
Подходящий костный мозг трудно достать. Лучшими донорами являются однояйцевые близнецы, родные братья и сестры. Материал родителей подходит очень редко.
Стволовые клетки могут быть взяты у самого пациента в период ремиссии или у постороннего человека.
Прогнозы на жизнь
Шанс на полное выздоровление имеют 90% пациентов до 60 лет. Пожилой организм не справляется с раком и нагрузками при химиотерапии. Пациент до конца жизни использует паллиативное лечение. Пятилетняя выживаемость пожилых людей составляет 12-25%.
Шанс на выживаемость снижается при наличии сопутствующих онкологических проблем или заболеваний генетического типа (болезнь Дауна). Рецидив развивается в любой момент. Вторичное заболевание не поддаётся лечению.
Если больной в течение 5 лет не отмечал симптомы лейкоза и не обращался за помощью, его снимают с онкологического учёта и считают здоровым.
Специфическая профилактика лейкемии отсутствует.
Читайте также:


