Опухоль на толстом кишечнике запор
Патологические процессы, диагностированные в толстой кишке, такие как полипы и воспалительные заболевания, способны привести к образованию злокачественной опухоли. При этом больной долгое время может не догадываться о развитии страшной патологии. Как держать ситуацию под контролем и на какие симптомы обращать внимание?
Толстая кишка, или толстый кишечник, — это конечная часть кишечника длиной полтора–два метра. Она включает в себя слепую кишку, все ободочные кишки, прямую кишку, заднепроходной канал и анус. Злокачественное новообразование может возникнуть в любом из отделов толстой кишки.
Рак толстой кишки: о чем говорит диагноз?
Злокачественную опухоль, растущую из слизистой оболочки в ободочной, слепой или прямой кишке либо в заднепроходном канале, в медицинской практике называют раком прямой кишки (колоректальным раком).
Ежегодно в мире диагностируют около 600 000 случаев этого заболевания. В России за последние 25 лет количество заболевших увеличилось вдвое. Как ни парадоксально, болезнь наиболее распространена в развитых странах со стабильной экономикой. Последний факт обусловлен тем, что с развитием технологий и улучшением качества жизни снижается двигательная активность населения, а значит, повышается вероятность ожирения. Все это — факторы риска развития рака толстой кишки.
Так, в Великобритании от этого заболевания каждый год умирают 15 000 человек. В США ежегодно регистрируют 145 000 пациентов с таким диагнозом, треть из них умирает. Что касается России и постсоветских стран, то рак толстой кишки по распространенности здесь занимает четвертое место среди всех онкологических заболеваний. В нашей стране проживают 239 000 человек, имеющих этот диагноз, и каждый год выявляется 50 000 новых случаев. От рака толстой кишки в России умирают 36 000 человек в год.
Однако этот диагноз не является приговором, кроме того, чем раньше обнаружен рак толстой кишки, тем больше у пациента шансов избавиться от заболевания.
Существует несколько основных причин возникновения рака толстой кишки. Рассмотрим их подробно:
- Заболевания толстой кишки — язвенные колиты, аденомы, полипы, болезнь Крона, семейный полипоз, воспалительные заболевания кишечника. Пациенты, имеющие подобные диагнозы, должны регулярно проходить диагностические обследования, поскольку риск заболеть раком у них возникает уже через семь–восемь лет после того, как были обнаружены указанные выше заболевания.
- Наследственность. Если у кого-то из близких родственников диагностирован рак толстой кишки, нужно обязательно проходить регулярные профилактические осмотры, поскольку генетическая предрасположенность значительно повышает риск образования опухоли.
- Пожилой возраст. Рак в большинстве случаев диагностируют у людей старше 50 лет, поэтому пожилым следует более внимательно относиться к состоянию кишечника.
- Характер питания. Изобилие в пище мяса, животных жиров и мучных блюд при недостатке растительной пищи, богатой клетчаткой, — все это может негативно сказаться на состоянии кишечника и привести к возникновению патологических процессов.
- Вредные привычки. Курение наряду со злоупотреблением алкоголем в целом очень ослабляет организм и отравляет его. Если же у человека вдобавок есть предрасположенность к заболеванию, то губительные привычки способны спровоцировать рак.
По очертанию новообразования выделяют: эндофитную (не имеющую четких границ, растущую в толще стенки кишки), экзофитную (овальную или круглую, растущую в просвет кишки) и блюдцевидную опухоль (сочетающую особенности обеих предыдущих и имеющую форму опухоли-язвы).
При некоторых особенностях клеточного строения из железистой ткани образуется аденокарцинома — она встречается в 75–80% случаев рака толстой кишки. Аденокарцинома может быть слизистой, в этом случае диагностируют мукоидный (слизистый, или коллоидный) рак. На оставшиеся 20–25% приходится перстневидноклеточный, или мукоцеллюлярный, рак. В этом случае клетки опухоли напоминают по форме перстень с камнем: узкий ободок с клеточным ядром. Также встречаются недифференцированная и неклассифицируемая формы рака.
В процессе развития рака толстой кишки выделяют четыре стадии.
- На первой стадии опухоль очень мала, она находится в пределах слизистой и подслизистой оболочек. На данном этапе болезни высокий эффект дает химиотерапия. В 74% случаев больные вылечиваются.
- На второй стадии рака толстой кишки опухоль еще не дает метастазов, но внедряется в близлежащие ткани. Условно врачи выделяют на этом этапе подкатегории болезни: А, В, С. Соответственно каждой категории процент выздоровления составляет 65%, 52%, 32%.
- Для третьей стадии характерно разрастание опухоли, она может распространиться на всю толщину стенки кишки, прорастать в лимфатические узлы. Процент выживаемости — менее 30%.
- Во время четвертой стадии опухоль имеет очень большие размеры. Новообразование затрагивает и ближайшие органы: как правило, метастазы переходят в печень, легкие, костную ткань, органы мочевыделительной системы. На этом этапе химиотерапия малоэффективна, прогнозы неутешительные, пятилетняя выживаемость наблюдается примерно у 6% пациентов.
Риску заболеть раком толстой кишки одинаково подвержены и мужчины, и женщины, течение болезни также не зависит от пола. Различия заключаются лишь в том, какие отделы толстой кишки более уязвимы у представителей обоих полов. Так, у мужчин чаще обнаруживают рак прямой кишки — до 60% случаев, а у женщин — ободочной (до 55% случаев).
Болезнь может начаться в любом возрасте, однако обычно рак толстого кишечника диагностируется у пациентов в возрасте после 50 лет, пик же заболевания приходится на 60–75 лет.
Данный вид рака коварен тем, что на ранних стадиях он может никак себя не проявлять. Однако некоторые изменения в организме должны насторожить пациента. Так, тревожными сигналами могут стать частые запоры, недержание газов или каловых масс, вздутие живота, ложные позывы к испражнению.
Если же в каловых массах появилась кровь или испражнения окрасились в малиновый цвет, необходимо срочно пройти обследование, так как кровоизлияние в кишечный просвет может указывать на онкологический процесс.
В целом при раке толстой кишки отмечается общее ухудшение самочувствия: слабость, потеря аппетита и веса, продолжительные боли в животе. При прогрессирующем процессе появляется анемия, выраженная чересчур бледным цветом кожи, непроходимость кишечника, скопление жидкости в области брюшины.
Заболевания разных отделов толстой кишки выражены специфическими симптомами. Так, если опухоль развивается в ректосигмоидном отделе толстой кишки (прямая кишка и сигмовидный отдел), то во время дефекации возникают сильные боли. При раке прямой кишки часто наблюдаются гнойные, кровянистые или слизистые примеси в каловых массах. При опухоли в поперечном отделе ободочной кишки отмечаются тяжесть, дискомфорт и ноющие боли в верхней части живота — их часто путают с гастритом или панкреатитом.
Продукты для профилактики рака:
- крестоцветные: брокколи, цветная капуста, кочанная капуста, брюссельская капуста;
- соя и продукты из нее;
- лук и чеснок;
- бурые водоросли;
- орехи и плодовые семечки;
- томаты;
- рыба и яйца;
- чай.
Поскольку течение болезни на начальном этапе может проходить скрыто, лицам старше 50 лет следует ежегодно проходить профилактические осмотры у врача-гастроэнтеролога. Если после подробного опроса, осмотра и пальпации брюшной полости пациента у врача возникли подозрения на образование опухоли в области прямой кишки, то он назначает исследование кала на скрытую кровь и общий (клинический) анализ крови. В случае если анализы подтвердили предположения врача, необходимо дальнейшее обследование.
Для того, чтобы более конкретно определить локализацию опухоли и ее размеры, врач может назначить следующие диагностические процедуры:
- Ирригоскопия — рентген кишечника, перед которым с помощью клизмы в организм вводят контрастное вещество. Это позволяет визуализировать состояние толстой кишки.
- Ректороманоскопия — частичный осмотр кишечника при помощи специального аппарата, который вводят в задний проход. Метод позволяет увидеть до 30 см толстой кишки.
- Колоноскопия — метод, аналогичный предыдущему, но с большим участком визуализации толстой кишки (до метра).
- Биопсия — взятие на анализ небольшого фрагмента слизистой оболочки кишки для его подробного исследования под микроскопом. Биопсию обычно назначают пациентам, имеющим полипы кишечника.
- Анализ крови на онкомаркеры — позволяет определить степень активности онкопроцесса в организме.
- Ультразвуковое исследование — визуализация состояния толстой кишки с помощью УЗИ через брюшную полость и ректально (с введением датчика в задний проход).
- ПЭТ-КТ (позитронно-эмиссионная томография, совмещенная с компьютерной томографией). Это исследование является наиболее чувствительным методом, позволяющим одновременно определить местоположение и размеры не только самой опухоли, но и распространенность онкологического процесса в организме (метастазов).
В мировой медицинской практике перечень методов диагностики рака толстого кишечника выбирается на основе международных стандартов. К сожалению, в государственных медучреждениях России не всегда придерживаются данных стандартов. А это может отразиться на результатах лечения самым трагическим образом.
Рак толстой кишки — серьезное заболевание, однако современная медицина не стоит на месте, и каждый год появляются новые технологии лечения, повышающие шансы на благоприятный исход. К слову, подобные инновации внедряются не только за рубежом, но и в нашей стране.
* Лицензия №ЛО-77-01-017198 от 14 декабря 2018 года выдана Департаментом здравоохранения города Москвы.

Запор при онкологии – это частое явление, которое значительно ухудшает качество жизни пациентов. Появление нерегулярного отделения кала связано как с истощением организма на фоне опухолевого процесса, так и с побочными эффектами проводимого лечения. Поэтому родственникам больного человека необходимо знать, почему возникают запоры при онкологии, как помочь пациенту при этих состояниях.
Основные причины появления симптома
Причина развития запора у онкологических больных зависит от того, в какой локализации расположения опухоль. Это определяет механизм развития запора и дальнейшие методы лечения.
Если у человека возник запор кишечника, онкология может быть непосредственной причиной этого процесса. При расположении опухоли в желудочно-кишечном тракте она частично или полностью перекрывает просвет органов. На фоне этого каловые массы скапливаются перед препятствием и не могут нормально отделяться наружу. Закупорка кишечника приводит к появлению выраженного запора. В особо тяжелых случаях, когда просвет органа полностью перекрывается, у больного возникает более тяжелое состояние – острая кишечная непроходимость. Она требует проведения срочного оперативного вмешательства.
Появление запора механического характера не всегда связано с опухолями желудочно-кишечного тракта, сдавление петель кишечника может происходить и при поражении окружающих органов. Это могут быть опухоли печени, селезенки, поджелудочной железы, мочевого пузыря и других тканей, близко расположенных к пищеварительной системе.
Запоры при онкологических патологиях могут быть связаны с тем лечением, которое проводится пациенту. Больным раком назначаются химиотерапевтические препараты, некоторые из которых обладают выраженным токсическим действием. К ним относятся:

- Таксаны;
- Навельбин;
- Винкаалкалоиды;
- Препараты платины.
Побочным эффектом перечисленных препаратов является токсическое влияние на волокна нервной системы. На фоне их приема нарушается перистальтическая активность мышечных волокон кишечника, так как по нервным волокнам не поступают сигналы к сокращениям. Это приводит к замедлению продвижения каловых масс по пищеварительной системе, которое лежит в основе развития запора.
У женщин возникновение запоров часто наблюдается при онкологических процессах, поражающих яичники, молочные железы и другие органы половой системе. Рак в этой сфере приводит к тому, что нарушается гормональный фон в организме. Его расстройство влияет на весь обмен веществ, в том числе и сказывается на активности кишечника. Поэтому при подавлении функции яичников у женщин возникают эндокринные запоры.
Запор при онкологии 4 стадии чаще всего обусловлен неподвижностью пациента. Из-за того, что человек постоянно пребывает в постели, страдает перистальтическая активность кишечника. Это приводит к замедлению пассажа пищевых масс по пищеварительной системе, которое внешне проявляется запором.
При значительной дегидратации организма нарушается формирование каловых масс, из-за чего они становятся более сухими и плохо отходят из кишечника. Данное состояние возникает на фоне следующих нарушений:
- Постоянное повышение температуры, лихорадка;
- Назначение пациенту диуретиков – мочегонных средств;
- Активное формирование отеков, в том числе и асцита – скопления жидкости в брюшной полости.
Запоры могут возникать на фоне предшествующих профузных диарей, которые вызывают тяжелую форму дегидратации. После этого часто развивается замедление отхождения каловых масс.


Нарушение кишечной перистальтики у онкологических больных может быть обусловлено дефектами питания. На фоне тяжелого заболевания пациент перестает продумывать рацион, употребляет очень мало овощей и фруктов, которые содержат большое количество клетчатки.
Из-за недостатка пищевых волокон в продуктах питания значительно снижается интенсивность перистальтики. Поэтому особенности диеты больного могут сказываться на состоянии кишечника и приводить к развитию запора.
Из-за онкологических процессов у многих пациентов развиваются реактивные расстройства психики, связанные с осознанием тяжести своего состояния. Люди впадают в состояние депрессии, которое внешне проявляется не только психологическими, но и соматическими расстройствами. Одним из них является развитие продолжительных запоров из-за нарушения импульсации мышечных волокон кишечника, которое возникает вследствие изменений в нервной системе.
Особенности клинической картины запора при онкологических процессах
У большинства пациентов запор является не единственным симптомом, который свидетельствует о поражении пищеварительной системы. Частыми клиническими проявлениями заболевания являются:
- Метеоризм – вздутие живота;
- Острые или тянущие боли, которые распространяются по всей поверхности брюшной стенки;
- Снижение аппетита;
- Значительная потеря веса.
На фоне онкологических процессов к этим симптомам часто присоединяются признаки поражения других органов и систем – выраженный лихорадочный процесс, недержание или задержка отделения мочи и т.д.
Что делать с запорами при онкологии?
При возникновении запора проводится комплексное лечение пациента, которое разностороннее воздействует на причину появления симптома. То, как бороться с запорами при онкологии, определяется лечащим врачом пациента. Терапию необходимо проводить строго под его контролем. Ограничение связано с тем, что онкологическому больному нельзя назначать некоторые группы препаратов из-за тяжелого состояния. Правильно подобрать лекарственные средства может только специалист.
Наиболее часто пациентам с запорами назначаются препараты из следующих групп:
- Слабительные с осмотическим действием (соли магния, Дюфалак и его аналоги). Средство от запора при онкологии способствуют выходу жидкости в просвет кишечника, что ускоряет процесс отделения каловых масс. На фоне приема таких лекарств необходимо соблюдать питьевой режим, чтобы не допустить развития обезвоживания из-за повышенной потери жидкости организмом.
- Средства, размягчающие пищевые массы в кишечнике (вазелиновое или растительное масло). Чтобы ускорить отхождение фекалий, пациентам назначаются масляные препараты. Они устраняют сформировавшиеся каловые камни, что способствует быстрому очищению кишечника.
- Препараты, обладающие местным стимулирующим действием (Сенадексин, Гутталакс, Бисакодил). Лекарственные средства при проникновении в кишечник оказывают локальное влияние на перистальтику мышечных волокон за счет стимуляции нервных волокон в стенке органа. За счет этого устраняется острый запор и восстанавливается проходимость пищеварительной системы.
Средства из данной группы стоит использовать с осторожностью и строго под контролем врача, так как они могут вызвать усиление боли в кишечнике и появление кровотечения. Вероятность побочных эффектов довольно низкая, но все же ее стоит учитывать при назначении лекарства.


В некоторых случаях для лечения запора используются препараты, увеличивающие объем фекалий в пищеварительной системе. В эту группу входит порошок ламинарии и Кафиол. Эти средства стимулируют перистальтику за счет повышения объема содержимого в кишечнике, в ответ на которое запускается рефлекторное усиление перистальтики.
У онкологических пациентов эти препараты необходимо использовать очень осторожно, особенно при наличии стенозирующих опухолей, так как увеличение количества пищевых масс на фоне перекрытия просвета органа может привести к острой кишечной непроходимости.
Многим пациентам интересно, какими средствами можно устранить запоры при онкологии, что делать в домашних условиях. Людям с частыми нарушения пищеварения показано профилактическое лечение с помощью масляных клизм, которые ускоряют прохождение пищевых масс по желудочно-кишечному тракту и защищают стенки органов от травмирующего воздействия каловых камней. Клизмы с вазелиновым маслом можно считать профилактической процедурой, которая направлена на профилактике повторных запоров.
Для устранения запоров пациент переводится на специальный рацион. Из его диеты исключаются мясные или рыбные блюда, грибы и другие тяжело перевариваемые продукты. Питание составляется из слизистых каш, в которые добавляется полезное при запорах растительное масло. В рацион вводится большое количество овощей и фруктов, которые содержат клетчатку – обязательный компонент питания пациента, активно стимулирующий перистальтику кишечника.
В меню обязательно включаются кисломолочные продукты, так как они тоже благоприятно сказываются на состоянии кишечника. Полезно употребление фруктов, которые обладают легким слабительным эффектом. К ним относится инжир, курага, чернослив. Чай и кофе замещаются на ягодные компоты или свежевыжатые фруктово-овощные соки.
Лечебная диета пациента с онкологическими патологиями предполагает не только правильное составление рациона, но и корректировку режима питания. Кормление пациента проводится небольшими порциями по 5-6 раз в день. Это позволяет минимизировать нагрузку на пищеварительную систему и снизить вероятность формирования каловых скоплений. Больным рекомендуется питаться каждый день в одни и те же часы, так как это обеспечивает дополнительную рефлекторную активность кишечника в определенные промежутки времени.
Если любое лечение запоров неэффективно, и в кишечнике пациента продолжают формироваться каловые камни, то больного переводят на энтеральное питание. Оно представляет собой специальные лекарственные смеси, которые имеют жидкую или кашицеобразную консистенцию. Употребление такого питания обеспечивает поступление в организм всех необходимых веществ, не вызывая при этом нарушения пищеварения.
Чтобы устранить симптомы кишечной непроходимости, применяется операцию по частичной резекции пораженного участка органа. Она предполагает удаление пораженного фрагмента и соединение здоровых участков пищеварительной системы.
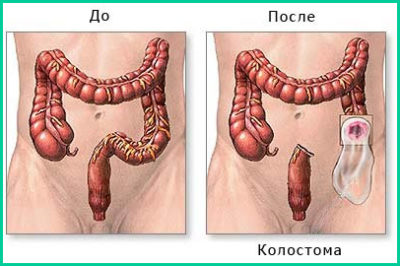
Если на фоне заболевания отмирает большой фрагмент кишечника, то пациенту проводится дополнительная процедура – наложение колостомы. В ходе операции конечный фрагмент органа подводится к поверхности брюшной полости и фиксируется в этой области. Через полученное сообщение между кишечником и внешней средой в дальнейшем будут удаляться пищевые массы, которые выходят в специальный калосборник. Это позволяет устранить запор после операции на кишечнике при онкологии.
Для улучшения состояния кишечника и устранения запоров пациентам рекомендуется:
- Проходить физиотерапевтические процедуры;
- Делать массаж передней брюшной стенки;
- По возможности сохранять физическую активность, делать комплексы упражнений, ежедневно гулять на свежем воздухе
Таким образом, на фоне онкологических процессов часто возникают запоры, появление которых может быть спровоцировано разными факторами. Этот симптом сказывается на состоянии всего организма больного человека. Поэтому для устранения неприятных клинических проявлений необходимо проводить комплексное лечение, разносторонне воздействующее на проблему.
Медицина считает рак толстой кишки понятием собирательным, включающим в себя более одного злокачественного образования сразу, образования по своему строению, масштабу, интенсивности, а также локализации отличаются.
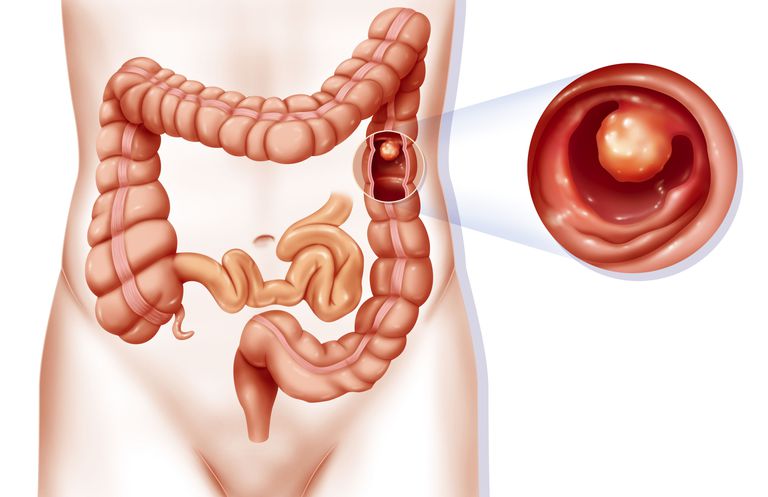
Если речь идет о толстой кишке, то злокачественная опухоль может локализироваться в слепой кишке, в заднепроходном канале, в прямой или ободочной кишке.
Страны СНГ по смертности от этого вида опухоли занимают практически лидирующее место.
Классификация рака толстой кишки
Отличительных признаков при диагностировании достаточно много, поэтому и классификация разная.
По очертаниям специалисты выделают экзофитную, эндофитную, и блюдцеобразную форму.
В зависимости от клеточного строения, выделяются такие виды рака, как: слизистая и обыкновенная аденокарцинома, мукоцеллюлярная, недифференцированная и неклассифицируемая формы заболевания.
Стадии рака толстой кишки

Опухоль толстой кишки имеет четыре стадии, которые отличаются симптоматикой и течением заболевания:
Что собой представляет кишечник
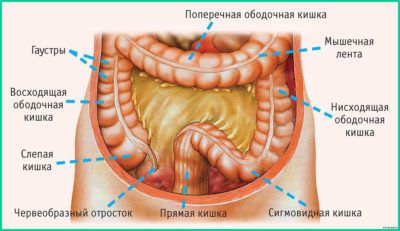
Перед тем, как прослеживать симптоматику данного заболевания, следует знать особенности строения пищеварительной системы человека.
Пища, которую употребил человек, проходя по пищеводу, оказывается в желудке, там происходит пищеварительный процесс.
Следующим этапом является прохождение толстого кишечника пищей. Организм начинает забирать от еды питательные вещества.
Ободочная кишка (толстая) собирает воду из пищи. Толстая кишка начинается в правой стороне внизу в районе брюшной полости.
Первая ее часть (восходящая толстая кишка) проходит вверх, а далее тянется к левой стороне брюшины — называется поперечной ободочная кишка.
Нисходящая толстая кишка спускается к низу брюшной полости.
Толстая кишка заканчивается сигмовидной ободочной, прямой кишкой и заднепроходным отверстием.
Те отходы, которые были получены в результате пищеварительного процесса, в прямой кишке скапливаются.
Они выходят из организма в результате дефекации через анальное отверстие.
Лимфатические узлы находятся рядом с кишкой, их размеры не превышают размером горошины.
Причины рака толстой кишки

Практически во всех случаях опухоль кишечника означает поражение именно толстой кишки.
Более половины случаев – это опухоль ободочной (толстой) кишки и треть — заболевание прямой.
Распознание опухоли толстой кишки считается второстепенным вопросом.
Важны факторы, которые влияют на появление и распространение заболевания:
- Нарушение режима питания;
- Заболевание кишечника;
- Наследственность;
- Принятие алкогольных, никотиновых, а также наркотических веществ.
Опухоль развивается под действием одного или нескольких факторов (возбудителей).
Как утверждают ученые, потребляемая пища на развитие рака ободочной кишки оказывает наибольшее влияние.
Риск появления онкологической предрасположенности оказывают продукты, богатые протеинами и животными жирами, особенно это касается пищи, потребляемой без овощей и фруктов.
Наследственность также оказывает влияние на пищеварительную систему.
Если в семье уже прежде были случаи заболевания раком толстой кишки, значит, шанс проявление болезни у родственников увеличивается.
Больше шансов заболеть у людей, чьи близкие родственники имеют диагноз в возрасте до 45 лет.
Чем больше случаев заболевания в семье было, тем большая вероятность предрасположенности к болезни.
Если в семье подобное происходило, то следует обратиться в онкологическое учреждение для определения риска заболевания у себя.
Подобные обследования помогают предупредить образование злокачественных опухолей. Обследоваться можно раз в полгода.
Существует два генетических состояния, при которых риск проявления опухоли толстой кишки становится в разы выше.
Первое состояние – НАП, в медицине известен как аденоматоз-полипоз наследственный в выстиле толстой кишки.
При этой патологии существует большое количество доброкачественных новообразований.
Люди с подобным типом имеют очень высокие шансы заболевания раком любого типа.
Второе состояние называют ННРОК, или неполипозная опухоль толстой кишки наследственный.
К подобным относятся нарушения выстилки кишечника, болезнь Крона, а также язвенный колит, при них усиливаются предрасположенности к онкологии.
После установления подобных диагнозов лучше провести проверку на наличие новообразований.
Помимо определения наличия данного заболевания следует узнать причину поражения, так как онкологии могут сопутствовать другие заболевания, которые затруднят процесс лечения.
Симптомы рака толстой кишки

Специалисты симптомы рака толстой кишки на ранних стадиях часто путают.
Так как может не только диагностироваться опухоль толстой кишки, симптомы очень похожи с заболеванием прямой кишки.
При опухоли толстой кишки наблюдается:
- На экскрементах наблюдается кровь, выделение может окутывать или находится внутри;
- Потеря веса из-за отсутствия аппетита;
- Более месяца чередуются запоры и понос;
- В брюшной полости или заднем проходе ощущается боль, неострая;
- После дефекации ощущения незавершенности;
- Острая кишечная непроходимость.
- В экскрементах помимо крови наблюдается гной или слизь;
- В промежности, копчике, крестце, пояснице болевые ощущения;
- Позывы к дефекации часто сопровождаются болью;
- В прямой кишке ощущается что-то постороннее;
- Форма кала также меняется, приобретает подобие ленты;
- Частые запоры, но без поноса.
Эти симптомы могут стать главной причиной в обращении к специалисту для людей в возрасте от 45 лет.
Диагностика рака толстой кишки
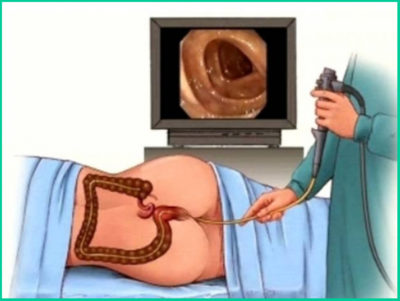
К сожалению, симптомы, определяющие наличие опухоли, не всегда могут помочь в лечении.
Люди не воспринимают их всерьез. Поэтому, как только проявляются первые признаки заболевания кишечника, сразу необходимо обратиться в специальное медицинское учреждение.
Современный уровень медицины позволяет диагностировать опухоль толстой кишки максимально четко, из-за чего диагноз ставится наиболее точный.
А лечение проводится в короткие сроки. У диагностики онкологического заболевания толстой кишки есть свой определенный сценарий, поэтому сдавать следует все необходимые анализы вовремя, с четким выполнением всех предписаний и рекомендаций врача.
Начальный порядок диагностирования не меняется.
Первым идет опрос пациента на наличие симптомов, признаки и ощущения с медицинской точки зрения тщательно оцениваются.
Специалист осматривает пациента, прощупывая район кишечника.
Следующей стадией является ректороманоскопия. Пациент сдает общий анализ крови, кала и мочи, проводится колоноскопия.
При начальных стадиях заболевания кишечника могут не проявиться результаты вышеуказанными методами диагностики.
Для более четкой картины врач назначает другие исследования: пациента направляют на УЗИ живота, на эндоректальное УЗИ малого таза.
Для проведения биопсии у пациента беретка кусочек ткани, это помогает досконально изучить строение клеток и их поражение, метод применяется не так часто, в отдельных случаях.
Если человеку, у которого проявляются симптомы, более 50 лет, то врач обязан провести проверку на рак толстой кишки, лечение, которое связано с кишечником тем или иным образом.
Чаще всего локализуется опухоль в верхних кишечных отделах, поэтому обычная диагностика рака толстой кишки не всегда дает нужных результатов.
Касательно опухоли в нижних отделах кишки, то ее удается обнаружить во время простой пальпации.
Лечение рака толстой кишки

После диагностики заболевания специалист назначает ряд лечебных действий.
Они зависят от особенностей организма человека, наличия аллергических реакций. К лечению обязательно приписывают строгую диету.
На более ранних стадиях опухоли толстой кишки применяется удаление злокачественной опухоли, а также устранение метастазов, которые пошли за стенки кишечника.
Хирургическое вмешательство при лечении онкологии способно полностью устранить пораженные ткани, также каловые массы, которые не проходят извлекаются во время операции.
Кишечник тщательно подготавливается перед процедурой хирургического вмешательства.
Назначается диета, за несколько дней до процедуры пациент должен пройти очистку кишечника, клизму. Пищеварительный тракт промывается при необходимости.
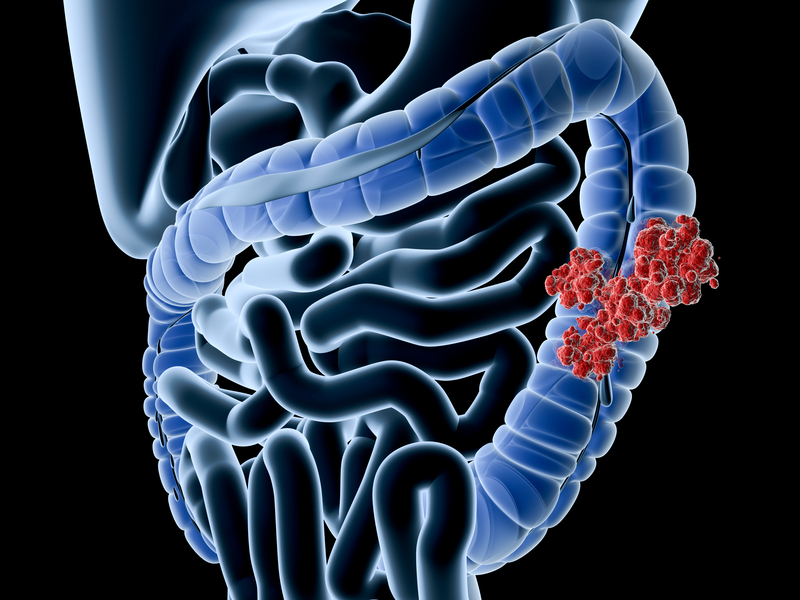
Достаточно рисковой может оказаться операция, рак толстой кишки может поражаться по всему периметру органа: врач не прикасается к самой опухоли во время операции, так как опухолевые клетки вместе к потоком крови могут переместиться по тканям организма, перейти на близлежащие органы.
При развитии метастазов лечение проводится труднее, возможность удаления части кишки иногда бессмысленно, так как они пройдут дальше.
Если при операции удалить злокачественную опухоль, то риск осложнений понижается.
Это касается болевых ощущений, кровотечения. В подобном случае операция только приостановит процесс поражения.
На последних стадиях, когда уже нет шансов на полноценное выздоровление, пациенту стараются улучшить состояние.
Для этого формируется колостома, этот метод позволяет нормализовать функции кишечника, других методов, лучше, чем этот больше нет.
Если рак толстой кишки имеет патологические осложнения, тогда операция на более поздних стадиях назначается незамедлительно, хирургическое вмешательство проводят в несколько этапов.
Первый этап определяется удалением опухоли и устранением осложнений. Колостома формируется при проведении второй операции.
Более ранние стадии позволяют без проведения операций устранить опухоль: химиотерапия при раке толстой кишки может принести положительный результат, если нет метастазов, также радиация способна остановить воздействие поражения.
Аденокарцинома считается действенным методом при лечении некоторых сложных видов онкологического заболевания кишечника.
Подобное облучение позволяет разрушить болезнетворные клетки, поэтому опухоль толстой кишки уменьшается в размерах.
Совмещается облучение с хирургическим вмешательством, благодаря этому уменьшается риск распространения клеток по крови, исключается вероятность воспаления тканей.
При четко ограниченной опухоли данный метод лечения будет наиболее эффективным.
Но не всегда организм человека позволяет проводить те или иные методы лечения опухоли, так как чувствительность к облучению может помешать лечению. В таком случае назначается химиотерапия.
При раке толстой кишки химиотерапия обычно направлена на уменьшение интенсивности роста злокачественного новообразования.
Обычно химиотерапия при подобном заболевании кишечника назначается после завершения хирургического вмешательства, ее целью является минимизирование риска рецидива заболевания.
Химиотерапия не всегда позволяет полностью избавиться от опухоли толстой кишки, но тормозит ее рост и действие.
Метастазы также не развиваются. Помимо вмешательства назначаются препараты, способствующие улучшению слизистой оболочки, нормализации иммунитета.
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
При лечении диетой врач назначает рацион, который не раздражает оболочку человека.
Продукты питания позволяют нормализовать желудочно-кишечную флору.
Нельзя есть слишком горячие и острые блюда, это усугубляет ситуацию, вызывая еще и гастрит.
Нельзя употреблять алкоголь, иначе клетки будут продолжать с большей скоростью отмирать.
Это зависит от количества метастазов, их интенсивности распространения, очагов поражения других органов, эффективности медикаментозного лечения и стадии развития заболевания.
Прогноз выживаемости при раке толстой кишки
От того, как быстро человек обратится к специалисту, будет зависеть, как вскоре вылечится рак толстой кишки, прогноз на этот счет зависит только от заболевшего.
Многие игнорируют первые симптомы, обращая внимание на свое здоровье тогда, когда начинается образование метастазов.
Возможно, онкологию и не найдут, но другие заболевания пищеварительной системы также могут поспособствовать дальнейшим проблемам.
Читайте также:

