Онкоскрининг рака шейки матки
Запишитесь на консультацию
Рак шейки матки — второй в мире по распространенности вид рака среди женщин и первый среди женщин молодого возраста
Причина 99% случаев злокачественного поражения шейки матки — вирус папилломы человека (ВПЧ)
Надежная и эффективная профилактика рака шейки матки это вакцинация против ВПЧ и онкоскриниг
Практически 100% случаев развития рака шейки матки можно предотвратить при своевременной профилактике!
Эрозия (эктропион) шейки матки не является патологией, требующей медикаментозного или хирургического лечения!
При наличии патологии шейки матки современные алгоритмы наблюдения и хирургические методы лечения позволяют минимизировать риск травматизации шейки матки, сохраняя репродуктивную функцию женщины
ВПЧ является одной из самых распространенных вирусных инфекцией, поражающей репродуктивные органы. Вероятность передачи инфекции при половых контактах очень высокая и поэтому патология шейки матки занимает ведущее место среди заболеваний репродуктивной системы женщин. В связи с этим, каждой женщине перед началом половой жизни рекомендуется пройти вакцинацию против ВПЧ и не позднее возраста начать регулярно проходить онкоскрининг шейки матки.
На первичном приеме гинеколог проведет общий и гинекологический осмотры, при необходимости назначит вспомогательные диагностические тесты. По результатам исследований на вторичном приеме врач поставит диагноз, даст рекомендации по профилактике онкологических заболеваний, назначит лечение.
2. Жидкостная цитология
Для чего нужна процедура:
Жидкостная цитология с высокой точностью позволяет выявить патологию шейки матки – изменения в клетках эпителия, в том числе предраковые (лейкоплакию, дисплазию), и определить степень поражения.
Как проводится:
Данный метод входит в стандарт рекомендаций ВОЗ и является более эффективным в сравнении с обычным цитологическим исследованием мазка с шейки матки, так как проводится по особой технологии. Специальный раствор и обработка препарата сохраняют все клетки для исследования в исходном состоянии, позволяют отделить примеси слизи, крови, более качественно, быстро, стандартизовано изготовить препарат для исследования, причём не один, а несколько образцов. Поэтому результат жидкостной цитологии значительно точнее, чем обычной.
Продолжительность:
Процедура забора материала займет у Вас 10–15 минут.
3. Исследование ДНК папилломавирусов высокого канцерогенного риска с определением типа
Для чего нужна процедура:
Основная причина патологии шейки матки — ВПЧ. В Клиническом Госпитале на Яузе мы используем передовую методику определения наличия ДНК вируса и его разновидности в исследуемом материале.
Как проводится:
Исследование мазков соскоба шейки матки для выявления генетического материала вируса папилломы человека методом позволяет точно диагностировать или исключить его наличие в исследуемой зоне и оценить онкогенную угрозу.
Продолжительность:
Не более 10–15 минут.
4. Расширенная видеокольпоскопия с пробой Шиллера
Для чего нужна процедура:
Расширенная кольпоскопия позволяет диагностировать изменения эпителия шейки матки, выявлять доброкачественные и злокачественные образования.
Как проводится:
В Клиническом госпитале на Яузе используется кольпоскоп нового поколения, который позволяет провести осмотр слизистой шейки матки при большом (до ) увеличении и диагностировать патологию даже на начальной стадии при незначительных изменениях. При расширенной кольпоскопии шейка матки подвергается воздействию слабого раствора уксусной кислоты, которая сужает сосуды, обеспечивая лучшую визуализацию новообразований, приобретающих в этих условиях белый цвет. Далее проводится проба Шиллера — обработка шейки матки йодным раствором (раствор Люголя): здоровый эпителий приобретает коричневый цвет, патологические ткани не окрашиваются.
Продолжительность:
Процедура абсолютно безболезненна и занимает от 10 минут до получаса. Если есть подозрение на злокачественный процесс, врач проводит биопсию пораженного участка (оплачивается дополнительно) .
Запишитесь на консультацию
В связи с тем, что заболевание протекает длительное время без выраженных симптомов, раннее его выявление значительно повышает шансы на успешное лечение. При обнаружении патологического состояния шейки матки вступают в действие надежные алгоритмы наблюдения и лечения в зависимости от выраженности заболевания и возраста женщины. С момента появления первых признаков поражения шейки матки вирусом папилломы до развития злокачественной опухоли, проходит много лет, и молодой женский организм в большом числе случаев в состоянии самостоятельно избавиться от вируса. Поэтому в детородном возрасте при начальных изменениях в клетках (CIN 1), вызванных ВПЧ, требуется только наблюдение с помощью цитологичекого исследования и кольпоскопии. Нет необходимости в медикаментозной терапии, тем более, что она не эффективна и нет показаний для прижигания (элекрокоагуляции), которая приводит только к излишней травматизации шейки матки.
Если в течении года организм не в состоянии справиться с инфекцией, или прогрессируют изменения (CIN с повышением риска развития злокачественной опухоли необходимо бережно удалить пораженный участок шейки матки.
Для этого во всем мире используется щадящая биполярная электрическая конизация шейки матки с помощью специально разработанной для этой цели тончайшей металлической петли. Квалифицированный специалист под контролем кольпоскопии выбирает границы, в которых проходит удаление, чтобы не задеть здоровые ткани, не повредить шейку матки и сохранить ее функцию, необходимую для наступления и нормального течения беременности.
Материал отправляют для гистологического исследования, чтобы убедиться, что удаление произведено в достаточном объеме. Процедура обычно проводится амбулаторно с местной анестезией, занимает несколько минут и не вызывает значительного дискомфорта. Возможно также, при наличии показаний, использовать общий наркоз в условиях стационара. После получения ответа гистологического исследования выбирается дальнейшая тактика наблюдения в соответствии с алгоритмом, разработанным и утвержденным международным медицинским сообществом.
Заболевания шейки матки — одна из ключевых специализаций нашего госпиталя. В гинекологическом отделении Центра материнства и репродуктивных технологий клинического госпиталя на Яузе функционирует специальное подразделение патологии шейки матки, где установлено специализированное оборудование, и ведут прием высококвалифицированные специалисты, прошедшие специализацию в ведущих медицинских учреждениях России и за рубежом. В распоряжении пациентов находятся все возможности современного клинического госпиталя.

Добавлена: 31.05.2015 13:29
Рак шейки матки – одно из самых распространенных онкологических заболеваний у женщин, пик риска приходится на период с 40 до 60 лет, но в целом от этой болезни не застрахована любая женщина репродуктивного возраста. При максимально ранней диагностике выживаемость пациенток достигает 100% - это наиболее благоприятный исход, - поэтому специалисты рекомендуют проводить регулярные обследования в рамках скрининга, уже сейчас на более чем 70% снижающие смертность среди заболевших раком шейки матки.
Основные методы скрининга рака шейки матки – цитологический мазок и кольпоскопия.
Цитологический мазок
Цитологический мазок производится в процессе гинекологического обследования: и то, и другое рекомендуется проходить не реже 1 раза в 2-3 года (или чаще, если есть показания или дополнительные риски). Для цитологического исследования берут клетки эпителия с шейки матки, помещают их на предметное стекло и делают видимыми с помощью окрашивания. При исследовании клеток эпителия с помощью микроскопа специалист распознает патологические изменения, которые сигнализируют о возможности развития раковой опухоли. После этого врач назначает более детальное и глубокое обследование.
Для взятия цитологического мазка вам достаточно побывать у гинеколога и соблюдать при этом обычные для гинекологического обследования правила.
Показанием для регулярного скрининга является возраст: всем женщинам старше 30 и до 60-65 лет следует периодически проходить исследование, включающее цитологический мазок. Не нужна эта процедура девушкам, не живущим половой жизнью, а также тем, у кого была удалена матка, и пожилым женщинам старше 65-70 лет, не имевшим серьезных заболеваний половой сферы и нарушений в цитологических пробах.
Кольпоскопия
Кольпоскопия – исследование слизистой шейки матки с помощью специального аппарата кольпоскопа. В процессе процедуры может быть произведен и забор тканей на исследование. Кольпоскопия применяется и как скрининговая процедура, и как углубленное исследование при обнаружении патологий в цитологическом мазке. Специалист делает выводы непосредственно в процессе осмотра, а также после исследование взятых проб. Кольпоскопия дает возможность убедиться в доброкачественности (злокачественности) опухоли, оценить масштабы поражения, сделать биопсию, непосредственно осмотреть слизистую шейки матки.
Другие способы предупреждения развития рака шейки матки включают в себя регулярный осмотр у гинеколога (не реже 1 раза в 2 года), а также вакцинацию против ВПЧ. Вирус папилломы человека (ВПЧ) является одним из самых влиятельных факторов развития рака шейки матки и, к сожалению, очень распространен; от ВПЧ прививают девочек до первого полового контакта (11-13 лет) – это эффективный вариант вакцинации.
Рак шейки матки, как и большинство онкологических заболеваний, в начале развития прогрессирует бессимптомно, но все равно следует проявлять бдительность в плане наблюдения за своим самочувствием: вас должны насторожить нетипично обильные менструации, боль, кровянистые выделения вне цикла и прочие тревожащие симптомы. При возникновении подобных проблем обязательно обратитесь к гинекологу.
Факторы риска рака шейки матки и профилактика
Возраст. Наибольшее количество случаев рака шейки матки приходится на возрастную категорию от 40 до 60 лет.
Наследственность. Если у кого-то из ваших ближайших родственниц – матери, бабушки, сестры, родной тети – был случай заболевания раком шейки матки, риск развития злокачественной опухоли у вас увеличен.
ВПЧ. Как уже было отмечено, вирус папилломы человека является коренным фактором риска; организм с нормальным иммунитетом в большинстве случаев подавляет ВПЧ, но при воздействии неблагоприятных факторов этот вирус переходит в активную стадию.
Перечисленные неустранимые факторы риска следует учитывать, корректируя в соответствии с ними свой график обследований у гинеколога и сдачи цитологического мазка.
Особенности полового поведения. Ряд факторов, связанных с половым поведением, непосредственно повышают шансы развития рака шейки матки, среди них такие, как ранее начало половой жизни и первая беременность до 17 лет, многочисленные роды, частая смена половых партнеров, частые и многочисленные аборты, долговременное применение оральных контрацептивов, незащищенный секс.
Профилактика. Бережно относитесь к своему организму и с умом контролируйте свою половую жизнь, планируйте беременности, правильно предохраняйтесь и тщательно выбирайте половых партнеров.
Инфекции половой системы. Инфекции, передающиеся половым путем , например, хламидийная, повышают риск развития рака шейки матки. Этот фактор риска усиливается в тандеме с механическими травмами шейки матки (как последствия, например, абортов).
Профилактика. Ведите максимально безопасную для своего здоровья половую жизнь, грамотно предохраняйтесь, а в случае инфицирования ИППП обязательно обратитесь к врачу и пройдите полный курс лечения.
Вредные привычки и лишний вес. Курение, употребление алкоголя, избыточный вес и неправильное питание с обилием жареного и животных жиров – все эти негативные обстоятельства являются фактором риска развития рака шейки матки, они повышают шансы заболеть и усугубляют развитие опухоли.
Профилактика. Правильно питайтесь (побольше овощей, фруктов и цельнозерновых продуктов в рационе), не курите, старайтесь не употреблять алкоголь , двигайтесь в достаточной мере, занимайтесь фитнесом.
Врач Александр Гальперин
Фото: Анна Рыбакова / Е1.RU
Рак излечим, если обнаружить его на ранней стадии. При этом не обязательно ждать, когда что-то заболит, чтобы провериться на раковые клетки. Наши коллеги с E1.RU в компании врача Александра Гальперина составили список из обследований. Рассказываем, что нужно обследовать, когда и каким образом.
Самое распространенное онкологическое заболевание у мужчин. У женщин встречается реже. Основная причина развития рака легких — это курение (80–90% заболевших — курильщики). Особенность этого вида рака в том, что развивается он, как правило, очень быстро.
Кто в зоне риска: курильщики старше 50 лет (стаж курения ). Люди, которые не курят, тоже могут заболеть, но такие случаи встречаются реже. Как правило, это люди, работающие с асбестом, хромом, мышьяком или углем. В зоне риска пациенты с хроническими обструктивными заболеваниями легких и те, у кого есть наследственная предрасположенность к опухоли.
Как вычислить свой индекс курящего (ИК): количество выкуриваемых в день сигарет нужно умножить на стаж курения в годах и поделить на 20 (количество сигарет в пачке). Например, стаж по () в день, тогда ИК=20*10/20 = 200/20=10. Индекс больше уже является фактором риска.
Какое обследование: компьютерная томография легких.
Как часто: курильщикам старше 50 лет рекомендуют делать компьютерную томографию раз в год. Проводить исследование раньше не рекомендуется (лучевая нагрузка во время исследования превышает риск развития рака легких).
— Эффективность компьютерной томографии в выше рентгена легких и в выше флюорографии, — комментирует Александр Гальперин. — Флюорографический тест не считается в этом случае эффективным. С его помощью можно определить далеко не все опухоли, то есть результат может быть ложноотрицательным.
По статистике, женщины болеют раком чаще, чем мужчины
Фото: Анна Рыбакова / Е1.RU
Это собирательное понятие для рака (опухоли) различных отделов толстой и прямой кишки. Чаще всего развивается как перерождение аденоматозных (железистых) полипов. Если диагностировать заболевание на ранней стадии, в 95% случаев его можно предотвратить.
Кто в зоне риска: для людей младше 40 лет это заболевание редкое, зато часто встречается у людей . Есть доказанные предрасполагающие факторы — лишний вес и избыточное употребление красного мяса, копченостей. Играет роль и наследственность.
Какое обследование: анализ кала на скрытую кровь иммунохимическим методом. Метод нельзя считать точным на 100%, при этом он самый простой и недорогой.
Более точный, но и более сложный метод — колоноскопия (эндоскопический метод исследование толстой кишки). Он требует специальной подготовки и высокой квалификации врача. Исследование проводится под наркозом. Во время процедуры можно увидеть полипы — предвестники рака — и безболезненно удалить их. Исследование стоит делать мужчинам старше со средней степенью риска. Если степень риска неизвестна (нет данных по наследственности), то лучше сместить возраст первого исследования до или даже раньше.
Как часто: если есть полипы или другие патологии в толстой и прямой кишке, то исследования нужно проводить каждый год, если нет, то каждые .
Колоректальный рак лучше всего покажет колоноскопия (эндоскопический метод исследование толстой кишки)
Фото: Артем Устюжанин / Е1.RU
Появление рака желудка чаще всего связано с влиянием внешних причин.
Кто в зоне риска: люди, которые питаются неправильно (повышенное употребление копченостей, вяленых продуктов, перегретых жиров — жареной еды с хрустящей корочкой, чипсов, жареных пирожков, соленой пищи в больших количествах, а также продуктов с нитратами). Люди, зараженные спиралевидной бактерией Helicobacter pylori, которая обитает в привратнике желудка, а также курильщики (особенно если совмещать курение с алкоголем).
Это самая распространенная инфекция во всем мире. Считается, что носителями Helicobacter pylori являются 60% населения планеты.
Также в зоне риска люди с заболеванием желудка (язвенная болезнь), а вот наследственный фактор реже играет роль при возникновении рака желудка.
— В последнее время этот вид рака встречается гораздо реже. Это может быть связано с тем, что люди стали больше следить за своим питанием, а мы лучше научились лечить язвенную болезнь, которая тоже нередко приводила к опухолям, — говорит Александр Гальперин.
Какое обследование: фиброгастроскопия (ФГС). Во время этого обследования врачи смотрят желудок и двенадцатиперстную кишку. Рекомендуется также сделать исследование на хеликобактер (Helicobacter pylori) — микроорганизм, который инфицирует слизистую оболочку желудка и/или двенадцатиперстной кишки. Он способен вызывать гастрит, дуоденит, язвенную болезнь желудка и двенадцатиперстной кишки, а также злокачественные опухоли желудка.
Как часто: ФГС рекомендуют делать однократно в 40 лет, если нет жалоб.
В возрасте 40 лет нужно пройти исследование и на хеликобактер. Для того, чтобы узнать, есть у вас эта инфекция или нет, нужно сдать кровь на антитела класса IgA к (иммуноглобулины к возбудителю хеликобактериоза) или анализ сделают во время ФГС. Если результат положительный, инфекцию нужно лечить, затем повторять исследования каждые .
Фото: Анна Рыбакова / Е1.RU
На третьем месте у российских мужчин (после рака легких и рака предстательной железы) и на втором (после рака молочной железы) — у женщин. Этот вид опухоли развивается так же стремительно, как рак легких.
Также в зоне риска люди, которые загорают под открытыми лучами солнца в дневное время (делать это можно только утром и вечером при условии использования солнцезащитного крема). Рискуют люди, которые регулярно ходят в солярий (во многих странах он уже запрещен, так как его лучи значительно повышают риск развития онкологического заболевания).
Какое обследование: главным тестом будет самоосмотр. Нужно обращать внимание на ранку, которая не заживает на протяжении нескольких недель, пятно, постепенно увеличивающееся в размерах, родинку, которая изменила форму или цвет. В пораженной области часто наблюдаются покраснение, зуд, боль, кровотечение или шелушение. Важно знать, что рак кожи способен развиться, в том числе и на слизистых оболочках — во рту или в полости носа, а также под волосами на голове.
Если вы заметили у себя что-то подобное, нужно обратиться к дерматологу. Онкологи и дерматологи используют дерматоскоп — прибор, позволяющий разглядеть структуру новообразования детально, в поляризованном свете. Для окончательного подтверждения природы опухоли используется такой метод, как биопсия.
В случае если вы заметили на теле новую родину или ранку, которая долго не заживает, нужно записаться на прием к дерматологу, который проведет дерматоскопию
Фото: Артем Устюжанин / Е1.RU
Рак предстательной железы
Встречается только у мужчин. Доля рака предстательной железы составляет 14,4% от всех онкологических заболеваний мужчин, а смертность от этого вида рака находится на уровне 7,6%. Нужно знать, что рак предстательной железы поддается хирургическому вмешательству. Если удалось выявить заболевание на ранней стадии, то высока вероятность избавиться от заболевания полностью.
Кто в зоне риска: болезнь в 6 из 10 случаев диагностируется после (у людей также встречается, но крайне редко). Средний возраст диагноза — . В России в возрасте от 50 до показатель смертности от рака предстательной железы не превышает на человек, тогда так в возрасте от 70 до он более чем в выше — 150 на мужчин.
Какое обследование: анализ крови на общий ПСА (простатический специфический антиген). Сейчас об этом методе много спорят, потому что он нередко выдает ложноположительный результат (значения могут повышаться не только из-за возникновения опухоли, но и из-за других причин). Однако для врача результаты теста могут стать показателем того, что нужно направить пациента на более точное (но менее щадящее обследование) — биопсию.
Как часто: в 50 лет однократно (в 45 при наследственном факторе), далее — в зависимости от результата, но не реже чем раз в 3 года. Референсные значения должны быть в районе от 0 до .
Доля рака предстательной железы составляет 14,4% от всех онкологических заболеваний мужчин
Фото: Артем Устюжанин / Е1.RU
Опухоль молочной железы
Встречается у женщин, редко — у мужчин.
Кто в зоне риска: до 40 лет вероятность развития опухоли составляет 0,5%, в возрасте — уже 4%, а возрасте — 7%. Однако случаи, когда молодые женщины умирают из-за этого заболевания, также встречаются, хоть и редко.
Какое обследование: золотым стандартом считается маммография (рентгеновское исследование молочной железы). Этот метод достаточно точный: на снимке видно всю молочную железу.
УЗИ молочных желез — метод менее точный. Результат во многом будет зависеть от врача, который проводит исследование. Так, например, нередки случаи, когда специалист пропускает опухоль при обследовании объемной молочной железы.
— Проводить самообследование также можно, но сейчас уже считается, что зачастую это приводит к повышенной тревожности у пациенток и ложноположительным результатам. Кроме того, эффективность самообследования серьезно подвергнута сомнению большими исследованиями, — комментирует Александр Гальперин.
Как часто: маммографию рекомендуют делать после регулярно, то есть раз в , после — раз в год. УЗИ молочных желез до — в .
На сегодняшний день нет серьезных научных работ и исследований, которые бы доказывали, что экстракорпоральное оплодотворение (ЭКО) само по себе повышает риск возникновения онкологического заболевания, говорит врач.
История Анджелины Джоли в России пока вряд ли возможна, потому что превентивное удаление органов у нас запрещено законом
Фото: Артем Устюжанин / Е1.RU
История Анджелины Джоли, говорит Гальперин, в России вряд ли возможна:
— Джоли превентивно удалили железистые ткани в молочной железе после генетического теста, показавшего высокую предрасположенность к раку молочной железы и раку яичников. Такой тест есть, и сделать его можно и у нас. Но оперировать здоровые органы у нас никто не будет, потому что превентивное удаление органа в России запрещено законодательно. Врачи оперируют только в том случае, если есть угроза жизни пациента.
Встречается часто, поэтому обследование нужно проводить регулярно, особенно если у женщины раньше был найден вирус папилломы человека (ВПЧ).
Кто в зоне риска: женщины, зараженные вирусом папилломы человека. ВПЧ выявляется у 100% больных раком. Причем за 70% случаев рака шейки матки ответственны папилломавирусы человека и штаммов.
Какое обследование: самый главный скрининговый тест — Pap-тест. Это исследование соскоба с шейки матки, которое проводится на цитологию (измененные клетки). Тест довольно простой, не болезненный, делается во время приема у гинеколога.
Как часто: при периодическом обследовании девушек и женщин через после начала половой жизни, но не позже (рекомендовано брать анализ ежегодно и не реже чем каждые ). Каждые начиная с возраста и до при трех последовательных отрицательных результатах.
Вирус папилломы человека выявляется у 100% больных раком, поэтому врачи рекомендуют прививать девочек от ВПЧ
Фото: Артем Устюжанин / Е1.RU
Ежегодно при наличии вируса папилломы человека (ВПЧ), при иммунной системе, ослабленной в результате трансплантации, химиотерапии или длительного применения стероидных гормонов.
— Для того чтобы снизить риск возникновения рака шейки матки, нужно проводить вакцинацию, — рассказывает Александр Гальперин. — Прививка в первую очередь необходима до начала сексуальной жизни. Разрешена она с , но обычно делают подросткам. Дополнительно рекомендуется привиться молодым сексуально активным женщинам до : именно так произошло в Австралии, когда, кроме девочек-подростков, начали вакцинировать и молодых девушек. Имеет смысл прививаться и женщинам более старшего возраста. Доказано, что вакцина вреда не нанесет. Вакцина вводится , вторая и третья дозы вводятся через и через после первой. В США врачи рекомендуют и в части европейских стран проводить вакцинацию и мальчикам от ВПЧ, чтобы они не были носителями (при этом нет никаких доказательств того, что наличие ВПЧ может стать причиной онкологического заболевания у мальчиков). На сегодняшний день это единственная вакцина, которая борется с онкологическим заболеванием. Но в национальном календаре ее нет.
Что нужно знать до того, как пойти онкоскрининг
— Что такое скрининг?
— Это попытка идентифицировать болезнь или предболезненное состояние у внешне здоровых людей с помощью специальных тестов. Прежде чем понять, какие именно обследования проходить, нужно оценить все риски (например, определить, чем болели ваши родственники). Искать у себя редкие заболевания не надо. Так, по статистике, самая высокая смертность в России от болезней системы кровообращения (более половины умерших), на втором месте — смертность от новообразований — 14,4%. На это и нужно обратить внимание в первую очередь.
— Чем скриниг отличается от диагностики?
— Диагностика и скрининг — это разные вещи. Мы диагностируем конкретную болезнь при определенных клинических симптомах. Как правило, человек обращается к врачу с конкретной проблемой, и доктор начинает искать, что это может быть (то есть заниматься диагностикой). Во время скрининга мы пытаемся идентифицировать болезнь или предболезненное состояние у людей, у которых нет жалоб и клинических проявлений той или иной болезни.
— Кому нужно пройти онкоскрининг?
— Каждый человек вправе проверять себя на разные заболевания, но есть нюансы. Нужно понимать, что скрининг — это не так просто, как кажется. Исследования стоят времени, нервов и денег. Поэтому то, что мы ищем, должно быть реальной проблемой, у этого состояния должна быть скрытая стадия, должен быть подходящий диагностический тест (безопасный), медицина должна уметь лечить это состояние, и это лечение должно быть доступно.
Каждый человек при желании может проверить себя на те или иные заболевания. Но лучше всё же понимать, что именно вы ищите и почему
Фото: Артем Устюжанин / Е1.RU
— Что такое ложнопозитивный результат?
— Медицина — наука неточная, и у любого, даже самого современного и крутого теста, может быть ложноположительный результат. После того как тест показывает такой результат, врач начинает углубленный поиск. То есть наступает время уже совсем не безобидных методов диагностики. Например, биопсия, при которой берутся кусочки ткани, и тяжелые лучевые методы.
Случаются ложноположительные результаты при обследовании молочной железы. Есть случаи доброкачественных опухолей, которые сами по себе могут не нести негативных последствий для женщины. То есть она может не знать об этом новообразовании и прекрасно с ним жить. Но в некоторых случаях пациентке даже делают операцию, которая, по большому счету, была не нужна.
— Что такое ложноотрицательный результат?
Что чаще всего делает врач, когда видит такое заключение? Он говорит, что у пациента всё хорошо, и больше никуда направлять его не будет. Но проблема в том, что такое заключение ровно ничего не значит. Есть очень много разновидностей опухолей, которые при флюорографических исследованиях в принципе не видно.
Флюорография может быть эффективна только для выявления туберкулеза на определенных стадиях. Но туберкулез — это, конечно, серьезное заболевание, но далеко не такое распространенное, как, например инфаркт. От проведения массовых флюорографических обследований в Европе и США давно отказались, а ведь у нас на флюорографию отправляют целыми предприятиями.
Флюорография может быть эффективна только для выявления туберкулеза на определенных стадиях, но не раковых заболеваний
Фото: Артем Устюжанин / Е1.RU
— Опасны ли скрининговые исследования?
— Само по себе обследование действительно может быть небезопасным. Например, скринингом можно назвать компьютерную томографию для человека, которого ничего не беспокоит. КТ — это рентгеновский метод и несет существенную лучевую нагрузку. Делать ее надо только при серьезных показаниях. Любимая многими УЗИ-диагностика — хороший метод, безопасный. Но сильно зависит от доктора, который его проводит. Также есть пределы разрешения метода, и, соответственно, могут быть ложноотрицательные результаты.
Существует множество других онкологических заболеваний, одни из них встречаются чаще, другие реже. Для них не существует тестов, достоверно указывающих на опухоль в доклинической (до появления симптомов) стадии. Поэтому важно следить за собой, если появились какие-то изменения в организме: стали худеть без причины, изменился голос, появились кровянистые выделения, незаживающие ранки, припухлости, длительные боли — надо идти к врачу. В таких случаях обследование будет проходить уже по другой программе. И помните, рак излечим, главное — не запустить болезнь.

- Симптомы рака шейки матки
- Причины возникновения
- Разновидности рака шейки матки
- Распространение рака шейки матки в организме
- Диагностика рака шейки матки
- Лечение рака шейки матки
- Профилактика
- Прогноз при плоскоклеточном раке шейки матки
- Цены на лечение рака шейки матки
Симптомы рака шейки матки

Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска – папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30–40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 – к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12–18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2–3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
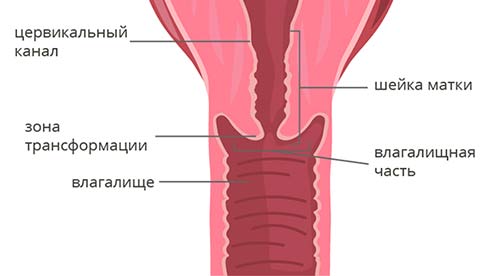
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак - это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма - это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Распространение рака шейки матки в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации – там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35–40% случаев в России диагноз впервые ставится пациенткам с III–IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа – прибора, напоминающего бинокль с источником освещения.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Прогноз при первичной диагностике рака шейки матки определяется степенью запущенности процесса. К сожалению, в нашей стране на протяжении последних десятилетий сохраняется очень высокая доля женщин, впервые обращающихся за медицинской помощью на поздних стадиях заболевания. При своевременно поставленном диагнозе у пациентов на 1-й стадии рака шейки матки показатель 5-летней выживаемости составляет 75-80%, для 2-й стадии — 50-55%. Напротив, при выявлении на 4-й стадии рака шейки матки большинство пациенток не доживает до пятилетнего рубежа, умирая от распространения опухоли или осложнений.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При раке шейки матки одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при этом заболевании значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9–12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз при плоскоклеточном раке шейки матки
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
Несмотря на низкие показатели пятилетней выживаемости, рак с метастазами — это не повод опускать руки. Существуют методы лечения, которые помогают затормозить прогрессирование заболевания, продлить жизнь, справиться с мучительными симптомами. Врачи в Европейской клинике знают, как помочь.
Читайте также:

