Новообразование сосудов в роговице
Доброкачественные новообразования — результат аномального роста клеток в определенной части тела. Ткани глаза в этом отношении исключением не являются, в этой части тела доброкачественные опухоли — не редкость. Доброкачественные новообразования не опасны для жизни и не являются раковыми, в большинстве случаев прогноз благоприятен. Однако если пережимаются кровеносные сосуды или нервные окончания, состояние пациента с доброкачественной опухолью может измениться: появятся боли. Поэтому эти опухоли требуют удаления.
Рост доброкачественной опухоли может быть связан с:
- воздействием токсинов;
- влиянием облучения, радиации (например, вследствие лечения злокачественных опухолей);
- наследственными факторами;
- строгой диетой, бедной питательными веществами;
- воздействием сильного стресса;
- локальной травмой или контузией;
- воспалительным процессом;
- воздействием инфекции.
Доброкачественные новообразования конъюнктивы
Типы доброкачественных новообразований конъюнктивы
Меланома. Наиболее распространенная злокачественная опухоль конъюнктивы. Проявляется преимущественно в среднем и зрелом возрасте, имеет 20% риск перерождения в злокачественную опухоль. Внешние признаки: узелок розового или коричневого цвета на белой части белка глаза. Лечение необходимо начать, когда опухоль имеет малые размеры, поскольку в ходе роста она может вторгнуться в другие участки глазного яблока и привести к необходимости обширной операции.
Невус. Маленький, плоский участок, состоящий из специфических клеток - меланоцитов. В редких случаях преобразуется в злокачественную меланому.
Лимфома. Опухоль лососевого цвета, нередко является признаком системной лимфомы. Для определения злокачественной природы новообразования проводят биопсию. Доброкачественные лимфомы так же необходимо удалять.
Киста. Любой тип тонкостенной полости, заполненный жидкостью или полутвердой субстанцией. В зависимости от причины возникновения может в одинаковой степени быть как злокачественной, так и доброкачественной.
Воспалительные опухоли. Развиваются вследствие защитной реакции организма на травмы, инфекции или раздражения. Удаляются хирургическим путем.
Лечение опухолей конъюнктивы
Конъюнктивные опухоли диагностируются во время обследования с использованием щелевой лампы — биомикроскопии. Преимущественно лечение сосредоточено на минимальном хирургическом вмешательстве, поскольку масштабные операции нередко приводят к удалению глаза или потере зрения. Иногда, если опухоль не растет, удаление не требуется. В подобных случаях проводится только наблюдение. Если опухоль приподнимает или деформирует глазное яблоко, применяется криотерапия, специальные глазные капли.
Новообразования роговицы, слезной железы и протока
Наиболее распространенными типами доброкачественных опухолей роговицы, слезной железы и протока являются:
- Кавернозные гемангиомы.
- Птеригиум.
- Плеоморфные аденомы.
- Гистициомы.
- Гиперплазия местных тканей.
Кавернозная гемангиома
Медленно растущая опухоль кровеносных сосудов глаза. Чаще всего появляется во взрослом возрасте, причем только на одном глазу.
Основные симптомы: болезненное, явно выступающее за границу глаза новообразование винного, красного, темно-бордового цвета, чувство распирания века, ухудшение четкости зрения.
Лечение: при отсутствии роста — наблюдение, при активном росте — удаление при помощи ФДТ (фотодинамической терапии), лазера, криодеструкции и лазерной коагуляции.
Птеригиум
Крыловидная плева на боковой части глазного яблока. Возраст больных: от 20 до 50 лет. Появляется в области конъюнктивы ближе к носу и может врастать в роговицу. Заболеваемость птеригиумом особенно высока у людей, проживающих в сухих, пыльных, жарких условиях. Симптомы: образование белой пленки с редкими кровеносными сосудами, раздражение глаз, отек и зуд, снижение остроты зрения.
Лечение: хирургия, пересадка роговицы и конъюнктивы.
Доброкачественные опухоли слезных желез:
- плеоморфная аденома;
- гиперплазия лимфоидной ткани;
- доброкачественная фиброзная гистициома.
Это медленно растущие опухоли, чаще возникающие в возрасте 40-50 лет.
Симптомы: безболезненное смещение глазных яблок, отек верхней части века.
Лечение доброкачественных опухолей слезной железы хирургическое, плеоморфные аденомы могут возникать повторно.
Новообразования сосудистой оболочки глаза, сетчатки, ресничного тела
Опухоли сосудистой оболочки глаза, сетчатки, ресничного тела:
- Меланома (хориоидальная, меланома радужки, мерцательная).
- Менингиомы.
- Невусы и кисты радужки, сосудистой оболочки глаза.
- Опухоли зрительного нерва и различных частей глазницы.
Меланома

Образуется на радужной и сосудистой оболочке, ресничном теле или сетчатке. Хориоидальные меланомы наиболее распространены, в год регистрируется около 6 млн случаев таких новообразований. Меланомы радужной оболочки представляют собой небольшие темные пятна на цветной части глаза. Прогноз благоприятен. Размер такой меланомы составляет от 3 мм и более.
Симптомы: пятно на радужке, ухудшение зрения, искажение формы зрачка, катаракта, повышенное глазное давление.
Лечение: при отсутствии роста — наблюдение, при активном росте хирургическое удаление, в тяжелых случаях необходима энуклеация (удаление глазного яблока).
Такие меланомы хорошо дифференцированы и редко перерождаются в злокачественные, однако при неблагоприятных условиях и агрессивном росте не исключен неблагоприятный прогноз.
Мерцательные меланомы образуются у пациентов старше 60 лет, способствуют отслоению сетчатки, подвывиху хрусталика, расширению передней части склеры.
Невусы и кисты радужной оболочки
Плоские небольшие новообразования, бессимптомные, с медленным прогрессом. Первичные кисты радужной оболочки образуются редко, как правило, в результате опухоли, длительного использования линз, паразитарной инфекции.
Опухоли зрительного нерва
Глиомы и менингиомы — вот основные типы опухолей зрительного нерва.
Симптомы: постепенное, безболезненное ухудшение зрения, в редких случаях — кровотечение, приводящее к внезапной потере зрения, у детей может развиться косоглазие, возможен экзофтальм, слабая реакция зрачка на свет, потеря цветового восприятия, ограничение движения глазных яблок. Лечение глиом и менингиом обычно хирургическое, особенно при их интенсивном росте.
Меланоцитома — еще один вид доброкачественной опухоли глаза.
Симптомы: сжатие артерий, ишемия, некроз тканей, снижение остроты зрения. Лечение: выжидательная тактика и наблюдение при отсутствии роста, удаление при активном росте.
При неоваскуляризации роговицы в ткань этой оболочки глаза прорастают измененные новообразованные сосуды.
В норме роговицы является сферической прозрачной оболочкой глазного яблока с гладкой поверхностью. В ней полностью отсутствует сосудистая сеть. Питается роговица из сосудов краевой системы, которая располагается в периферической области (зона лимба), представляющей собой переход от конъюнктивы в роговичную оболочку.
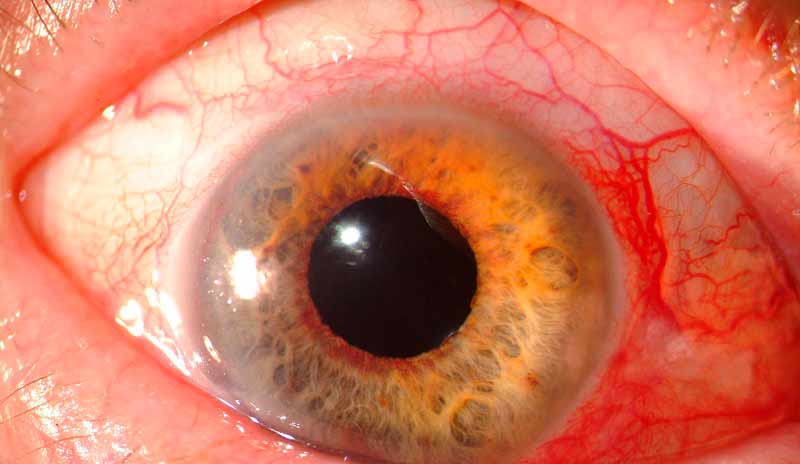
Причины неоваскуляризации роговицы
Развитие этого патологического состояния может быть связано с рядом причин, включая травмы и ожоги глазного яблока. Измененные сосуды также образуются в ткани роговицы в результате тяжелого воспаления, дегенеративных и дистрофических процессов в этой области. Кроме того, неоваскуляризация является одним из послеоперационных осложнений, а также может возникать при бесконтрольном и длительном использовании контактных линз.
При всех этих заболеваниях возникает так называемая гипоксия ткани, которая сопровождается недостаточной концентрацией кислорода. В результате вырабатываются специфические активные вещества, что и приводит к росту новых сосудов. Эта реакция организма является универсальной и возникает в ответ на повреждение. Эти измененные сосуды должны обеспечивать поврежденную ткань кислородом и другими необходимыми веществами. Помимо формирования новой сосудистой сети, в ткани роговицы зачастую разрастаются соединительнотканные волокна (фиброзная ткань), которые приводят к формированию рубца. За счет этого ускоряется процесс восстановления при ожоге, травме или воспалении, то есть исход повреждения становится более благоприятным. Однако, на фоне формирования сосудистой сети и рубцовой ткани отмечается снижение прозрачности роговицы, то есть падает острота и качество зрения. Если в патологический процесс вовлекаются центральные зоны, то возрастает риск полной потери зрения.
Виды неоваскуляризации роговицы
Все типы неоваскуляризаций роговицы можно разделить на три группы:
- Поверхностная (сопровождается разрастанием поверхностных конъюнктивальных сосудов, которые просто продолжаются через лимбическую область);
- Глубокая (сосудистая сеть направлена от периферии к центральной зоне, врастая в роговицу из глубоких слоев лимбической области);
- Комбинированная.
Диагностика
Диагностика при неоваскуляризации роговицы основана на жалобах пациента на снижение зрения (при поражении центральной области роговицы). Внешне можно выявить вновь образованные сосуды в прозрачной ткани роговицы, а также разрастание фиброзной ткани вокруг сосудистой сети (представлена красными веточками).
Лечение
Целью лечения при этом заболевании является предотвращение дальнейшего развития неоваскуляризации и уменьшение выраженности вновь образованной сосудистой сети.
Чтобы восстановить прозрачность измененной роговицы требуются очень сложные реконструктивные операции, включая кератопластику, которая сопровождается послойным замещением ткани роговицы донорским веществом.
Кератопротезирование также является очень сложной операцией, которая проводится в несколько этапов. При этом хирург формирует плотное бельмо, вживляя в него прозрачный цилиндр оптически активной ткани. Чаще всего подобное вмешательство назначают пациентам с ожоговым бельмом на роговице, если трансплантация донорской ткани не эффективна.
Такие операции позволяют повысить прозрачность центральной зоны роговичной оболочки и улучшить зрение в целом. Однако часть новообразованных сосудов остается, потому что такая операция тоже является своеобразной травмой для глаза. Чтобы эта сосудистая сеть не функционировала, можно использовать различные физические методы (криовоздействие, лазерная коагуляция, диатермокоагуляция, фотодинамическая терапия). При этом кровоток по этим сосудам прекращается, а они запустевают. Кроме того, для этих целей используют препараты, которые замедляют рост этих измененных сосудов.

Неоваскуляризация роговицы

Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления. В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.
Причины неоваскуляризации роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации:
- Травматические повреждения. Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации.
- Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
- Дегенеративно-дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои.
- Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода. При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
Патогенез
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода. Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток. Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
Классификация
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы:
- Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу.
- Глубокая. Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек.
- Смешанная. Процесс неоваскуляризации затрагивает всю толщу оболочки.
Симптомы неоваскуляризации роговицы
При одностороннем процессе нарушается бинокулярное зрение. Адаптация к монокулярному зрению при поражении оптической части затруднена у больных зрелого возраста. Из-за постоянного дискомфорта, вызванного помехами перед глазами, возникает головная боль. Многие пациенты используют цветные линзы, чтобы уменьшить выраженность визуальных изменений, это еще больше усугубляет клиническую симптоматику. Длительное течение заболевания приводит к изменению радиуса кривизны роговицы, ее утолщению, что становится причиной увеличения индекса преломления и искажения зрения.
Осложнения
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте. Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма. На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
Диагностика
- Визометрию. Измерение остроты зрения – базовый метод диагностики. В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты.
- Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений. При поверхностной форме определяется ток крови в новообразованных сосудах.
- Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны.
- УЗИ глаза. Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
Лечение неоваскуляризации роговицы
- Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке. После удаления измененного участка роговицы на его место подшивают донорский материал.
- Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма. Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки.
- Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания. В позднем послеоперационном периоде возможна реканализация сосудов.
- Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз и профилактика
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток. Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.
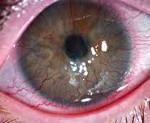
Общие сведения
Неоангиогенез роговой оболочки – широко распространенная патология в практической офтальмологии. Согласно статистическим данным, около 40 млн. пациентов во всем мире нуждаются в пересадке роговицы в связи с развитием осложнений этого заболевания. Доказано, что в норме только 0,01% эндотелиоцитов находится на стадии деления. В состоянии хронической гипоксии этот показатель возрастает в десятки раз. У 14,5% больных наблюдается стойкое снижение зрительных функций. Риск развития слепоты составляет около 20-25%. Заболевание с одинаковой частотой встречается среди лиц мужского и женского пола. Географических особенностей распространений не отмечается.
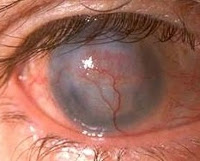
Причины неоваскуляризации роговицы
Выделяют множество факторов, приводящих к данному заболеванию. Все они имеют единый механизм развития, поскольку усиленный ангиогенез – это компенсаторная реакция тканей на дефицит кислорода. Основные причины неоваскуляризации:
- Травматические повреждения. Вследствие травм (ранений, ожогов глаз) или хирургических вмешательств в области роговой оболочки, орбитальной конъюнктивы и лимба образуются рубцовые дефекты, которые приводят к глубокой неоваскуляризации.
- Хронический кератит. Длительное течение воспалительных процессов (кератит, кератоконъюнктивит) становится причиной гипоксии оболочек глаза и провоцирует неоангиогенез.
- Дегенеративно-дистрофические изменения. Множественные язвенные дефекты и рецидивирующие эрозии стимулируют сосудистую пролиферацию из-за утолщения роговой оболочки и недостаточного поступления кислорода в глубокие слои.
- Длительное ношение контактных линз. Заболевание развивается из-за механической преграды на пути поступления кислорода. При высоком риске или первых симптомах патологии пациенту рекомендуют использовать линзы с высокой кислородной проницаемостью и чередовать их с ношением очков.
Патогенез
В норме роговица – это оболочка глазного яблока, лишенная кровеносных сосудов. Ее кровоснабжение и трофику обеспечивает сосудистая сеть, расположенная в области лимба. Пусковой фактор развития заболевания – региональная гипоксия, при которой в роговицу поступает недостаточное количество кислорода. Это приводит к усиленной секреции оксида азота, что проявляется расширением и повышением проницаемости сосудов на границе склеры и роговой оболочки. Протеолитическая деградация базальной мембраны и активация плазминогена способствуют пролиферации эндотелиальных клеток. Усиленное образование эндотелиоцитов, мобилизация перицитов и клеток гладкой мускулатуры лежат в основе неоваскуляризации роговицы.
Классификация
С клинической точки зрения офтальмологи выделяют следующие формы неоваскуляризации роговицы:
- Поверхностная. Сосуды с области лимба в неизмененном виде переходят на роговицу.
- Глубокая. Сосуды, направляясь от периферических отделов к центральным, врастают в толщу роговицы. Поражаются средние и глубокие слои стромы. Склеральные и эписклеральные сосуды имеют вид параллельно идущих ниточек.
- Смешанная. Процесс неоваскуляризации затрагивает всю толщу оболочки.
Симптомы неоваскуляризации роговицы
При одностороннем процессе нарушается бинокулярное зрение. Адаптация к монокулярному зрению при поражении оптической части затруднена у больных зрелого возраста. Из-за постоянного дискомфорта, вызванного помехами перед глазами, возникает головная боль. Многие пациенты используют цветные линзы, чтобы уменьшить выраженность визуальных изменений, это еще больше усугубляет клиническую симптоматику. Длительное течение заболевания приводит к изменению радиуса кривизны роговицы, ее утолщению, что становится причиной увеличения индекса преломления и искажения зрения.
Осложнения
Наиболее распространенное осложнение неоваскуляризации роговицы – тотальное сосудистое помутнение. Помимо изменения нормального цвета глаз, бельмо приводит к слепоте. Пациенты с данной патологией входят в группу риска развития воспалительных и инфекционных заболеваний (кератоконъюнктивит, кератит). Патологическая неоваскуляризация часто осложняется кровоизлиянием в переднюю камеру глаза. Редко интенсивный ангиогенез выступает причиной гемофтальма. На поздних стадиях развивается полимегатизм, при котором наблюдается необратимое изменение размеров эндотелиоцитов.
Диагностика
- Визометрию. Измерение остроты зрения – базовый метод диагностики. В зависимости от степени разрастания сосудов острота зрения варьирует от незначительного снижения зрительных функций до их полной утраты.
- Биомикроскопию глаза. Методика позволяет изучить степень прозрачности оптических сред глаза, выявить признаки воспалительных и дистрофических изменений. При поверхностной форме определяется ток крови в новообразованных сосудах.
- Кератометрию. Исследование дает возможность изучить структуру роговой оболочки, определить, насколько изменился радиус ее кривизны.
- УЗИ глаза. Цель проведения ультразвукового исследования в В-режиме – выявить вторичные изменения, связанные с прогрессированием неоваскуляризации.
Лечение неоваскуляризации роговицы
- Сквозную кератопластику. Методика используется при врастании сосудов в роговую оболочку на ограниченном участке. После удаления измененного участка роговицы на его место подшивают донорский материал.
- Кератопротезирование. Это – метод выбора в лечении пациентов с глубокой формой неоваскуляризации или с осложненным течением патологии из-за возникновения тотального сосудистого бельма. Кератопротез устанавливают только спустя 3 месяца после имплантации опорной пластинки.
- Лазерную коагуляцию неососудов. Проводится поэтапная коагуляция эндотелиальных каналов и капилляров от центральной части к периферии. Методика более эффективна при поверхностном варианте заболевания. В позднем послеоперационном периоде возможна реканализация сосудов.
- Фотодинамическую терапию. Метод базируется на светоиндуцированной химиотерапии. Фотосенсибилизатор селективно накапливается в тканях с повышенной пролиферативной активностью.
Прогноз и профилактика
Прогноз для жизни при неоваскуляризации роговицы благоприятный, прогноз в отношении зрительных функций зависит от степени прорастания сосудов. В большинстве случае своевременное лечение обеспечивает полное восстановление остроты зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика включает соблюдение техники безопасности в условиях производства, контролирование длительности ношения контактных линз в течение суток. Пациенту, который носит линзы, необходимо обращаться за консультацией к специалисту не реже одного раза в год и выбирать линзы с высоким коэффициентом пропускания кислорода.

В нормальном состоянии роговица глаза прозрачна и имеет абсолютно гладкую поверхность. При такой патологии, как неоваскуляризация, в тканях ее оболочки происходят изменения: появляются новообразованные сосуды. В статье рассмотрим, чем опасно такое состояние, а также разберемся, поддается ли оно лечению.
Неоваскуляризация роговицы — что это такое?
Неоваскуляризация роговицы (или неоангиогенез) — это патологическое состояние глаз, с которым довольно часто имеют дело офтальмологи. При этой патологии происходит прорастание кровеносных сосудов внутрь роговой оболочки, которая в нормальном состоянии имеет прозрачную структуру и гладкую поверхность.
Согласно статистике, в мире примерно 40 миллионов больных нуждаются в пересадке роговицы по причине осложнившегося неоангеонеза. Заболевание опасно тем, что в 20-25 процентах случаев оно приводит к полной слепоте.
Неоваскуляризацией в равной степени страдают мужчины и женщины. Причин возникновения болезни может быть много. В их числе:
Травмы глаз. Это могут быть ожоги, проникающие ранения или неудачные хирургические вмешательства, вследствие которых образуются рубцовые дефекты, приводящие к разрастанию сосудов.
Изменения дегенеративно-дистрофического характера. Подразумеваются эрозии, а также язвенные дефекты в рецидивирующей стадии. Неоангиогенез появляется из-за утолщения слоев роговой оболочки и отсутствия нормальной трофики, как следствие.
Хронический кератит. Данная болезнь также служит частой причиной появления новообразованных сосудов в области роговицы глаза. Из-за длительного лечения, характерного для кератита и кератоконъюнктивита, происходит кислородное голодание, а в результате — неоваскуляризация.
Длительное ношение контактной оптики. При использовании линз крайне не рекомендовано превышать допустимые сроки эксплуатации изделий. В противном случае может наступать гипоксия роговицы, которая впоследствии приводит к соответствующим осложнениям.
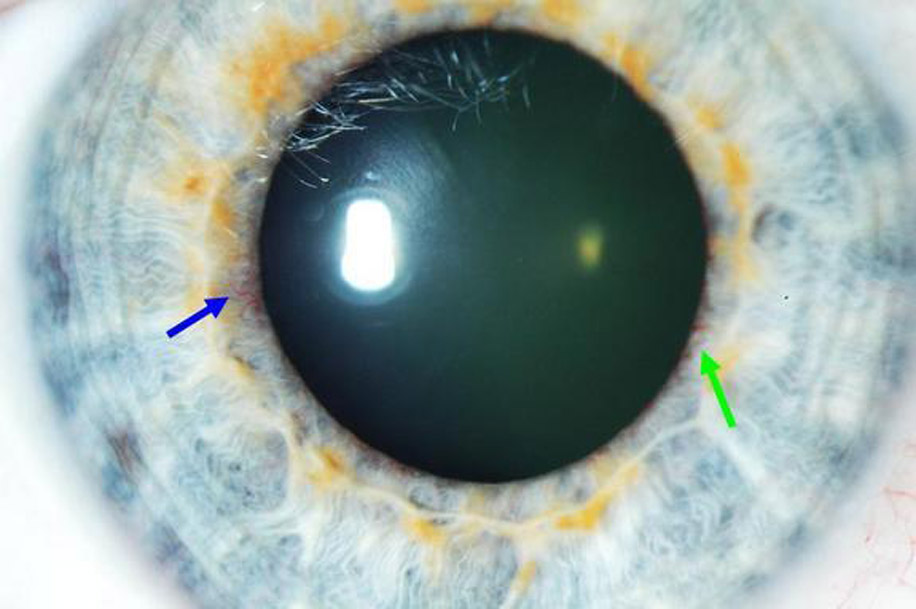
В офтальмологии разделяют три основные формы неоваскуляризации:
Поверхностная (когда сосуды в неизменном виде внедряются в роговицу с области лимба);
Глубокая (сосуды прорастают в толщу роговой оболочки из периферии к центру, серьезно повреждаются и средние, и глубокие слои стромы);
Смешанная (патологический процесс затрагивает всю площадь оболочки).
Нередко при неоваскуляризации происходят кровоизлияния в области передней камеры органов зрения. На последних этапах поражения может наступить существенное снижение четкости зрения.
Какие симптомы укажут на неоваскуляризацию роговой оболочки?
Неоваскуляризация роговицы, лечение которой не происходит своевременно, может привести к полной слепоте. На начальных стадиях развития заболевание практически не влияет на рефракцию (зрение, если и снижается, то незначительно, что фактически неощутимо). Однако визуально определить разрастание в роговице кровеносных сосудов можно по верному симптому: начинает снижаться прозрачность ее поверхности.

В разные временные интервалы могут появляться темные пятна перед глазами и пелена. При этом пациенты часто отмечают чрезмерную быструю утомляемость, нарушение бинокулярного зрения, головные боли, провоцируемые перенапряжением из-за постоянных помех перед глазами.
По мере прогрессирования патологии больной ощущает сужение зрительных полей, а также трудности с пространственным восприятием.
Часто пациенты с неоваскуляризацией для скрытия видимых дефектов начинают пользоваться цветными контактными линзами, полностью покрывающими роговицу и придающими ей нормальный вид. Однако желание скрыть эстетические неточности только усугубляет ситуацию, поскольку показатели кислородо- и влагопроницаемости у такой оптики понижены, а значит, роговая оболочка, которая и без того подвержена гипоксии, еще больше страдает от недостатка трофики. Это способствует прогрессированию неоангиогенеза.
Неоваскуляризация роговицы: лечение, препараты
Основная задача, которую преследует лечащий врач, выявивший неоваскуляризацию роговой оболочки у пациента на ранней стадии, — снизить выраженность клинического проявления болезни и исключить ее дальнейшее прогрессирование. Классическая консервативная терапия подразумевает инстилляцию глюкокортикостероидов в роговицу и других препаратов.
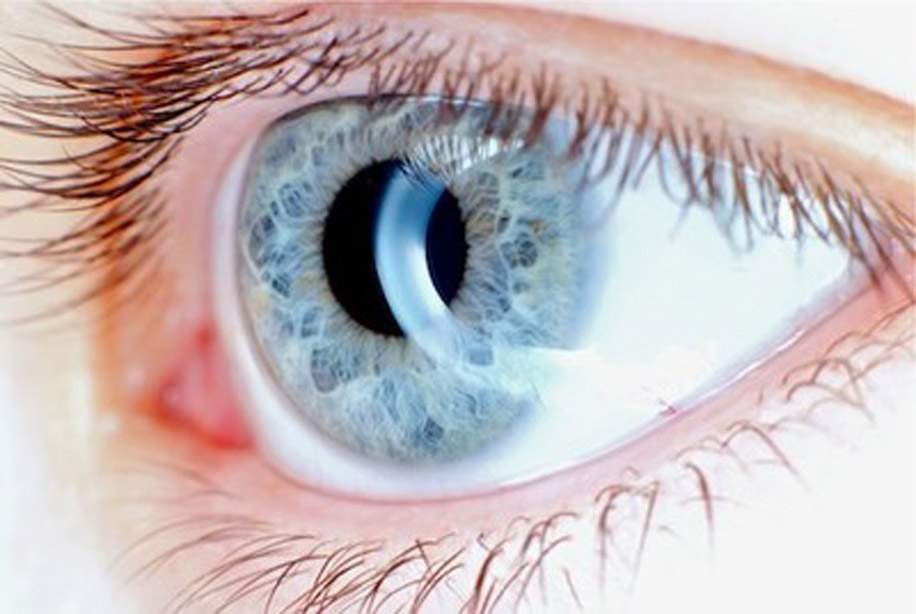
В остальных случаях лечение сводится к хирургическим методам. В зависимости от особенностей протекания болезни, назначается:
Сквозная кератопластика. Этот способ эффективен, если неоангиогенез поразил отдельный участок роговицы, который в ходе операции удаляется и заменяется донорским материалом.
Лазерная коагуляция. Такая методика доказала свою эффективность в случаях, если заболевание поверхностное.
Кератопротезирование. Способ лечения применяется на поздних стадиях неоваскуляризации, на которых появляется сосудистое бельмо на глазу.
Фотодинамическая терапия. Такой метод предполагает светоиндуцированную химиотерапию.
Неоваскуляризация не угрожает жизни больного, но, в зависимости от степени поражения глаз, прогнозы относительно зрительных функций могут быть самыми разными. При условии своевременной диагностики и корректно назначенного лечения можно добиться полного восстановления остроты зрения.
Соблюдение правил техники безопасности в рамках рабочего процесса на производстве, правильное ношение контактных линз — все это поможет избежать рисков заболеть неоваскуляризацией роговицы. Также важно посещать офтальмолога хотя бы раз в год (данный совет особенно актуален для людей, которые регулярно пользуются контактной оптикой). Это поможет контролировать состояние глаз и диагностировать заболевания на ранних стадиях. Специфических мер профилактики данной патологии не существует.
На сайте Очков.Нет можно выгодно купить средства контактной коррекции от самых популярных брендов. Советуем обратить внимание на продукцию Acuvue, Air Optix, Biofinity и пр.
Читайте также:

