Мутанты генов рака молочной железы
Об этом мы поговорили с онкогинекологом, хирургом Владимиром Носовым, руководителем Клиники гинекологии и онкогинекологии Eвропейского медицинского центра – первой клиники в России, где персонализированная терапия онкогинекологических заболеваний стала стандартной практикой.
В своём нормальном состоянии эти гены участвуют в восстановлении ДНК после различных повреждений, тем самым защищая клетки от опухолевого перерождения. Если возникает мутация в этих генах, здоровые клетки оказываются не защищенными и сами могут становиться злокачественными. Вероятность заболеть раком груди при носительстве мутации гена BRCA 1/2 колоссальная — до 80%(в общей популяции у женщин без мутации — около 10-12%), риск заболеть раком яичников — до 40-45 %( в популяции —около 1,5%) .
В большинстве случаев назначение этих препаратов после первой линии химиотерапии обеспечивает ремиссию около 3 лет – это огромное достижение, еще никогда в онкогинекологии ремиссия при 3-4 стадии заболевания не продлевалась каким-либо лекарством на столь длительный срок.
Дальнейшие исследования позволили выяснить, что мутации могут быть не только герминогенными, то есть присутствующими во всех клетках организма. Дополнительные 15-20% мутаций генов BRCA происходят только в клетках опухоли, но в крови и других клетках организма их нет. Эти мутации называют соматическими. Они не передаются по наследству, не увеличивают риск развития других онкологических заболеваний, но пациенты, у которых обнаружены мутации в клетках опухоли, также являются кандидатами для лечения ингибиторами PARP.
В Институте онкологии EMC мы предлагаем всем пациентам с раком яичников провести полное секвенирование генов BRCA опухоли и крови. Это позволяет подобрать наиболее эффективную персонализированную терапию. Если речь идет о наследственной мутации – мы рекомендуем в обязательном порядке генетическое обследование детям, сестрам, братьям, родителям, а самим пациенткам-носителям мутации – также пройти дополнительный скрининг на рак молочных желез, риски которого колоссально повышены.
Плохое наследство
Наследственная мутация передается детям с вероятностью 50%, причем как по женской, так и по мужской линии. Носителям мы рекомендуем специальную программу наблюдения и профилактические мероприятия для снижения риска онкологических заболеваний, а также обсуждаем с ними вопросы сохранения репродуктивной функции.
Например, на днях я оперировал пациентку 57 лет с раком яичника. На плановой гистологии был подтвержден злокачественный характер опухоли. Мы провели генетическое исследование опухоли, выявили мутацию BRCA1. Затем было выполнено полное генетическое исследование по крови, чтобы понять, является ли мутация соматической (присутствующей только в опухоли) или герминогенной (наследственной). Выяснилось, что мутация наследственная. Мы рекомендовали пройти обследование двум дочерям пациентки, которые, к сожалению, унаследовали эту мутацию. Женщины-близнецы, им сейчас 31 год, обе еще не планировали беременность и роды. Я рекомендовал им обратиться к репродуктологу, провести стимуляцию и заморозить яйцеклетки, а в 35 лет, именно с этого возраста риски рака яичников начинают расти, удалить профилактически яичники и маточные трубы. В этом случае мы сохраняем матку, и в будущем они смогут выносить своих биологических детей.
Более того, во время ЭКО можно провести предимплантационную диагностику и подсадить эмбрионы, не унаследовавшие мутацию. Таким образом, будущее поколение уже будет защищено.
Рак эндометрия (рак тела матки) – самое распространенное онкогинекологическое заболевание у женщин. Сегодня подходы к его лечению также меняются благодаря персонализированной терапии.
До недавних пор считалось, что существует два типа рака эндометрия. Наиболее частый, первого типа, обычно возникает у полных пациентов, часто с сопутствующими диабетом и гипертонией. Второй – серозный, более агрессивный, не связанный с избытком эстрогенов. На основании клинической картины врачи принимали решение о необходимости дополнительного лечения после операции. Сегодня, благодаря лучшему пониманию биологии опухоли, мы знаем, что этих типов не два, а четыре. И для каждого из них предусмотрено определенное лечение. Чтобы определить, с каким типом рака эндометрия мы имеем дело, достаточно для начала провести иммуногистохимическое исследование.
Каждую опухоль эндометрия вне зависимости от стадии, мы тестируем на наличие определенных молекул, указывающих на благоприятный или менее благоприятный прогноз заболевания. Например, наличие мутации гена P53 говорит о менее благоприятном прогнозе. В этом случае мы рекомендуем не только наблюдение, но и дополнительное лечение с помощью химио-или лучевой терапии.
Некоторые раки матки, так же, как и некоторые раки яичников и молочной железы, имеют в своей основе генетический синдром – синдром Линча. Если мы находим проявления синдрома Линча в опухоли, мы направляем пациентов на полноценное генетическое тестирование. Это важно, потому что рак матки – не единственное заболевание, к которому предрасположены носители мутаций, вызывающих синдром Линча. В частности, у них повышен риск рака толстой кишки в молодом возрасте.
Часто первым возникает рак матки, через какое-то время развивается рак толстой кишки.
Поэтому носителям синдрома Линча рекомендуют начинать скрининг на рак кишки не в 45-50, а гораздо раньше — с 30 лет и делать колоноскопию раз в 6 или 12 месяцев, чтобы не пропустить развитие заболевания.
Выявление синдром Линча у пациентки с раком матки может повлиять и на лечение.
При поздних стадиях пациентам с синдромом Линча мы назначаем специфическую иммунотерапию препаратом пемпролизумаб, что позволяет улучшить прогнозы пациентов.
Генетическое профилирование опухоли – это колоссальный прорыв, который позволил нам подойти к полностью персонализированной терапии в онкологии, основанной не только на диагнозе, но и на понимании биологии опухоли. Для пациентов — это возможность получить точное узкоспециализированное лечение, дающее лучшие результаты, а в случае наследственных раков — возможность защитить будущие поколения от опасных заболеваний.
Рак часто наблюдается у членов одной семьи, объективно подтверждена наследственная природа некоторых злокачественных опухолей. Есть точка зрения, что наследственная предрасположенность — самая вероятная причина всех онкологических заболеваний, и только дело времени, чтобы наука точно установила, мутация какого гена за какой конкретный рак отвечает. Но уже сейчас наследственную передачу рака можно прервать.
Если у человека возникло онкологическое заболевание, очень важно выяснить, есть ли в его роду другие случаи злокачественных новообразований. Семьям, в которых имеется более одного такого случая, нужно пройти консультацию врача-генетика, чтобы понять, есть ли в семейной истории основания для подозрений на наследственный характер патологии. Особенно настораживающим признаком будет онкологическое заболевание в нескольких поколениях семьи. Одним из основных методов работы врача-генетика является составление родословных. Другая важная часть медико-генетической консультации — осмотр и опрос пациента: наследственные заболевания нередко проявляются специфическими признаками.
Принципиальным отличием наследственного рака является возможность его прогнозировать путем выявления патогенных мутаций. На первом этапе семьям, в которых имеется более одного случая развития рака, рекомендуется пройти консультацию врача-генетика, по результатам которого можно будет понять, есть ли в семейной истории основания для подозрения на наследственный характер патологии.
Если в процессе консультации возникают подозрения на наследственную природу заболевания, то следующий этап — целенаправленное генетическое тестирование, поиск мутаций, которые могут вызывать конкретное заболевание. Одни исследования позволяют обнаружить изменения в самом гене, другие — в белке, который кодируется измененным геном. Один ген может претерпеть до 300 мутаций.
В последние годы найдены мутации, ответственные за возникновение и развитие рака молочной железы, яичников, толстой кишки и др. Цель генетического тестирования, или скрининга,— выявить риск возникновения заболевания до появления симптомов. Это дает возможность в одних случаях провести своевременное лечение, в других — рекомендовать меры, позволяющие избежать передачи наследственного заболевания потомству. Мутации генов найдены для нескольких видов рака, тесты на некоторые из них уже используют в клинике — например, тесты на рак груди и кишечника.
От предков или не от предков
Все онкологические заболевания имеют генетическую природу, поскольку при раке гены, отвечающие за правильное деление клетки, повреждены. Но в одних случаях имеют место наследственные мутации, а в других — приобретенные. Результатом повреждения (мутации) гена во всех случаях является бесконтрольное неограниченное деление клеток, что и является сутью ракового процесса.
Несмотря на то что онкологические заболевания имеют генетическую природу, только 10–15% из них передаются по наследству. Почему важно знать, наследственный или ненаследственный рак? Потому что если установлена его наследственная природа, то есть выявлена мутация, вызвавшая его, то известен прогноз и понятна тактика в отношении самого больного и его родственников. Особенно отчетливо наследование мутации прослеживается в случаях так называемого семейного рака молочной железы и яичников, при семейном аденоматозном полипозе и различных опухолевых синдромах (Линча — рак толстой кишки, Ли-Фраумени — разнообразные саркомы и др.). Многие люди, сами будучи здоровыми, являются носителями мутаций, приводящих к наследственным заболеваниям. Если носители одной и той же мутации — оба родителя, заболевание становится неизбежным. Генетическое тестирование позволяет это выявить.
Следует подчеркнуть, что наличие мутации не означает заболевания. Мутация может сидеть в гене много лет до того, как начнет развиваться опухоль. Но, зная про мутацию, врачи могут назначить рациональный режим обследования и профилактического лечения.
Например, у женщин—носительниц гена BRCA1 в 95% случаев в течение жизни разовьется рак груди и в 65% — рак яичников, причем часто рак развивается в молодом возрасте, до 50 лет. Это означает, что носительница должна все время находиться под наблюдением, а в некоторых случаях целесообразно ставить вопрос о профилактическом удалении груди и (или) яичников. У всех на слуху история Анджелины Джоли, которая настояла на удалении обеих молочных желез, поскольку у нее обнаружили мутацию гена BRCA1.
Специалисты знают результаты исследования ткани удаленных молочных желез у 54 шведских женщин—носительниц этого гена в возрасте до 51 года. Ни у одной из них обследование не показывало опухоли груди до операции, но гистологическое изучение удаленной ткани выявило наличие раковых клеток у пяти (10%!) из них.
К профилактической хирургии прибегают и при семейном аденоматозном полипозе, при котором вероятность развития рака толстой кишки после 40 лет достигает 100%, и при других онкологических заболеваниях, если установлена онкогенная мутация.
Понятно, что женщины с отрицательным результатом теста на мутации генов BRCA1 и BRCA2 не застрахованы от спорадического рака груди и яичников. Однако вероятность его возникновения несопоставимо ниже, чем у женщин с положительным тестом.
Женщине следует заподозрить у себя предрасположенность к наследственному раку груди, пройти консультацию врача и генетика и генетическое тестирование, если в семье:
— было более одного случая рака груди или яичников по женской линии (у матери, бабушки, тетки, сестер и т. д.);
— заболевание было диагностировано в молодом возрасте (до наступления климакса);
— были случаи рака груди у мужчины;
— были больные c множественными опухолями (например, у одного человека — рак груди, толстой кишки, матки, рак поджелудочной железы и т. д.);
— были случаи двустороннего рака обеих молочных желез или обоих яичников.
Тестирование и его последствия
Генетическое тестирование имеет несколько преимуществ. Отрицательный результат может принести человеку облегчение, избавить от страха ожидания тяжелой болезни, от которой, возможно, погибли его близкие, а также от регулярных обследований, которые должны быть обязательны в семьях с высоким онкологическим риском. Положительный результат дает человеку возможность принимать обдуманные решения о будущем своем и своего потомства.
Сегодня возможна профилактика наследственного рака, то есть возможность не передать от родителей потомству ген, несущий опасную мутацию. Метод, который позволяет это сделать, называется преимплантационная генетическая диагностика (ПГД). Он заключается в следующем: для пары выполняют ЭКО, проводят генетическую диагностику полученных эмбрионов и переносят в матку женщины только те из них, в которых нет онкогенных мутаций. У родившегося ребенка их не будет, а значит, не будет и наследственного рака.
Открытое письмо Анджелины Джоли, New York Times, 14 мая 2013 года
ПГД проводится не на всем эмбрионе, а на нескольких клетках, которые получают путем его биопсии. Доказано, что биопсия не оказывает влияния на здоровье и состояние ребенка. Другими словами, ПГД не снижает частоту наступления беременности и безопасна для будущего ребенка.
Кроме мутаций, отвечающих за развитие рака груди и яичников, установлены мутации, несущие предрасположенность к меланоме, раку желудка, матки, предстательной, поджелудочной и щитовидной железы, толстой и прямой кишки. Если мутация определена и в семье есть люди, которые хотят иметь ребенка, важно, чтобы они знали о возможности предотвратить передачу следующим поколениям этой мутации и связанного с ней рака с помощью ЭКО и ПГД.
Заболеваемость
Частота наследственной предрасположенности к раку молочной железы составляет около 25% всех случаев рака молочной железы. Приблизительно 5-10% случаев рака молочной железы и яичников вызваны мутациями генов BRCA1, BRCA2, CHEK2, TP53 и PTEN. Гены BRCA1 и BRCA2 высоко чувствительны при раке молочной железы, в то время как мутации в CHEK2, ATM, BRIP1 и PALB2 характерны для промежуточного риска возникновения рака молочной железы. Объединенные исследования идентифицировали другие общие варианты, связанные с низким риском возникновения рака молочной железы. Тем не менее, более 70% генетической предрасположенности к раку молочной железы остаются необъяснимыми.
Распространенность носителей мутации гена BRCA, в общем, по популяции составляет от 1/800 до 1/1000. Это обуславливает повышение риска развития рака молочной железы на 15%-20%. Распространенность мутаций генов BRCA1 или BRCA2 значительно различается у этнических групп в географических регионах. Специфические мутации и рецидивы мутаций в зависимости от популяции были описаны в Исландии, Нидерландах, Швеции, Норвегии, Германии, Франции, Испании, Канаде, странах Центральной и Восточной Европы и среди потомков евреев, выходцев из Германии.
Частота мутаций BRCA1 и BRCA2 у больных раком молочной железы и яичников, изначально не дифференцированных по признаку наследственности либо возраста, в общей массе мала: 25 лет, после получения генетической консультации и информированного согласия. Пациентов с выявленными генетическими мутациями следует поддерживать в вопросах получения генетической консультации для близких членов семьи.
Снижение рисков: нехирургические превентивные меры
Наблюдение
Наблюдение с точки зрения возникновения рака груди у носителей BRCA включает ежемесячные самопроверки, клиническое обследование груди раз или два в год, а также раз в год маммографию и магнитно-резонансную томографию (МРТ) молочной железы, начиная с 25-30 лет [IIa, B]. Пока еще нет доступных данных, чтобы определить, что более эффективно в молодом возрасте – поочередно маммография и МРТ каждые 6 месяцев либо оба обследования раз в год, учитывая высокую степень появления рака в промежутках между обследованиями.
Профилактическая химиотерапия
Адъювантный тамоксифен сокращает риск контралатерального рака груди у носителей мутаций гена BRCA [III, B], тогда как преимущества тамоксифена для предотвращения первичного рака молочной железы не были доказаны [Ib, A].
Снижение рисков: профилактические хирургические методы
Профилактическая двусторонняя мастэктомия — наиболее эффективная из известных на сегодня стратегий по сокращению риска развития рака груди у носителей мутации гена [III, B], хотя не отмечены преимущества в выживании, и многие женщины не считают эту стратегию приемлемой по косметическим соображениям. Контралатеральная профилактическая мастэктомия — вариант к рассмотрению для носителей мутации BRCA с раком груди в раннем возрасте и односторонней мастэктомией [IV, C].
Типы профилактической мастэктомии могут быть от тотальной мастэктомии до кожесохраняющей и сосковосохраняющей мастэктомии. Различные варианты реконструкции молочной железы должны быть обсуждены с пациентом и включая преимущество и риски для каждого.
На сегодняшний день недостаточно доказательств для рутинного выполнения биопсии сторожевого лимфатического узла у пациентов, подвергшихся профилактической мастэктомии.
Профилактическая двусторонняя сальпингоовариэктомия
Операция связана со снижением риска рака молочной железы у носителей мутации гена BRCA в пременопаузе, риска снижения рецидива ипсилатерального рака молочной железы после органосохранной операции и лучевой терапии, риска снижения рака яичников и гинекологических опухолей, а также имеются доказательства снижения общей смертности.[III, B]. Двусторонняя сальпингоовариэктомия рекомендована после 35 лет и в тех случаях, когда беременность больше не планируется [IV, C].
Кратковременная гормонозаместительная терапия после двусторонней сальпингоовариэктомии, по-видимому, не снижает общих преимуществ данной стратегии для уменьшения риска заболевания раком молочной железы [III, B].
Модификаторы риска
Риск BRCA-ассоциированного рака молочной железы может быть изменен внешними факторами. Гормональные и репродуктивные факторы, такие как беременность (количество беременностей и возраст в первую беременность), грудное вскармливание и оральные противозачаточные средства связаны с риском модификации у носителей мутации BRCA. Количество родов в анамнезе, кажется, снижает риск развития рака молочной железы у женщин с мутациями BRCA в общей популяции. [III, B].
Органосохранная операция и лучевая терапия у носителей BRCA мутаций, которые подверглись профилактической овариэктомии, ассоциирована с подобной формой развития рецидивного рака молочной железы по сравнению с контролем в течение 10 лет. Риск развития контралатерального рака молочной железы у носителей BRCA выше по сравнению со спорадическим контролем, независимо от гормонального вмешательства.
Решение о хирургическом лечении рака молочной железы у носителей мутации BRCA должно основываться на тех же параметрах, как и при спорадических случаях диагностики рака, при этом принимая во внимание более высокую степень риска двустороннего рака молочной железы, и ипсилатерального рецидива если за органосохранным оперативным лечением следует лучевая терапия без выполнения овариэктомии [III, B].
Системное лечение
Согласно последним данным, общий прогноз рака молочной железы у носителей BRCA мутаций такой же, как и при спорадическом раке молочной железы, а отсутствие мутации BRCA1/2, считается прогнозирующим фактором химиочувствительности опухоли [III, B].
Продолжается II фаза рандомизированного клинического исследования по изучению чувствительности к платино-содержащей химиотерапии при BRCA ассоциированных метастатических опухолях по сравнению с таксан-содержащими режимами.
Ингибиторы PARP используются как единственные терапевтические агенты для пациентов с BRCA ассоциированным раком молочной железы и яичников. Эти препараты ингибируют путь репарации однонитевого разрыва ДНК и приводят к апоптозу в BRCA дефицитных опухолевых клетках, которые уже имеют дефицит в гомологичной рекомбинантной репарации. Некоторые клинические исследования II фазы изучают недостаток специфической репарации ДНК в BRCA ассоциированных опухолях с использованием ингибиторов PARP при метастатическом процессе.
Два клинических исследования II фазы с применением орального ингибитора PARP — олапариба при местно распространенном раке молочной железы и раке яичников с BRCA мутацией недавно показали поддерживающий клинический эффект при применении 400мг препарата непрерывно (процент ответивших: 41% и 33%, и безрецидивная выживаемость составила 5.7 и 5.8 месяцев, соответственно).
До сих пор не имеется окончательных выводов о лучших режимах химиотерапии для пациентов с BRCA ассоциированным раком молочной железы [III, B]. В настоящее время при выборе адъювантного лечения для больных раком молочной железы с наличием BRCA мутации должны использоваться стандартные прогностические факторы.
Генетически запрограммировано. Мутация гена BRCA, как мина замедленного действия, ждет своего часа: карцинома в молочной железе возникает на фоне наследственно обусловленной предрасположенности к онкологии.

Дефекты в генном аппарате могут стать причиной онкологии
Мутация гена BRCA
Женщинам, имеющим родственниц 1 степени (мать, дочь, сестра) с раком молочных желез, стоит опасаться возникновения карциномы в детородных органах. Мутация генов BRCA передается по наследству: риск повышается в 3-5 раз при обнаружении у близких родственниц злокачественного новообразования в одной груди, а при двухстороннем поражении опухолью – в 9 раз. Выделяют 2 основных вида генов, провоцирующих семейный рак:
- BRCA1 (Breast Cancer Associated genes в хромосоме 17q21);
- BRCA2 (Breast Cancer Associated genes в хромосоме 13q12).
Полученная по наследству мутация гена BRCA значительно повышает риск формирования следующих опухолей:
- Рак молочных желез (до 10%);
- Карцинома в яичниках (до 15%).
Кроме этого, в меньшей степени, но – наличие дефектного генома может стать фактором риска по возникновению злокачественных новообразований в следующих органах:
- Предстательная железа;
- Желудок;
- Поджелудочная железа.
Помимо этого, стоит учитывать следующие особенности онкологической патологии у пациенток с носительством мутантных хромосом:
- Рак возникает в молодом возрасте (в среднем, около 35-39 лет);
- Опухоли в парных органах чаще бывают двухсторонними;
- Карцинома бывает высокой степени злокачественности и агрессивности.
Нет 100% гарантии, что мутация гена BRCA обязательно приведет к онкологии, но у женщин с выявленным наследственным раком яичника или молочной железы в большинстве случаев находят хромосомные дефекты.
Тактика при обнаружении мутаций в генах
Медицинские технологии развиваются и совершенствуются – сейчас каждый человек может сдать анализ на наличие известных дефектов в генном аппарате. Если в семье есть факты онкологии, особенно у родственников 1 степени и с раком в молодом возрасте, то надо в обязательном порядке провести обследование и наблюдаться у врача, посещая специалиста с профилактической целью не менее 1 раза в год. Выявленная мутация гена BRCA является показанием для регулярных визитов к доктору: проведение скрининга рака молочных желез и УЗ обследование органов малого таза поможет обнаружить злокачественные новообразования на начальном этапе роста. При необходимости врач может направить на томографию (МРТ), при проведении которой можно выявить опухоли малых размеров. Крайне непопулярной превентивной мерой предотвращения рака является хирургическое удаление органов-мишеней после 35-39 лет (двухсторонняя мастэктомия и аднексэктомия с последующим протезированием груди и пожизненным приемом заместительной гормональной терапии).


В основном болезни онкологической природы – наследственные. Они появляются у носителей мутаций генов, приобретенных от родителей. Около десяти процентов наследственных заболеваний раком груди, связаны с аномалией генов BRCA-1 и BRCА-2. Наиболее эффективным методом определения болезни, считается молекулярно-генетическое выявление его наследственной формы. Читайте также: Анализы мочи и крови после ангины
Ученые, проводившие огромное количество исследований, утверждают, что риски появления рака груди в два раза выше у людей, имеющих ближайшие родственные связи с больными раком молочной железы
Как обнаружить мутацию гена

Многих интересует вопрос, как провести диагностику, и выявить мутировавшие гены BRCA1 и BRCA2, провоцирующие появление рака груди. В различных странах критерии могут отличаться. Для проведения генетического исследования существуют такие показания:
- у троих и более близких родственников, был диагностирован рак молочной железы или яичников, один из которых был в возрасте, не достигшем пятидесяти лет;
- как минимум у двоих близких родственников, младше сорока лет, был рак грудных желез;
- рак груди у мужчины или женщины, который был выявлен в раннем возрасте;
- имеются родственники с еврейскими корнями, выходцы из Германии, страдавшие онкологией в области груди в возрасте до шестидесяти лет;
- имеется билатеральный рак грудной железы в раннем возрасте, либо онкология груди и яичников, диагностированный у одного человека.
Тест BRCA помогает определить, имеется ли наследственная склонность к появлению онкологии, поражающей грудь. Также тестирование выявляет аллельные гены BRCA1 и BRCA2 у человека. Для этого берут кровь, содержащую ДНК человека, и исследуют ее методом ПЦР.

Читайте также: Что лучше: УЗИ или маммография
Женщины, которым тест BRCA показал положительный результат, должны регулярно приходить на осмотры и обследования к онкологу, чтобы оградить себя от возможного активного размножения опухоли. Обнаружив болезнь на начальном этапе, в девяноста пяти процентах случаев ее можно полностью вылечить.
Имеющиеся аномалии генов BRCA 1 и BRCA 2, зачастую повышают риски развития рака молочной железы, однако не обязательно, что человек рано или поздно заболеет. Генетическое тестирование всего лишь показывают склонность людей, записывая их в группу высокого риска. Это означает, что специалисты будут контролировать состояние его здоровья, чтобы успеть вовремя заметить развитие онкологии, и остановить процесс. Людям, имеющим мутировавшие гены BRCA, начиная с двадцатипятилетнего возраста два раза в год нужно обследовать грудь, раз в год делать маммографию и МРТ молочных желез.
Профилактика РМЖ у носителей BRCA
В целях профилактики рака молочной железы, носителям мутировавших генов BRCA 1 и BRCA 2 предлагают:
- Проведение профилактической двусторонней мастэктомии. Это самый эффективный метод, позволяющий существенно снизить риск появления рака груди, однако многие не соглашаются на процедуру, опасаясь появления косметических дефектов;
- Контралатеральную профилактическую мастэктомию – подходящий вариант людям, имеющим аномальные гены BRCA, обнаруженном в молодом возрасте. Проводят мастэктомию с одной стороны.
В целях профилактики мастэктомия может проводиться тотально, либо коже- и сосковосохраняюще. Реконструкция грудных желез предварительно обсуждается с пациентом, а также индивидуально рассматриваются все возможные риски.

Читайте также: советы маммолога о загаре
Существует также профилактическая двусторонняя сальпингоовариэктомия. Это оперативное вмешательство снижает риск появления рака грудной железы у людей, являющихся носителями аномальных BRCA генов. Рекомендовано проведение процедуры после тридцати пяти лет, или женщинам, не планирующим в дальнейшем беременность, и проведение грудного вскармливания малыша.
Лечение носителей BRCA

В лечении пациентов, имеющих аномальные гены BRCA, применяют системные методы. Последние проведенные исследования свидетельствуют, что прогнозы рака грудной железы у людей с мутирующими BRCA генами не отличается от прогноза при спорадическом РМЖ. Отсутствие генной мутации – фактор, прогнозирующий химиочувствительность опухолевых образований.
Ингибиторы PARP применяю как терапевтические агенты, чтобы провести лечение пациентов с BRCA-ассоциированными формами рака. Препарат ингибирует репарацию разрыва ДНК, провидя к апоптозу в клетках, имеющих дефицитный BRCA-ген.
Клинические исследования, с использованием орального ингибитора PARP, при местно распространившейся онкологии, охватывающей молочную железу с BRCA-геном, показывают, что имеется поддерживающий эффект при применении 400мг препарата без перерывов.

Читайте также: боль в молочной железе: что это может быть
До сегодняшнего дня нет однозначного ответа, по поводу лучшего режима химиотерапии, применяемого пациентам с BRCA-ассоциированным раком грудной железы. В процессе выбора терапии заболевания, спровоцированного мутировавшими генами BRCA, нужно использовать стандартные прогностические фаткоры.
Если у человека имеются показания к проведению генетического тестирования, проводимого с целью выявления имеющихся аномалий генов BRCA 1 и BRCA 2, его необходимо пройти обязательно. При положительном результате, человек, находящийся в группе риска появления рака молочной железы, должен регулярно обследоваться, чтобы своевременно обнаружить начало заболевания, и вылечить его на начальной стадии.
18
Ген рака молочной железы 1 (BRCA1). Выявление мутации 4153delA (нарушение структуры белка)
705 руб.
Маркер связан с особенностями восстановления ДНК при повреждениях, участвует в поддержании стабильности генома. Исследуется для выявления наследственной предрасположенности к раку молочной железы и яичников.
Полимеразная цепная реакция в режиме реального времени.
Какой биоматериал можно использовать для исследования?
Венозную кровь, буккальный (щечный) эпителий.
Как правильно подготовиться к исследованию?
Специальной подготовки не требуется.
OMIM *113705
Локализация гена на хромосоме – 17q21.31
Ген BRCA1 кодирует белок BRCA1 (breast cancer 1), участвующий в репарации (восстановлении) ДНК, регуляции клеточного цикла и поддержании генетической стабильности.
Мутация гена BRCA1
Мутация заключается в делеции (утрате) одного нуклеотида — А (аденин) в позиции 4153 последовательности ДНК гена BRCA1 и обозначается как 4153delA.
Возможные генотипы
- N/N
- N/del
Ассоциация маркера с заболеваниями
- Рак молочной железы
- Рак яичников
Общая информация об исследовании
BRCA1 играет важную роль в репарации (восстановлении) ДНК, регуляции клеточного цикла и поддержании стабильности генома. Ген BRCA1, кодирующий белок BRCA1, является геном-супрессором опухоли, в норме защищающим клетку от злокачественного перерождения. При возникновении мутации в этом гене значительно повышается вероятность развития рака молочной железы (РМЖ) и яичников (РЯ).
BRCA1 имеет множество мутантных аллелей. Мутация, заключающаяся в делеции (утрате) нуклеотида аденина в позиции 4153, обозначается как 4153delA. Делеция инактивирует работу гена, что в итоге может увеличивать вероятность развития РЯ и РМЖ. Данная мутация и мутация 5382insC являются причиной почти 86 % семейного рака яичников в России.
Рак молочной железы и яичников – одни из самых распространенных онкологических заболеваний. Присутствие мутаций в гене BRCA1 может увеличить вероятность рака молочной железы более чем в 5 раз, а рака яичников – в 10-28 раз. Средний возраст развития заболевания при этом снижается до 25-30 лет. Чем старше человек, тем выше у него вероятность рака.
Выявленные семейные случаи заболевания в первую очередь свидетельствуют о наследственной природе рака и требуют генетического анализа. Ген BRCA1 участвует в защите организма от спонтанных повреждений ДНК, поэтому нарушение его работы позволяет накапливаться мутациям и приводит к онкологическим заболеваниям, и в первую очередь – к раку молочной железы и яичников. Известно, что рак, ассоциированный с генетическими маркерами BRCA, характеризуется высокой степенью злокачественности и выраженной лимфоидной инфильтрацией.
Анализ можно проводить в любом возрасте, и при раннем выявлении нарушений по указанному маркеру лечение будет начато своевременно.
Для успешного лечения онкологических заболеваний очень важно обнаружить опухоль на ранней стадии, еще до появления симптомов. Поэтому генетическая предрасположенность к раку молочной железы и яичников – серьезное показание к регулярному обследованию в целях выявления заболевания на ранней стадии.
- N/N – популяционный риск развития рака молочной железы и яичников
- N/del – высокий риск развития рака молочной железы и яичников
Интерпретация результатов исследования должна проводиться врачом в комплексе с другими генетическими, анамнестическими, клиническими и лабораторными данными.
Поскольку данный ген может иметь несколько мутантных вариантов, необходимо оценивать его работу одновременно по нескольким маркерам.
Ген рака молочной железы 1 (BRCA1). Выявление мутации 185delAG (нарушение структуры белка)
Ген рака молочной железы 1 (BRCA1). Выявление мутации 5382insC (нарушение структуры белка)
Ген рака молочной железы 1 (BRCA1). Выявление мутации 2080delA (нарушение структуры белка)
Ген рака молочной железы 1 (BRCA1). Выявление мутации 3819delGTAAA (нарушение структуры белка)
Ген рака молочной железы 1 (BRCA1). Выявление мутации 3875delGTCT (нарушение структуры белка)
Ген рака молочной железы 1 (BRCA1). Выявление мутации T300G (нарушение функции белка)
Изолированное исследование мутации 4153delA рекомендуется только при выявлении данного маркера у родственников первой степени родства.
Генетический маркер входит в исследование:
42 Риск раннего развития рака молочной железы и яичников
С предрасположенностью к возникновению синдрома РМЖ/РЯ связано присутствие у таких пациентов мутаций в генах BRCA1 или BRCA2. Мутации являются наследственными – то есть, буквально в каждой клетке организма такого человека есть повреждение, которое передалось ему по наследству. Вероятность возникновения злокачественного новообразования у пациентов с мутациями BRCA1 или BRCA2 к 70 годам достигает 80%.
Однако, в каждой клетке присутствует две копии каждого гена — от мамы и от папы, поэтому вторая копия может компенсировать нарушение работы клеточных систем. Но вероятность выхода ее из строя также очень высока. При нарушении процессов восстановления ДНК в клетках начинают накапливаться и другие изменения, которые, в свою очередь, могут привести к злокачественной трансформации и росту опухоли.
Определение генетической предрасположенности к онкологическим заболеваниям:
На базе лаборатории молекулярной онкологии НМИЦ онкологии им. Н.Н. Петрова применяется проведение поэтапного анализа для пациентов:
- сначала исследуется присутствие самых частых мутаций (4 мутации)
- при отсутствии таковых и клинической необходимости возможно проведение расширенного анализа (8 мутаций) и/или анализа полной последовательности генов BRCA1 и BRCA2.
На данный момент известно более 2 000 вариантов патогенных мутаций в генах BRCA1 и BRCA2. Кроме того, данные гены являются довольно большими – 24 и 27 экзонов соответственно. Поэтому полный анализ последовательностей генов BRCA1 и BRCA2 является трудоемким, дорогостоящим и длительным по времени процессом.
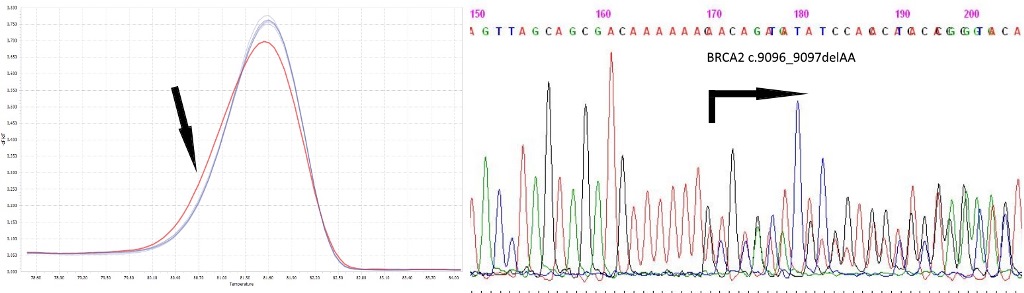
Анализ последовательности гена BRCA2, выявление мутации c.9096_9097delAA
В каких случаях нужно сдать анализ на мутации BRCA1 и BRCA2?
Национальная онкологическая сеть – National Comprehensive Cancer Network (NCCN) рекомендует направлять на генетическое исследование следующих пациентов:
- Пациенты до 45 лет с диагнозом рак молочной железы
- Пациенты в возрасте до 50 лет с РМЖ, если в семье есть хотя бы один близкий кровный родственник с таким диагнозом
- Также в том случае, если у пациента до 50 лет с РМЖ семейная онкологическая история неизвестна
- Если в возрасте до 50 лет диагностировано множественное поражение молочных желез
- Пациенты с РМЖ в возрасте до 60 лет — если по результатам гистологического исследования опухоль является трижды-негативной (отсутствует экспрессия маркеров ER, PR, HER2).
- При наличии диагноза рак молочной железы в любом возрасте — если присутствует хотя бы один из следующих признаков:
- не менее 1 близкой родственницы с РМЖ в возрасте менее 50 лет;
- не менее 2 близких родственниц с РМЖ в любом возрасте;
- не менее 1 близкой родственницы с РЯ;
- наличие не менее 2 близких родственников с раком поджелудочной железы и/или раком предстательной железы;
- наличие родственника-мужчины с раком грудной железы;
- принадлежность к популяции с высокой частотой наследственных мутаций (например, евреи Ашкенази);
- Все пациенты с диагностированным раком яичников.
- Если диагностирован рак молочной железы у мужчины.
- Если диагностирован рак простаты (с индексом по шкале Глисона >7) при наличии не менее одного родственника с РЯ или РМЖ в возрасте менее 50 лет или при наличии не менее двух родственников с РМЖ, раком поджелудочной железы или раком простаты.
- Если диагностирован рак поджелудочной железы при наличии не менее одного родственника с РЯ или РМЖ в возрасте менее 50 лет или при наличии не менее двух родственников с РМЖ, раком поджелудочной железы или раком простаты.
- Если рак поджелудочной железы диагностирован у уиндивидуума, принадлежащего к этносу евреев Ашкенази.
- Если у родственника обнаружена мутация BRCA1 или BRCA2
Выполнение молекулярно-генетического анализа должно сопровождаться генетическим консультированием, в ходе которого обсуждаются содержание, смысл и последствия тестирования; значение позитивного, негативного и неинформативного результатов; технические ограничения предлагаемого теста; необходимость информировать родственников в случае обнаружения наследственной мутации; особенности скрининга и профилактики опухолей у носителей мутаций и др.
Как сдать анализ на мутации BRCA1 и BRCA2?
Материалом для анализа является кровь. Для генетических исследований используют пробирки с ЭДТА (фиолетовая крышка). Сдать кровь можно в лаборатории НМИЦ или привезти из любой другой лаборатории. Кровь хранится при комнатной температуре до 7 дней.
Особая подготовка к исследованию не нужна, на результаты исследования не влияют приемы пищи, прием лекарств, введение контрастных веществ и пр.
Пересдавать анализ через некоторое время или после лечения не потребуется. Наследственная мутация не может исчезнуть или появиться в течение жизни или после полученного лечения.
Что делать, если у женщины обнаружена мутация BRCA1 или BRCA2?
Для носителей патогенных мутаций разработан комплекс мероприятий по ранней диагностике, профилактике и терапии новообразований молочной железы и рака яичников. Если среди здоровых женщин своевременно выявить тех, у кого имеется генный дефект, есть возможность диагностировать развитие заболевания на ранних стадиях.
Исследователями были выявлены особенности лекарственной чувствительности BRCA-ассоциированных опухолей. Они хорошо реагируют на некоторые цитостатические препараты, и лечение может быть весьма успешным.
Для здоровых носителей BRCA-мутаций рекомендовано:
- Ежемесячное самообследование с 18 лет
- Клиническое обследование молочных желез (маммография или магнитно-резонансная томография) с 25 лет.
- Мужчинам-носителям мутации в генах BRCA1/2 рекомендовано проведение ежегодного клинического обследования грудных желез начиная с 35-летнего возраста. С 40 лет целесообразно выполнение скринингового обследования предстательной железы.
- Проведение дерматологического и офтальмологического осмотров c целью ранней диагностики меланомы.
Как предрасположенность к РМЖ и РЯ передается по наследству.
Часто у носителей мутаций BRCA1/BRCA2 возникает вопрос – всем ли детям она передалась и какие генетические причины появления наследственной формы РМЖ? Шансы передать повреждённый ген потомству составляют 50%.
Заболевание одинаково наследуется, как мальчиками, так и девочками. Ген, связанный с развитием рака молочной железы и рака яичников, расположен не на половых хромосомах, поэтому вероятность носительства мутации не зависит от пола ребенка.
Если мутация в нескольких поколениях передавалась через мужчин, очень сложно проводить анализ родословных, так как мужчины довольно редко болеют РМЖ даже при наличии генного дефекта.
Например: носителями были дедушка и отец пациентки, и у них заболевание не проявилось. На вопрос, были ли случаи онкологических заболеваний в семье, такая пациентка ответит отрицательно. При отсутствии других клинических признаков наследственных опухолей (ранний возраст/множественность опухолей), наследственная составляющая заболевания может быть не учтена.
При обнаружении мутации BRCA1 или BRCA2 всем кровным родственникам рекомендуется также пройти тестирование.
Почему при генетическом исследовании важно учитывать этнические корни?
Для многих этнических групп характерен свой набор частых мутаций. Национальные корни обследуемого необходимо учитывать при выборе глубины исследования.
Читайте также:

