Мелкие очаги в легких новообразование 3 мм по всем долям
Зашифрованные многочисленными кодовыми комбинациями в МКБ-10 новообразования легкого – серьезная онкологическая проблема, в последнее время встречающаяся все чаще. При своевременном опознании случая и старте адекватной терапии пациент может рассчитывать на неплохие прогнозы, но при определенных формах, высокой степени злокачественности формирования и при запущенной стадии есть риск неизлечимости состояния.
О шифрах и кодах
Для новообразований в легких в МКБ-10 введено сразу несколько цифровых и буквенных комбинаций. К примеру, D38 – шифр, под которым скрываются патологические злокачественные процессы, чей характер не удается уточнить, определить.
В общем случае при выявлении злокачественных процессов в бронхах, новообразований в легких код по МКБ – С34. А вот если новообразование доброкачественное, его кодируют символами D14. Если малигнизация вторичная, случай зашифруют как С78.0. Еще используют для новообразования в легком код в МКБ D02.2. Его применяют, если в легких, бронхах выявлена карцинома.
Конкретный код (или несколько) обязательно фиксируются в карте клиента. Ответственность за правильный выбор шифра и его фиксацию в документации несет лечащий врач больного.
Общая информация
Злокачественное новообразование в бронхах и легких – патологическое состояние, причиной которого становятся неправильно протекающие в эпителиальных тканях дыхательной системы процессы развития клеток. Среди прочих злокачественных патологий, провоцирующих летальный исход, рак легких занимает уверенное первое место. Это подтверждает мировая медицинская статика. Заболевание угрожает лицам разного пола и возраста, с высокой долей вероятности может стать причиной смерти у пациентов всех групп. В некоторой степени это объясняется смазанной симптоматикой, продолжительное время не позволяющей больному заподозрить наличие малигнизованных участков.
Известно, что новообразование в левом легком, правом может развиться на базе плевральных клеток. Такой случай называют мезотелиомой. Крайне редко процесс стартует из вспомогательных легочных тканей, включая кровеносную систему.
Откуда пришла беда?
Причины новообразований в бронхах и легких интересуют ученых и медиков вот уже не первое десятилетие. Точно установлена связь с курением, и именно употребление табачной продукции считается основной причиной процесса. Порядка 80 % больных – заядлые курильщики. В прочих 20 %, вероятно, играют роль внешние факторы: нахождение в помещениях, загрязненных радоном, необходимость работать с пылью асбеста. Канцерогенными качествами обладают некоторые тяжелые металлы. Выше опасность заболеть, если приходится контактировать с хлорметиловым эфиром.

Установлено, что новообразования легких (МКБ рассматривает эту патологию в нескольких категориях) могут сформироваться на фоне хронических очагов воспаления в дыхательной системе. Определенные риски связаны с легочным фиброзом.
Объясняя, почему так сильно влияет на человеческое здоровье курение, ученые изучили свойства табачной продукции. Выбрасываемый в процессе сгорания сигареты дым богат химическими компонентами, играющими роль канцерогенов. Кроме того, провоцирует старт злокачественных процессов набор физических факторов, включая резкий перепад температур при вдыхании горячего дыма.
Как заподозрить?
Если человек долгое время кашляет, а в выделяемой мокроте появляются включения крови, следует задуматься над причинами явления. Действительно, что это может быть? Новообразование в легких – один из факторов, способных спровоцировать такую симптоматику. В целом описать точную клиническую картину непросто, особенно для первых двух этапов развития болезни. Проявления довольно разнообразны, зависят от локализации переродившейся зоны и величины патологического формирования. Во внушительном проценте случаев на первых стадиях рака специфических симптомов нет вовсе, практически всегда ранняя диагностика болезни представляет собой серьезную сложность.
Зафиксированные кодами D02.2, D38, С34, С78.0 МКБ новообразования в легких чаще указывают на себя упорным кашлем, нарушением дыхания, болезненностью в груди. Постепенно все более частым и выраженным становится харканье кровью, пациент теряет вес без очевидных к этому причин. Любой указанный признак должен быть поводом обратиться к доктору, даже если прочие ему не сопутствуют. Известно, что внушительный процент летальных исходов при легочном раке объясняется слишком поздним обращением к специалисту. Признаки неспецифичные и проявляются при различных патологиях дыхательной системы, что делает уточнение случая затрудненным. Заподозрить рак можно, если в дополнение к хотя бы одному из указанных симптомов беспокоят апатия, потеря активности, вялое состояние, время от времени повышается температура. Известны случаи, когда рак ошибочно принимали за легочное воспаление, бронхит.

Внимание лабораторным показателям!
Если в силу разных причин человек сдает анализы, некоторые результаты обязывают рассмотреть возможность наличия злокачественного, доброкачественного новообразования в легких и провести диагностические мероприятия для подтверждения или опровержения гипотезы. В частности, повышенное содержание кальция в кровеносной системе может указывать на плоскоклеточный тип заболевания, а необоснованный рост процента натрия – мелкоклеточный. Заподозрить овсяноклеточную форму можно, если лабораторные исследования подтверждают гипертрофическую остеоартропатию. Явление назвали паранеопластическим синдромом. Успешный терапевтический курс, направленный против основной патологии, позволяет добиться его исчезновения.
Нюансы диагностики
Приблизительно в 15 % случаев злокачественное новообразование в легком на начальном этапе вовсе не провоцирует никаких симптомов, даже неспецифических. Единственный способ обнаружения патологии на этом шаге – инструментальное обследование. На практике чаще всего вовремя поставить диагноз помогает флюорография, которую граждане нашей страны должны проходить ежегодно. Обследование бесплатно, занимает лишь несколько минут, поэтому доступно каждому. Если результатом станет снимок с затемненным участком, пациента направляют на дополнительные исследования, пока не удастся выявить природу пятна и подтвердить либо опровергнуть наличие злокачественного процесса.
Если злокачественное новообразование в легком стало причиной метастазов, симптоматикой этого шага процесса может быть сильная болезненность. Синдром выражен особенно сильно, если атипичные клетки охватили костную систему. При поражении головного мозга есть вероятность ухудшения зрения, судорожности. У пациентов болит и кружится голова, состояние напоминает инсульт, отдельные участки организма теряют чувствительность, мышечные ткани слабеют.
Симптомы: подводя итоги
Заподозрить новообразование в легких и обратиться к доктору для диагностики необходимо, если беспокоит постоянный кашель, выделения при этом содержат кровяные включения. Если кашель хронический, не связанный со злокачественными процессами, на патологию может указывать осложнение, утяжеление этого явления. Есть вероятность рака, если инфицирование дыхательных органов склонно к рецидивам, человек часто болеет бронхитом или страдает дискомфортом, болезненностью в груди. Внезапная потеря веса, повышенная утомляемость, проблемы с дыханием, появление присвистов – поводы записаться на прием к врачу, поскольку такие симптомы также могут указывать на рак.
Все проверить!
Предполагая рак, врач направляет пациента на инструментальные исследования. Одними из первых проводят КТ, МРТ. Такими методами можно выявить габариты, распространенность, точно локализовать больную область. Отличие этих двух методов от рентгеновского снимка в высокой чувствительности, возможности определить рак на раннем этапе, даже если никаких симптомов заболевания нет. А вот рентген обычно показывает достаточно крупное новообразование. Такой снимок позволяет оперативно выявить метастазы.
Если необходимо уточнить состояние больного, назначается бронхоскопия. Исследование проводят с помощью эндоскопа, в режиме реального времени получая через оптоволоконную трубку изображение внутренних легочных структур. Врач может изучить дыхательную систему больного изнутри, увидеть своими глазами расположение новообразования и уровень его разрастания, а также получить образцы клеток для гистологического анализа.
Типы и стадии
Выделяют периферические новообразования в легком, центральные. Область может быть плоско-, крупно-, мелкоклеточной. Существуют смешанные формы и аденокарцинома. Для уточнения стадии следует выявить точные габариты формирования, оценить степень проникновения в расположенные поблизости структуры, ткани, проверить лимфатическую систему и иные органы на предмет метастазов. Определение точной стадии необходимо для подбора адекватной терапевтической программы. Для каждого шага развития болезни разработаны уникальные стратегии лечения. Уточнение стадии позволяет правильно спрогнозировать будущее человека. Чем глубже и запущеннее процесс, тем меньше вероятность полного излечения.
Первой стадией называют такое новообразование в легких, габариты которого до 3 см, процесс не затрагивает плевральные ткани, регионарные лимфоузлы, метастазы обнаружить не удается. При тех же габаритах, но наличии метастазов в лимфатической системе бронхов диагностируют вторую стадию болезни.
Продолжая тему
Третий этап принято подразделять на А и Б. Первый – это новообразование в легких, при котором перерождение клеток затронуло висцеральные плевральные ткани, стенку грудной клетки, плевральные медиастинальные клетки. Габариты новообразования не играют роль. Инвазия может наблюдаться на фоне метастазов в лимфатические узлы средостения, бронхов с противоположной от исходного очага стороны. Третью стадию, подтип А диагностируют, если наблюдаются только описанные метастазы без инфильтрации тканей.
Тип Б третьей стадии диагностируют также независимо от размеров новообразования легких. Важными факторами будет инфильтрация в средостение – пищеводные, сосудистые, сердечные, позвоночные ткани. Возможно появление метастазов в лимфатический системе бронхов, легких с противоположной от исходного очага стороны. Метастазы могут обнаруживаться в лимфатической системе надключичной области, средостения.
При выявлении отдаленных метастазов диагностируют четвертый этап. Такой же диагноз ставят, если злокачественные процессы – мелкоклеточный рак ограниченного, распространенного типа.
О категориях детальнее
Центральное злокачественное формирование локализовано в бронхиальных сегментах, крупных бронхах. Здесь выявляются плоско-, немелкоклеточные формы онкологических заболеваний. Периферический тип, как видно из названия, локализован на легочной периферии. При нем перерождаются альвеолы, небольшие бронхиальные структуры, ветви бронхов. Основная опасность такой формы – протекание практически без симптоматики продолжительное время. Как правило, первые признаки болезни появляются только на четвертой стадии, когда опухоль уже становится крупной и сдавливает расположенные поблизости структуры, произошла инфильтрация в крупные бронхи, плевральные ткани, грудную клетку.
Изредка выявляется плевральная мезотелиома. Это довольно агрессивная разновидность заболевания, берущая начало из плевральных оболочек.
Формы, стадии и стратегии
Исходя из степени процесса, можно оценить тип новообразования, особенности его развития, распространения, габариты, а также специфику инфильтрации. Эта информация нужна для составления адекватного прогноза. Стадия, иные особенности случая влияют на выбор терапевтического подхода. Лучшее будущее ожидает больных, обратившихся в клинику с нулевой стадией. Хорошие результаты лечение принесет и при первом этапе развития патологии. На втором, третьем прогнозы значительно хуже, но определенные шансы на полное выздоровление имеются. При четвертом этапе практически невозможно добиться излечения и даже продолжительной стабилизации состояния.
При выявлении новообразования особенное внимание нужно обратить на метастазы. Если таковые уже есть, терапевтический курс в преимущественном проценте случаев паллиативный. Если таковых не обнаружено, показана операция. Новообразование в легких с высокой долей вероятности по итогам радикального вмешательства будет устранено без последствий и рецидивов в будущем.
Будущее: на что рассчитывать?
Прогноз определяется нюансами локализации, габаритами новообразования, тяжестью симптоматики, разновидностью атипичных клеток, состоянием здоровья человека в целом. При легочном раке в среднем прогноз хуже, чем при большей части других злокачественных заболеваний. Выживаемость относительно низка относительно ряда иных форм болезней. Так, в анализе пяти лет в среднем процент выживаемости – лишь 16 %. Для сравнения, при злокачественном новообразовании в толстом кишечнике для этого же временного промежутка выживаемость оценивается в 65 %, а при малигнизации клеток молочной железы – 89 %.
Наихудшие прогнозы в случае, если новообразование развивается по сценарию мелкоклеточного перерождения. Химиотерапия сама по себе и в сочетании с другими терапевтическими подходами позволяет продлить жизнь больного в среднем в пять раз. Тем не менее, пятилетняя выживаемость в случае мелкоклеточного злокачественного процесса оценена в среднем в 5-10 %. Основной процент выживших – лица, страдавшие ограниченной формой болезни.
Можно ли предупредить?
Основное профилактическое мероприятие – полное исключение из своей жизни курения, не только активного, но и пассивного. Чтобы отказаться от вредной привычки, можно прибегнуть к помощи врачей – наркологов, психологов. Разработано много продуктов, упрощающих период отказа (ингаляторы, жвачки, таблетки). Первые десять лет после отказа от табачной продукции сопряжены с повышенной опасностью злокачественных процессов, но вероятность их развития постепенно снижается.
Для устранения радона из помещений необходимо постоянно проветривать все зоны обитания, делать влажную уборку. Если каркас здания выполнен из железобетона, в жилых и рабочих помещениях следует обработать поверхности, окрасить краской или оклеить обоями. По возможности нужно избегать контакта с тяжелыми металлами, пылью асбеста. Это особенно важно для лиц, работающих в производственных зонах.
Важно питаться правильно. Ученые убеждены, что снизить опасность новообразования можно, если разбавить рацион натуральными антиоксидантами. Фрукты, зелень, овощи содержат аскорбиновую кислоту, ретинол, токоферол, понижающие опасность злокачественных процессов в дыхательной системе.
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
![]()
злокачественных новообразованиях,- пневмонии,
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Что собой представляют очаги и как их выявить?
Сейчас очаговые образования в легких делят на несколько категорий исходя из их количества:
- Одиночные.
- Единичные – до 6 штук.
- Множественные – синдром диссеминации.
Присутствует разница между международно принятым определением того, что такое очаги в легких, и тем, что принято в нашей стране. За рубежом под данным термином понимают наличие участков уплотнения в легких округлой формы и диаметром не более 3 см. Отечественная практика ограничивает размер 1 см, а остальные образования относит к инфильтратам, туберкуломам.
Важно: компьютерный осмотр, в частности томография, позволят с высокой точностью определить размер и форму поражения легочной ткани. Однако необходимо понимать, что и у этого метода обследования есть свой порог погрешности.
Фактически, очаговое образование в легком представляет собой дегенеративное изменение легочной ткани или скапливание в ней жидкости (мокроты, крови). Правильная характеристика одиночных очагов легких (ООЛ) – это одна из важнейших проблем современной медицины.
Важность задачи заключается в том, что 60-70% из вылеченных, но потом вновь появившихся таких образований, – злокачественные опухоли. Среди общего количества выявленных ООЛ при прохождении МРТ, КТ или рентгенографии их часть составляет менее 50%.
Важную роль здесь играет то, как характеризуются очаги в легких на КТ. С помощью этого вида обследования, основываясь на характерных симптомах, врач может выдвигать предположения о наличии таких серьезных заболеваний, как туберкулез или злокачественные новообразования.
Однако для уточнения диагноза необходимо сдать дополнительные анализы. Аппаратного обследования для выдачи медицинского заключения недостаточно. До сих пор повседневная клиническая практика не имеет единого алгоритма проведения дифференциальной диагностики для всех возможных ситуаций. Поэтому врач каждый случай рассматривает в отдельности.
Туберкулез или воспаление легких? Что может помешать, при современном уровне медицины, произвести точную диагностику аппаратным методом? Ответ прост – несовершенство оборудования.
На самом деле, при прохождении флюорографии или рентгенографии сложно выявить ООЛ, размер которого меньше 1 см. Интерпозиция анатомических структур может сделать практически невидимыми и более крупные очаги.
Поэтому большинство врачей советует пациентам отдать предпочтение компьютерной томографии, которая дает возможность рассмотреть ткани в разрезе и под любым углом. Это полностью устраняет вероятность того, что поражение будет закрыто сердечной тенью, ребрами или корнями легких. То есть рассмотреть всю картину в целом и без вероятности фатальной ошибки рентгенография и флюорография попросту не может.
Следует учитывать, что компьютерная томография позволяет выявить не только ООЛ, но и другие виды патологий, такие как эмфиземы, пневмонии. Однако и у этого метода обследования есть свои слабые места. Даже при прохождении компьютерной томографии могут быть пропущены очаговые образования.
Это имеет следующие объяснения низкой чувствительности аппарата:
- Патология находится в центральной зоне – 61%.
- Размер до 0,5 см – 72%.
- Маленькая плотность тканей – 65%.
Установлено, что при первичном скрининговом КТ вероятность пропустить патологическое изменение тканей, размер которого не превышает 5 мм, составляет около 50%.
Если же диаметр очага более 1 см, то чувствительность аппарата составляет более 95%. Для увеличения точности получаемых данных используют дополнительное программное обеспечение для получения 3D-изображения, объемного рендеринга и проекций максимальных интенсивностей.
Анатомические особенности
В современной отечественной медицине присутствует градация очагов, исходя из их формы, размера, плотности, структуры и состояния окружающих тканей.
Точная постановка диагноза на основании КТ, МРТ, флюорографии или рентгенографии является возможной лишь в исключительных случаях.
Обычно в заключении дается лишь вероятность наличия того или иного недуга. При этом непосредственно самому местонахождению патологии не придается решающего значения.
Яркий пример – нахождение очага в верхних долях легкого. Установлено, что данная локализация присуща 70% случаев выявления первичной злокачественной опухоли данного органа. Однако это является типичным и для туберкулезных инфильтратов. С нижней долей легкого присутствует примерно такая же картина. Здесь выявляют рак, развившейся на фоне идиопатического фиброза и патологические изменения, причиной которых стал туберкулез.
Большое значение уделяется тому, какими являются контуры очагов. В частности, нечеткий и неровный абрис, при диаметре поражения более 1 см, сигнализируют о высокой вероятности злокачественного процесса. Однако если присутствуют четкие края, это еще не является достаточным основанием для прекращения диагностирования пациента. Такая картина часто присутствует при доброкачественных новообразованиях.
Особое внимание обращают на плотность тканей: исходя из этого параметра, врач имеет возможность отличить пневмонию от рубцевания легочной ткани, например, вызванной посттуберкулезными изменениями.
Следующий нюанс – КТ позволяет определить типы включений, то есть определить структуру ООЛ. Фактически после обследования специалист с высокой точностью может сказать, какое именно вещество скапливается в легких. Однако лишь жировые включения дают возможность определить происходящий патологический процесс, так как все остальные не относятся к категории специфических симптомов.
Очаговые изменения в легочной ткани могут быть спровоцированы как достаточно легко поддающимся лечению заболеванием – пневмонией, так и более серьезными недугами – злокачественными и доброкачественными новообразованиями, туберкулезом. Поэтому важно своевременно их выявить, в чем поможет аппаратный метод обследования – компьютерная томография.
ЧТО ТАКОЕ ОЧАГ В ЛЕГОЧНОЙ ТКАНИ?
Если рентгенография или компьютерная томография (КТ) выявляет один подобный участок, речь идет о одиночном (или солитарном) очаге; при обнаружении нескольких участках — о единичных очагах. При множественных очагах, захватывающих в той или иной степени всю легочную ткань, говорят о диссеминированом заболевании, или диссеминации очагов.
В этой статье речь пойдет об одиночных очагах, их рентгенологических проявлениях, и врачебных действиях при их обнаружении. Существуют целый ряд заболеваний самой разной природы, которые могут проявляться очагом на рентгенограммах или компьютерных томограммах.
Одиночные или единичные очаги в легких наиболее часто встречаются при следующих заболеваниях:
- Онкологические заболевания, таких как рак легкого , лимфома или легочные метастазы
- Доброкачественные опухоли — гамартома, хондрома
- Легочные кисты
- Туберкулез, в частности очаг Гона или туберкулома
- Грибковые инфекции
- Воспалительные неифекционные процессы, таких как ревматоидный артрит или гранулематоз Вегенера
- Артериовенозные мальформации
- Внутриолегочные лимфатические узлы
- Тромбоэмболия и инфаркт легкого
Обнаружение одиночного узла на рентгенограмме органов грудной клетки ставит сложную задачу, с которой сталкиваются многие врачи: дифференциально-диагностический ряд при подобных изменениях может быть длинным, однако главной задачей является определить, является ли характера поражения доброкачественным или злокачественным. Решение этого вопроса является ключевым при определении дальнейшей тактики лечения и обследования. В спорных и неясных случаях для точного определения доброкачественности или злокачественности очагового образования рекомендуется Второе мнение — пересмотр КТ или рентгенографии легких в профильном учреждении опытным специалистом.
МЕТОДЫ ДИАГНОСТИКИ ОЧАГОВ В ЛЕГКИХ
Первичным методом исследования обычно является рентгенография органов грудной клетки. При ней большая часть солитарных легочных очагов обнаруживаются случайно. В некоторых исследованиях изучалось использование низкодозовой КТ органов грудной клетки в качестве инструмента скрининга рака легкого; так, применение КТ приводит к обнаружению более мелких узлов, которым необходимо дать оценку. По мере увеличения доступности, важную роль в диагностике солитарных легочных очагов будут также играть ПЭТ и ОФЭКТ.
Критериями доброкачественности выявленного очага являются возраст пациента менее 35 лет, отсутствие иных факторов риска, стабильность узла на протяжении более чем 2 года по данным рентгенографии, либо внешние признаки доброкачественности, обнаруживаемые на рентгенограммах. Вероятность злокачественности изменений у этих пациентов низкая, им необходимо периодическое выполнение рентгенограмм органов грудной клетки или КТ каждые 3–4 месяца в течение первого года, и каждые 4–6 месяцев на протяжении второго года.
ОГРАНИЧЕНИЯ И ОШИБКИ МЕТОДОВ ДИАГНОСТИКИ
Рентгенография грудной клетки характеризуется лучшим разрешением по сравнению с КТ при определении степени выраженности обызвествления и его размеров. В то же время, визуализация некоторых легочных узлов может быть осложнена из-за наложений других органов и тканей.
Применение КТ ограничено дороговизной этого исследования и необходимостью внутривенного контрастирования, риском развития побочных реакций после его введения. КТ не такой доступный метод исследования, как рентгенография; кроме того, компьютерный томограф, в отличие от рентгеновских аппаратов, не может быть переносным. ПЭТ и ОФЭКТ гораздо дороже по сравнению с КТ и МРТ, а доступность этих методов диагностики может быть различной.
Необходимо избегать ошибок интерпретации. Так, за опухолевый узел в легким можно ошибочно принять тени сосков, опухоли в мягких тканях грудной стенки, костные структуры, плевральные наложения, а также округлый ателектаз или участок воспалительной инфильтрации. Для снижения риска ошибки полезно заручиться вторым мнением.
РЕНТГЕНОГРАФИЯ
Часто солитарные легочные узлы впервые обнаруживаются на рентгенограммах органов грудной клетки и являются случайной находкой. Первым вопросом, на который необходимо ответить, располагается ли обнаруженный очаг в легком или находится вне его. С целью уточнения локализации изменений выполняется рентгенография в боковой проекции, рентгеноскопия, КТ. Обычно узлы становится различимыми на рентгенограммах, когда достигают размера 8–10 мм. Иногда могут обнаруживаться узлы размером 5 мм. На рентгенограммах можно определить размер очага, темпы его роста, характер краев, наличие обызвествлений – изменения, которые могут помочь оценить выявленный узел как доброкачественный или злокачественный.
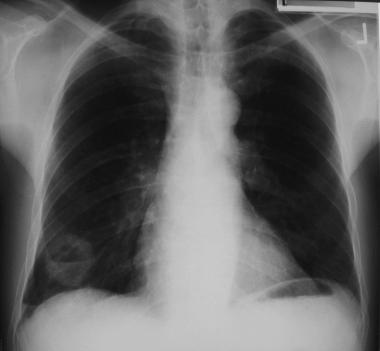
Периферическое образование правого легкого с наличием полости (абсцесс). Рентгенограмма в прямой проекции.
Размер узла
Узлы, имеющие размер больше 3 см, более вероятно, отражают злокачественные изменения, в то время как узлы меньше 2 см, скорее всего, являются доброкачественными. Однако размер узла сам по себе имеет ограниченное значение. У некоторых пациентов мелкие узлы могут иметь злокачественную природу, а крупные – отражать доброкачественные изменения.
Темп роста узла
Сравнение с ранее выполненными рентгенограммами позволяет оценить темпы роста очага. Темп роста связан со временем, за которое объем опухоли увеличивается вдвое. На рентгенограммах узел представляет собой двухмерное изображение трехмерного объекта. Объем сферы рассчитывается по формуле 4/3*π R 3 , следовательно, увеличение диаметра узла на 26% соответствует удвоению его объема. Например, увеличение размеров узла с 1 до 1,3 см аналогично одному удвоению объема, в то время как изменение размера с 1 до 2 см соответствует увеличению объема в 8 раз.
Время удвоения объема бронхогенного рака обычно составляет 20–400 дней; временной промежуток, необходимый для удвоения объема, составляющий 20–30 дней и меньше, характерен для инфекций, инфаркта легкого, лимфомы и быстро растущих метастазов. Если время удвоения объема больше 400 дней, это свидетельствует о доброкачественности изменений, за исключением карциноидной опухоли низкой степени злокачественности. Отсутствие изменений размеров узла на протяжении более чем 2 лет с большой степенью вероятности говорит о доброкачественном процессе. Тем не менее, определить размер очага без ошибки невозможно. На рентгенограмме грудной клетки оценить увеличение размера узла на 3 мм может быть сложно; проведение измерений на рентгенограммах после цифровой обработки позволяет более точно определить размер очага.
Контуры очага
Кальцинированный очаг в легком
ОЧАГИ В ЛЕГКИХ НА КТ — ЧТО ЭТО?
Очаговые образования в легких на КТ выявляются лучше, чем на обзорной рентгенографии. На КТ можно различить очаговые изменения размером 3–4 мм, также лучше визуализируются специфические морфологические признаки (характерные, например, для округлого ателектаза или артерио-венозной мальформации). Кроме того, КТ позволяет лучше оценить те области, которые обычно плохо различимы на рентгенограммах: верхушки легких, прикорневые зоны, а также реберно-диафргамальные синусы. Также на КТ может быть обнаружен множественный характер очагового поражения; КТ может применяться для стадирования опухоли; помимо этого, под контролем КТ осуществляется игольная биопсия.
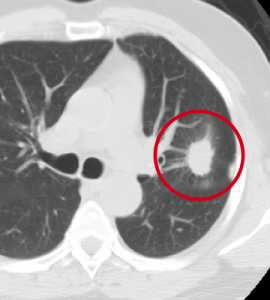
Периферическое образование левого легкого. Типичные КТ-признаки периферического рака: округлая форма, неровные лучистые контуры.
Субплевральные очаги в легких — что это? Компьютерная томография демонстрирует узловое образование, прилежащее к междолевой плевре. Признаки подобных очагов не являются специфичными и требуют дополнительного обследования. Биопсия подтвердила грибковую инфекцию.
Рентгеновская плотность очага на КТ
С помощью компьютерной томографии может быть выполнено измерения определенного показателя — коэффициент ослабления, или рентгеновской плотности очага. Результаты измерения (КТ-денситометрии) выводятся в единицах шкалы Хаунсфилда (Ед. Х, или HU). Ниже приведены несколько примеров коэффициентов ослабления:
Жир: от -50 до -100 ЕХ
Кровь: от 40 до 60 ЕХ
Некальцинированный узел: от 60 до 160 ЕХ
Кальцинированный узел: больше 200 ЕХ
При использовании КТ-денситометрии появляется возможность обнаружения скрытых кальцинатов, которые можно не заметить визуально даже на тонких КТ-срезах высокого разрешения. Кроме того, измерение плотности помогает обнаружить жировую ткань внутри узла, что является признаком его доброкачественности, особенно в случаях гамартомы.
КТ с контрастным усилением
Злокачественные узлы обычно более богаты сосудами, чем доброкачественные. Оценка контрастного усиления узла производится путем измерения его плотности до и после введения контраста с интервалом 5 минут. Повышение плотности менее чем на 15 Ед. Х позволяет предположить доброкачественную природу узла, в то время как контрастное усиление на 20 Ед. Х и больше характерно для злокачественных поражений (чувствительность 98%, специфичность 73%).
Симптом питающего сосуда
Симптом питающего сосуда характерен для внутрилегочных узлов сосудистой этиологии, например, гематогенных легочных метастазов или септических эмболов.
Толщина стенки полостного образования
Полость может обнаруживаться и в злокачественных, и в доброкачественных узлах. Наличие полости с тонкой стенкой (1 мм и меньше) является признаком, указывающим на доброкачественную природу изменений, в то время как наличие толстой стенки не позволяет сделать вывод о доброкачественности или злокачественности образования.
МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ (МРТ) ЛЕГКИХ
При стадировании рака легкого МРТ позволяет добиться лучшей визуализации поражений плевры, диафрагмы и грудной стенки по сравнению с КТ. В то же время МРТ менее применима в оценке легочной паренхимы (особенно для выявления и характеристики легочных очаговых изменений) из-за меньшего пространственного разрешения. Поскольку МРТ является более дорогим и менее доступным методом исследования, этот способ диагностики используют в качестве резервного для оценки опухолей, которые затруднительно оценить посредством КТ (например, опухоль Панкоста).
УЗИ ЛЕГКИХ
УЗИ нечасто применяется в оценке солитарных легочных очагов; этот метод имеет ограниченное значение и используется для контроля при выполнении чрезкожной биопсии более крупных узлов, расположенных в периферических отделах.
РАДИОНУКЛИДНАЯ ДИАГНОСТИКА ОЧАГОВЫХ ИЗМЕНЕНИЙ ЛЕГКИХ
Использование методов ядерной медицины (сцинтиграфия, ОФЭКТ, ПЭТ) в оценке солитарных внутрилегочных узлов изучалось при помощи научных исследований. Так, использование ПЭТ и ОФЭКТ было одобрено в США для оценки внутрилегочных узлов.
Клетки злокачественного новообразования характеризуются большей метаболической активностью по сравнению с неопухолевыми клетками, вследствие чего уровень накопления глюкозы в них выше. При ПЭТ органов грудной клетки используется соединение радиоактивного нуклида фтора с массовым числом 18 и аналога глюкозы ( F 18-фтордезоксиглюкоза, ФДГ). Увеличение накопления ФДГ обнаруживается в большинстве злокачественных опухолей, и этот момент является основополагающим в дифференциальной диагностике доброкачественных и злокачественных легочных узлов.
ОФЭКТ
Преимуществом однофотонной эмиссионной томографии (ОФЭКТ) по сравнению с ПЭТ является большая доступность. Для сканирования используется дептреотид, аналог соматостатина, меченый технецием-99 m , который связывается с рецепторами к соматостатину, экспрессия которых имеет место при немелкоклеточном раке. Однако использование ОФЭКТ не изучалось на больших выборках. В целом, и ПЭТ, и ОФЭКТ являются многообещающими неинвазивными методами, позволяющими осуществлять дифференциальную диагностику злокачественных и доброкачественных поражений, а также помогать в оценке поражений неопределенного характера.
Степень достоверности ПЭТ и ОФЭКТ легких
При использовании мета-анализа, усредненная чувствительность и специфичность при обнаружении злокачественных изменений в в фокальных легочных очагах любого размера составила 96% и 73,5% соответственно. В случае легочных узлов чувствительность и специфичность составила 93,9% и 85,8% соответственно.
Ошибки при ПЭТ-КТ легких
При ПЭТ с ФДГ ложноположительные результаты могут быть обусловлены метаболически активными узлами иной природы, например, инфекционными гранулемами или воспалительными очагами. Кроме того, опухоли, характеризующиеся низкой метаболической активностью, например, карциноидная опухоль и бронхиолоальвеолярный рак, могут никак себя не обнаруживать. При высоких сывороточных концентрациях глюкозы она конкурирует в клетках с ФДГ, в результате чего накопление радиоизотопа снижается.
Василий Вишняков, врач-радиолог
При написании статьи использованы следующие материалы:
Читайте также: