Кт при доброкачественных опухолях печени
В мировом сообществе распространенность ГЦР очень велика. По данным M . Prokop , ГЦР составляет до 90% всех случаев новообразований печени. Для гепатоцеллюлярного рака характерна распространенность в определенных регионах мира. Там, где высока заболеваемость гепатитом В или С, также высока встречаемость злокачественных опухолей печени. Наиболее часто рак печени, выявить который, как правило, возможно уже на ранних стадиях, встречается у жителей Китая, у жителей африканского континента и Азии (до 150 случаев на 100000 человек). Промежуточные показатели заболеваемости – в Южной Америке (Аргентина, Чили) – до 10 случаев на 100000 населения, низкие – в США (до 3 случаев на 100000 человек). Намного более часто болеют мужчины – до 8 раз. Первые признаки рака печени у женщин выявляются в группах риска (у лиц, принимающих лекарственные препараты, оказывающие токсическое действие на печень, а также у лиц, подверженных постоянным интоксикациям в связи с их работой). Возрастной пик заболеваемости приходится на период 40-70 лет.
Факторы развития ГЦР
Чаще всего возникновению рака предшествует цирроз печени (до 90% всех случаев). В чем разница между этими двумя понятиями? Цирроз – это замещение нормальной печеночной паренхимы нетипичной – соединительной – тканью, сам по себе не является онкопатологией, однако считается значимым предрасполагающим моментом в ее развитии. Цирроз может быть как алкогольным, так и обусловленным гепатитом B или C . Имеет значение воздействие канцерогенных факторов, химикатов: сиказина (токсическое вещество, содержащееся в некоторых видах пальмового масла), афлатоксина (токсин, вырабатываемый грибками – аспергиллами), торотраста (контрастное вещество, применявшееся на заре рентгенодиагностики). Пациенты с наследственной патологией (болезнь Вильсона-Коновалова, гемохроматоз, тирозиноз) также в группе риска по заболеваемости ГЦР. Возможно также возникновение опухоли печени у пациентов, подвергшихся облучению (в т. ч. после аварии на ЧАЭС и других объектах).
Лечится ли рак печени
В настоящее время применяются несколько видов успешного лечения рака печени. При небольших узлах (до 2 см), выявленных с помощью КТ или МРТ, хирурги применяют радикальное удаление опухоли. При узлах больших размеров, а также при множественном поражении, применяется радиочастотная абляция — разрушение опухоли специальными высокочастотными волнами, а также трансплантация печени. Трансплантация печени при раке — это сложная операция, которая все более успешно применяется в России в крупных хирургических центрах. При опухолях крупных размеров применяют паллиативные методы лечения, такие как трансартериальная химиоэмболизация (ХЭПА), а также медикаментозные методы (нексавар, сорафениб).
Классификация ГЦР по системе TNM
TNM – международная система классификации опухолей, в основе которой лежит определение размеров первичного узла ( T umor ), степени инвазии рядом расположенных тканей, наличие патологически измененных опухолью ближайших и отдаленных лимфоузлов ( N odus ), а также наличия либо отсутствия метастазирования в отдаленные органы (кости, печень, легкие и т. д.) – M etastasis .
Мы хотим представить вам классификацию рака печени по системе TNM , модифицированную в 1997 г. международной организацией по контролю над заболевамостью раком (Union for International Cancer Control, UICC ).
Характеристики опухолевого узла на данной стадии
Характеристика лимфатических узлов на данной стадии
Характеристика вторичных очагов
Методика компьютерной томографии при диагностике рака печени
Рак печени – симптомы и проявление
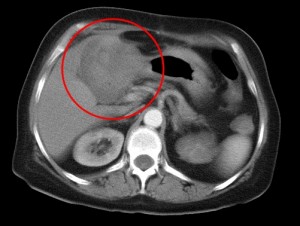
КТ позволяет достоверно диагностировать рак печени: как видно на скане в артериально-паренхиматозную фазу, опухолевый узел, обладающий инвазивным ростом, прорастает в правую и левую долю печени, а также в стенку желчного пузыря в области дна и тела.
Часто ГЦР, особенно маленькие узлы, на фоне жировой инволюции не обнаруживается при нативной КТ. Маленькие узлы, которые можно выявить, имеют размер 5-15 мм в поперечнике. Они четко очерчены, отделены от окружающих тканей. Иногда удается выявить более плотную часть опухоли по периферии, в центре обычно находится зона некроза и распада.
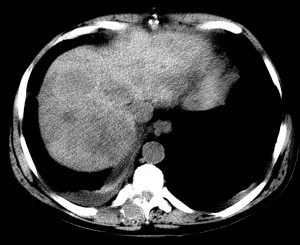
Пример первично-множественного рака печени, изображение с искусственной высокой контрастностью (нативное исследование). Виден центральный узел большего размера, вокруг которого сгруппированные меньшие узлы — внутрипеченочные метастазы. В данном случае крайне затруднительна дифференциальная диагностика с метастазами рака другой локализации, например, кишечника. По системе TNM – T 4, операцией такой ра к печени не лечится , показана ли шь химиотерапия с целью временной стабилизации процесса.
Большие узлы ГЦР имеют типичную структуру, обусловленную чередованием солидного компонента, кист, кальцинатов, зон некроза, а также наличием артериальных сосудов. В большинстве случаев такие узлы имеют капсулу. Рак печени можно обладать экспансивным ростом (отодвигая и сдавливая рядом расположенные ткани) или инфильтративным ростом (прорастая в ткани и разрушая их). Часто большие опухолевые узлы прорастают в какую-либо ветвь печеночной вены либо воротной вены. Для них также характерно наличие небольших вторичных очагов в ткани печени, которые представляют собой гематогенные отсевы.
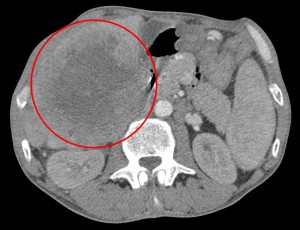
Большой опухолевый узел. Пример рака печени на КТ у ликвидатора аварии на ЧАЭС.
Гиперденсные (гиперваскулярные) раки выглядят в виде плотного образования неоднородной структуры, в артериальную фазу в значительной мере усиливаются, становятся хорошо видимыми питающие их артерии. Дифференциальную диагностику таких опухолей нужно проводить с аденомами, гемангиомами, а также ФНГ (фиброзной нодулярной гиперплазией). Такие раки имеют тенденцию разрываться, в результате возникшего кровотечения пациент может погибнуть.
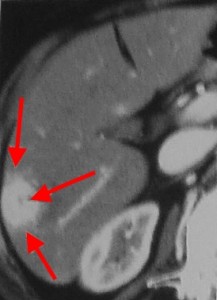
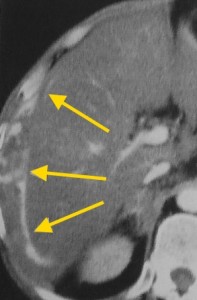
На изображениях: пример гиперваскулярного рака печени (слева), отмечен красными стрелками; справа желтыми стрелками отмечена кровь по краю печени в результате разрыва ГЦР.
Дифференциальная диагностика рака печени
При анализе данных КТ всегда нужно иметь в виду, что некоторые очаговые образования печени могут быть похожими на рак печени. Неопытный врач может спутать разные состояния и поставить неверный диагноз. Патология, с которой необходимо дифференцировать ГЦР, это:
1) Гемангиома печени. Для уточнения заключения помогает отсроченное сканирование (через 10-20 минут после введения контраста), визуализация сосудистых лакун.
2) Гепатоцеллюлярная аденома. Большие аденомы могут иметь такую же структуру, что и ГЦР, содержат включения жира, некрозы, кистозные полости, кальцинаты. Однако для аденом характерен медленный рост экспансивного типа (без инвазии), отсутствие внутрипеченочных метастазов.
3) ФНГ. При фокальной нодулярной гиперплазии КТ-картина может быть схожей с таковой при раке печени. Иногда отличить эти заболевания только по данным КТ-исследования невозможно – необходима биопсия.
4) Метастазы. В некоторых случаях на мысль о вторичных опухолях может навести множественность поражения органа и выявление первичного очага. Однако опытный рентгенолог, обладающим большим опытом в диагностике болезней печени, как правило, достоверно различает первичный рак и вторичные метастатические очаги.
Другие злокачественные новообразования печени
Холангиокарцинома (ХАГ) – злокачественное новообразование из эпителия желчных протоков. При КТ можно увидеть неравномерное утолщение стенки протока на фоне существенного его расширения. Образование накапливает контраст и долго остается гиперденсным – это отличительный признак холангиокарциномы.
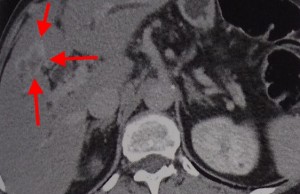
Пример холангиокарциномы при компьютерной томографии. Стрелками выделены участки опухоли, накапливающие контрастное вещество в отсроченную фазу.
Гепатобластома чаще всего выявляется в детском возрасте (3-5 лет). При КТ-исследовании выглядит как гиподенсный очаг большого размера, занимающий большую часть площади среза. Примерно 1/5 часть всех гепатобластом характеризуются наличием множественных очагов. Структура гепатобластомы неоднородна — она может включать в себя зоны некроза, кальцинаты, соединительную ткань. Дифференциальная диагностика проводится с ГЦР, ФЛР, метастазами.
Лимфома печени крайне редко встречается в качестве первичной опухоли, обычно выявляется при системных заболеваниях – например, лимфогранулематозе. КТ-картина в целом неспецифична – могут быть выявлены гиподенсные либо изоденсные узлы различного размера, а также определяется увеличение ближайших лимфатических узлов.
Недифференцированная эмбримонально-клеточная саркома печени – злокачественное новообразование из саркоматозных клеток. Выглядит как киста большого размера, в некоторых случаях содержащая перегородки. Однако, несмотря на свою низкую плотность, в действительности является солидной, мягкотканной. Резко усиливается при контрастировании (по периферии), дифференциальная диагностика с кистозным вариантом ГЦР крайне затруднительна.
Второе мнение рентгенолога в выявлении опухолей печени
В ряде случаев при выявлении какого-либо образования в печени бывает очень трудно достоверно судить, чем же оно является на самом деле – раком, аденомой, гемангиомой, регенераторным узлом либо иным образованием. Определиться с заключением об опухоли печени позволяет внимательный анализ данных КТ, МРТ или УЗИ в совокупности с клиническими симптомами и данными других анализов (биохимический анализ крови, онкомаркеры и т.п.).
Если у вас или ваших лечащих врачей есть сомнения в характере образования печени, всегда можно получить Второе мнение опытного рентгенолога, работающего в специализированном хирургическом центре. Такое мнение всегда необходимо, ведь оно помогает не только подтвердить или опровергнуть диагноз рак печени, но и дает более подробное описание снимков КТ или МРТ. Заключение, выполненное по передовым европейским стандартам ECR, будет более понятно специализированному хирургу.
Подобную экспертную расшифровку КТ и МРТ печени можно получить в Национальной телерадиологической сети — Всероссийской системе дистанционных консультаций врачей-радиологов. Достаточно загрузить файлы с диска через собственный компьютер, и в течение 24 часов будет выполнен независимый анализ результатов исследования. Второе мнение по КТ печени— это способ удостовериться в правильности диагноза, или решить спорные диагностические случаи.
Василий Вишняков, врач-радиолог
а) Терминология:
1. Аббревиатура:
• Гепатоцеллюлярный рак (ГЦР)
2. Синонимы:
• Гепатома
• Первичный рак печени
3. Определение:
• Наиболее распространенная злокачественная опухоль печени, обычно возникающая на фоне цирроза
б) Визуализация:
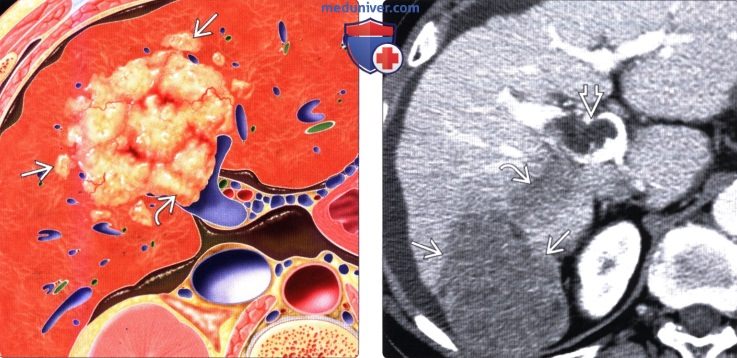
(Слева) На рисунке показано неравномерно гиперваскулярное образование, прорастающее в воротную вену. Печень цирротически изменена, имеет бугристые края; определяется асцит. Доминирующий узел ГЦР окружен множественными сателлитными очагами.
(Справа) На аксиальной КТ в венозной фазе контрастного усиления визуализируется гиподенсное образование в цирротически измененной печени, прорастающее в заднюю ветвь правой воротной вены и вызывающее ее окклюзию. В основном стволе воротной вены также визуализируется тромб, не приводящий к ее окклюзии. В артериальной фазе контрастного усиления опухоль интенсивно накапливала контраст. 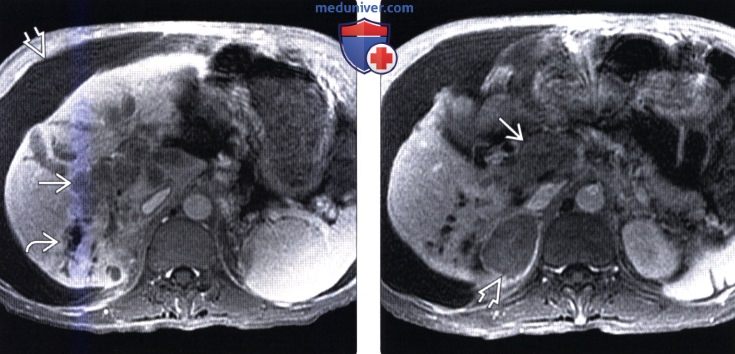
(Слева) На аксиальной Т1 ВИ МР томограмме в венозной фазе контрастного усиления у мужчины 54 лет, страдающего алкогольным циррозом печени, визуализируется мультифокальное гипоинтенсивное образование, напрямую прорастающее в воротную вену и вызывающее обструкцию внутрипеченочных желчных протоков. Обратите внимание на асцит и наличие типичных признаков цирроза.
(Справа) На аксиальной Т1 ВИ МР томограмме у этого же пациента визуализируется объемное образование (метастаз) в правом надпочечнике, выглядящее аналогично опухоли в воротной вене. Надпочечники - одна из наиболее распространенных локализаций вторичных очагов при ГЦР, хотя в целом опухоль редко дает отдаленные метастазы. 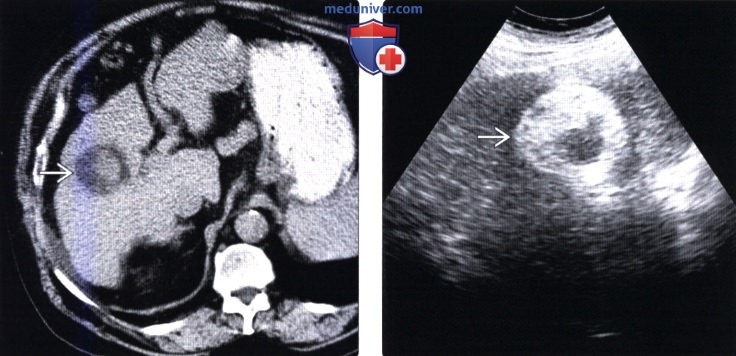
(Слева) На аксиальной КТ без контрастного усиления визуализируется объемное образование, в котором имеются гиподенсные включения жира, различимые также в портально-венозной фазе (томограммы не продемонстрированы).
(Справа) На продольной сонограмме у этого же пациента визуализируется нетипично эхогенное образование, соотносящееся с включениями жира в узле ГЦР, обнаруженном на КТ. Наличие макроскопических включений жира в опухоли на фоне цирроза печени является крайне подозрительным на ГЦР признаком, но, тем не менее, обнаруживается в меньшинстве случаев.
2. КТ признаки гепатоцеллюлярного рака (ГЦР) печени:
4. УЗИ признаки гепатоцеллюлярного рака (ГЦР) печени:
• Цветовая допплерография:
о Позволяет визуализировать большое количество сосудов и шунтов в опухоли
о Небольшие очаги ГЦР неотличимы от регенераторных и диспластических узлов
6. Рекомендации по визуализации:
• Лучший диагностический метод:
о Мультифазная КТ или МРТ у пациента с циррозом печени
о Трехфазная КТ или МРТ (артериальная, венозная и отсроченная фаза):
- МРТ с контрастным усилением препаратами гадоксетовой кислоты: большая чувствительность и специфичность
в) Дифференциальная диагностика гепатоцеллюлярного рака печени:
2. Периферическая холангиокарцинома:
• Периферическая опухоль, часто вызывающих обструкцию желчных протоков
• Ретракция капсулы, уменьшение объема (пораженного участка)
• Отсроченное контрастное усиление на КТ или МРТ
3. Нодулярная регенераторная гиперплазия:
• Очаговая форма: крупные регенераторные узлы
• Обычно обнаруживаются при синдроме Бадда-Киари
• Множественные образования (1-4 см) с персистирующим повышенным контрастным усилением в артериальной и портально-венозной фазе
• Накапливают контраст (соли гадоксетовой кислоты) в гепатобилиарной фазе МРТ
• Вокруг образования или в центральном рубце могут обнаруживаться участки, не накапливающие контраст
4. Гиперваскулярные метастазы:
• Напоминают мелкоузловую или мультифокальную форму ГЦР
• Метастазы редко встречаются на фоне цирроза печени
• Реже инвазируют воротную вену
• Обычно обусловлены первичной эндокринной опухолью
г) Патология:
1. Общая характеристика:
• Этиология:
о Цирроз (60-90%), обусловленный хроническими вирусными гепатитами В и С или злоупотреблением алкоголем:
- Даже при отсутствии цирроза у пациентов обычно имеется хроническое поражение печени, обусловленное, например, гепатитом В
о Неалкогольный стеатогепатит (НАСГ):
- Становится все более частой причиной цирроза печени и ГЦР
о Канцерогены:
- Афлатоксины, сидероз, торотраст, андрогены
о Дефицит альфа-1 -антитрипсина, врожденный гемохроматоз, болезнь Вильсона-Коновалова, тирозиноз
• Генные нарушения:
о Внедрение ДНК вируса гепатита В в ДНК хозяина приводит к образованию опухолевых клеток
2. Макроскопические и хирургические особенности:
• Солитарное образование, нодулярная или мультифокальная форма, наличие капсулы; диффузная форма
• Мягкая опухоль, в которой могут обнаруживаться очаги некроза, кровоизлияния, кальцинаты, включения жира; возможна также инвазия сосудов
3. Микроскопия:
• Солидный (целлюлярный) или ацинарный вариант
• Повышенное количество жира и гликогена в цитоплазме
д) Клинические особенности:
1. Проявления гепатоцеллюлярного рака печени:
• Наиболее частые признаки/симптомы:
о ГЦР выявляется преимущественно при скрининговых исследованиях пациентов с циррозом печени или хроническим гепатитом
о При разрыве капсулы печени может возникать острая боль
• Другие признаки/симптомы:
о Остальные симптомы не являются специфическими; их сложно дифференцировать с симптоматикой, обусловленной циррозом печени и портальной гипертензией
• Клинический профиль:
о Пожилой пациент, страдающий циррозом печени; с жалобами на боль в правом подреберье, снижение веса; с асцитом; с повышенным уровнем альфа-фетопротеина
• Лабораторные данные: повышение уровня альфа-фетопротеина, нарушение функциональных печеночных проб
• Диагноз:
о Выявление на КТ и МРТ специфических изменений часто достаточно для начала лечения даже без гистологического подтверждения
3. Течение и прогноз:
• Осложнения:
о Спонтанный разрыв и массивный гемоперитонеум
о Инвазия нижней полой вены, опухолевая эмболия легких
о Метастазы (чаще всего в надпочечники и легкие)
• Прогноз:
о Смертность превышает 90%; резектабельность 17%:
- Трансплантация печени при правильном выборе кандидатов позволяет добиться высокой выживаемости:
Пятилетняя выживаемость составляет около 85%
о Средняя продолжительность жизни после установления диагноза ГЦР при наличии симптоматики составляет шесть месяцев:
- Средняя продолжительность жизни выше, если ГЦР был выявлен при скрининговом исследовании
- Целью скрининга является обнаружение опухолей
Редактор: Искандер Милевски. Дата публикации: 29.2.2020
Доброкачественные опухоли печени – это новообразования с дифференцированными клетками, которые могут формироваться из гепатоцитов, эпителия печени или сосудистых структур и всегда имеют ограниченный рост, не склонны к метастазированию. Клинические проявления возникают только при достижении опухолью больших размеров и нарушении кровотока, сдавлении желчевыводящих путей или соседних органов. Опухоли малых размеров зачастую являются диагностической находкой. К информативным методам исследования относятся УЗИ, КТ и МРТ печени и желчевыводящих путей. При больших размерах образования лечение хирургическое.
- Причины
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение доброкачественных опухолей печени
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Доброкачественные опухоли печени – новообразования, формирующиеся из эпителиальной ткани печени, стромы органа или сосудистых элементов, не склонные к стремительному росту и метастазированию, имеющие дифференцированные клетки и в большинстве случаев протекающие бессимптомно. В клинической гастроэнтерологии новообразования печени доброкачественной природы встречаются довольно редко.
В 90% случаев диагностируется гемангиома печени, реже – гепатоцеллюлярная аденома, липома, фиброма, лимфангиома и смешанные опухоли – тератомы или гамартомы. К доброкачественным опухолям печени также относят кистозные образования: ретенционные, дермоидные кисты, поликистоз. Чаще всего такие образования являются диагностической находкой, поскольку клинические симптомы возникают только при достижении опухолью значительных размеров, нарушении портального кровотока.
Причины
Причины развития данной патологии не установлены, однако доказана роль ряда факторов, повышающих риск формирования доброкачественных опухолей печени. Установлено, что заболеваемость выше среди лиц, имеющих отягощенный по онкопатологии семейный анамнез, при неблагоприятной экологической обстановке. Важная роль отводится приему гормональных препаратов, в том числе пероральных контрацептивов, а также особенностям питания: избытку в рационе животных жиров, недостатку клетчатки, витаминов, белка. Факторами риска являются вредные привычки: курение и употребление алкоголя. Индуцирует развитие опухолей печени и физиологическая гиперэстрогенемия при беременности.
Классификация
Гастроэнтерологи классифицируют данную патологию в зависимости от локализации и ткани, из которой происходит новообразование. Выделяют гемангиому печени (опухоль из сосудистых элементов), гепатоцеллюлярную аденому (образование непосредственно из гепатоцитов), локальную узловую гиперплазию (округлый очаг из печеночных клеток), фибронодулярную гиперплазию (единичный очаг опухоли из фиброзной ткани), регенераторную мультинодулярную гиперплазию (множественные очаги).
Кроме того, различают цистаденому (образование из железистых клеток пузыревидной формы), липому (опухоль из жировой ткани), фиброму (из соединительнотканных элементов) и фибромиому (из соединительной и мышечной ткани). К опухолям желчных протоков относят холангиоаденому (формируется из железистых клеток протоков), холангиофиброму (из соединительной ткани) и холангиоцистому (полостное образование).
Симптомы
В подавляющем большинстве случаев новообразования протекают бессимптомно до тех пор, пока не достигнут существенных размеров. Некрупные опухоли могут быть обнаружены при обследовании пациента по поводу другой патологии. При больших размерах неоплазии возникают жалобы на чувство тяжести в правом подреберье, эпигастральной области, постоянные ноющие боли, не связанные с приемом пищи (боль является следствием сдавления опухолью соседних органов или нарушения кровотока с некротизированием тканей). Возможны диспепсические явления: тошнота, отрыжка, ощущение горечи во рту.
Все доброкачественные новообразования печени имеют ряд признаков, позволяющих отличить их от злокачественных: в первом случае нет синдрома опухолевой интоксикации (выраженной слабости, утомляемости, снижения аппетита, бледности кожи, быстрой потери веса), отсутствует стремительный рост образования, в анализах крови не обнаруживаются специфические онкомаркеры, нет отягощенного онкологического анамнеза.
Осложнения
Крайне редко отмечаются проявления портальной гипертензии: увеличение в объеме живота, гепатоспленомегалия. В отдельных случаях выявляется механическая желтуха, развивающаяся при сдавлении образованием желчных протоков и нарушении оттока желчи, желудочно-кишечное кровотечение как следствие портальной гипертензии, лихорадка (при некротизировании участка с нарушенным кровоснабжением) и сердечная недостаточность (вследствие массивного артериовенозного шунтирования).
Диагностика
Доброкачественные неоплазии печени выявляются в ходе обследования по поводу другой патологии или при достижении образованием больших размеров, сдавлении соседних органов или нарушении кровотока. Консультация гастроэнтеролога позволяет выяснить, как давно появились жалобы на ощущение тяжести, есть ли болевой синдром, как быстро развивалась клиническая картина. При объективном обследовании пациента врач может выявить увеличение размеров печени (гепатомегалию) с пальпируемым неровным краем.
Общий анализ крови обычно не обнаруживает никаких отклонений от нормы. В печеночных пробах может определяться незначительное повышение маркеров цитолиза и холестаза (щелочной фосфатазы, АлТ, АсТ, ЛДГ, билирубина). Обязательно проводится определение в крови специфических онкомаркеров: альфа-фетопротеина, антигена СА 19-9 и раково-эмбрионального антигена. Отсутствие повышения их концентрации свидетельствует в пользу доброкачественной природы заболевания.
Основную роль в диагностике играют инструментальные методы исследования. УЗИ органов брюшной полости позволяет визуализировать образование, определить его размеры, границы, оценить состояние соседних органов. Выявляются единичные или множественные четко ограниченные гиперэхогенные очаги. Под ультразвуковым контролем проводится пункционная биопсия печени с последующим морфологическим исследованием биоптатов. Данный метод позволяет определить тип опухолевых клеток, степень их дифференцировки и отличить от злокачественной патологии.
Компьютерная томография и МРТ печени и желчевыводящих путей обладают высокой информативностью, поскольку дают возможность определить образования даже малых размеров, оценить характер их роста, отсутствие прорастания в окружающие ткани и метастазирования в регионарные лимфатические узлы и отдаленные области. При подозрении на гемангиому проводится ангиография (оцениваются особенности кровотока в образовании, устанавливается связь опухоли с сосудами печени), а также допплерография фокального образования.
Лечение доброкачественных опухолей печени
Как правило, опухоли, протекающие без клинической симптоматики, не требуют лечения. Однако пациент должен постоянно наблюдаться у врача-гепатолога для оценки характера роста образования. При использовании гормональных препаратов (особенно контрацептивов женщинами) решается вопрос об их отмене. В некоторых случаях (при гепатоцеллюлярной карциноме) это приводит к регрессу образования, если оно является гормонозависимым.
При крупных размерах опухоли, сдавлении кровеносных сосудов или желчевыводящих путей производится ее удаление с резекцией доли печени. Также оперативному удалению подлежат кистозные образования с высоким риском разрыва и кровотечения. Доброкачественные новообразования печени часто гормонозависимые, поэтому даже при небольших размерах могут удаляться у женщин, планирующих беременность.
Прогноз и профилактика
Прогноз при данном заболевании благоприятный. Образования могут длительное время существовать без значительного роста, не вызывая у пациента дискомфорта, и крайне редко перерождаются в злокачественные опухоли. Возможны такие осложнения, как разрыв образования и внутрибрюшное кровотечение. Специфической профилактики не существует. Необходимо соблюдение рационального питания, отказ от курения и употребления алкоголя, а также отсутствие бесконтрольного использования лекарственных препаратов, в особенности гормональных.
В большинстве своем доброкачественные опухоли (ДОП)- клинически малосимптомные или бессимптомные новообразования печени, исходящие либо из эпителиальной ткани (гепатоцеллюлярная аденома и др.), либо из стромальных и сосудистых элементов.

Пучков К.В., Баков В.С., Иванов В.В. Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии: Монография. - М.: ИД МЕДПРАКТИКА, 2005. - 168 с.

Пучков К.В., Иванов В.В. и др. Технология дозированного лигирующего электротермического воздействия на этапах лапароскопических операций: монография. - М.: ИД МЕДПРАКТИКА, 2005. - 176 с.
Данные по эпидемиологии ДОП очень скудны. Достаточно четкие сведения имеются лишь в отношении наиболее частой из доброкачественных новообразований печени - гемангиомы. Эти опухоли встречаются у 1-3% населения, чаще у женщин. Примерно у 1% населения встречаются непаразитарные кисты печени. Остальные виды доброкачественных новообразований печени обнаруживаются существенно реже.
К доброкачественным опухолям печени относятся гемангиомы, лимфангиомы, фибромы, липомы и смешанные опухоли - гамартомы (тератомы). Логично отнести к доброкачественным новообразованиям печени также и непаразитарные кисты. Среди них выделяют истинные кисты (дермоидные, ретенционные цистаденомы) и поликистоз печени (более чем у половины больных он сочетается с кистозными изменениями других органов- почек, поджелудочной железы, яичников). Нередко наблюдаются также ложные кисты (травматические, воспалительные). Истинные кисты, как правило, одиночные; ложные могут быть как одиночными, так и множественными. Объем множественных кист обычно составляет несколько миллилитров, в то время как объем солитарных (истинных и ложных) кист может достигать 1000 мл и более.
Общими для ДОП являются два важных признака: 1) отсутствие повышения концентраций альфа-фетопротеина, карциноэмбрионального антигена СА - 199 сыворотки крови; 2) отсутствие отчетливого повышения активности аспарагиновой и аланиновой аминотрансфераз (АсАТ и АлАТ), щелочной фосфатазы (ЩФ), гамма- глутамилтрансферазы (ГГТФ) и лактатдегидрогеназы (ЛДГ).
Эти признаки надежны только в случаях отсутствия хронических или острых диффузных заболеваний печени, которые сами по себе могут вызывать изменения вышеприведенных тестов. Существенную помощь оказывает использование УЗИ и КТ (или ЯМР) с болюсным контрастированием, обладающие высокой разрешающей способностью.
Дифференциальная диагностика ДОП обычно начинается с исключения кист. Чаще встречаются непаразитарные кисты. Учитывается возможность поликистозной болезни, а также солитарных и множественных истинных и ложных кист печени.
Большинство кист небольшие (диаметром 1-5 см), чаще встречаются у женщин. Значительная часть их имеет бессимптомное течение. У ряда больных отмечаются боли в правом подреберье, у одних - постоянные, у других - периодические. Существенную помощь оказывает использование УЗИ и КТ (или ЯМР), обладающие высокой разрешающей способностью. Необходимо учитывать возможность поликистоза печени.
Дифференциальная диагностика простых кист проводится также с паразитарными кистами печени (эхинококкоз). В пользу последних говорят положительные реакции с эхинококковым антигеном и Кацони, а также обнаружение в зоне опухолевидного образования обызвествлений, хотя и геменгиомы изредка могут обызвествлятся.
Часть непаразитарных кист печени лечению также подлежит оперативному, в связи с реальной возможностью их разрыва, инфицирования и кровоизлияния в просвет кисты. Кроме того, быстро растущие крупные кисты приводят к нарушению функций печени вследствие атрофии и замещения печеночной паренхимы кистозным образованием. Среди операций наиболее часто используют резекцию печени, перицистэктомию и вылущивание кисты.
В последние годы широкое распространение получили транспариетальные пункции кист под контролем УЗИ или КТ. После аспирации содержимого в просвет кисты вводят 96*раствор этилового спирта для склерозирования внутренней оболочки кисты. Эта операция эффективна при размере кисты до 5 см. Если нет эффекта от данных способов лечения или киста имеет больший размер, показана операция - лапароскопическое иссечение участка кисты с последующей деэпителизацией внутренней оболочки кисты аргонусиленной плазмой или расфокусированным лучом лазера. Аналогичная тактика используется и при поликистозе печени. При осложненном поликистозе печени (нагноение, кровотечение, озлокачествление, сдавление крупными кистами желчных путей, воротной или полой вены) показано оперативное лечение. Обычно выполняют фенестрацию (вскрытие выступающих над поверхностью печени кист) с последующей деэпителизацией внутренней оболочки кисты.
Клинически это малосимптомная доброкачественная опухоль печени, имеющая признаки аденомы, развивающейся из гепатоцитов, нередко отграничена капсулой. Чаще поражает женщин, обычно в связи с длительным приемом эстрогенпрогестативных противозачаточных средств. Реже возникает при длительном приеме анаболических стероидов. Аденома развивается достаточно редко: у 3-4 человек на 100 000 длительно пользующихся контрацептивами.
Эта опухоль напоминает очаговую узелковую гиперплазию печени, а иногда и сочетается с ней. В отличие от последней существенно меньше представлены элементы соединительной ткани. Может рассматриваться как предстадия гепатоцеллюлярной карциномы. Иногда при росте клеточных элементов этой опухоли происходит сдавление крупных желчных протоков или крупных ветвей воротной вены. Как правило, выявляется не в цирротически измененной печени. Иногда развивается на фоне злокачественных заболеваний внепеченочной локализации (миелопролиферативные процессы, саркомы и др.).
Все эти виды ДОП- малосимптомные заболевания, в большинстве случаев их обнаружение можно отнести к случайным находкам. Печень у большинства таких больных не увеличена.
Радионуклидная сцинтиграфия обычно выявляет очаговый процесс размером 3-5 см. Если опухоль расположена в краевых зонах печени, то могут выявляться образования и меньших размеров.
Близкие к этим данным бывают получены при УЗИ и КТ, а также с помощью селективной ангиографии и ядерно-магнитного резонанса (ЯМР). Поэтому значительная часть опухолей небольших размеров просматривается. Уточнить характер этих трех видов опухолей позволяют лишь морфологические методы. Материал для этих исследований обычно получают при помощи пункционной биопсии иглами Шиба под контролем УЗИ или КТ.
Больные гепатоциллюлярной аденомой, очаговой (фокальной) узелковой гиперплазией и узелковой регенераторной гиперплазией печени в лекарственном лечении не нуждаются. Хирургическое лечение применяется нечасто. Показанием к нему являются либо сдавление желчных путей или кровеносных сосудов, либо появление болей. Операция проводится при развитии любого осложнения и быстром росте опухоли.
Методы вторичной профилактики и система наблюдения сводятся к следующему. Запрещается прием пероральных противозачаточных средств, эстрогенов, анаболических стероидов. Не рекомендуется работа, связанная с производством винилхлорида. Нежелателен прием фенобарбитала и зиксорина. Рекомендуется воздержание от алкоголя.
При впервые обнаруженной опухоли обследования проводятся 3-6-9-12 месяцев и далее 1 раз в год. Кроме обычного осмотра с определением размеров печени по Курлову, выполняются исследования содержания билирубина, активности аминотрансфераз, ЩФ, ГГТФ, альфа-фетопротеина, карциноэмбрионального антигена и антигена СА 19-9. Проводится также УЗИ печени.
Клинически это малосимптомная доброкачественная опухоль, происходящая из сосудистых, главным образом венозных элементов печени. Относится к наиболее часто встречающемуся виду ДОП.
Она представлена двумя вариантами: кавернома, представляющая собой как бы расширенные кровеносные сосуды, и истинная гемангиома, развивающаяся из сосудистой эмбриональной ткани. Располагается чаще субкапсулярно, в правой доле, нередко обладает ножкой. Часто покрыта фиброзной капсулой, которая может кальцинироваться.
Спонтанные разрывы очень редки, но жизнеопасны. Четкие клинические проявления наблюдаются лишь в 5-10% опухолей. Как правило, в этих случаях диаметр опухоли превышает 5 см.
Во многих случаях обнаружение гемангиомы, как и других ДОП, относится к случайным находкам. При больших размерах и соответствующей локализации иногда появляются симптомы сдавления желчевыводящих путей или, реже, симптомы портальной гипертензии. Иногда больной обращается к врачу в связи с болями в верхней половине живота.
Важную информацию дают инструментальные исследования. Радионуклидная сцинтиграфия печени выполняется, как обычно, при подозрении на объемный процесс в печени в двух проекциях. Благодаря этому методу, как правило, можно обнаружить опухоль диаметром 4-5 см. При гемангиомах диаметром 4-5 см и более опухоль выявляется у 70-80% обследованных. УЗИ при наличии гемангиомы позволяет выявить гиперэхогенное, хорошо очерченное образование. Подобную же информацию представляет ЯМР. Нередко, особенно в менее массивной левой доле, отчетливо видна сосудистая ножка. Гемангиомы диаметром 3-5 см и более выявляются при УЗИ у 70-80% обследованных. Иногда отмечаются в гемангиомах участки обызвествления.
КТ позволяет получить данные, близкие к результатам УЗИ, хотя нередко приносит и существенную дополнительную диагностическую информацию. Эта дополнительная информация в первую очередь касается состояния окружающих тканей и органов. Целиакография при распознавании гемангиом позволяет получить наиболее точные данные. Обычно хорошо видны гиперваскуляризованные участки с четкими границами, позволяющие обнаружить гемангиому диаметром 2-3 см и более у 80-85% обследованных.
Непрямая радионуклидная ангиография, выполняемая с помощью гамма-камеры, приносит близкие, но менее точные по сравнению с целиакографией, результаты. Существенную информацию приносит нередко ЯМР.
При постановке диагноза - гемангиома исключаются злокачественные опухоли печени. В последние годы объектом дифференциальной диагностики все чаще становится своеобразная очаговая жировая дистрофия печени, особенно в тех случаях, когда на фоне очаговой жировой дистрофии встречаются округлые участки интактной печени. Эти участки имеют разную с жировой дистрофией плотность, и эта разница достаточно четко регистрируется при УЗИ и КТ. Эти псевдоопухолевые образования обычно не видны при радионуклидной сцинтиграфии печени. Однако этот дифференциально-диагностический признак не очень надежен. Решающую роль в выявлении очаговых жировых дистрофий играет прицельная биопсия печени.
Лечение гемангиом печени. При гемангиомах небольших размеров без тенденции к росту в медикаментозном и хирургическом лечении пациенты, как правило, не нуждаются. При крупных опухолях, сдавливающих желчные ходы или сосуды, появляются показания к резекции соответствующих сегментов печени. Чаще это правило касается гемангиом диаметром более 5 см.
Лимфангиомы печени встречаются крайне редко, по клинической картине они трудноотличимы от гемангиом. Подозрение на лимфангиому возникает лишь при наличии внепеченочного расположения опухоли в средостении и на шее.
Крайне редко встречаются фибромы, миксомы, липомы, невриномы печени, которым присущи черты доброкачественных опухолей: медленное развитие, четкие границы, нормальная СОЭ. Отсутствие маркеров опухолей и повышения активности таких ферментов сыворотки крови, как АсАТ, АлАТ, ЩФ, ГГТП, ЛДГ.
Лечебная тактика аналогична таковой при гемангиомах.
Методы вторичной профилактики и система наблюдения в основном такие же, как и при описанных выше доброкачественных опухолях. При всех видах ДОП запрещаются лекарственные препараты типа пероральных противозачаточных средств, анаболических стероидов. Нежелателен прием препаратов типа фенобарбитала и зиксорина. Не рекомендуется работа, связанная с производством винилхлорида.
Все больные ДОП нуждаются в постоянном врачебном наблюдении. При впервые обнаруженной опухоли обследования проводят через 3-6-9-12 месяцев и далее- 1 раз в год. Крома обычного осмотра с определением размеров печени по Курлову, выполняют исследования содержания билирубина, определив активность АлАТ, АсАТ, ЩФ, ГГТФ, ГДГ и ЛДГ, альфа-фетопротеина и канцероэмбрионального антигена.
ГЦК - это злокачественная опухоль, развивающаяся из гепатоцитов. Относится к первичным карциномам печени. У 60-80% больных она связана с персистированием вирусов гепатита В и С, у 70-85% больных в развитых странах ГЦК развивается на фоне цирроза печени. В мире ежегодно умирают от ГЦК около 750 000 человек.
В основном предложены морфологические классификации ГЦК. Наиболее распространено деление ГЦК на узловую, массивную и диффузную формы. Используется также система TNM. Нами разработана классификация (1988), включающая основные клинические варианты заболевания: гепатомегалический (охватывает около 50% больных), кистозный (3-5%), циррозоподобный (около 25%), гепатонекротический, или абсцессовидный (6-10%), иктерообтурационный (6-10%), маскированный(6-10%).
Некоторые исследователи более высоко оценивают данные УЗИ. А. Maringhini и соавт. (1988) при обследовании 124 больных ГЦК обнаружили у 47 из них гиперэхогенные участки, у 30- гипоэхогенные и у 47- смешанные. Чувствительность УЗИ, по данным авторов, составила 90%, специфичность- 93,3%.
Как сообщает J. C. Ellis (1988), опухоли диаметром менее 2 см трудно отличить от гемангиом, солитарных регенераторных узелков и аденом. Особенно трудна диагностика опухолей, расположенных непосредственно под диафрагмой, в верхнелатеральном отделе правой доли.
КТ дает примерно те же результаты, что и УЗИ, иногда несколько более высокие. Однако выявление опухолей небольших размеров (диаметром 2-4 см), особенно на фоне цирроза, представляет большие трудности. J. M. Henderson и соавт. (1988) при КТ-обследовании у 15 из 100 больных циррозом печени выявили аномалии очагового характера, подозрительные на ГЦК.
Во всех случаях, когда это возможно, производится хирургическое лечение опухолей. Чаще резекция выполнима при опухолях левой доли. Отдаленные результаты хирургического лечения малоутешительны. В связи с этим контрольные обследования больных после резекций рекомендуется делать каждые 3 мес.
У сравнительно небольшой части больных осуществляется пересадка печени. Она выполняется у лиц моложе 60 лет, при отсутствии метастазов и тяжелых внепеченочных заболеваний. Отдаленные результаты неблагоприятные.
При невозможности хирургического лечения у части больных проводится химиотерапия.
Первичный очаг МКП расположен вне печени - в легком, желудке, толстой кишке и других органах. Относится к вторичным опухолям печени.
Частота метастазирования опухолей различной первичной локализации в печень различна.
Опухоли желчного пузыря метастазируют в печень в 75% случаев, поджелудочной железы - в 70%, толстой кишки, молочной железы, яичников, а также меланобластомы - в 50%, желудка и легких- в 40%. Однако сами первичные опухоли встречаются с различной частотой. Поэтому врач наблюдает наиболее часто метастазы в печени, исходящие из толстой кишки, желудка и легких, а у женщин - также из молочной железы и яичников.
Для подтверждения или исключения метастатического характера злокачественной опухоли печени проводится тщательное обследование ряда органов. При некоторых локализациях это имеет особенно важное значение.
В план обследования включают:
- исследование сыворотки крови (АПФ, карциноэмбриональный антиген, антиген СА - 199, кислая фосфотаза);
- рентгенографию грудной клетки;
- гастроскопию;
- колоноскопию или ректороманоскопию в сочетании с ирригоскопией;
- УЗИ поджелудочной железы, почек, яичников, предстательной железы;
- осмотр молочных желез и маммографию у женщин;
- консультация гинеколога и уролога.
Особое внимание уделяется возможности первичной локализации опухоли в толстой кишке, в предстательной железе (у мужчин) и в яичниках (у женщин), так как метастазы этих локализаций представляются у части больных относительно курабельными.
Полезные ссылки на различные разделы сайта по вопросам оперативного лечения доброкачественных опухолей и кист печени:

«Когда вы пишете письмо, знайте: оно попадает мне на мою личную электронную почту. На все ваши письма я отвечаю всегда только сам. Я помню, что вы доверяете мне самое ценное - свое здоровье, свою судьбу, свою семью, своих близких и делаю все возможное, чтобы оправдать ваше доверие.
Каждый день я по нескольку часов отвечаю на ваши письма.
Направляя мне письмо с вопросом, вы можете быть уверены, что я внимательно изучу вашу ситуацию, при необходимости запрошу дополнительные медицинские документы.
Огромный клинический опыт и десятки тысяч успешных операций помогут мне разобраться в вашей проблеме даже на расстоянии. Многим пациентам требуется не хирургическая помощь, а правильно подобранное консервативное лечение, в то время как другие нуждаются в срочной операции. И в том, и в другом случае я намечаю тактику действий и при необходимости порекомендую прохождение дополнительных обследований или неотложную госпитализацию. Важно помнить, что некоторым больным для успешной операции требуется предварительное лечение сопутствующих заболеваний и правильная предоперационная подготовка.
В письме обязательно (!) укажите возраст, основные жалобы, место проживания, контактный телефон и адрес электронной почты для прямой связи.
Чтобы я мог детально ответить на все ваши вопросы, прошу высылать вместе с вашим запросом сканированные заключения УЗИ, КТ, МРТ и консультаций других специалистов. После изучения вашего случая, я направлю вам либо подробный ответ, либо письмо с дополнительными вопросами. В любом случае я постараюсь вам помочь и оправдать ваше доверие, которое является для меня наивысшей ценностью.
Читайте также:

