Классификация ведущий рентгенологический синдром эндофитного рака желудка

Рентгенологический метод используется для диагностики патологии желудка с начала 20 века. Он относится к старейшим завоеваниям медицины. Но, несмотря на то, что благодаря развитию медицины специалисты располагают широкими диагностическими возможностями, они продолжают применять рентгенологическое исследование для выявления опухолей желудка.
Правда, современная рентгенография уже не та, что была раньше. Сегодня – это большие серии высококачественных рентгенограмм, выполненных при очень коротких экспозициях и характеризующихся достаточно неплохой разрешающей способностью. Но, всем ли больным с подозрением на рак желудка назначается это исследование? И можно ли с доверием относиться к его результатам? На эти вопросы мы постараемся ответить в нашей статье, а также рассмотрим:
- почему возникает рак желудка?
- как он проявляет себя?
- какие типы опухоли существуют и как они выглядят на рентгене?
- какую стадийность имеет заболевание?
- какими возможностями располагает рентгенологическое исследование?
- нужна ли подготовка к нему?
- что может показать рентген желудка?
- что делать, если при исследовании обнаружен рак?
- какие существуют методы диагностики, способные подтвердить или опровергнуть диагноз?
Причины

Рак желудка – одно из самых распространенных онкологических заболеваний в мире, которое отличается длительным бессимптомным течением и высокой смертностью. Точные причины возникновения опухоли не известны, но учеными выделены предпосылки к ее развитию:
- наследственная предрасположенность;
- неправильное питание (нарушение его режима; употребление в пищу большого количества животного жира, канцерогенных продуктов; низкое содержание в рационе свежих овощей и фруктов);
- профессиональные вредности;
- вредные привычки (курение в 2 раза повышает риск формирования дисплазии желудка);
- инфицирование Helicobacter pylory;
- наличие фоновых предраковых процессов (хронический гастрит, особенно с атрофией слизистой оболочки, полипы, болезнь Менетрие, пернициозная анемия);
- операции на желудке.
Признаки

Начальная фаза опухолевого процесса часто протекает скрыто и малосимптомно. Причем больные часто не обращают внимания на свое состояние (связывая плохое самочувствие с усталостью, наличием гастрита и другим) и долго не обращаются за медицинской помощью. К первым признакам болезни относят:
- общая слабость, утомляемость, снижение работоспособности (в течение нескольких месяцев или даже лет);
- неопределенные диспепсические расстройства (подташнивание, отрыжка, отсутствие чувства удовлетворения после еды);
- плохой аппетит;
- избирательность в еде и отвращение к некоторым видам пищи (например, к мясу);
- дискомфорт в области желудка (ощущение тяжести, распирания после еды), реже – болевые ощущения;
- похудение без видимой причины;
- стойкое снижение уровня гемоглобина в крови;
- бледность кожных покровов;
- апатия, безразличие к происходящему вокруг.
В некоторых случаях эти симптомы отсутствуют, и болезнь проявляет себя кровавой рвотой или внезапно возникшими нарушениями функции пищеварительного тракта.

На поздних стадиях жалобы больных становятся более выраженными:
Классификация
Прежде, чем приступить к классификации рака желудка следует отметить, что он может расти в просвет органа (экзофитный рост) или распространяться вглубь его стенки (эндофитный рост). Эти особенности определяют клиническую картину болезни и возможность ее выявления различными методами диагностики. Так, например, при эндофитном росте опухоль длительное время может не вызывать никаких симптомов и ее сложнее выявить при эндоскопии. В таких случаях особо важной является рентгендиагностика.
В настоящее время существует несколько классификаций рака желудка. Остановимся на тех из них, которые имеют значение в процессе первичной диагностики.
Таблица 1. Основные типы рака согласно классификации А. С. Холдина.
| Типы опухоли | Краткая характеристика | Изменения на рентгене |
| Грибовидные и полиповидные | Опухолевые узлы на узкой ножке или широком основании. | Округлые дефекты наполнения с четкими, ровными контурами. Их трудно отличить друг от друга и от простого полипа. |
| Капустообразные | Бугристые новообразования, напоминающие по внешнему виду цветную капусту. | Проявляются дефектом наполнения с бугристыми контурами, который четко отграничен от неповрежденной слизистой оболочки и глубоко вдается в просвет органа. |
| Чашеобразные или блюдцеобразные | Опухоли с приподнятыми краями и распадающейся центральной частью. Имеют опухолевидный вал, отграничивающий новообразование от здоровой слизистой оболочки. | Дефекты наполнения овальной или округлой формы с ровными и четкими контурами; на более поздних стадиях опухоль может изъязвляться в центре, что создает депо бариевой взвеси с неровными очертаниями. |
| Язвенно-инфильтративные | Частичное инфильтративное прорастание всех слоев желудка с изъязвлением. | Неровные контуры органа; ослабление перистальтики; злокачественный рельеф слизистой оболочки – бесформенные скопления контраста, чередующиеся с бесструктурными зонами |
| Диффузные | Поражают стенку желудка на большом протяжении, нарушают его двигательную активность. | Утолщение и ригидность стенки желудка; его деформация и изменение размеров; сужение просвета органа. |
Из них первые 3 варианта относятся к отграничено растущим формам рака (экзофитным), а последние 2 – к инфильтративно растущим опухолям (эндофитным). Еще существуют смешанные формы, которые сочетают в себе признаки, характерные для различных его типов.

международная классификация TNM
Для оценки распространенности процесса используется международная классификация TNM, где T- характеризует состояние самой опухоли:
N – поражение регионарных (в который происходит отток лимфы от желудка) лимфатических узлов:
- не вовлекаются в патологический процесс (N₀);
- поражаются в количестве 1-2 (N₁);
- метастазы в 3-6 лимфоузлах (N₂);
- патологическое изменение 7 и более лимфоузлов (N₃).
M – наличие отдаленных метастазов (соответственно, если их нет – М₀, если есть – М₁).

4 стадии рака желудка
С учетом всех этих характеристик выделяют 4 стадии болезни. Кратко охарактеризуем их с клинической точки зрения:
- 0 стадия: соответствует Тіѕ; болезнь не проявляет себя клинически и не выявляется обычными методами исследования.
- 1 стадия: распространенность опухоли соответствует Т₁ или Т₂ без вовлечения в процесс лимфатических узлов (N₀), а также Т₁ с единичным их поражением (N₁). В этот период с помощью современных методов лечения можно добиться хороших результатов.
- 2 стадия: имеет место при прорастании опухолью подслизистого слоя желудка (Т₁) с множественным поражением лимфатических узлов (N₃, N₂) или при поражении субсерозного слоя (Т₂) и нескольких лимфоузлов (N₃, N₂) или при прорастании серозной оболочки (Т₃) и единичными метастазами в регионарные лимфоузлы (N₁). Она имеет типичную клиническую картину и более серьезный прогноз.
- 3 стадия: характеризуется разрастанием опухолевой ткани на разную глубину (от Т₂ до Т₄) и различными вариантами поражением лимфатических узлов, но отсутствием метастазов. При этом она либо распространяется на окружающие ткани, либо ее отсевы обнаруживаются в большом количестве лимфатических узлов. У таких больных прогноз является неблагоприятным, несмотря на лечение. Только часть из них имеют шансы на выздоровление.
- 4 стадия: ассоциируется с наличием отдаленных метастазов при любом размере первичного новообразования. Прогноз тяжелый, большинство больных не переживают 5-летний рубеж.
Возможность методики

Рентгенологическое исследование используется для обнаружения рака желудка наряду с другими методами диагностики. Он позволяет выявить опухоль на ранних стадиях, благодаря хорошей разрешающей способности и пространственному восприятию. Для повышения его информативности используют:
- двойное контрастирование;
- изучение состояния органа при тугом наполнении;
- специальные позиции и проекции.
Во время процедуры врачу удается оценить:
- расположение желудка;
- его форму и контуры;
- размеры органа;
- смещаемость и двигательную активность;
- состояние его внутренней поверхности;
- толщину стенки.
Подготовка

Для получения достоверной информации по ходу исследования нужна правильная подготовка, направленная на снижение накопления газов и предупреждение застойных явлений в полости желудка. Наиболее важным ее звеном является ограничение приема пищи и воды, так как процедура всегда проводится натощак. Подробнее об этом и других особенностях подготовки к рентгенологическому исследованию можно узнать из одноименной статьи.
Расшифровка результатов
Заподозрить наличие раковой опухоли у человека специалист может по совокупности рентгенологических признаков:
- изменение рельефа слизистой в зоне опухоли (отсутствие складок, утолщение, наличие различных выростов, эрозий или язв);
- дефект наполнения желудка;
- ригидность его стенок;
- наличие зоны, лишенной перистальтики;
- деформация органа;
- подрытость его контуров;
- разгибание малой кривизны;
- сужение просвета и нарушение проходимости.
Подробнее проанализировать заключение врача вам поможет эта статья.
Дополнительные методы
- эндоскопическое исследование;
- УЗИ желудка;
- компьютерную томографию;
- магнитно-резонансную томографию;
- лапароскопию.

Эти методы диагностики предоставляют более точные результаты при определении опухолевого поражения желудка и окружающих структур. Однако они не всегда доступны, а иногда противопоказаны. В таких случаях рентгенологическое исследование является незаменимым.
Объем дополнительного обследования в каждом конкретном случае устанавливает врач. Наиболее достоверно подтвердить или опровергнуть диагноз позволяет ЭГДС с взятием биопсии из подозрительных участков внутренней поверхности желудка.
Что делать, если обнаружили онкологию?
Реакция разных людей, у которых обнаружили рак может быть различной. Часть из них впадают в депрессию, у других начинается паника, третьи отказываются верить врачам. Но все они должны понимать, что нельзя терять ни минуты драгоценного времени. Ведь, чем раньше начато лечение, тем выше его эффективность. Что же делать человеку, если по заключению рентгенологического исследования у него предполагается такой диагноз?
- Во-первых, не отчаиваться, потому что в процессе диагностики предположения могут не подтвердиться. А если рак действительно имеется, то при правильном лечении можно добиться успеха.
- Во-вторых, ему необходимо пройти полное обследование с применением различных методов диагностики.
- В-третьих, выполнять все рекомендации врача.
После постановки окончательного диагноза больным раком желудка назначается лечение с возможным применением:

- хирургических методов (радикальное вмешательство – удаление части желудка или всего органа с регионарными лимфоузлами; паллиативные операции, направленные на облегчение состояния пациента, например, проведенные с целью восстановления проходимости желудка);
- химиотерапии (назначение комбинации лекарственных препаратов из группы цитостатиков);
- облучения (в качестве дополнения к другим методам лечения);
- таргетной терапии (использование лекарств, обладающих молекулярными свойствами и способных избирательно воздействовать на раковые клетки).
Выбор метода лечения проводится врачом с учетом типа опухоли, стадии патологического процесса и общего состояния пациента. При этом наиболее эффективным считается хирургическое вмешательство, которое может быть дополнено химиотерапией или интраоперационным облучением.
Справка Неоперабельным больным на поздних стадиях болезни назначается химио- или лучевая терапия для уменьшения размеров опухоли, замедления ее роста и ослабления симптомов.
Заключение
Рак желудка – тяжелое заболевание, уносящее жизни большого числа людей. Особенно неблагоприятный прогноз имеется у больных с поздно диагностированной патологией. Ведь очень важно выявить опухоль на ранних стадиях развития, когда человеку можно еще помочь.
Для этого нужно внимательнее относиться к своему здоровью и при необходимости вовремя обращаться к специалистам, которые назначат необходимое обследование, включающее рентгендиагностику. Следует отметить, что это исследование является доступным, достаточно информативным и неинвазивным. В заключение, хотелось бы обратиться к уважаемой аудитории:
- приходилось ли Вам проходить рентгенологическое исследование желудка для исключения или выявления онкологической патологии?
- насколько достоверными оказались его результаты?
расположен в подслизистом слое и растет по направлению к серозному (это инфильтративная форма)
прорастает всю стенку органа, стенка утолщается:
сужение просвета органа (стенозирование) и нарушение эвакуации
отсутствие складок слизистой в области сужения
краевой плоский дефект наполнения (инфильтрированная толстая стенка)
сморщивание стенки (микрогастрия) или втяжение
на фоне вышеперечисленных признаков - изъязвление
17. В чем отличие рентгенологической картины при доброкачественных и злокачественных опухолях желудка?
Внутрипросветные доброкачественные опухоли (полипы) Рентгенологическое исследование: округлой или овальной формы дефект наполнения с четкими контурами; если есть ножка, то возможно смещение опухоли; перистальтика на уровне опухоли не нарушена; крупная опухоль вызывает веретенообразное расширение пищевода, контрастная масса обтекает опухоль по сторонам; складки слизистой оболочки уплощены, сохранены; супрастенотическое расширение отсутствует.
Внутристеночные доброкачественные опухоли (лейомиомы, фибромы, невриномы и т. д.)
Рентгенологическое исследование: округлой или овоидной формы дефект наполнения с четкими или волнистыми контурами, переходящими в контур пищевода; на фоне дефекта складки сглажены, дугообразно огибают дефект наполнения; супрастенотическое расширение нестойкое (см. рис. 10.27).
Эндофитная, или инфильтративная, форма рака
Экзофитная, или полипозная, форма рака
При прорастании рака пищевода в соседние органы диагностируются пи-щеводно-трахеальные и пищеводно-бронхиальные свищи.
КТ: возможно определение стадии опухолевого роста; выявление метастазов в лимфатических узлах и определение отдаленных метастазов; могут быть признаки прорастания опухоли в трахеобронхиаль-ное дерево в виде инвазии или вдавления задней стенки бронхов.
18. Рентгенологические признаки острой кишечной непроходимости.
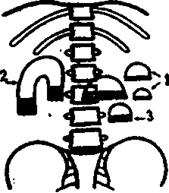 | Рис.75. Острая кишечная непроходимость при вертикальном положении больного. 1. Чаши Клойбера - вздутые участки петель кишечника, сдержат газ и дикость. 2. Вздутая петля кишки в виде "арки" 3. Горизонтальный уровень жидкости. |
19. Перечислите возможные причину синдрома "острый живот" и рентгенологические признаки при этом.
Назовите пороки развития пищевода, желудка и толстой кишки и методы их рентгенологической диагностики - СКОПИИ С КОНТРАСТАМИ ВСЯКИЕ, дойдете уже логически, а то слишком много текста.

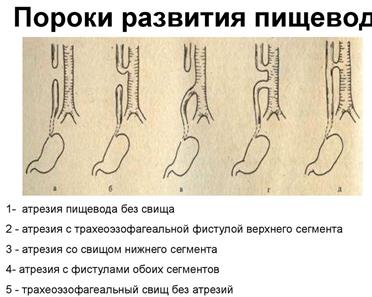
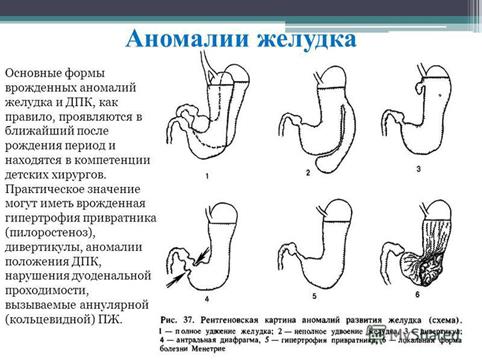
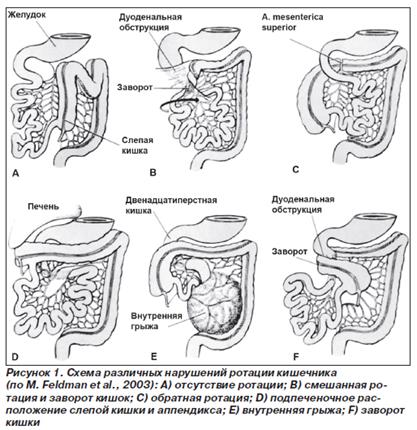

Дата добавления: 2019-09-02 ; просмотров: 188 ;

Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Рак желудка, по-прежнему, остается одной из наиболее острых медицинских проблем [21-23, 35]. К сожалению, пятилетняя выживаемость больных в большинстве стран мира колеблется в пределах 5,5-25%, несмотря на все более широкое использование последних достижений медицины [3, 33, 34, 37]. В настоящее время подавляющее большинство авторов считают, что только своевременная и ранняя диагностика рака желудка способна улучшить результаты его лечения и последующий прогноз для жизни пациента.
Многочисленные исследования, проведенные в разных странах мира, показали, что главенствующую роль среди всех анатомических форм рака желудка играют эндофитно растущие опухоли (более 65% всех выявляемых случаев), представляющие наибольшие трудности для диагностики [1, 4, 5, 13, 16, 20]. Даже с помощью новейших средств диагностики часто не удается получить достаточное количество информации, позволяющей однозначно высказаться в пользу существования внутристеночного неопластического процесса [12,27,38].
На протяжении многих лет основными методами диагностики рака желудка оставались рентгенологический и эндоскопический. Лишь в последние несколько лет в клинической практике начали использоваться другие лучевые методы, такие как рентгеновская компьютерная томография (РКТ), ультразвуковое исследование (УЗИ), эндосонография.
В настоящее время трансабдоминальное УЗИ прочно заняло место основного метода в диагностике заболеваний органов брюшной полости. Возможности же метода в отношении оценки состояния желудка и двенадцатиперстной кишки изучены в значительно меньшей степени [15]. Экономичность, безвредность, возможность одновременного исследования многих органов и систем брюшной полости и забрюшинного пространства делают эхографию наиболее предпочтительным методом первичного обследования больных не только с заболеваниями паренхиматозных органов, но и желудочно-кишечного тракта [8, 10, 19, 25].
Цель настоящей работы - изучение потенциальных возможностей трансабдоминального УЗИ в диагностике эндофитных опухолей желудка. Анализируемый материал включает 40 случаев эндофитного рака желудка, из них инфильтративно-язвенные формы составили 28 (70%) случаев, диффузные - 12 (30%), "малые" и ранние формы рака желудка - 11 (27,5%) случаев. Большинство больных были подвергнуты оперативному лечению, у троих (в группе больных с ранним раком желудка) использованы эндоскопические методы лечения и фотодинамическая терапия. Все случаи морфологически верифицированы.
Трансабдоминальное УЗИ желудка выполнялось в качестве дополнительного метода исследования после предварительно проведенного комплексного рентгено-эндоскопического обследования. По показаниям выполнялись компьютерная томография и эндосонография. Полученные данные УЗИ были сопоставлены с данными других лучевых и эндоскопических методов исследования.
Все УЗИ выполнены на сканере SA-8800 фирмы MEDISON. На первом этапе производился осмотр брюшной полости натощак. Целью второго этапа служило детальное изучение стенок желудка и его полости, в связи с чем осмотр производился с наполнением желудка жидкостью в стандартных проекциях (лежа на спине, на правом боку, на левом боку, стоя) с последующим занесением полученных данных в память компьютера для последующего повторного детального их изучения. Разработанная методика позволила достаточно хорошо визуализировать все отделы желудка, в том числе верхнюю треть тела и дно желудка. Трансабдоминальное УЗИ, в отличие от традиционного рентгенологического и эндоскопического методов исследования, позволило визуализировать не только всю толщу стенки желудка, но и дифференцировать ее слоистое строение, а также анатомические структуры, находящиеся за пределами желудочной стенки.
Основными признаками, которые анализировались в процессе УЗИ желудка, являлись эластичность, расправляемость стенки желудка во всех отделах, толщина, ее слоистое строение, наличие дополнительных образований. Для объективного и детального изучения желудка и адекватного расправления его стенок оптимальным объемом был 1 л жидкости. Критерием удовлетворительной визуализации стенок желудка считали четкую дифференцировку трех слоев (в ряде случаев пяти), которым соответствовали слизистый (гиперэхогенная линейная структура), мышечный (гипоэхогенная линейная структура) и серозный (гиперэхогенная линейная структура) слои (рис. 1а, б). С целью более объективной оценки толщины стенки желудка и ее слоистого строения была сформирована контрольная группа из 30 условно здоровых пациентов, у которых наряду с осмотром органов брюшной полости производилось исследование желудка по вышеописанной методике. Проведя анализ результатов исследования в основной (с опухолями желудка) и контрольной группах было установлено, что желудочная стенка в нормальных условиях при адекватном ее расправлении имеет толщину, не превышающую 0,4 см, с четко дифференцированными слоями (в большинстве случаев в количестве трех), тогда как в зоне опухолевого поражения толщина стенки практически во всех случаях превысила 0,5 см и сопровождалась нарушением ее послойной дифференцировки (р « предыдущая статья
Рак желудка — злокачественная опухоль, развивающаяся из клеток эпителия слизистой оболочки желудка.
Патоморфология
Часто данное заболевание развивается на фоне предраковых заболеваний, вызванных токсическими веществами различного вида производств. К предраковым заболеваниям желудка относятся такие изменения, которые связаны с появлением в эпителии очагов клеточной пролиферации с атипией эпителия. Эти морфологические изменения чаще всего встречаются при хроническом гастрите, полипах и в краях язвы желудка. Поэтому эти три заболевания относят к предраковым состояниям желудка, однако следует отметить, что не всякий гастрит относится к предракам. К такому состоянию можно отнести гастриты с метаплазией эпителия по кишечному типу. Последний устанавливается при гистологическом исследовании участка слизистой оболочки желудка, полученного при гастроскопии с прицельной биопсией. Что касается полипов, то железистые полипы (или аденомы) относятся к облигатному предраку и весьма часто малигнизируются. Есть предположение о наиболее частом озлокачествлении полипов, расположенных в верхних отделах желудка. Возможно, это связано с менее доступным рентгенологическим и эндоскопическим контролем. Хроническая язва желудка также относится к предраковым заболеваниям. Чем дольше она существует, чем больше оснований для подозрения на малигнизацию. О малигнизации язвы косвенно может свидетельствовать изменение клинической картины: характерные боли могут уменьшиться, в связи с чем улучшается общее самочувствие, исчезает цикличность проявления симптомов.
Различают экзофитный и эндофитный рост опухоли.
Экзофитный рост опухоли характеризуется четкими границами. Она имеет вид полипа, бляшки или гриба. При изъязвлении такой опухоли в центре она принимает вид блюдца. На расстоянии 2—3 см от видимого края опухоли раковая инфильтрация обычно не распространяется.
Наиболее злокачественно протекает рак желудка, отличающийся эндофитным (инфильтративным) типом роста. Эти опухоли не вдаются в просвет органа и не имеют четких границ. Они распространяются вдоль стенки желудка, главным образом по подслизистому слою, богатому лимфатическими сосудами. При этом отмечается расправление складок слизистой оболочки желудка. Микроскопическое исследование обнаруживает наличие клеток рака на расстоянии 5—7 см от предполагаемой границы опухоли. Также имеет место смешанный тип роста, когда можно обнаружить элементы экзофитного и эндофитного роста. В этих случаях течение заболевания определяет эндофитный компонент опухоли как признак наибольшей злокачественности.
Наибольшее распространение рака желудка наблюдается вверх по желудочной стенке соответственно преимущественному току лимфы в сторону малой кривизны желудка и желудочно-поджелудочной связки, где расположен главный коллектор лимфооттока от желудка. Опухоль, инфильтрирующая всю стенку желудка, может врастать в соседний орган. Наиболее часто опухоль поражает левую долю печени, поджелудочную железу, поперечно-ободочную кишку и ее брыжейку. Близко расположенные от кардиального отдела опухоли довольно рано начинают распространяться на пищевод. Распространение рака на двенадцатиперстную кишку встречается редко и только в запущенных случаях.
Гистологически рак желудка чаще всего представлен аденокарциномой с разной степенью развития стромы и дифференцировки клеточных элементов. Чем более анаплазирован рак, тем больше его злокачественность — быстрее рост и склонность к метастазированию. Дифференцированные аденокарциномы чаще растут экзофитно. Для эндофитного роста характерны более злокачественные гистологические типы — недифференцированный, солидный, фиброзный рак.
Метастазирование рака желудка осуществляется преимущественно лимфогенным путем, хотя возможно распространение метастаз гематогенным, контактным или имплантационным путями. Сначала поражаются регионарные лимфатические узлы, расположенные в связках желудка, а затем забрюшинные лимфатические узлы и органы брюшной полости. Характерными отдаленными метастазами для рака желудка считаются метастаз Вирхова — в лимфатический узел слева над ключицей, метастаз в пупок, метастазы Крукенберга — в яичники, метастаз Шницлера — в область дна таза. В терминальных стадиях развивается карциноматоз брюшины с асцитом. Из отдаленных органов наиболее часто отмечаются метастазы в печень (гематогенный путь), реже в легкие, надпочечники, кости.
Классификация рака желудка
Стадия I. Небольшая опухоль, локализующаяся в слизистом и подслизистом слое желудка без регионарных метастазов.
Стадия II. Опухоль, прорастающая в мышечный слой желудка, но не прорастающая в серозную оболочку, с одиночными регионарными метастазами.
Стадия III. Опухоль значительных размеров, прорастающая во всю стенку желудка, спаянная или проросшая в соседние органы, ограничивающая подвижность желудка. Такая же или меньших размеров опухоль, но с множественными регионарными метастазами.
Стадия IV. Опухоль любых размеров с отдаленными метастазами.
Классификация рака желудка по системе TNM
1) ТIS — внутриэпителиальный (неинвазивный) рак;
2) Т1 — опухоль поражает только слизистую оболочку и подслизистый слой;
3) Т2 — опухоль проникает глубоко, занимает не более половины одного анатомического отдела;
4) Т3 — опухоль с глубокой инвазией захватывает более половины одного анатомического отдела, но не поражает соседние анатомические отделы;
5) Т4 — опухоль поражает более одного анатомического отдела или распространяется на соседние органы;
N — регионарные лимфатические узлы:
1) N0 — метастазы в лимфатические узлы не определяются;
2) Nxa — поражены перигастральные лимфатические узлы;
3) NXb — поражены лимфатические узлы по ходу левой желудочной, чревной, общей печеночной, селезеночной артерий, по ходу печеночно-дуоденальной связки, т.е. те узлы, которые могут быть удалены хирургически;
4) NXc — поражены лимфатические узлы по ходу аорты, брыжеечных и подвздошных артерий, которые невозможно удалить хирургически;
М — отдаленные метастазы:
1) М0 — отдаленные метастазы не определяются;
2) М1 — имеются отдаленные метастазы;
Р — гистопатологические критерии (глубина инвазии):
1) Р1 — опухоль инфильтрирует только слизистую оболочку;
2) Р2 — опухоль инфильтрирует подслизистый слой до мышечного;
3) Р3 — опухоль инфильтрирует мышечный слой до серозной оболочки;
4) Р4 — опухоль прорастает серозную оболочку или выходит за пределы органа.
Клиническая картина
Рак желудка отличается длительным бессимптомным течением. Симптомы рака желудка появляются по мере распространения раковой опухоли вглубь желудочной стенки и по мере нарушения в связи с этим функции и анатомии органа. Наиболее частый симптом рака желудка — болевые ощущения в эпигастральной области, иногда в левом и правом подреберьях. Иррадиация боли в спину — частый признак прорастания опухоли в поджелудочную железу или метастазирования в забрюшинные лимфатические узлы. Возможна связь возникновения боли с приемом отдельных продуктов, но она может иметь и самостоятельный характер. Возникновение болевых ощущений зачастую зависит от присоединения инфекции, распада опухоли, давления на нервные стволы растущих метастазов в лимфатические узлы. Второй по частоте симптом — диспептические расстройства. Отрыжка, неприятный вкус во рту, чувство переполнения в подложечной области, изжога, неприятный запах изо рта в связи с развитием гнилостных и бродильных процессов в желудке — это те симптомы, которые, как правило, беспокоят больного. Также имеются общие симптомы рака желудка: слабость, похудание, апатия, вызываемые опухолевой интоксикацией, анемией.
При осмотре больного обращают на себя внимание вялость, адинамия, бледность кожных покровов, в некоторых случаях даже истощение больного. Иногда пальпаторно можно определить опухоль в эпигастральной области, асцит, увеличенную печень, пораженную метастазами, а также метастазы в характерных местах — над ключицей, в пупке, в яичниках, в дугласовом пространстве. Это все признаки запущенного, распространенного рака желудка. Довольно характерным для рака желудка является синдром “малых признаков”. Описан данный синдром был А.И. Савицким: возникают ухудшение самочувствия, повышенная утомляемость, психическая депрессия, снижение аппетита, похудание, бледность кожных покровов, желудочный дискомфорт, отсутствие удовлетворения от приема пищи. Клинические проявления во многом зависят от патологического фона, на котором развивается опухоль, от ее локализации в желудке, от морфологического типа роста опухоли, от ее гистологического строения и стадии распространения. Так, например, рак, локализующийся в антральном отделе, проявляет себя чувством переполнения желудка, подташнивания, отрыжкой воздухом, пищей. По мере роста опухоли в размерах симптоматическая картина также расширяется. Появляются признаки непроходимости привратника — отрыжка тухлым, обильная рвота съеденной накануне застоявшейся пищей. Состояние больного ухудшается, он худеет, появляются бледность кожных покровов и вялость. При полной непроходимости привратника может развиться тетания как проявление тяжелых нарушений электролитного баланса, связанных с постоянной рвотой. Для рака, локализующегося во входной части желудка, в первую очередь характерна дисфагия. И, как правило, чем ближе к пищеводу развивается опухоль, тем скорее появляется этот симптом. Аппетит часто не страдает. При больших размерах опухолей и прорастании блуждающих нервов отмечается обильное слюнотечение.
Рак тела желудка в связи с отсутствием нарушения эвакуации длительное время проявляется только слабостью, похуданием, депрессией, анемией. Кровотечение чаще проявляется меленой или при рвоте. Достаточно редко встречаются профузные кровотечения с сосудистым коллапсом, что характерно для уже распадающейся опухоли. Анатомический тип роста опухоли также влияет на клиническое проявление болезни. Экзофитно растущая опухоль проявляется, к примеру, более ранним появлением симптомов, если опухоль развивается во входном или выходном отделах желудка. Намного позднее появляются симптомы при эндофитном росте опухоли, часто после распространения опухоли на большую часть желудка. Также известно, что при малодифференцированных гистологических типах опухоли раньше появляются метастазы, которые дают дополнительную симптоматику, характерную для соответствующей локализации.
Диагностика
Для диагностики рака желудка в первую очередь применяется гастроскопия, позволяющая обнаружить даже ранний рак, радикальное лечение которого, как правило, приводит к полному выздоровлению. Помочь в диагностике рака желудка может и рентгеноскопия брюшной полости. Экзофитно растущие опухоли на рентгенограмме проявляются дефектом наполнения, который может иметь неровный, зазубренный край или вид цветной капусты. Складки слизистой оболочки желудка рядом с дефектом прерываются. При распаде опухоли образуется язва, иногда обширная, и тогда можно обнаружить рентгенологический симптом ниши. Симптом ниши при раке характерен тем, что дно ниши не выходит за пределы стенки желудка. Иногда края ниши имеют выступающий в просвет желудка вал — это характерный рентгенологический симптом блюдцеобразного рака. В свою очередь при эдофитно растущих опухолях желудка дефект наполнения бывает плоским.
Стенки желудка рядом с зоной поражения не перистальтируют в связи с инфильтрацией мышечного слоя. Желудок при инфильтративном раке сморщен, малая кривизна укорочена. В некоторых случаях преимущественно подслизистый рост опухоли не меняет рельефа складок слизистой оболочки. Изъязвление эндофитной опухоли проявляется неглубокой нишей. Двойное контрастирование желудка (в брюшную полость вводят воздух) позволяет определить толщину стенки органа, что дает возможность заподозрить ранние стадии рака. Окончательное подтверждение диагноза получают во время гастроскопии. Современное гастрофиброскопическое исследование позволяет не только определить локализацию, анатомический тип роста опухоли, но и получить отпечатки с поверхности опухоли и произвести биопсию. При невозможности окончательной постановки диагноза используют лапароскопическое исследование органов брюшной полости. Вспомогательное значение имеют лабораторные методы исследования: так, у больных можно отметить анемию, повышение СОЭ, часто обнаруживается ахилия и положительная реакция на скрытую кровь в кале.
Лечение рака желудка преимущественно хирургическое. Излечить больного можно только радикальной хирургической операцией. Лучевое и лекарственное лечение как самостоятельные методы применяются только при противопоказаниях к операции у больных с запущенным раком или тяжелыми сопутствующими заболеваниями. Однако существуют противопоказания к радикальной хирургической операции: IV стадия заболевания, тяжелая сопутствующая патология (стенокардия с недавними инфарктами в анамнезе, гипертоническая болезнь, тяжелый диабет). Оперативное лечение больных с сопутствующей патологией возможно только после проведения интенсивной терапии этих заболеваний на протяжении 2—3 недель и повторного функционального обследования, которое поможет определить степень хирургического риска. Радикальное хирургическое лечение при раке желудка заключается в удалении части желудка, всего желудка или желудка с резекцией или удалением соседних органов, в которые проросла опухоль. Операции, при которых, помимо желудка или его части, удаляется еще часть или весь соседний пораженный орган, называют комбинированными.
Так, например, при субтотальной резекции или гастроэктомии обязательным является удаление всех связок желудка и большого сальника с заключенными в них регионарными лимфатическими узлами. Выбор такого объема операции связан с тем, что даже при небольших размерах опухоли никогда нельзя быть уверенным в отсутствии метастазов в регионарных лимфатических узлах.
При операциях по поводу рака желудка необходимо стараться удалить всю или большую часть малой кривизны желудка и низко перевязать ствол левой желудочной артерии, удалив желудочно-поджелудочную связку, так как именно в этих образованиях содержатся основные магистрали лимфооттока от желудка и наиболее частые зоны метастазирования рака. В конечном итоге выбор объема операции зависит от степени поражения желудка и анатомического типа роста опухоли. При экзофитном росте опухоли в нижней трети желудка показана субтотальная резекция желудка. При инфильтративной и смешанной формах роста, как правило, выполняется гастрэктомия из-за трудности определения распространения опухоли. При экзофитных опухолях пилороантрального отдела желудка выполняют субтотальную резекцию по методу Бильрот I или Бильрот II. Метод Бильрот I более физиологичен. Такая операция по статистике может быть выполнена у каждого четвертого больного при пилороантральном раке.
Субтотальная резекция проксимального отдела желудка выполняется при экзофитном раке проксимального отдела желудка. Эта операция также включает удаление всей малой кривизны желудка и анастомозирование пищевода с оставшейся частью пилороантрального отдела желудка. Возможность выполнения паллиативной операции рассматривается при осложнениях, вызванных нерезектабельной опухолью. А при наличии стеноза привратника показано наложение гастроэнтероанастомоза. Тяжелая дисфагия при неудаленном раке кардии вынуждает прибегнуть к гастростомии для питания.
Послеоперационная летальность в среднем составляет 20 %. Летальность преимущественно связана с несостоятельностью швов эзофагогастро- и эзофагоеюноанастамозов и легочно-сердечными осложнениями.
Исследования показали, что лучевое лечение рака желудка малоэффективно вследствие малой чувствительности аденокарцином к облучению и опасности облучения органов брюшной полости.
В некоторых случаях применяют лучевую терапию с помощью источников высоких энергий при раке кардии у неоперабельных больных. В одной трети случаев после облучения происходят временное уменьшение опухоли и востановление проходимости кардии.
Химиотерапия целесообразна при раке желудка IV стадии, в том числе и после паллиативных операций. Применяют антиметаболит 5-фторурацил (вводят в/в по 10 мг/кг, разовая доза в среднем равна 750 мг, курсовая доза подбирается индивидуально, но в среднем она составляет 4—5 г). Во время химиотерапии могут возникнуть осложнения в виде диареи, стоматита, реже развивается лейкотромбопения. Такое лечение противопоказано при желудочном кровотечении, при истощении больного, при поражении паренхиматозных органов и миокардите.
Кроме 5-фторурацила, может быть использован и фторафур (вводят в/в или перорально ежедневно из расчета 30 мг/кг, курсовая доза подбирается строго индивидуально, но в среднем 30—50 г). Осложнения те же, что и при применении 5-фторурацила, но значительно менее выраженные.
Читайте также:

