Как убрать опухоль с влагалища
С опухолью во влагалище может столкнуться любая женщина. Образования в области влагалища могут формироваться из эпителиальной или фиброзной ткани слизистого слоя, а также сосудов. Женские болезни в виде новообразований доброкачественного характера могут длительное время протекать без каких-либо симптомов, но когда шишка увеличивается, то женщина ощущает инородное тело, появляется боль при половом акте, нарушается отток мочи.
Иногда новообразование может достигать размеров куриного яйца, шишка может иметь ножку или широкое основание. Также бывают случаи, когда доброкачественная опухоль малигнизирует. При злокачественных образованиях возникают метастазы, рак может захватить ткани вульвы, шейку матки, матку, яичники и даже отдаленные органы, если не начать лечение. Удалению доброкачественные новообразования должны подвергаться обязательно, поскольку они несут потенциальную опасность ракового перерождения клеток.

Причины
Встретить новообразования доброкачественного и злокачественного роста можно у женщин в возрасте от двадцати до пятидесяти лет, но бывают случаи, когда с патологией деления клеток сталкиваются и молодые девушки, а также женщины после наступления менопаузы. Учеными не выяснены точные причины, которые приводят к развитию болезни, однако есть факторы, способные спровоцировать рост и деление атипичных клеток. К ним относятся:
- вагинит и воспалительные заболевания мочеполовой системы хронического течения;
- ВПЧ (вирус папилломы человека);
- курение и алкоголизм;
- воздействие на организм химикатов;
- раздражение слизистой оболочки влагалища инородными предметами (пессарий, тампоны, менструальные капы, интимные игрушки и т.д.);
- сбои в работе эндокринной системы;
- иммунодефицитные состояния;
- частые стрессы;
- ранее начало половой жизни;
- частая смена половых партнеров;
- ранняя (до 18-ти лет) или поздняя (после 30-ти лет) первая беременность;
- большое количество абортов.

Часто патология развивается первично, но возможно также возникновение опухоли по причине метастазирования из других органов, чаще при раке шейки матки.
Классификация
Женщины чаще сталкиваются с фибромами, миомами, липомами и другими доброкачественными опухолями влагалища, однако иногда возникают и онкологические новообразования, которые намного опаснее. Доброкачественные же, в свою очередь, могут нагноиться, может произойти некроз, они могут малигнизировать. Врачи подбирают терапию в зависимости от вида образования. К опухолям доброкачественного типа относятся:
- Папиллома. Новообразование формируется из эпителиальных тканей, имеет вид сосочков. Возникает по причине инфицирования ВПЧ.
- Гемангиома влагалища. Мягкое новообразование из сосудов. Цвет опухоли красный или синий, она может прорастать сквозь окружающие ткани.
- Фиброма начинает свое формирование из соединительной ткани на стенках матки из-за гормональных сбоев и прорастает во влагалище.
- Миома. Формируется, когда начинается деление одной клетки мышечной ткани. Миоматозные узлы могут локализоваться на любой стенке органа.
- Липома влагалища. Такое новообразование образуется на шейке матки из жировых тканей. Жировики появляются из-за закупорки сальных протоков, и не несут серьезной угрозы организму, но могут приводить к нарушению мочеиспускания и другим осложнениям.
- Бартолинит. Опухоль, которая возникает на входе во влагалище по причине бактериального инфицирования.
- Киста влагалища. Шишка, заполненная тканями эпителия или жидкостью. Возможен врожденный или травматический тип кисты.
Помимо доброкачественных образований возможно также развитие карциномы влагалища. Речь идет о раке – опасном для жизни заболевании. В основном доктора имеют дело с вторичной карциномой, то есть с метастатическим раком влагалища, который метастазировал из матки или ее шейки. Сама по себе карцинома тоже может пускать метастазы. Если доброкачественные опухоли могут только прорастать в окружающие структуры, и то не всегда, то рак отличается метастазами в паховые лимфоузлы, а также в другие органы.
Симптомы
Если речь идет о доброкачественных опухолях влагалища, то они практически никогда не сопровождаются какими-либо признаками, поэтому часто выявляются лишь на плановом приеме у гинеколога. Опухоли при входе во влагалище женщина может обнаружить сама. Только когда новообразование сильно увеличивается в размере, оно может выдать себя такими признаками:
- ощущение инородного тела;
- периодические болезненные ощущения;
- кровь в моче или после полового акта;
- отек входа во влагалище;
- затруднения в использовании тампонов и при занятиях сексом;
- выделения с гнойным запахом и цветом;
- затруднение мочеиспускания и дефекации.

При метастазировавшей карциноме к вышеописанным признакам можно отнести боли в животе как во время менструаций, кровянистые выделения между циклами, раковая интоксикация. По каким симптомам можно обнаружить патологию, необходимо знать каждой женщине, чтобы своевременно обратиться к доктору и пройти обследование.
Диагностика
Для того чтобы понять, какую природу имеют наросты на стенках, доктором проводятся различные исследования: инструментальные, физикальные, лабораторные. Сначала гинеколог узнает, какие жалобы имеет пациентка, а также проводит сбор анамнеза. Далее следует осмотр влагалища на гинекологическом кресле с помощью расширительных зеркал и пальпаторное исследование. Во время осмотра врач берет мазок выделений из влагалищных стенок, чтобы провести микроскопию, бактериологический посев, анализ ПЦР. Также берется мазок на цитологическое исследование.

Для более детального изучения опухоли проводится кольпоскопия. Во время процедуры доктор использует расширяющие влагалище зеркала и осматривает стенки и само новообразование через кольпоскоп с многократным увеличением. После этого больную отправляют на биохимический анализ крови, чтобы определить, нет ли инфекционных заболеваний, например, вируса папилломы человека, а также на исследование крови, на наличие онкомаркеров. Если врач подозревает рак влагалища, необходимо проведение прицельной биопсии, при которой проводится забор небольшого кусочка опухоли для дальнейшего гистологического исследования. После диагностики рака влагалища врач назначает лечебные мероприятия.
Лечение
Лечение доброкачественных опухолей влагалища, если они не растут и не приводят к нарушению функциональности мочеполовых органов, заключается в наблюдении. В других случаях проводится консервативная терапия или оперативное вмешательство:
- при папилломах применяется Солковагин;
- врач также может иссекать или вылущивать опухоль из подслизистого слоя;
- может проводиться лигирование или пересекание ножки новообразования, если она имеется;
- если существует угроза повреждения окружающих тканей, то стенка кисты может иссекаться частично, после чего края оставшейся части лигируются, а образовавшаяся полость дренируется;
- применение криодеструкции помогает разрушить новообразование при помощи жидкого азота;
- с помощью электрокоагуляции или плазмокоагуляци опухоль и ее сосуды прижигаются или выпаиваются;
- проведение склеротерапи проводится для того, чтобы купировать сосуды, питающие опухоль, специальными препаратами.

Для полного удаления шишки может применяться радиоволновая терапия, лазеротерапия или стандартная операция скальпелем. После проведения лечения врач назначает пациентке необходимые медикаменты (витамины, антибиотики, иммуностимуляторы). После лечения рекомендуется в течение двух месяцев воздерживаться от половой близости и физических нагрузок.
Лечение рака влагалища зависит от общего состояния больной, ее возраста, стадии распространения онкологического процесса на окружающие органы, а также от наличия метастазов. Злокачественная опухоль обязательно подлежит хирургическому удалению. Операция может проводиться несколькими способами в зависимости от распространения опухоли:
- удаляется верхняя часть влагалища (частичная вагинэктомия);
- иссекается всё влагалище и окружающие лимфатические узлы (радикальная вагинэктомия);
- удаляется влагалище, матка, яичники, мочевой пузырь, кишечник, регионарные лимфоузлы (экзентерация органов МТ).
- Химиотерапия. Данный метод может проводиться до оперативного вмешательства и позволяет уменьшить размер новообразования. Лечение химическими препаратами после удаления опухоли помогает убить ее остатки и отдаленные метастазы. К сожалению, такой метод лечения убивает не только злокачественные клетки, но и здоровые, приводя к ряду негативных эффектов. У женщины выпадают все волосы на голове и на теле (в том числе и брови с ресницами), может возникнуть вздутие, тошнота, рвота, головная боль, отечность. После химической терапии падает иммунная система женщины, и она становится подверженной инфекционным заболеваниям. Поэтому врач обязательно назначает пациентке иммуномодуляторы и витаминные комплексы.
- Лучевая терапия. Облучение проводится в комплексе с химиотерапией, что повышает его эффективность. Такая процедура может поводиться местным путем, когда лучи направлены именно на новообразование, или локальным, когда облучается вся женщина, что помогает удалить метастазы. Локальная лучевая терапия обладает теми же побочными эффектами, что и химиотерапия, но в менее выраженной степени.
- Гормональная терапия. Лечение с применением гормональных препаратов назначается, если женщине было проведено радикальное хирургическое вмешательство по удалению органов малого таза, в частности, яичников. В таком случае назначается пожизненная заместительная гормональная терапия.

После лечения рака требуется некоторое время на восстановление организма, поэтому женщина должна четко выполнять все врачебные предписания и придерживаться рекомендаций.
При помощи народной медицины новообразования во влагалище любого характера вылечить невозможно.
Народные средства могут только убрать некоторую симптоматику, в том числе часть побочных эффектов после прохождения химиотерапии. После того как была проведена вагинэктомия, врачи проводят реконструктивную операцию, в ходе которой берут из бедра или ягодицы лоскут кожи, формируют из него влагалище и проводят приживление на место удаленной.
Профилактика и прогноз
Доброкачественные влагалищные новообразования имеют благоприятный прогноз при своевременном обращении к доктору. После оперативного удаления опухоли женщина может успешно забеременеть, выносить и родить ребенка. Если опухоль была злокачественная, то прогноз будет зависеть от того, какую стадию имела патология на момент начала лечения, какими способами проводилась терапия. После вигинэктомии женщина уже не сможет испытать вагинальный оргазм, но при сохранении клитора пациентка во время секса будет испытывать клиторный оргазм.
После облучения вагина может укорачиваться и сужаться, что может потребовать использования гормональных увлажняющих средств перед половым контактом. Прогноз жизни после полного удаления органов малого таза составляет пятьдесят процентов, а при лечении рака на ранних стадиях пятилетняя выживаемость около восьмидесяти пяти процентов. Чтобы предотвратить возникновение вагинальных опухолей, необходимо сократить факторы риска, а также дважды в год проходить плановый осмотр у гинеколога.
Женщины разного возраста временами страдают от отека, опухлости влагалища и неприятных ощущений в области промежности. В таких условиях чрезвычайно важно выяснить причину подобного состояния и определить стратегию лечения.
Покраснение влагалища и его отек наблюдается у представительниц прекрасного пола различного возраста, а также социального статуса.
Зуд и жжение в интимной зоне появляется даже у, на первый взгляд, полностью здоровых представительниц прекрасного пола. В любом случае для решения этой проблемы необходима консультация специалиста.
Опухлость и отек влагалища является патологическим процессом на слизистой, имеющее инфекционно-воспалительную характеристику. Отечность в интимной зоне не во всех случаях полностью затрагивает влагалище. В отдельных ситуациях она располагается снаружи или только внутри шейки матки. Зачастую отек сопровождают неприятные ощущения в промежности, различные слизистые выделения и высыпания.
- Причины отека и зуда влагалища
- Бартолинит
- Вагинит
- Вульвит
- Кольпит
- Молочница – кандидоз
- Аллергия на сперму
- Отек влагалища после родов
- Отек и зуд влагалища при беременности
- Отек влагалища после китайского фитотампона
- Симптомы и признаки
- Как избавиться от недуга?
- Диагностика и медикаментозное лечение
- Опыт народной медицины
- Профилактические меры
Причины отека и зуда влагалища
Если опухло влагалище, возникло покраснение и зуд — это верный признак начала воспалительного процесса в интимной зоне. Из-за специфики анатомического строения женских половых органов, существуют высокие риски проникновения болезнетворных бактерий, которые вызывают различные неприятные патологические процессы.
Причины такого состояния могут зависеть от следующих факторов:
- Из-за грубого секса происходит травмирование слизистой оболочки влагалища, которая теряет свои защитные функции перед патогенными микроорганизмами. Чаще всего, это связано с тем, что влагалище не успело выделить достаточного количества смазки перед непосредственным совокуплением;
- При применении некоторых косметических средств возможно возникновение аллергических реакций в районе промежности. Помимо отека, женщина может ощущать жжение и зуд. Аллергические реакции у женщин могут возникать не только на шампуни и мыло, но и на презервативы и даже мужское семя;
- Ношение нижнего белья, которое уже, чем нужно. При частом использовании слишком узкого белья происходит нарушение циркуляции крови в области половых органов. Из-за усиленного трения в этой зоне наблюдается травмирование тканей, что провоцирует возникновение воспаления.
- Также причиной недуга могут быть гинекологические и инфекционные заболевания.
Бартолинит — это воспалительный процесс, затрагивающий бартолиновую железу, которая располагается в районе входа во влагалище. Этот диагноз часто ставится, если у женщины опух вход во влагалище. Возникшая припухлость приводит к уменьшению прохода выводящих путей, что вызывает раздражение возле влагалища. Воспалительный процесс начинается на фоне проблем с оттоком секрета железы. Чаще всего эта патология развивается на фоне инфекций, которые передаются при половом контакте. Бартолинитом чаще всего страдают женщины возрастом от 22 до 36 лет. Болезнь может возникнуть в результате развития сразу нескольких патогенных микробных процессов.

Бартолинит неплохо поддается лечению, правда существует возможность его перерождения в хроническую форму. Такие пациентки направляются в стационар для прохождения лечения с помощью курса антибиотиков. В некоторых случаях назначают местное физиотерапевтическое лечение воспаления. Если речь идет о хроническом воспалении с нагноением, то лечение предполагает хирургическое вмешательство.
Если опухает вагина, то чаще всего причина такого состояния заключается в вагините. Вагинит может приобретать как специфическую, так и неспецифическую форму. Специфическая форма провоцируется патогенными микроорганизмами. Неспецифическая форма вагинита представляет собой чрезмерное размножение естественной микрофлоры слизистой оболочки женских гениталий. При этом заболевании половые губы женщин могут набухать и краснеть, также наблюдается отечность и зуд.
Вагинит лечится путем использования антибиотиков, специальных антисептических средств и общеукрепляющих препаратов, стимулирующих иммунную систему. Для определения неспецифической или специфической формы заболевания используют специальное бактериологическое исследование.
Частой причиной отека влагалища является вульвит. Это заболевание является воспалительным процессом, затрагивающим слизистую гениталий. В некоторых случаях воспаление может перейти во внутрь влагалища.
Отек вульвы, покраснение половых губ и зуд, все это признаки вульвита. Заболевание лечится при использовании антибиотиков совместно с противогрибковыми препаратами. Для улучшения состояния на начальной стадии развития заболевания допускается использование травяных отваров и слабых растворов марганцовки.
Часто к гинекологам женщины обращаются с таким заболеванием, как вагинальный кольпит. При этой патологии наблюдается гиперемия влагалища, а также его отечность. Воспаление на слизистой влагалища возникает на фоне размножения патогенной микрофлоры. При попытке прикоснуться к воспаленной области наблюдаются кровянистые выделения. Также, при этой болезни, выделения могут иметь белый цвет с вкраплением гноя. Отек не единственный симптом данной патологии, женщины наблюдают у себя раздражение в области промежности, зуд, а также боль.

Нередки случаи, когда зуд в интимной зоне женщин спровоцирован таким неприятным явлением, как кандидоз. Данное заболевание возникает на фоне активного размножения грибковых бактерий.
Некоторые женщины, помимо традиционных симптомов таких, как белые выделения, отмечают отек в области половых органов. Зачастую набухание в области промежности связано с зудом и раздражением, возникающими на фоне патологии.
Молочница у женщин лечится путем применения противогрибковых препаратов местно и вовнутрь. Лишь такая комбинированная терапия может принести положительный результат.
На фоне общего ослабления иммунной системы у представительниц прекрасного пола нередко возникают различного рода аллергические реакции. В отдельных редких случаях аллергия может появиться даже на мужскую сперму.
При попадании семени на поверхность кожи вокруг влагалища либо же при семяизвержении вовнутрь, влагалище может сильно опухнуть, что сопровождается раздражающим зудом. Это и есть появление аллергической реакции.
Также некоторые женщины отмечают раздражение на коже при попадании на нее спермы. В ряде случаев это происходит из-за особенностей кожного покрова, который особо чувствителен к компонентам, входящим в состав спермы.
Если после попадания спермы кожа вокруг влагалища распухла сильный положительный эффект могут принести противоаллергические препараты, которые помогают быстро устранить все внешние проявления.
Нередки случаи, когда женщина наблюдает отек влагалища после рождения ребенка. Зачастую он сам проходит в течение первых двух-трех месяцев после родов. Если же новоиспеченная мама испытывает в связи с этим дискомфорт, зуд и болезненные ощущения, то ей стоит незамедлительно обратиться к врачу для лечения вирусной болезни.

Женщина, находящаяся в положения должна знать о том, что в норме влагалище чесаться не должно. Именно по этой причине, если будущая мама наблюдает неприятный зуд в интимной зоне или покраснение, опухание, то требуется пройти осмотр у врача и сдать соответствующие анализы на патогенную микрофлору. Если пренебречь этой рекомендацией, то ситуацию можно довести до развития серьезного заболевания, которое может негативно сказаться не только на процессе вынашивания ребенка, но и отрицательно повлиять на сам плод.
Сейчас в интернете активно рекламируются китайские фитотампоны, которые якобы способны решить большинство проблем с женским здоровьем. В действительности, они не обладают никакими полезными свойствами, а даже, наоборот, становятся причиной отечности во влагалище.
Использование этого средства вызывает воспаление половых органов, что может привести к по-настоящему печальным последствиям вплоть до удаления яичников и матки.
Симптомы и признаки
Любое покраснение вокруг влагалища в интимной зоне у женщин без выделений и без запаха, а также зуд и отек является свидетельством наличия какого-то заболевания. При первых проявлениях таких симптомов необходимо незамедлительно обращаться врачу. Началом воспалительного процесса в промежности является покраснение.
Особенно опасными считаются внешние проявления, когда чешется кожа в интимной зоне, опухает влагалище и наблюдается краснота при входе во влагалище. Любое покраснение, боли внизу живота и белые творожистые выделения— признаки развития бактериальной или же грибковой патологии.
Каждая женщина должна понимать, что если у нее чешутся половые губы или она наблюдает зуд во влагалище, опухание, то это все может являться комплексом симптомов заболевания.
Зачастую дискомфорт и зуд в области половых губ свидетельствует о развитии патогенной микрофлоры, что в итоге перерастает в воспалительный процесс.
Как избавиться от недуга?
При диагностике подобных состояний берут мазок на микрофлору для определения возбудителя инфекции. Зачастую анализы и мазок указывают на то, что виновником заболевания и инфекции является микрофлора кокки.

Если у женщины опухло влагалище, ощущение сухости, зуда и воспаления в интимном месте, то ей для начала рекомендуется обратиться к гинекологу для определения точного диагноза и причин, вызвавших такое состояние.
Именно это врач назначает необходимые лекарственные препараты, направленные на борьбу с заболеванием. Лечение таких состояний сопровождается использованием антибиотиков, антибактериальных препаратов и направлено на борьбу с патогенными микроорганизмами. Также часто применяют специальные вагинальные свечи, снимающие воспаление и отечность.
Раздражение на влагалище можно устранить не только с помощью медикаментозных средств, но и некоторыми домашними уловками. Для этого достаточно регулярно делать спринцевание отварами из лекарственных трав или содовым раствором. Таким способом можно за несколько дней избавиться от неприятного зуда и отеков.
Отек влагалища можно снять, используя некоторые рецепты народной медицины. Для этого достаточно использовать теплый отвар из ромашки, шалфея и календулы. Все эти травы необходимо измельчить и залить на час кипятком. После этого в готовый отвар добавляется настойка коры дуба и несколько ложек масла календулы. Полученная смесь используется в качестве примочки три раза в день.

Содовый раствор. Развести чайную ложку соду в стакане с теплой кипяченой водой и спринцеваться несколько раз в день специальной грушей.
Очень хорошо помогает раствор буры у глицерине — дешевый аптечный препарат. После спринцевания травами, достаточно смазать аптечным раствором полость влагалища.
В основе профилактики отека и зуда влагалища лежат элементарные принципы индивидуальной гигиены, использование защитных интимных средств и плановое посещение гениколога.
В особенности важна гигиена малышей, ведь детский организм неспособен эффективно бороться с болезнетворными бактериями. Правильный уход за девочками помогает сохранить их репродуктивное здоровье.

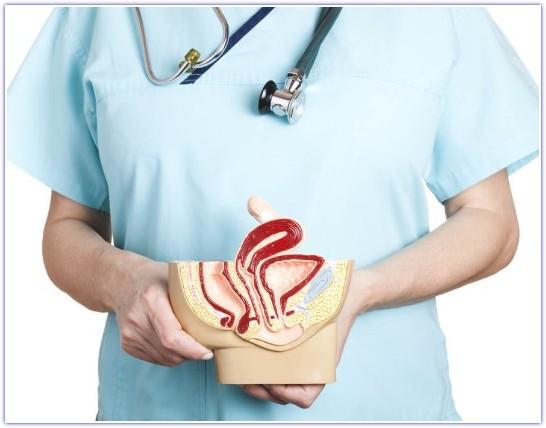
Влагалище — орган женской репродуктивной системы, который представляет собой канал, соединяющий шейку матки с вульвой (наружными женскими половыми органами). Его стенка состоит из мышц, снаружи покрыта оболочкой из соединительной ткани, изнутри выстлана слизистой оболочкой. В среднем длина влагалища у взрослых женщин по передней стенке составляет 7,5 см, по задней — 9 см. Спереди к влагалищу примыкает мочеиспускательный канал и мочевой пузырь, сзади — прямая кишка.
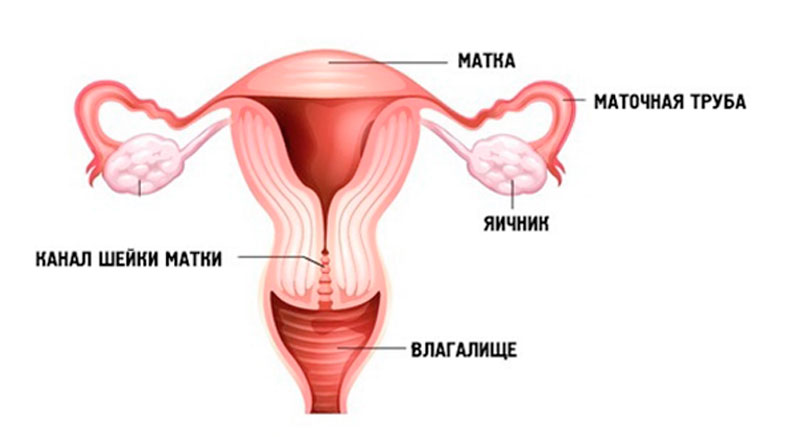
Рак стенки влагалища — довольно редкая злокачественная опухоль.
Виды и стадии рака влагалища
В зависимости от гистологического строения, выделяют два типа рака влагалища:
- Чаще всего встречается плоскоклеточный рак влагалища. Он получил свое название за то, что развивается из плоскоклеточного эпителия, выстилающего орган изнутри. Такие злокачественные опухоли обычно растут медленно, редко прорастают в соседние органы и дают отдаленные метастазы.
- Реже встречаются более агрессивные аденокарциномы. Они происходят из железистых клеток, которые вырабатывают слизь. Аденокарциномы чаще, чем плоскоклеточный рак влагалища, прорастают в соседние органы, распространяются в лимфатические узлы и дают метастазы.
Стадии рака влагалища:
- На 1 стадии опухоль имеет диаметр до 2 см (IA) или больше (IB), но не прорастает за пределы влагалища.
- На 2 стадии опухоль имеет диаметр до 2 см (IIA) или больше (IIB) и прорастает в соседние ткани.
- На 3 стадии опухоль сильнее прорастает в соседние ткани и распространяется в регионарные лимфоузлы.
- Рак влагалища 4 стадии характеризуется прорастанием в прямую кишку, мочевой пузырь, либо за пределы таза (IVA), или наличием отдаленных метастазов (IVB).
Причины рака влагалища
До 75% случаев рака влагалища и шейки матки связаны с инфекцией вирусом папилломы человека (ВПЧ). Существуют разные типы вирусов, они могут вызывать бородавки на руках и ногах, губах, языке, кондиломы в области половых органов. Некоторые типы возбудителей способны приводить к злокачественной трансформации клеток.
Другие факторы риска рака влагалища у женщин:
- Возраст. В 85% случаев плоскоклеточные карциномы развиваются у женщин старше 40 лет. Почти половина случаев приходится на женщин старше 70 лет.
- Вагинальный аденоз — состояние, при котором в слизистой оболочке влагалища появляются участки, выстланные железистыми клетками, характерными для шейки матки, матки и фаллопиевых труб. Риск рака при этом повышен незначительно, и все же такие женщины нуждаются в повышенном внимании со стороны врачей-гинекологов. По статистике вагинальный аденоз встречается у 40% женщин.
- Рак и предраковые изменения шейки матки повышают риск плоскоклеточного рака влагалища. По мнению большинства исследователей, это связано с тем, что рак влагалища и шейки матки имеют схожие факторы риска. Иногда рак влагалища возникает после рака матки.
- Курение вредит не только легким. Она повышает риск рака влагалища в два раза.
- Употребление алкоголя. Одно из недавних исследований показало, что самый низкий риск рака влагалища отмечается среди женщин, которые вообще не употребляют спиртное.
- ВИЧ-инфекция. Согласно данным некоторых исследований, вирус иммунодефицита также повышает риски.
- Существует такое состояние, как пролапс матки: при этом матка опускается и выпадает во влагалище. Патологию можно лечить хирургическим путем или с помощью колец-пессариев. Есть некоторые данные о том, что длительное ношение пессария может приводить к хроническому раздражению влагалища, которое, в свою очередь, повышает риск рака. Эти данные не имеют достоверных подтверждений.

Наличие какого-либо фактора риска или даже сочетания разных факторов еще не гарантирует того, что у женщины обязательно возникнет рак. В то же время, иногда онкологические заболевания возникают у женщин, у которых нет вообще ни одного фактора риска из этого списка.
Симптомы рака влагалища
На ранних стадиях симптомы обычно отсутствуют. Зачастую первым проявлением становятся вагинальные кровотечения, не связанные с месячными. Однако, этот симптом неспецифичен, он встречается и при других патологиях, например, при подслизистых миомах — доброкачественных образованиях в мышечном слое стенки матки.
Другие признаки рака влагалища также неспецифичны и встречаются при других патологиях:
- Чувство дискомфорта и боль во время полового акта.
- Выделения из влагалища.
- Уплотнение, узел, образование во влагалище.
- Боли в области таза.
- Болезненные мочеиспускания.
- Запоры.
Последние три симптома из списка, как правило, встречаются на поздних стадиях, когда опухоль распространилась за пределы влагалища.
Возникновение любых вышеупомянутых проявлений — не повод для паники, но однозначно повод обратиться к врачу в самое ближайшее время. Скорее всего, это не рак. Но вы не узнаете точно, пока не пройдете обследование.
Методы диагностики
Обследование начинается с осмотра гинеколога и PAP-теста (другие названия — мазок Папаниколау, мазок на цитологию). Если врач обнаружил патологически измененные участки, а анализ выявил атипичные клетки, назначают кольпоскопию. Во время процедуры во влагалище вводят зеркала и осматривают его с помощью специального аппарата, — кольпоскопа — который увеличивает изображение с помощью линз. Для того чтобы лучше рассмотреть и оценить патологически измененные участки, гинеколог наносит на слизистую оболочку влагалища раствор уксусной кислоты или йода.
Кольпоскоп не вводят во влагалище, во время осмотра он находится на некотором расстоянии. Это безопасное исследование, его можно проводить даже во время беременности.
Во время кольпоскопии можно провести биопсию — получить фрагмент ткани из патологически измененных участков и отправить их в лабораторию для изучения особенностей строения клеток, ткани. Биопсия — самый точный метод диагностики рака.
При необходимости проводят другие исследования:
- Рентгенография грудной клетки помогает обнаружить метастазы в легких.
- Компьютернаятомография помогает четко оценить форму, положение, размер опухоли, поражение лимфоузлов и соседних органов. Иногда во время КТ применяют контраст: раствор дают выпить или вводят внутривенно. Если обнаружено подозрительное образование, под контролем компьютерной томографии в него можно ввести иглу и выполнить биопсию.
- Магнитно-резонанснаятомография также помогает оценить степень распространения рака. Это более сложное и трудоемкое исследование по сравнению с КТ, но иногда оно имеет преимущества.
- Позитронно-эмиссионнаятомография применяется для поиска метастазов. В организм вводят специальное вещество с радиоактивной меткой и выполняют снимки специальным аппаратом. Раковые клетки накапливают это вещество, и все очаги становятся видны на снимках.
- Ректороманоскопия — эндоскопическое исследование прямой и толстой кишки. Показано при большой и/или расположенной близко к кишке опухоли влагалища.
- Цистоскопия — эндоскопическое исследование мочевого пузыря. Во время него может быть проведена биопсия.

Как лечат рак влагалища?
На I–II стадиях опухоль может быть удалена хирургическим путем, на III–IV стадиях основными методами лечения рака влагалища становятся химиотерапия и лучевая терапия. С женщиной работает команда врачей-специалистов: гинеколог, онкогинеколог, химиотерапевт, радиотерапевт и др.
Хирургическое лечение
В зависимости от того, где находится опухоль, и насколько сильно она распространилась за пределы органа, при раке влагалища применяют разные варианты операций:
- Иногда при небольших опухолях I стадии удается выполнить локальную резекцию. Влагалище сохраняют, а новообразование удаляют с участком окружающей здоровой ткани.
- Вагинэктомия — удаление влагалища. Она бывает частичной (когда удаляют часть органа), полной и радикальной (когда влагалище удаляют с окружающими тканями).
- Трахелэктомия — удаление влагалища вместе с шейкой матки. К такому хирургическому вмешательству прибегают в редких случаях, когда опухоль находится в верхней части влагалища.
- Гистерэктомия — удаление влагалища вместе с маткой. Часто при этом также удаляют часть окружающих тканей, маточные трубы и яичники. Операция может быть выполнена через влагалище или через разрез (или, в случае с лапароскопическим вмешательством, — через прокол) на животе.
- Эвисцерациятаза — наиболее радикальная и серьезная операция, когда вместе с влагалищем, маткой и придатками матки удаляют прямую и часть толстой кишки, мочевой пузырь.
Зачастую вместе с влагалищем удаляют близлежащие (регионарные) лимфатические узлы.
Химиотерапия
Химиотерапию при раке влагалища назначают до операции, чтобы уменьшить размеры опухоли, в сочетании с лучевой терапией, чтобы усилить ее эффект. Применяют разные препараты: цисплатин, карбоплатин, 5-фторурацил, доцетаксел, паклитаксел. Зачастую сложно сказать, какая схема химиотерапии будет наиболее эффективна, так как рак влагалища встречается редко, и на данный момент проведено не так много исследований.

Лучевая терапия
Лучевую терапию применяют перед хирургическим вмешательством вместе с химиотерапией, либо, если опухоль распространилась на соседние органы и лимфоузлы, в качестве самостоятельного вида лечения. Облучение при раке влагалища можно проводить разными способами:
- Из внешнего источника. Женщину помещают рядом со специальным аппаратом и облучают область влагалища.
- Брахитерапия — облучение опухоли из миниатюрного источника, помещенного внутрь влагалища.
Зачастую внешнее облучение при раке влагалища сочетают с брахитерапией.
Прогноз выживаемости. Бывают ли после лечения рака влагалища рецидивы?
Для оценки прогноза при онкологических заболеваниях существует показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались в живых спустя 5 лет после того, как был установлен диагноз. При раке влагалища этот показатель довольно оптимистичен:
- На I стадии — 84%.
- На II стадии — 75%.
- На III и IV стадии — 57%.
Прогноз наименее благоприятен при раке влагалища с метастазами. Но он встречается относительно нечасто, так как такие опухоли растут и распространяются медленно.
Реабилитация после лечения рака влагалища
После лечения может возникать рецидив рака влагалища, иногда развиваются злокачественные опухоли в других органах. У женщин, которые прошли лечение по поводу рака влагалища, повышен риск развития злокачественных опухолей вульвы, мочеточника, пищевода, легкого, мочевого пузыря. Поэтому после наступления ремиссии нужно регулярно являться на осмотры к гинекологу.
Осложнения после лечения рака влагалища
Основное осложнение, с которым сталкиваются женщины после лечения рака влагалища — преждевременный климакс и бесплодие. Зачастую это приводит к психологическим комплексам, депрессии.
Если женщина планирует в будущем иметь ребенка, нужно заранее обсудить этот вопрос с врачом. Возможно, доктор порекомендует криоконсервацию яйцеклеток.
Сексуальная жизнь после лечения
Для того чтобы женщина могла вести после хирургического лечения и удаления влагалища половую жизнь, прибегают к помощи реконструктивно-пластической хирургии. Влагалище можно восстановить, например, с помощью участка кишки.
Обычно после реконструктивной операции оргазм становится невозможен. Но, если удается сохранить клитор, женщина сохраняет способность испытывать клиторальный оргазм.
Лучевая терапия может привести к сужению влагалища, в результате половые контакты могут стать болезненными. Справиться с этим симптомом помогают увлажняющие кремы с гормонами, специальные расширители.
Профилактика и ранняя диагностика
Меры профилактики рака влагалища сводятся к предотвращению папилломавирусной инфекции и отказу от вредных привычек:
- Избегайте беспорядочных половых связей.
- Занимайтесь сексом с презервативами: это снижает риск инфицирования ВПЧ, хотя и не защищает полностью.
- Регулярно посещайте гинеколога и сдавайте мазки на цитологию — это поможет вовремя обнаружить предраковые изменения и принять меры.
- Если вы курите — откажитесь от вредной привычки.
- От папилломавирусной инфекции защищает вакцина Гардасил.
Вовремя диагностировать опухоль помогают регулярные осмотры гинеколога и мазки Папаниколау. Если вас начали беспокоить те или иные симптомы, не стоит откладывать визит к врачу.
Стоимость лечения рака влагалища
Стоимость лечения зависит от ряда факторов: стадии опухоли, программы лечения, продолжительности пребывания в стационаре, ценовой политики клиники. В Европейской онкологической клинике можно получить медицинскую помощь на уровне ведущих западных онкологических центров, но по более низкой цене. У нас есть все необходимые оригинальные препараты, превосходно оснащенная операционная, в которой проводятся хирургические вмешательства любой степени сложности.
Читайте также:

