Как часто делать колоноскопию после онкологии кишечника

- Случаи назначения обследования и противопоказания
- Как подготовиться, чтоб пройти процедуру за один раз?
- Процесс обследования
- Кратность проведения обследования
- Видео по теме
Для диагностики патологических изменений в прямой и толстой кишке, чаще всего, применяются методы ректального исследования. Основным способом выявления заболеваний является эндоскопический инструментальный метод колоноскопии. Как часто надо делать подобную процедуру зависит от состояния здоровья человека, и мнения лечащего врача. Без предварительного назначения исследование не проводится.
Случаи назначения обследования и противопоказания
Назначение колоноскопии определяется симптомами, на которые пациент предъявляет жалобы, а также для определения результатов терапии у людей, страдающих хроническими заболеваниями толстого кишечника и прямой кишки. Случаи назначения могут быть следующими:
- болезненные ощущения в кишечнике неясной этиологии;
- отсутствие регулярного стула и боль при опорожнении кишечника;
- предположительные новообразования в толстой или прямой кишке;
- мешковидные выпячивания стенок толстой кишки (дивертикулез);
- воспаление геморроидальных узлов;
- беспричинное изменение каловых масс (присутствие гноя, крови, черный стул);
- доброкачественные образования или полипы в прямой кишке (полипоз прямой кишки);
- реакция Грегерсена (анализ кала на скрытую кровь) положительного характера.
К противопоказаниям относятся:
- нарушение процесса свертываемости крови (гемофилия);
- пониженное артериальное давление (гипотония);
- острый период хронических воспалений толстой кишки (колит, энтероколит);
- тромбы в венах прямой кишки (тромбоз);
- патологии дыхательной системы.
Нельзя проходить обследование при повышенной температуре.
Как подготовиться, чтоб пройти процедуру за один раз?
Чтобы процедура прошла успешно, необходима предварительная двухступенчатая подготовка. Первой ступенью является диета, второй – прием слабительных препаратов или клизмирование. За 3–4 дня перед колоноскопией в обязательном порядке нужно изменить рацион на так называемую бесшлаковую диету. Исключению подлежат такие продукты, как сырые овощи, свежие фрукты, черный хлеб, колбасные изделия, орехи и шоколад, соленья и маринады.
Категорически противопоказаны алкоголь и газированные напитки, а также блюда вызывающие метеоризм (гороховый суп, перловая каша и др.). Меню следует составить из тушеных овощей, жидких ненаваристых супов, кисломолочных продуктов. Разрешается отварная рыба и нежирное мясо. В день проведения процедуры от еды следует отказаться.
Накануне колоноскопии необходимо полностью освободить кишечник с помощью лекарственных средств. При выборе препарата следует проконсультироваться с доктором, поскольку у всех лекарств имеются противопоказания. Альтернативным вариантом может быть ректальное очищение клизмой. При склонности к запорам нужно объединить оба метода.
Процесс обследования
Обследование заключается в оценке внутреннего состояния конечной части пищеварительного тракта и толстого кишечника. Для более комфортной переносимости применяются местные анестетики либо производится инъекция общего обезболивания.
Эндоскоп (длинная гибкая трубка), оснащенный видеокамерой, вводят в анус, и медленно продвигают по прямой кишке. В процессе продвижения подается воздух для расширения кишечника.
Временной диапазон процедуры составляет от 15 минут до получаса. При дискомфорте после процедуры следует принять сорбентирующее средство, и 2-3 суток следовать прежней диете. По результатам исследования пациенту ставится диагноз и назначается соответствующая терапия. Осложнения после процедуры составляют мизерный процент. Самым тяжелым может стать перфорация (сквозное нарушение) стенки кишечника.
Другими нежелательными последствиями могут быть:
- чрезмерно повышенное газообразование;
- боль в области ануса;
- жидкий стул.
Кратность проведения обследования
Как часто можно делать колоноскопию кишечника зависит от стадии болезни. Людям с хроническими формами заболеваний профилактические осмотры назначаются каждые 3 года или каждые 5 лет.
В качестве профилактики врач может назначить процедуру тем, кто находится в группе риска по возможному образованию раковых опухолей в прямой кишке. К такой группе относятся люди с семейным анамнезом неблагополучным со стороны онкологических заболеваний.
При этом, колоноскопия назначается однократно в 10 лет, если у родственника был диагностирован рак в возрасте 60+. В случае если человек был моложе, обследование проводится в 5–6 лет один раз. В комплексе диагностических мероприятий процедура проводится однократно. При отсутствии серьезных показаний колоноскопия не назначается.
Колоноскопическое исследование — эндоскопический метод, позволяющий достоверно изучить состояние слизистых кишечника на различной его протяжённости. Колоноскопия может быть диагностической, профилактической и лечебной. Учитывая специфику и необходимую подготовку, а также своеобразное травматическое воздействие на стенки кишечника, процедуру проводят с определённой периодичностью. Когда показано исследование и, как часто можно делать колоноскопию кишечника? Читайте об этом в данной статье.
Основные показания к проведению процедуры
Выделяют следующие основные показания:
- Раковые опухоли. Колоноскопия в этом случае показана для оценки характера опухоли, а также для забора биопсийного материала для гистологии.
- Полипы в толстом кишечнике. Во время манипуляции можно провести одновременное удаление патологических очагов (симптомы и лечение полипов толстого кишечника вот тут).
- Появление крови в каловых массах (явной или скрытой). Во время эндоскопического исследования кишечника можно одновременно устранить и источники кровотечения.
- Постоянные проявления кишечной непроходимости. Заболевание не является самостоятельным, поэтому важно достоверно определить истинную причину формирования симптома.
- Подозрение на болезнь Крона. Колоноскопия в этом случае назначается в качестве дифференциальной диагностики, чтобы исключить воспалительные изменения слизистой иной природы, а также установить наличие гранулематозных очагов.
- Язвенно-эрозивный колит. Уточнение характера воспаления возможно только после колоноскопического исследования.
Абсолютными показаниями к проведению манипуляции являются случаи онкологии кишечника среди близких родственников, а также возраст пациента старше 45 лет.
Другими показаниями к колоноскопии являются:
- частые нарушения стула (понос, запоры);
- снижение веса при сохранном аппетите;
- развитие железодефицитной анемии на фоне благополучного функционирования органов и систем;
- часто повышение температуры до 37,5 градусов без признаков простуды, инфекционного поражения;
- боли в животе:
- болезненные дефекации.
Колоноскопия нередко назначается в поздний постоперационный период для:
- контроля над состоянием слизистых,
- оценки заживления слизистых тканей,
- предупреждения спаечного процесса и присоединения иных патологий.
С какой периодичностью надо делать колоноскопию и почему?
Колоноскопия имеет различные цели, а потому её необходимо проводить для исключения рецидивов после хирургических манипуляций, профилактики полипов и рака кишечника. Средний интервал между манипуляциями варьируется в пределах полугода. По показаниям врача возможно более раннее или позднее проведение контрольного исследования.
Такой интервал обусловлен следующими факторами:
- Необходимость заживления слизистых;
- Отдых для кишечника после медикаментозного очищения;
- Восстановление организма после наркоза (при необходимости использования).
Во время плановых осмотров через 6-12 месяцев можно с наибольшей вероятностью спланировать прогнозы в отношении динамики роста полипов, их подвижности, распространения по слизистым.
У пациентов старше 50-55 лет диагностику проводят 2 раза в год.
Пациентам старше 60 лет достаточно 1 раза в год на фоне нормального состояния кишечных отделов.
Другой график профилактических осмотров показан при наличии отягощённого клинического анамнеза, осложнённой наследственности в отношении онкологии кишечника. Таким пациентам следует проходить ежегодные осмотры уже после 30 лет.
Частота профилактических осмотров
Многие пациенты попросту не хотят проходить профилактические осмотры кишечника по причине деликатности и стыда за происходящее (про ощущения во время процедуры колоноскопии прямо здесь). В конечном итоге именно эти пациенты обращаются к врачу на поздней стадии ракового процесса, когда требуется удаление части кишечника с последующим анастомозом и формированием колостомы.
Слишком частое проведение колоноскопии негативно отражается не только на состоянии кишечника, но и на слизистых структурах. Кроме того, частые колоноскопические манипуляции, как и чистка кишечника, угнетают нормальный баланс микрофлоры желудочно-кишечного тракта.
Внимание! Опасность кишечных заболеваний кроется в бессимптомном течении длительное время, поэтому для профилактики следует проводить колоноскопию не реже 1 раза в год.
Дивертикулит — патология просвета кишечных отделов, сопровождающаяся воспалительным процессом и образованием на слизистых выпячиваний. Заболевание сопровождается выраженной симптоматикой, часто быстро хронизирует, регулярно обостряется.
Основными диагностическими мероприятиями считаются эндоскопические методы, ирригоскопия (рентгенконтрастный метод), УЗИ органов брюшины, лабораторные методы и лапароскопическая манипуляция.
Колоноскопию, как правило, не проводят при обострении патологии. Дополнительными методами исследования считаются сонография, МРТ и компьютерная томография. При необходимости проведения колоноскопии выжидают около месяца после первого эпизода обострения, проводят соответствующее лечение.
Риски колоноскопии при дивертикулите обусловлены микрокровотечениями, перфорацией (полной или неполной), однако по статистике колоноскопическое исследование обычно не усугубляло течение заболевания.
На заметку: при необходимости проведения колоноскопии при дивертикулите нередко назначают седацию или общий наркоз для снижения болезненности, дискомфорта, стрессового фактора.
Противопоказания
Для проведения колоноскопии существуют абсолютные противопоказания:
- Воспалительный процесс в органах брюшины;
- Сердечно-сосудистые заболевания (перенесённый инфаркт, сердечная недостаточность, последствия миокардита);
- Артериальная гипо- или гипертензия;
- Острые колиты;
- Сильная перфорация слизистых кишечника.
При абсолютных противопоказаниях прибегают назначается альтернатива колоноскопии кишечника.
Относительными противопоказаниями считают следующие состояния и болезни:
- беременность и лактация;
- перенесённая операция по поводу патологий кишечника;
- кишечные кровотечения;
- пахово-мошоночная или пупочная грыжи;
- дивертикулит в анамнезе.
Относительные противопоказания являются временным состоянием, поэтому процедуру следует отложить до стойкой ремиссии при различных заболеваниях, завершения родоразрешения.
Обострения некоторых патологий требуют длительной антибиотикотерапии, поэтому диагностику кишечника лучше провести на фоне относительного покоя пациента.
Альтернативные исследования
Выделяют следующие альтернативные методы диагностики:
- МРТ. Относится к вспомогательным методам исследования для оценки характера метастаз при онкологии, общего состояния мягких тканей. Процедура может выполняться с контрастным веществом (разница между колоноскопией и МРТ здесь).
- Компьютерная томография. Также относится к альтернативным вспомогательным методам исследования. Сложность метода заключается в трудности визуализации мельчайших опухолей, полипов. Что лучше КТ или колоноскопия кишечника, мы уже написали в отдельной статье.
- Виртуальная колоноскопия. Новый неинвазивный метод исследования, основанный на магнитно-резонансном облучении. Обследование позволяет получить трехмерные снимки в различных проекциях, увидеть деформации слизистых, мягких тканей, контуры новообразований. Диагностическая точность достигает 85%. Приблизительные цены на виртуальную колоноскопию прямо тут.
- Ирригоскопия. Рентгенологический метод с введением контрастного вещества ректально или перорально. Позволяет оценить степень изменения слизистых, контуры оболочек на предмет новообразований, кровотечений. Что лучше ирригография или колоноскопия узнайте здесь.
- Ректороманоскопия. Эндоскопический метод, позволяющий оценить состояние толстой кишки на расстоянии до 30 см от ануса. Манипуляцию проводят 1-2 раза в 5 лет. Метод позволяет произвести забор биоптата для гистологии, вправить геморроидальные узлы, купировать кровотечения, удалить полипы в пределах визуализации. Чем отличается колоноскопия от ректоскопии подробнее в этой статье.
- Капсульный метод. Инновационная методика, позволяющая оценить состояние всей пищеварительной системы. Пациент проглатывает капсулу, оснащённую подсветкой, камерой, записывающим устройством. Капсула постоянно фиксирует состояние кишечника, до 30-35 кадров в секунду. Полученные материалы передаются на специальное устройство. Если вы хотите узнать подробнее о том, что такое капсульная колоноскопия загляните сюда.
- УЗИ. Ультразвуковое исследование относится к методам первичной диагностики из-за доступности. Обычно после УЗИ органов брюшной полости врач может назначить колоноскопическое исследование. Метод позволяет выявить опухолевидные образования на слизистых оболочках. Можно ли после колоноскопии делать УЗИ брюшной полости узнайте тут.
На вопросы пациентов об обследовании отвечает врач:
Колоноскопическое исследования в целях профилактики рекомендуется выполнять 1 раз в год для пациентов старше 35-40 лет. После операций на кишечнике, при отягощённом клиническом анамнезе со стороны кишечника или органов эпигастрии, колоноскопия проводится около 2 раз в год. Процедура может проводиться и чаще по врачебным показаниям. Своевременная диагностика позволяет не только сохранить качество жизни, но и предупредить рак кишечника на стадии доброкачественной опухоли.
Что такое лазерное удаление полипа в матке читайте в этой нашей статье.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
Толстый кишечник: признаки рака. Колоноскопия – виртуальная и обычная

Александр Мясников врач-кардиолог, кандидат медицинских наук, доктор медицины (США), автор книг о здоровье, телеведущий
В прошлый раз известный врач Александр Мясников рассказал о факторах риска рака кишечника, а также профилактических мерах, которые стоит предпринять против этого заболевания кишечника. Сегодня — о симптомах рака, на которые не всегда обращают внимание врачи, и подробно о главном исследовании в диагностике рака кишечника — колоноскопии.

Признаки рака кишечника: анализы и исследования
Рак толстого кишечника — это не прыщ, он никогда не вскакивает сразу! Его рост, например из потенциально опасных полипов, обычно занимает около 10 лет. Поэтому логически совершенно оправдана современная клиническая практика: регулярная колоноскопия, начиная с возраста 50 лет с 5-летним интервалом.
Смотрим, если находим подозрительный полип — удаляем. Не находим — ну и хорошо, встретимся через 5 лет! Такой подход позволяет снизить риски умереть от рака кишечника почти на 90%.
Минусы: если обнаружат полип, нет возможности тут же его и удалить, или взять биопсию, все-равно надо делать настоящую колоноскопию. Поэтому этот метод не для пациентов высокого риска или тех, у кого ранее обнаруживались полипы. Но для большинства людей специалисты считают вполне допустимым сделать настоящую колоноскопию изначально в 50 лет и потом каждые 5 лет повторять компьютерную колоноскопию. Ну, а дальше уже по результатам.
Но самый распространенный метод скрининга — не колоноскопия, а ежегодный анализ кала на скрытую кровь. Да, тест очень неспецифичный, на его результат может влиять множество вещей, но он помогает выявить то небольшое количество крови, которое сопровождает рост полипа или уже опухоли. С 2014 года введен в практику и анализ стула на определение ДНК опухоли (прямо уже чистая криминалистика!).
В Америке распространена практика, когда пациент покупает тест-полоску для анализа стула на скрытую кровь, наносит на нее частичку кала, запечатывает и посылает по почте в лабораторию. Очень удобно! Так же, кстати, можно провериться на ВИЧ: проводишь тест-полоской по внутренней стороне щеки, запечатываешь и посылаешь.

Симптомы рака кишечника
Опять же — симптом весьма неспецифичный. Подавляющее число людей и не имеют никакого рака, и страдают синдромом раздраженного кишечника. Но синдром раздраженного кишечника — диагноз исключения, и ставится только после проведения колоноскопии при отсутствии каких-либо находок.
Никогда не оставляйте без внимания железодефицитную анемию, особенно у мужчин. У женщин ее часто можно объяснить ежемесячными физиологическими кровопотерями, а у мужчин это всегда патология. И очень часто за этим может стоять рак толстого кишечника.
Некоторые симптомы связанны с обструкцией кишечника опухолью, перфорацией стенки, кровотечениями, но это уже дело врачей стационара правильно определиться с тактикой диагностики и лечения. Такие больные обычно попадают в хирургические отделения с диагнозами непроходимость, тромбоз, язва, аппендицит и проч.
- Компании
- Takeda. О компании, буклеты, каталоги, контакты
- Olympus. О компании, буклеты, каталоги, контакты
- Boston Scientific. О компании, буклеты, каталоги, контакты
- Pentax. О компании, буклеты, каталоги, контакты
- Fujifilm & R-Farm. О компании, буклеты, каталоги, контакты
- Erbe. О компании, буклеты, каталоги, контакты
- Еще каталоги
- Мероприятия
- Предстоящие мероприятия
- Прошедшие мероприятия
- Фотоотчеты
- Информация
- С чего начать
- Новости
- Последние публикации
- Приказы
- СОП
- Протоколы
- Клинические рекомендации
- Клинические случаи
- Статьи
- Видео
- Вопрос-ответ
- Опросы
- Все для работы
- Вакансии и работадатели
- Обучение
- Классификации
- Азбука Эндоскописту
- Академия EndoExpert.ru
- Атлас Эндоскопии
- Викторина EndoQuizTime
- Тесты, клинические задачи
- Вебинары
- НМО, Аккредитация
- Проект StandUp
- Проект EndoEnglish
- Проект Liversurgery.ru
- Дайджест
- О Дайджесте EndoExpert.ru
- Новый номер
- Подписка на Журнал EndoExpert.ru
- Архив журнала
- QuaCol
- О проекте
- Образовательные модули
- Брошюра с материалами
- Видеозаписи лекций
- МОВИПРЕП
- Разделы
- Пациентy
- О Эндоскопии
- О Гастроэнтерологии
- Подготовка к колоноскопии
- Подготовка к гастроскопии
- Подготовка к исследованию
- Полезные статьи
- Найти врача
- Записаться на операцию
- Анализы перед операцией
- Задать вопрос
- Записаться на прием
Просмотренные публикации









QR-код этой страницы
Для продолжения изучения на мобильном устройстве ПРОСКАНИРУЙТЕ QR-код с помощью спец. программы или фотокамеры мобильного устройства
Случайный выбор
данная функция, случайным образом выбирает информацию для Вашего изучения,
запустите выбор нажав кнопку ниже

Случайный выбор
Обратная связь
Напишите нам
Этот информативный диагностический метод эндоскопического исследования подходит тем пациентам, у которых есть любые жалобы на проблемы с желудочно-кишечным трактом, на основании которых врач может заподозрить заболевания толстой кишки. Также есть абсолютные показания к проведению колоноскопии, при их наличии другие методы исследования будут бесполезны.
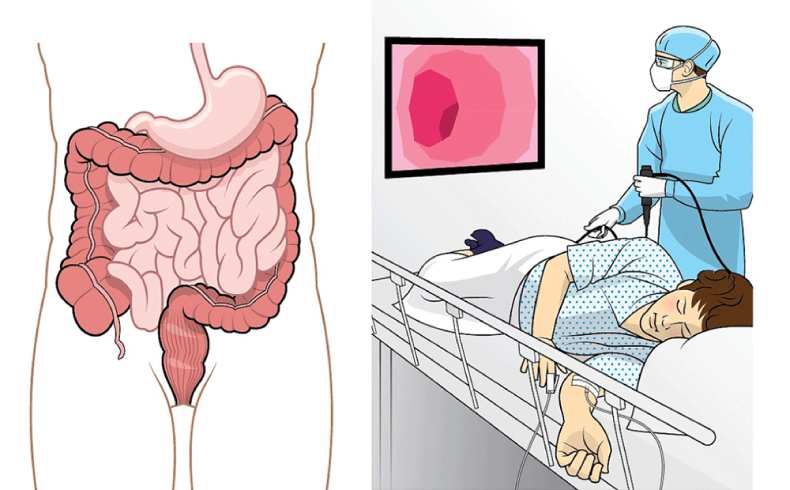
Показания к проведению колоноскопии
По статистике выявления ранних раков в России - скрининговый осмотр толстой кишки (тотальная колоноскопия) показан всем пациентам старше 40 лет!
Подозрение на наличие злокачественной опухоли в толстом кишечнике. Колоноскопия в этом случае необходима, в первую очередь, для выполнения забора образца для биопсии.
Наличие в толстой кишке полипов. При колоноскопии возможно оперативное иссечение этих доброкачественных новообразований совместно с проведением биопсии для исключения наличия раковых клеток.
Появление крови в стуле, что свидетельствует об открывшемся кровотечении в нижних отделах кишечника.
Повторяющиеся рецидивы кишечной непроходимости. Колоноскопия потребуется, если другими методами точную причину патологии установить не удаётся.
Подозрение на болезнь Крона. Колоноскопия и проведение забора материала для биопсийного исследования проводится в обязательном порядке для исключения наличия в толстом кишечнике специфических образований, именуемых гранулемами, характерных для хронического воспаления слизистой оболочки толстого кишечника, что является основным симптом этой болезни;
При наличии симптомов неспецифического язвенного колита, для постановки точного диагноза необходимо проведение колоноскопии, как информативного метода обнаружения наличия на стенках прямой кишки язв, подтверждающих аутоиммунное поражение.
Колоноскопия также может быть назначена в качестве дополнительного обследования для постановки точного диагноза, определения этиологии и выбора наиболее подходящей схемы лечения. Такими относительными показаниями к её проведению могут быть:
- наличие частых запоров и поносов, неясной этиологии;
- длительное и беспричинное на первый взгляд повышение температуры тела до субфебрильных цифр (37 – 37, 5);
- резкое снижение веса без ухудшения питания и других причин;
- беспричинная анемия с трудом поддающаяся терапии;
- периодически появляющиеся рези и боли в животе, которые самостоятельно проходят и вновь появляются без всякой системы.
Кроме того, колоноскопия может быть назначена в постоперационном периоде после удаления злокачественных или доброкачественных опухолей толстого кишечника и иссечения спаек, а также для диспансерного наблюдения за состоянием слизистой его оболочки при терапии стенозов, инвагинаций и язвенного колита.
Показаниями для колоноскопии и обследования кишечника могут стать некоторые видимые симптомы, среди которых:
- хронический жидкий стул
- наличие кровянистых испражнений после дефекации
- стул черного цвета
- скопления слизи в кале
- анемия хронического характера
- наличие продолжительных болей в проекциях толстой кишки
- нарушение отхождения собирающихся газов в кишечнике
- длительные запоры (непроходимость) могут указывать на наличие дивертикулов (патологические изменения кишки, характеризующиеся ее уплотнением и выпячиванием)
Незамедлительное обследование нужно провести в случаях:
- при эрозивных изменениях состояния слизистой толстой кишки и ее воспалении (к примеру, при болезни Крона)
- в случаях, когда при проведении различных медицинских процедур были выявлены полипы на стенках толстой кишки
- при подозрении на наличие в просвете кишки новообразований (при этом обязательна биопсия тканей)
- воспаление стенок кишки
Обязательно нужно проходить обследование, если ранее был факт оперативного вмешательства на различных отделах толстой кишки, а также лицам старше 50-летнего возраста.
Более правильный вариант - проходить диспансеризацию каждые 4-5 лет, в которую входят гастроскопия и колоноскопия!
Призываем Вас при достижении 35 лет выполнить диагностическую колоноскопию. Далее, если нет патологии, 1 раз в 4-5 лет.
Своевременно выполненная колоноскопия может спасти Вам жизнь.
Если патология выявлена на ранней стадии, его можно вылечить эндоскопически!
Если у Вас остались вопросы по данной теме, Вы можете их задать специалисту на форуме по ссылке:Форум для пациентов. Вопрос-ответ!
Обсуждение способов подготовки:Форум для пациентов
В Беларуси в 2018 году выявлено 5415 новых случаев колоректального рака (злокачественная опухоль толстой кишки). В 45% из них опухоль диагностирована на III и IV стадиях, что снижает шансы на выживаемость и качество жизни после оперативного лечения. Рост заболеваемости связывают со старением населения и культурой нашего питания.

Фото: Виталий Гиль, 24health.by
Как проверяться и что исключить из питания?
Слышал, что наиболее значимых успехов в диагностике и лечении рака кишечника достигли в Японии, один из ключевых факторов — обязательный скрининг по уникальному иммунохимическому тесту на гемоглобин и трансферрин в кале. Можно в Минске сделать такой тест?
Скрининг хорош тем, что позволяет выявить злокачественные опухоли и предопухолевые заболевания у бессимптомных лиц. Также есть исследования, которые показывают снижение частоты послеоперационных осложнений у пациентов, поскольку заболевание выявлено на более ранней стадии.
Этот рак можно предотвратить, так как практически 90% злокачественных опухолей толстой кишки возникают из доброкачественных полипов. Это происходит не сразу, может пройти 5−10 лет. Трансформация в рак зависит от размера полипа. Риск увеличивается, если полип больше 1 см, а полип около 4 см в 90−100% случаев перерастет в раковую опухоль.
Немаловажную роль играет наследственная предрасположенность.
В нашей стране скрининг проводится пациентам с 50 лет, так как основная масса злокачественных заболеваний кишечника возникает после этого возрастного порога и достигает пика после 70 лет. Но в последнее время в странах Европы, Северной Америки планка снижена до 45 лет, поскольку наблюдался прирост заболеваемости раком толстой кишки у молодых людей. Поэтому международные рекомендации для профилактики заболевания советуют пройти тест на скрытую кровь и колоноскопию в 45 лет. Если все хорошо, то следующая колоноскопия выполняется через 5−10 лет, а тест кала на скрытую кровь — раз в два года. Если же были обнаружены полипы, врач определит тактику наблюдения и кратность обследования.
Продолжение работы скрининговой программы ожидается и в следующем году.
От редакции: иммунохимический тест на скрытую кровь проводится в РНПЦ онкологии и медицинской радиологии, онкодиспансерах, некоторых поликлиниках, больницах, медицинских коммерческих лабораториях.
У меня язвенный колит. Достаточно ли раз в полгода сдавать анализы (в т.ч. на кальпротектин и скрытую кровь) и раз в год осматриваться у проктолога, чтобы предотвратить онкопатологию? Какое питание желательно?
— Язвенный колит — это одно из предраковых заболеваний, чем дольше человек им болеет, тем выше риск развития рака толстой кишки. Если язвенным колитом поражена вся толстая кишка, то развитие рака можно ожидать в течение 5−8 лет, если поражен левый фланг и прямая кишка, этот период может растянуться на более длительный срок.
Одного анализа крови на кальпротектин недостаточно. Нужно обязательно выполнять колоноскопию с биопсией из различных частей слизистой толстой кишки. Кратность обследования зависит от активности процесса заболевания и лечения. Пациентам с низкой активностью процесса колоноскопия рекомендуется раз в 3−4 года, при активном процессе — раз в год.

Фото: Александра Квиткевич, TUT.BY
Мне 36 лет. Необходимо ли проверять кишечник, если есть хронический гастрит?
— Риск развития злокачественной опухоли толстой кишки у молодых людей может быть связан с генетическими факторами. В группе риска находятся лица, у чьих родственников в молодом возрасте были опухоли толстой кишки, женской репродуктивной системы, полипы в кишечнике, рак в 2−3 поколениях, воспалительные заболевания толстой кишки. Им необходимо следить за собой более внимательно.
В целом, обследовать кишечник стоит при изменении характера стула (запоры, диарея), появлении крови и слизи в кале, беспричинной слабости и потери веса, дискомфорте в брюшной полости.
Сам по себе хронический гастрит не является фактором риска развития рака кишечника.
Слышал, что хеликобактер вызывает рак кишечника. Я уже несколько раз его пролечивал, но снова и снова заражаюсь. Как быть, если я веду активную сексуальную жизнь (эта бактерия передается через поцелуи)?
— Бактерия Хеликобактер пилори может вызвать рак желудка, но не кишечника. Чтобы исключить рецидивы болезни, нужно более тщательно пролечиться у гастроэнтеролога, возможно, провести дополнительные обследования. Сейчас хеликобактерную инфекцию лечат достаточно успешно.
Геморрой может быть предвестником колоректального рака?
— Сам по себе геморрой не приводит к раку толстой кишки. Но иногда под его симптомами может скрываться опухоль прямой кишки. Зуд, боли, жжение в заднем проходе, выделение крови могут быть симптомами не только геморроя, но и опухоли толстой кишки.
Может ли сидячий образ жизни спровоцировать развитие рака прямой кишки?
— Наряду с злоупотреблением алкоголем, курением, чрезмерным употреблением красного мяса малоподвижный образ жизни — фактор риска колоректального рака.
Запор, вздутие, диарея, множественные полипы: что делать?
Я беременна (28 недель). Последние полтора месяца наблюдаю устойчивые запоры от 3 до 6 дней. При этом не хочется есть и нет позывов в туалет. Стул и аппетит налаживаются только когда ем в больших количествах слабящую пищу. В анамнезе есть гипотериоз, аутоиммунный тиреоидит с медицинской компенсацией эутироксом. Стоит ли бить тревогу и как обследоваться после родов?
— Во-первых, нужно рассказать про эти жалобы своему акушеру-гинекологу. Если данные симптомы сохраняются после родов, необходимо выполнить колоноскопию. Развитие опухолей в период беременности — серьезная проблема. В нашей практике бывают случаи, когда одновременно в операционной акушеры-гинекологи принимают роды, а онкологи-хирурги удаляют злокачественные образования.
В 2011 году в 33 года у меня был диагностирован множественный полипоз кишечника, два полипа оказались злокачественными (2 ст.). Была тотальная резекция кишечника, сложная операция, колостому не вывели. Генетический анализ показал наличие мутации BRCA1. В оставшихся 60 см толстого кишечника ежегодно появляются полипы (в этом году — 23). Можно что-то сделать для замедления такого интенсивного роста, для профилактики?
Пока стопроцентных методов профилактики не существует. При синдроме Линча, к примеру, пациентам назначают ежедневный прием аспирина (ведутся исследования по определению наиболее эффективной дозы).
Обследование и динамическое наблюдение пациентов с семейным аденоматозным полипозом и синдромом Линча проводятся с 14−15 летнего возраста.
Моей маме 80 лет. Хронические болезнь Паркинсона и гипертония. В последний год для освобождения кишечника два раза в неделю принимает лактулозу. С августа 2019 года стало беспокоить вздутие живота: держится по 4−5 часов, проходит, затем повторяется. Черный хлеб, молочное, бобовые практически не употребляет. Все показатели в норме, УЗИ новообразований не показало. Может ли быть регулярное долгое вздутие кишечника признаком онкологического заболевания? Можно ли обойтись без колоноскопии?
— Такие жалобы не всегда можно списать на возраст. Поэтому если вздутия продолжаются, следует обследоваться. Анализ крови и УЗИ не всегда могут указать на патологию. Поэтому колоноскопию необходимо пройти. Сейчас в ряде случае эта процедура выполняется под анестезией. Если есть противопоказания к анестезии, тогда можно выполнить ирригоскопию (рентгенологическое исследование толстой кишки). Но этот метод тоже не всегда позволяет хорошо ее исследовать.
Мне 46 лет. В декабре 2018 года по причине кишечной непроходимости была удалена подвздошная часть кишечника. На сегодняшний день остается диарея средней степени тяжести. Режим питания соблюдаю, плюс Нутриэн Стандарт. Вес не набираю. Возможно ли развитие рака в связи с неоднократным вмешательством и диареей?
— Прямой связи между неоднократным вмешательством, диареей и развитием рака кишечника нет. Нужно искать причины самой диареи. Это может быть связано как с удалением большого участка тонкой кишки, так и с другими проблемами. Необходимо проконсультироваться у терапевта и гастроэнтеролога, выполнить колоноскопию.
Мне 50 лет. После смерти близкого человека на нервной почве ела много сладостей. Начался метеоризм, диарея, присоединился геморрой, периодически появляется слизь в кале плотного белого цвета. Показатели общего анализа крови и биохимии в норме, слегка повышены лейкоциты. Что это может быть и как избавиться?
— Многие полипы и опухоли вырабатывают слизь в чрезмерном количестве. Поэтому слизь в кале — серьезный симптом, который нельзя оставлять без внимания. При таких жалобах показана колоноскопия. По ее результатам назначат лечение.
— Мне 33 года. Последние несколько лет испытываю дискомфорт в нижней правой части живота (будто надувается шар и начинается газообразование). Эти легкие боли в основном зависят от приема пищи. УЗИ брюшной полости в норме, в желудке — легкая эрозия. Раньше данный дискомфорт проявлялся 1−2 раза в неделю, теперь сильные газообразования каждый день. С чем это связано? К кому обращаться за лечением?
— Избыточное газообразование каждый день — тревожный сигнал. Необходимо обратиться к хирургу, пройти колоноскопию.
Есть ли альтернатива колоноскопии?
Колоноскопия показала, что у меня эрозивный проктосигмоидит. Анализ на скрытую кровь отрицательный. Кальпротектин - 60,6. После лечения месалазином — кальпротектин-10. Обязательно ли делать контрольную колоноскопию? Насколько анализ на кальпротектин информативен?
— В данном случае повторную колоноскопию с биопсией делать обязательно. Одного анализа на кальпротектин недостаточно. Если проблемы с толстой кишкой сохраняются, необходимо повторно обратиться к проктологу, гастроэнтерологу, которые определят кратность обследований.
Мама второй месяц переживает ужасные боли внизу живота/в кишечнике. Ей рекомендовали колоноскопию. Она несколько раз пыталась подготовиться к процедуре, но по состоянию здоровья не смогла пропить и половину дозы. Есть ли альтернатива подготовки к колоноскопии? Как попасть к вам на прием, чтобы понять причину болей?
— Некоторым пациентам тяжело принимать сильные слабительные перед колоноскопией. Поэтому их готовят при помощи очистительных клизм и определенной диеты за несколько дней до процедуры (переход на более жидкое питание, прием вазелинового, касторового масла). О методах подготовки более подробно нужно поговорить с терапевтом.
Чтобы записаться к нам на прием, нужно позвонить в колл-центр РНПЦ: +375 17 389−99−00,+375 17 389−99−10.
В РНПЦ есть консультативно-поликлиническое отделение, куда можно обратиться по направлению и самостоятельно как с наличием онкозаболевания, так и с подозрением на него. Работает два кабинета, где принимают врачи-онкопроктологи и я консультирую.
Что делать после операции?
Брату 47 лет. Диагноз — стенозирующий рак сигмовидной кишки. Хроническая обтурационная кишечная непроходимость. Множественные метастазы в печень, по брыжейке, отсевы по брюшине малого таза. Стадия 4. В марте 2020 года была проведена операция в Могилеве: паллиативная передняя резекция, биопсия печени, дренирование малого таза. Проходит второй курс химиотерапии. После операции появились боли в плечах. Часто повышается температура (до 37,5). Сбивать ли ее? Стоит ли принимать обезболивающие? Что посоветуете с физическими нагрузками в период реабилитации?
— Обо всех новых симптомах, которые появляются во время проведения химиотерапии, нужно сообщать лечащему врачу, химиотерапевту. Существуют препараты, которые могут снизить риски и выраженность побочных эффектов лечения. Температура, боли в мышцах нередко могут возникать при химиотерапии. Можно самостоятельно принимать жаропонижающие (парацетамол), если температура тяжело переносится. Физические нагрузки нужны, но они должны быть соразмерны состоянию. Показаны пешие прогулки, легкие пробежки, велосипед.
В 2015 году была резекция сигмовидной кишки с наложением кишечного анастомоза. Какие контрольные анализы и исследования рекомендуете в дальнейшем и с какой периодичностью? Не вредны ли умеренные физические нагрузки: велосипед, легкое качание пресса? Насколько прочен этот сшитый участок (анастомоз)?
— Через 5 лет о прочности сшитого участка переживать не стоит: как правило, осложнения возникают в ближайший послеоперационный период. Физические нагрузки, в том числе велосипед, легкие нагрузки на пресс не противопоказаны, наоборот, активность — это хорошо, если человек нормально себя чувствует.
Лечение и дальнейшее наблюдение за онкопациентами проходит по определенных алгоритмам, в которых четко определены и сроки обследования.
Колоноскопия выполняется через 1 и 3 года после удаления первичной опухоли, далее каждые 5 лет с целью выявления повторной опухоли или удаления обнаруженных полипов толстой кишки. При выявлении полипов колоноскопия выполняется ежегодно. Если до операции толстая кишка была обследована не полностью (когда опухоль препятствует осмотру ее вышележащих отделов), процедуру нужно выполнить в ближайшие 2−3 месяца после хирургического лечения.
После лечения опухолей толстой кишки в первый год 2 раза в год проводится УЗИ или КТ органов брюшной полости и таза, раз в год КТ или рентген легких.
Рентген легких и УЗИ органов брюшной полости нужно продолжать делать раз в год. Это связано с тем, что легкие и печень — первые органы, куда может метастазировать опухоль.
Также исследуются онкомаркеры, в частности раково-эмбриональный антиген (РЭА): первый-второй годы — 1 раз в 3 мес, третий-пятый — 1 раз в год. Если показатель после хирургического лечения повышается, это сигнал врачам, что пациента нужно более детально обследовать.
Мероприятия по обследованию четко прописаны, и врачи-онкологи должны сообщать пациентам об этом. Первые пять лет после операции пациенты находятся под строгим контролем.
В августе 2019 года папе удалили злокачественную опухоль толстого кишечника. Наследуется ли этот рак? И как мне обследоваться в таком случае?
— Имеет значение, заболел ли отец раком кишечника в молодом возрасте, были ли у других родственников опухоли толстой кишки и иных органов, полипы в кишечнике. Чтобы исключить семейный аденоматозный полипоз и синдром Линча, можно пройти молекулярно-генетическое исследование. Если же отец заболел в позднем возрасте, тогда нужно следовать стандартным рекомендациям: в 45 лет пройти колоноскопию и тест на скрытую кровь в кале.
Какие ограничения будут после оперативного лечения рака кишечника?
— Имеет значение локализация опухоли. Если она справа, после операции пациенты быстро восстанавливаются и в большинстве случаев ведут обычный образ жизни. Более серьезные последствия возникают при удалении опухоли прямой кишки: у пациентов возникает синдром низкой передней резекции: более частые позывы в туалет и более длительные опорожнения. Придется тщательно подбирать продукты для регуляции деятельности кишечника.
В толстой кишке происходит всасывание воды и формирование плотных каловых масс. Поэтому при ее полном удалении возникает диарея, происходят большие потери жидкости, из-за чего возможны проблемы с почечной и сердечно-сосудистой системой. В данном случае придется тщательно следить за водным балансом, осторожно принимать препараты по купированию диареи.
Читайте также:

