Как берут костный мозг при лейкозе
Казалось бы, о состоянии системы крови можно и нужно судить по общему анализу – с детства известной рутинной медицинской процедуре. Но на самом деле, данные этого анализа — отражение процессов, происходящих в кроветворной системе, и ее главном органе – костном мозге. Поэтому при подозрении на болезнь кроветворной системы анализируют состояние костного мозга. Пункция костного мозга – это вмешательство, которое позволяет получить 0,5-1мл. этой субстанции для дальнейшего исследования.
Что такое костный мозг и зачем его изучают?
Красный костный мозг находится в плоских костях – ребрах, грудине, позвонках, костях черепа и таза – и в эпифизах (концевых частях) трубчатых костей. Он состоит из двух типов клеток – стромы, или, говоря простым языком, основной структуры, и кроветворных ростков из которых, собственно, и формируются форменные элементы: эритроциты, лейкоциты и тромбоциты.

Все элементы крови развиваются из одинаковых стволовых клеток-предшественников. Созревая (в медицине этот процесс называется дифференцировкой), клетки формируют два ростка кроветворения: лимфоидный, из которого потом созревают лимфоциты и миелоидный, создающий остальные форменные элементы. Незрелые клетки крови называются бластами. Обычно 90% всех стволовых клеток находятся в состоянии покоя.
В организме взрослого мужчины в сутки созревает 300г. форменных элементов крови, то есть 9 кг за год и около 7 тонн за 70 лет жизни. Новые клетки формируются взамен состарившихся или погибших по другим причинам (например, в борьбе с инфекциями).
В норме количество вновь созревших клеток строго равно числу погибших. При гемобластозах (лейкозах) клетки кроветворного ростка мутируют, перестают реагировать на регуляторные сигналы организма, и начинают бесконтрольно делиться. Если активность этого процесса настолько велика, что вновь сформированные клетки не успевают созреть, лейкоз называется острым. Если преобладают зрелые формы – хроническим.
Прежде чем выйти в кровоток, измененные лейкозные клетки накапливаются в красном костном мозге. И только инфильтрировав (заполонив) его, поступают сосуды. Изменения в анализе крови далеко не всегда соответствуют происходящему в костном мозге: на некоторых стадиях развития лейкоза количество форменных элементов в крови может не только не увеличиваться, но и уменьшаться.
Именно по этим причинам пункцию костного мозга и миелограммы выполняют при подозрении на любые болезни кроветворной системы.
Как и для чего выполняют пункцию костного мозга?
Чтобы получить материал для исследования, нужно проткнуть (пунктировать) кость там, где она находится близко к коже. В зависимости от возраста (а количество костного мозга в разных анатомических структурах изменяется со временем), это могут быть:
- у детей младше 2 лет – пяточная или большеберцовая кость;
- у детей старшего возраста – гребень подвздошной кости;
- у взрослых – грудина или гребень подвздошной кости.
Прокол делают специальной иглой с ограничителем – иглой Кассирского. 
Она может выглядеть по-разному. Но суть в том, что ограничитель позволяет зафиксировать глубину прокола.
Иногда полученный материал бывает неинформативен. Тогда (и при некоторых других показаниях) делается трепанобиопсия – метод, при котором специальной толстой иглой одним блоком забирают не только красный костный мозг, но и участок костного фрагмента над ним. Такую биопсию обычно делают в области гребня подвздошной кости.

Место прокола закрывается стерильной повязкой или пластырем. Боль может беспокоить и некоторое время после процедуры. Если нет противопоказаний, можно принять обезболивающие. Место прокола нельзя мочить в течение суток, соответственно, не рекомендуют принимать душ или ванну. Какого-то дополнительного ухода после пункции костного мозга не требуется.
Процедура эта безопасна, единственное абсолютное противопоказание – тяжелые нарушения свертывающей системы крови, когда любая травма приводит к обширным гематомам. Относительные противопоказания (когда сравнивают возможную пользу и вред), это:
- острый инфаркт миокарда;
- декомпенсированная сердечнососудистая патология;
- декомпенсированный сахарный диабет;
- гнойные поражения кожи в области предполагаемой пункции.
- кровотечение;
- инфицирование;
- аллергия – при непереносимости обезболивающих средств;
- сквозной прокол грудины, перелом (если пункция выполняется из грудины).
Вероятность осложнений невелика – по данным Британского общества гематологов за время с 1995 по 2001 год на 54890 проведенных пункций пришлось 26 осложнений разной степени тяжести.
Расшифровка и оценка результатов: миелограмма.
В первую очередь, в счетной камере подсчитываются мегакариоциты и миелокариоциты.
Мегакариоциты – это крупные клетки с большими ядрами, предшественники тромбоцитов. Их должно быть более 20, но менее 50 в 1 мкл.
Далее в окрашенных мазках подсчитывают процентные соотношения клеток различных рядов кроветворения. Полученный результат называется миелограммой.

Чтобы оценить по миелограмме качество костного мозга, важно знать не только процентное и количественное содержание гемопоэтических (кроветворных) элементов, но и их соотношение. Вот расшифровка некоторых показателей.
Высчитывается по формуле: (Промиелоциты + миелоциты + метамиелоциты) / (Палочкоядерные + сегментоядерные нейтрофилы). Нормальное значение 0,6 – 0,8.
Формула расчета: (Полихроматофильные + оксифильные нормобласты) / (Все ядросодержащие клетки красного ростка этого пунктата). Норма 0.8 – 0.9 и снижение индекса говорит о чрезмерно медленном наполнении гемоглобином эритроцитов (например, при железодефицитной анемии).
Как и у любого инструментального исследования, референсные значения (нормы) миелограммы могут изменяться в зависимости от лаборатории и используемых аппаратов.
Особенности миелограммы при лейкозах.
Как при остром, так и при хроническом лейкозе усиленный рост патологических клеток сопровождается уменьшением количества эритроцитов и тромбоцитов на всех стадиях созревания.
Если в миелограмме видны признаки лейкоза, пунктат костного мозга дополнительно проходит иммуногистохимическое, цитохимическое и генотипическое исследования – они нужны чтобы определить характерные особенности мутации опухолевого клона. Это важно для выбора схемы лечения конкретного пациента.
Исследование костного мозга - наиболее информативный метод диагностики заболеваний, связанных с его поражением. Эта субстанция находится в трубчатых и плоских костях организма. Именно в ней происходит образование стволовых клеток, которые способны к дальнейшей дифференциации в зрелые клетки крови. Чаще всего анализ костного мозга проводят с целью подтвердить или опровергнуть диагноз рака крови.
Показания к процедуре
Для чего делают анализ костного мозга? Только при помощи этого метода можно диагностировать заболевания крови уже на ранних стадиях. Поэтому врачи направляют пациента на исследование при наличии у того следующих состояний:
- снижение количества эритроцитов и гемоглобина (анемия);
- увеличение количества лейкоцитов (лейкоцитоз);
- увеличение количества тромбоцитов (тромбоцитоз);
- уменьшение уровня тромбоцитов (тромбоцитопения);
- подозрение на наличие злокачественных заболеваний крови: рака крови (лейкемии), миелодиспластического синдрома, парапротеинемии;
- подозрение на наличие метастазов в костном мозге при онкологии других органов.
Исследование костного мозга - это инвазивная процедура, связанная с повреждением кожных покровов и требующая высокой квалификации специалиста. Поэтому данный метод применяется только при строгой необходимости. Лишь в том случае, когда остальные методы диагностики оказались неинформативными, или с наибольшей вероятностью пациент болен раком крови, врач отправляет больного сдать анализ костного мозга.
Также данный метод делается для контроля за терапией заболевания. Тогда анализ проводится перед и после курса терапии.
Пункцию делают, чтобы выяснить, пригодна ли ткань костного мозга для трансплантации.
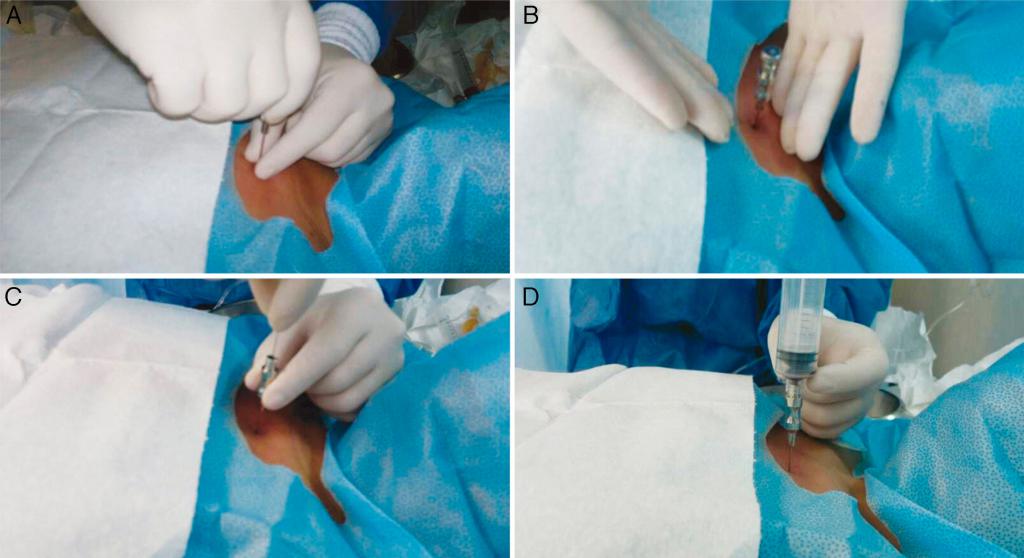
Техника проведения процедуры: первый этап
Суть метода заключается в проколе кости с взятием материала и последующим его исследованием при помощи микроскопа. То есть проводится пункция и анализ костного мозга.
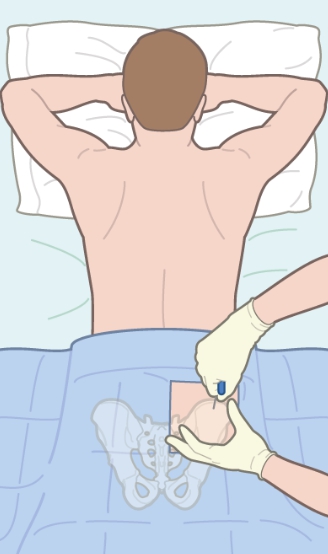
Прокол делается специальной полой иглой посередине грудины на уровне прикрепления третьего ребра. В этом месте кость наиболее податлива.
Игла должна быть сухой и стерильной. С больного снимают всю одежду выше пояса. После место прокола обрабатывают раствором антисептика. Мужчинам сбривают волосы на груди.
Для предотвращения слишком глубокого проникновения иглы на нее надевают предохранитель. Глубина его фиксации подбирается индивидуально в зависимости от толщины подкожного жира пациента, его возраста.
Игла вводится одномоментно, перпендикулярно к туловищу пациента. При правильной технике должно появиться ощущение провала. Чтобы можно было забрать костный мозг для исследования, игла должна крепится абсолютно неподвижно. При метастазах рака в кость, воспалении костной ткани (остеомиелите) этого добиться сложно. Тогда предохранитель нужно сместить выше, а иглу продвинуть несколько глубже.
Далее к игле цепляется шприц и высасывается костный мозг в минимальном объеме (1 мл).
На этом первый этап анализа костного мозга практически окончен. Врачу осталось только вынуть иглу и заклеить место пункции пластырем.
Техника проведения процедуры: второй этап
На следующем этапе проводится собственно исследование костного мозга. Под микроскопом внимательно рассматриваются его клетки. Для этого материал размещают на предметное стекло. Так как костный мозг имеет свойство быстро сворачиваться, поверхность стекла протирают цитратом натрия.
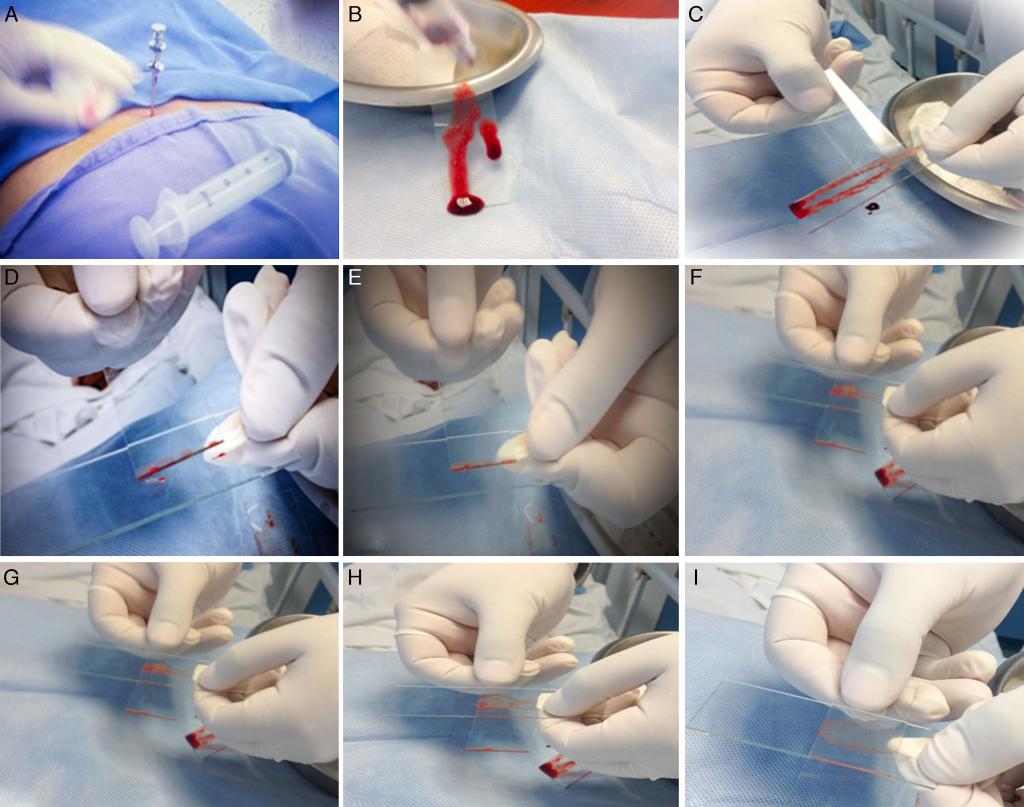
Данный анализ позволяет не только диагностировать рак костного мозга, но и установить его тип. От полученных результатов будет зависеть тактика дальнейшего лечения и прогноз для выздоровления.
Особенности трепанобиопсии
Недостаток пункции костного мозга заключается в том, что материал берется из жидкой его части. Поэтому повышается вероятность его смешивания с кровью. Это может исказить конечные результаты.
Трепанобиопсия - метод анализа твердой части костного мозга. Для ее осуществления используется троакар. Этот инструмент похож на иглу для стернальной пункции, но больших размеров.
В данном случае прокол делается не в грудину, а в верхнюю ость подвздошной кости. Пациент при этом лежит на боку или на животе. Врач перпендикулярно устанавливает иглу и резко вводит ее в кость вращательными движениями. Предварительно проводится местное обезболивание.
После взятия материала одна его часть помещается на предметное стекло, другая - во флакон с формалином.
Недостаток процедуры заключается в ее длительности. Она занимает около 20 минут, и все это время пациент должен лежать абсолютно неподвижно.
Некоторое время после процедуры возможны болезненные ощущения в области прокола. Однако они хорошо снимаются противовоспалительными средствами ("Нимесулидом", "Парацетамолом").
Пункции других костей
Рак крови - одно из наиболее распространенных онкологических заболеваний у детей. Как делается пункция и анализ костного мозга детям?
Так как у детей грудина мягче и податливей, чем у взрослых, более вероятно развитие осложнения в виде ее прокола насквозь. Поэтому маленьким пациентам выбираются другие кости для взятия костного мозга. Чаще всего - бедренная.
Прокол делается в участке кости, который расположен ближе к тазу. Пациент ложится на противоположный бок. Врач пунктирует не перпендикулярно, а под углом 60° к бедренной кости.
Также можно делать прокол над коленом. В этом случае пациент также лежит на боку, а под колено кладут валик. Игла вводится на глубину 2 см после предварительного обезболивания.

Виды исследования костного мозга
Как уже было написано выше, после взятия материала из кости, он отправляется в лабораторию для дальнейшего исследования. Есть два способа анализа под микроскопом: цитологический и гистологический.
Результаты цитологического анализа готовы уже на следующий день. Из них врач узнает о типе клеток, которые есть в костном мозге у пациента, их числе, особенностях формы и структуры.
Гистологический анализ делается дольше (до 10 дней), но является более информативным. С его помощью можно не только узнать о строении клеток, но и об их окружении (коллагеновых волокнах, сосудах, межклеточной жидкости).
После пункции врач узнает следующие показатели анализа костного мозга:
- особенности строения клеток кроветворной ткани;
- число этих клеток их процентное соотношение;
- наличие или отсутствие патологии;
- количество бластных клеток, то есть тех, что должны далее превратиться в зрелые клетки крови.
Последний показатель особенно важен при диагностике острых лейкозов. При этой патологии характерно резкое увеличение их количества.
Действия после процедуры
Анализ костного мозга - это серьезная процедура. Минимум час после нее врач внимательно наблюдает за пациентом. Он проверяет уровень артериального давления, пульса, меряет температуру и следит за общим состоянием.
Пациент может вернуться домой в день проведения процедуры. Но он должен исключить тяжелый физический труд, не садиться за руль, так как это приведет к ухудшению общего самочувствия.
Чтобы предотвратить ухудшение состояния после пункции, пациенту необходимо придерживаться ряда правил:
- исключить алкоголь и курение на несколько дней после процедуры;
- отменить купание на трое суток;
- прием любых лекарственных препаратов нужно согласовать с врачом;
- лечение народными методами также должно быть согласовано.
Отверстие после пункции не надо обрабатывать спиртом, зеленкой или любыми другими антисептиками.
Возможные осложнения
Сложности при анализе наступают крайне редко, если они выполняются квалифицированным специалистом. Многое зависит от того, как берут костный мозг на анализ, придерживаются ли стерильности, правильна ли техника.
При нарушении асептических условий возможно проникновение инфекции в организм пациента.
Слишком чувствительные пациенты могут потерять сознание. В худшем случае возможно резкое падение артериального давления с развитием шока.
Если врач нарушает технику процедуры, это приводит к перелому грудины или ее сквозному проколу.
В целом, это действительно безопасная и безвредная процедура. Она широко освоена большинством врачей. Поэтому правильная подготовка пациента в большинстве случаев позволяет избавиться от нежелательных явлений.
Рак костного мозга: анализ крови
Какие еще методы диагностики, кроме пункции и трепанобиопсии, применяются с целью постановки диагноза?
Первым делом врач должен провести тщательную беседу с пациентом. Только после детального разбора жалоб, анамнеза заболевания, наследственности назначают дополнительные методы обследования.
Вначале делается общий анализ крови. Он позволяет увидеть количество клеток крови (лейкоцитов, тромбоцитов и эритроцитов), процентное соотношение разных форм лейкоцитов, или лейкоцитарную формулу.
Далее проводится биохимический анализ крови, определение наличия в ней онкомаркеров.
Другие способы диагностики
Помимо диагностики рака костного мозга анализами крови, применяются такие обследования:
- общий анализ мочи - для определения работоспособности почек;
- рентгенография органов грудной полости - для поиска метастазов или, наоборот, локализации первичной опухоли;
- компьютерная томография и магнитно-резонансная томография - более информативный метод поиска метастазов;
- сцинтиграфия, суть которой заключается в накоплении радиоактивного препарата в клетках опухоли.
Но только анализ костного мозга позволяет поставить окончательный диагноз, а также уточнить тип рака.
Изменения в крови при острых лейкозах
Острый лейкоз - это одна из форм рака костного мозга. При этом заболевании бластные клетки в костном мозге полностью лишаются способности к превращению в зрелые клетки крови. Поэтому наблюдается чрезмерное количество бластов и сниженный уровень кровяных телец.
Показатели анализа крови при раке костного мозга по типу острого лейкоза характеризуются следующими особенностями:
- Прогрессирующее уменьшение количества эритроцитов и гемоглобина. Эритроциты снижаются до 1 × 10 12 /л при норме 5-5,5 × 10 12 /л. Уровень гемоглобина падает до 30-50 г/л при норме 140-150 г/л.
- Тромбоциты уменьшаются до 20 × 10 9 /л, в норме они должны быть 200-400 × 10 9 /л.
- Уровень лейкоцитов может быть разным в зависимости от формы лейкоза. Лейкопенические формы встречаются чаще, при них лейкоциты снижаются до 0,1–0,3 × 10 9 /л (норма - 4-9 × 10 9 /л).
- Наблюдается до 99 % бластных клеток при норме 1-5 %.
Существуют формы острых лейкозов, при которых бласты не определяются в крови. Тогда говорят об алейкемической форме заболевания. В таких случаях диагностика утруднена. Отличить лейкоз от апластической анемии поможет лишь исследование костного мозга.
Изменения в крови при хронических лейкозах
Результаты анализа крови при хроническом лейкозе зависят от типа заболевания. Выделяют миелолейкоз и лимфолейкоз.
Показатели анализа крови, как и симптомы, при раке костного мозга по типу хронического миелолейкоза зависят от стадии болезни. На начальном этапе, когда больного практически ничего не беспокоит, в крови обнаруживается небольшое увеличение уровня лейкоцитов (20,0–30,0 × 10 9 /л). Но на этой стадии диагноз ставится редко, так как у больного просто нет повода обратиться к врачу.
Чаще всего помощь необходима уже в более запущенных стадиях, при присоединении интоксикационного синдрома. Тогда уровень лейкоцитов доходит до 200,0–300,0 × 10 9 /л. Появляется большое количество молодых форм белых кровяных телец (промиелоцитов, миелоцитов).
В терминальных стадиях, когда состояние больного ухудшается, в анализе крове видно уменьшение уровня тромбоцитов (10–20 × 10 9 /л).
При хроническом лимфолейкозе повышается количество лимфоцитов. Это одна из форм лейкоцитов. Уровень последних тоже незначительно поднимается. Если своевременная терапия не проводится, лейкоцитоз нарастает и достигает таких же цифр, как при мелолейкозе.
Итоги
Общий анализ крови - информативный метод диагностики рака костного мозга или лейкоза. Но только цитологическое и гистологическое исследование костного мозга позволяет установить точный диагноз. Это доступный и высокоинформативный метод.
Несмотря на устрашающую на первый взгляд технику проведения, эта методика абсолютно безболезненна и практически безвредна. Только в экстраординарных случаях возможно развитие осложнений.
Поэтому каждый пациент, которому врач назначил анализ костного мозга, должен пройти данное обследование. Ведь польза от него во много раз превышает возможный вред.
Костный мозг человека обладает уникальными свойствами, формирующими иммунитет. В нем создаются эритроциты, осуществляется гемопоэз. Орган представлен жидким состоянием, располагается внутри тазовых костей, в грудной клетке, черепе и трубчатых костях. Состоит из стромы.
В костном мозге содержатся стволовые клетки, которые отвечали за формирование органов в период зарождения эмбриона. Они не способны делиться в теле взрослого человека, но в случае поражения органов и систем устраняют патологические процессы, атакуя болезнетворные и чужеродные организмы. Пересадка стволовых клеток актуальна для людей с отсутствием иммунитета при лейкозах или иммунодефицитах.
Лейкоз – онкологический процесс, вызванный бластными незрелыми клетками, которые заменяют здоровую кровь. При нём развивается воспаление внутренних органов, метастазы распространяются по телу. Человек отмечает высокую температуру, снижение массы тела, слабость и сонливость. Патологический процесс приводит к необратимым последствиям в работе организма.

Миелобластный вид заболевания поражает следующие органы:
- Ткань лёгких. Пациент отмечает затяжной кашель на фоне высокой температуры.
- Головной мозг. Развивается менингит с характерными болями, ломотой в теле и эпилептическими припадками.
- При поражении почек возникает частичная либо полная задержка мочи.
- Кожа покрывается розовой или коричневой сыпью.
- Печень выпирает над уровнем брюшной полости. Становится плотной и болезненной.
- Метастазы в кишечнике провоцируют диарею, метеоризм и острые боли.
Для лимфобластного лейкоза характерны:
- Воспаление лимфоузлов и селезёнки.
- Развитие кашля, одышки, боли в органах желудочно-кишечного тракта.
Трансплантация костного мозга восстанавливает необходимый кроветворный процесс для нормальной жизни человека.
Практика применима для лечения ВИЧ-позитивных больных. Находится на экспериментальной стадии, но уже показала отличные результаты.
Зачем нужна процедура по пересадке костного мозга
При развитии тяжёлых онкологических патологий, когда организм человека перестает самостоятельно бороться с раковыми процессами, к примеру, при остром лейкозе, данная процедура рекомендована к проведению. Такая практика широко распространена в онкогематологии.
Метод применяется к следующим заболеваниям:
- Хронический лейкоз.
- Нарушения в плазме крови.
- Лимфомы.
- Лейкемия ювенильная.
- Апластическая анемия.
Пересадка костного мозга при лейкозе выполняется в качестве полной его замены или частичной. В последнем случае кроветворные элементы вводят в кровь пациента после лучевых и химиотерапий, когда собственный костный мозг не перестаёт функционировать.
Трансплантация происходит тремя способами:
- В период ремиссии у больного проводят забор собственных клеток, которые замораживаются и хранятся до необходимого момента. Метод, при котором вводятся родные элементы, называется аутологическим.
- При аллогенной методике пациент получает клетки кровных родственников или постороннего донора. Осложнения для проведения заключаются в отсутствии подходящего материала. Поиски донора могут отнимать много времени.
- Если забор стволовой клетки проводили у близнеца, способ называют сингенный. Метод эффективен, поскольку костный мозг близнецов состоит из идентичного генетического материала.
Для проведения процедуры назван ряд показаний и противопоказаний. Лечение с помощью пересадки гемопоэтических клеток актуально при анемиях, лимфобластном лейкозе, иммунодефицитах и заболеваниях, нарушающих естественный кроветворный процесс.
Метод не применяют при процессе разрушения тромбоцитов, при выраженных недостаточностях печени, почек и сердечно-сосудистой системы. Игнорируется острый период инфекционных заболеваний (туберкулёз) и если атипичная клетка не реагирует на лечение химиотерапией.
Трансплантацию стволовых клеток делают при лечении основной проблемы крови или после влияния на организм ионизирующего излучения и химиопрепаратов.
Переливание эффективно при первой ремиссии миелобластного лейкоза или при второй и третьей ремиссии лимфобластного острого лейкоза.
Особенности проведения процедуры в детском возрасте
У детей трансплантацию костного мозга проводят исходя из тех же диагнозов, что у старшего поколения. Рак крови в детском возрасте встречается в 3 раза реже, чем у взрослых. Ребёнку предоставляют должный сестринский уход в до- и послеоперационный период. Лечением занимаются онкогематолог и эрготерапевт. Действия второго направлены на помощь в адаптации пациента к нормальной жизни.
Прогноз на жизнь зависит от возраста пациента, патологических процессов в организме, работоспособности внутренних органов и по степени схожести генетического материала донора с больным человеком.
Наилучшие результаты отмечаются, если донор – родственник. Для роли спасителя хорошо подходит однояйцевый близнец. Биологический материал родителей редко используется для пересадки.
Заболевание поддаётся полному излечению при острой и хронической форме лейкоза. Может потребоваться систематическое введение донорского костного мозга на протяжении всей жизни.
Диагностические исследования до пересадки
Операция наносит удар по всем системам организма. Человек должен быть подготовлен и обследован до начала проведения процедуры. Врачи назначают ряд инструментальных и лабораторных диагностик:

- Биохимический и общий анализ крови показывают наличие воспалительных процессов и работоспособность внутренних органов.
- Иммунологические тесты.
- Гистология костного мозга.
- Ультразвуковая диагностика органов брюшной полости.
- Магнитно-резонансная, компьютерная и позитронно-эмиссионная томографии позволяют оценить состояние всех органов и систем, обнаружить метастазы.
- Рентген грудной клетки.
Как подбирается донор
Вначале проверяют на совместимость всех кровных родственников. Обычно донор находится среди них. Родители подходят в редких случаях. Если возможность использовать родственный костный мозг не представлена, пациент прибегает к услугам постороннего человека, имеющего не меньше 35% сходства с HLA-типом больного.
Критерии отбора донора:
- Возрастная категория от 18 до 50 лет.
- Отсутствие шизофрении, умственной отсталости, аутизма и других психических патологий.
- У донора не должно быть глютеновой болезни, ревматоидного артрита и прочих аутоиммунных заболеваний.
- Противопоказан забор материала у людей с вирусными гепатитами, туберкулезом, ВИЧ и СПИД.
Пуповинная кровь, взятая при рождении ребёнка, содержит необходимые стволовые клетки для борьбы с раком крови. В нашей стране создаются банки пуповинной крови, метод только набирает популярность. Проблемы при пересадке таких клеток возникают в случае недостаточного количества биоматериала.
Подготовка к пересадке и техника проведения
На первом этапе врачи провоцируют полное уничтожение раковых клеток с помощью максимально допустимого объёма химиопрепаратов. При этом значительно страдает иммунитет человека. В течение времени, пока новые кроветворные клетки не будут введены и не приживутся, человек лишается защитных функций организма. Возможно независимое вмешательство патогенных организмов. Могут развиться опасные последствия в виде инфекционных заболеваний, поэтому для содержания больного используют стерильные условия.
Для введения стволовых клеток используется система для переливания крови. Гемоцитобласты самостоятельно добираются до нужного места, приживаются и начинают продуцировать здоровые эритроциты. Биоматериал вводят в шейную артерию с помощью катетера Хикмана.
Вмешательство не требует особых навыков и условий. Обезболивается место введения катетера. Процедура занимает не больше часа.
Процесс приживления проходит в течение следующего месяца. Регулярно проводятся анализы крови для обнаружения новых кровяных телец.
Всегда остаётся риска развития осложнений. Статистика показывает, что чаще развиваются следующие явления:
- Трансплантируемый материал воспринимает клетки организма как атипичные. Такое явление окончательно уничтожает раковые клетки. Пациент может умереть, однако созданы специальные препараты для предотвращения проблемы.
- Организм не распознаёт новый костный мозг и отторгает его.
- Во время отсутствия иммунитета больной получает внутривенное питание. Может развиться сильнейшее воспаление слизистой оболочки кишечника.
- Аллергическая реакция на чужеродный материал.
- Летальный исход отмечается в половине случаев пересадки донорского мозга.
Прогноз на жизнь после приживления трансплантируемых клеток составляет 98%. Через год кроветворная система возвращается к нормальному режиму и формирует собственный иммунитет.
Человек, победивший лейкоз, должен систематически сдавать анализы крови и проходить осмотры онкогематолога. Необходимо улучшить качество жизни с помощью отказа от алкоголя, никотина и вредных пищевых привычек.
Читайте также:

