Гранулезоклеточная опухоль диссеминация по брюшине
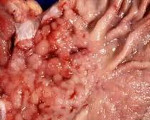
Опухоли брюшины – группа доброкачественных и злокачественных новообразований серозной оболочки, покрывающей внутренние органы и внутренние стенки брюшной полости. Злокачественные опухоли могут быть как первичными, так и вторичными, но чаще имеют метастатический характер. Доброкачественные новообразования протекают бессимптомно либо сопровождаются признаками сдавления близлежащих органов. Злокачественные опухоли брюшины проявляются болями и асцитом. Диагноз выставляется на основании жалоб, данных осмотра, результатов анализа на онкомаркеры, КТ, лапароскопии, иммуногистохимического и гистологического исследования. Лечение – операция, лучевая терапия, химиотерапия.
- Классификация опухолей брюшины
- Виды опухолевого поражения брюшины
- Доброкачественные опухоли брюшины
- Первичные злокачественные опухоли брюшины
- Псевдомиксома брюшины
- Одиночные вторичные злокачественные опухоли брюшины
- Канцероматоз брюшины
- Цены на лечение
Общие сведения
Опухоли брюшины – новообразования различного происхождения, локализующиеся в области висцерального и париетального листков брюшины, малого сальника, большого сальника и брыжеек полых органов. Доброкачественные и первичные злокачественные новообразования брюшины диагностируются редко. Вторичные опухоли брюшины являются более распространенной патологией, возникают при онкологическом поражении органов брюшной полости и забрюшинного пространства, внутренних женских и мужских половых органов. Прогноз при доброкачественных поражениях обычно благоприятный, при злокачественных – неблагоприятный. Лечение осуществляют специалисты в области онкологии и абдоминальной хирургии.

Классификация опухолей брюшины
Различают три основные группы новообразований брюшины:
- Доброкачественные опухоли брюшины (ангиомы, нейрофибромы, фибромы, липомы, лимфангиомы)
- Первичные злокачественные опухоли брюшины (мезотелиомы)
- Вторичные злокачественные опухоли брюшины, возникающие при распространении злокачественных клеток из другого органа.
Существуют также слизеобразующие новообразования (псевдомиксомы), которые одни исследователи рассматривают, как первичные, а другие – как вторичные опухоли брюшины различной степени злокачественности. В большинстве случаев вторичное поражение брюшины развивается в результате агрессивного местного роста новообразований и имплантационного распространения раковых клеток из органов, расположенных интраперитонеально, мезоперитонеально или экстраперитонеально.
Опухоли брюшины, возникшие в результате имплантационного метастазирования, могут выявляться при раке желудка, тонкого и толстого кишечника, печени, поджелудочной железы, желчного пузыря, почки, тела матки, шейки матки, яичников, предстательной железы, передней брюшной стенки и т. д. Реже наблюдается лимфогенное распространение метастазов опухолей грудной клетки (например, рака легких), обусловленное ретроградным движением лимфы по лимфатическим путям.
Виды опухолевого поражения брюшины
Являются очень редкой патологией. Причины развития неизвестны. Болезнь может годами протекать бессимптомно. В отдельных случаях опухоли брюшины достигают огромных размеров, не оказывая существенного влияния на состояние пациента. В литературе описан случай удаления липомы сальника весом 22 килограмма. При крупных узлах выявляется увеличение живота. Иногда доброкачественные опухоли брюшины становятся причиной сдавления близлежащих органов. Боли нехарактерны. Асцит возникает исключительно редко. Диагноз устанавливается по результатам лапароскопии. Показанием к операции является компрессионное воздействие новообразования на соседние органы.
Мезотелиомы брюшины встречаются редко. Обычно обнаруживаются у мужчин старше 50 лет. Фактором риска является длительный контакт с асбестом. Проявляются болевым синдромом, снижением массы тела и симптомами сдавления близлежащих органов. При достаточно крупных опухолях брюшины может выявляться асимметричное выпячивание в области живота. При пальпации обнаруживаются одиночные или множественные опухолевидные образования различного размера.
Характерно быстрое прогрессирование симптоматики. При сдавлении воротной вены развивается асцит. Из-за отсутствия специфических признаков диагностика злокачественных опухолей брюшины затруднительна. Нередко диагноз выставляется только после иссечения новообразования и последующего гистологического исследования удаленных тканей. Прогноз неблагоприятный. Радикальное удаление возможно только при ограниченных процессах. В остальных случаях пациенты с опухолями брюшины погибают от кахексии или от осложнений, обусловленных нарушением функций органов брюшной полости.
Возникает при разрыве цистаденомы яичника, псевдомуцинозной кисты аппендикса или дивертикула кишечника. Слизеобразующие эпителиальные клетки распространяются по поверхности брюшины и начинают производить густую желеобразную жидкость, заполняющую брюшную полость. Обычно темпы развития этой опухоли брюшины соответствуют низкой степени злокачественности. Болезнь прогрессирует в течение нескольких лет. Желеобразная жидкость постепенно вызывает фиброзные изменения тканей. Наличие слизи и опухолевидного образования препятствует деятельности внутренних органов.
Реже выявляются опухоли брюшины высокой степени злокачественности, способные к лимфогенному и гематогенному метастазированию. При отсутствии лечения во всех случаях наступает летальный исход. Причиной гибели пациентов становятся кишечная непроходимость, истощение и другие осложнения. О наличии слизеобразующей опухоли брюшины свидетельствует увеличение размеров живота при снижении массы тела, нарушения пищеварения и желеобразные выделения из пупка.
Диагноз устанавливается на основании КТ, лапароскопии, гистологического и иммуногистохимического исследования. При злокачественных опухолях брюшины может использоваться позитронно-эмиссионная томография. При доброкачественном варианте болезни данное исследование неинформативно. Тактика лечения опухолей брюшины определяется индивидуально. В ряде случаев возможно хирургическое иссечение пораженных участков в сочетании с интраперитонеальной внутриполостной химиотерапией. При своевременном начале лечения прогноз достаточно благоприятный, особенно – при опухолях брюшины низкой степени злокачественности.
Поражение возникает при прорастании злокачественных опухолей, расположенных в органах, частично или полностью покрытых брюшиной. Появление опухолей брюшины сопровождается усилением болевого синдрома и ухудшением состояния больного. При пальпации живота могут выявляться опухолевидные образования. При распаде очага в полом органе (желудке, кишечнике) наблюдаются явления прободного перитонита. В отдельных случаях первичная опухоль одновременно прорастает стенку полого органа, листки брюшины и переднюю брюшную стенку. При распаде образовавшегося конгломерата возникает флегмона мягких тканей.
Опухоли брюшины диагностируются на основании анамнеза (имеется злокачественное новообразование органа, покрытого брюшиной), клинических проявлений, данных УЗИ брюшной полости и других исследований. При ограниченном процессе возможно радикальное иссечение первичной опухоли вместе с пораженным участком брюшины. При наличии отдаленных метастазов проводится симптоматическая терапия. Пациентам с опухолями брюшины назначают обезболивающие препараты, при накоплении жидкости в брюшной полости выполняют лапароцентез и т. д. Прогноз зависит от распространенности процесса.
Различают три степени канцероматоза: локальный (выявляется одна зона поражения), с поражением нескольких участков (очаги поражения чередуются с зонами неизмененной брюшины) и распространенный (обнаруживаются множественные вторичные опухоли брюшины). При недиагностированной первичной опухоли и множественных узлах брюшины клиническая диагностика в ряде случаев представляет затруднения из-за сходства с картиной туберкулезного перитонита. В пользу вторичных опухолей брюшины свидетельствует геморрагический характер выпота и быстрое повторное возникновение асцита после проведения лапароцентеза.
Диагноз устанавливается с учетом анамнеза, клинических проявлений, данных УЗИ органов брюшной полости, МСКТ брюшной полости с контрастированием, цитология асцитической жидкости, полученной при проведении лапароцентеза, и гистологического исследования образца ткани опухоли брюшины, взятого в ходе лапароскопии. В качестве дополнительной диагностической методики может применяться тест на онкомаркеры, позволяющий более точно определять прогноз, своевременно выявлять рецидивы и оценивать эффективность терапии.
При возможности полного удаления первичного новообразования и опухолей брюшины выполняют радикальные операции. В зависимости от локализации первичного очага осуществляют перитонэктомию в сочетании с колэктомией, резекцией желудка или гастрэктомией, пангистерэктомией и другими хирургическими вмешательствами. Из-за опасности обсеменения брюшной полости раковыми клетками и возможного наличия визуально неопределяемых опухолей брюшины в процессе операции или после ее окончания осуществляют интреперитонеальную гипертермическую химиотерапию. Процедура позволяет обеспечить мощное локальное воздействие на раковые клетки при минимальном токсическом действии химиопрепаратов на организм пациента.
Несмотря на использование новых методов лечения, прогноз при диссеминированных вторичных опухолях брюшины пока остается неблагоприятным. Канцероматоз является одной из основных причин гибели больных с онкологическими поражениями брюшной полости и малого таза. Средняя выживаемость больных с раком желудка в сочетании с опухолями брюшины составляет около 5 месяцев. Рецидивы после радикальных хирургических вмешательств по поводу вторичных новообразований брюшины возникают у 34% больных. Специалисты продолжают поиск новых, более эффективных методов лечения вторичных опухолей брюшины. Используются новые химиопрепараты, иммунохимиотерапия, радиоиммунотерапия, генная антисенс-терапия, фотодинамическая терапия и другие методики.

Метастазы в брюшине могут развиться при всех злокачественных процессах, но при раке яичников и желудка — это типичная и самая частая локализация. В большинстве случаев метастазирование в брюшной полости отсекает возможность радикального хирургического лечения, только больные раком яичников находятся в выигрышном положении — их активно и результативно оперируют.
- Механизм формирования метастазов
- Пути распространения метастазов
- Способы диагностики метастазов
- Какой рак может дать метастазы в брюшину?
- Симптомы возникновения метастаз в брюшине
- Что делать, если пошли метастазы в брюшной полости?
- Лечение метастаз в брюшине
- Прогноз при метастазах в брюшине
Механизм формирования метастазов
Механизм образования метастазов — одна из основополагающих характеристик злокачественного процесса. Метастатический узел образуется из одной злокачественной клетки, получившей способность жить без помощи материнской опухоли и выживать на удалении от неё. К путешествию по организму злокачественную клетку понуждают образующиеся в ней и в её окружении специфические белковые комплексы — факторы роста опухоли.
В кровеносном и лимфатическом русле больного раком циркулирует огромное число злокачественных клеток, 99.9% которых погибает. Мизерное число злокачественных клеток находит приют в небольших сосудах разных органов, образуя там фиксированный раковый эмбол. По какому-то сигналу начинается размножение раковых клеток, образующих микроскопическое злокачественное сообщество, разъедающее стенку сосуда своими ферментами. Дальше клеточная группа внедряется в здоровую ткань, чтобы сначала стать микрометастазом, а после и клинически определяемым метастатическим узлом.
Пути распространения метастазов
Серозные листки организма, к которым относятся брюшина, плевра и сердечная сумка — перикард восприимчивы к опухолевым клеткам, которые попадают на них несколькими путями:
- в разветвленную сеть кровеносных сосудов внутренних органов раковые эмболы приносятся с кровотоком — гематогенное метастазирование;
- лимфатическая сеть брюшины вырабатывает влагу для исключения трения внутренних органов при дыхательных движениях, создавая отличные условия для приживления заносимых лимфой злокачественные клеток — лимфогенное метастазирование;
- лимфогематогенный путь предполагает сочетанное действие двух описанных патогенетических механизмов;
- клетки отрываются от ракового конгломерата внутреннего органа и путешествуют вместе с внутрибрюшной жидкостью, контактно внедряясь в подходящий по условиям участок серозной оболочки — это имплантационный вид распространения.
В большинстве случаев действуют все механизмы метастазирования.
Способы диагностики метастазов
Диагностика зависит от анатомической области:
- метастатические образования в коже и мягких тканях определяются на ощупь — при пальпации, их границы хорошо видны при УЗИ;
- в легких метастазы находят при рентгене, КТ и МРТ, также и в костях, но совсем крошечные очаги обнаруживают только при сцинтиграфии;
- в органах брюшной полости метастазы обнаружат УЗИ, КТ и МРТ, в желудочно-кишечном тракте большую пользу приносят эндоскопические методы обследования;
- очаговые метастатические образования в головном мозге выявляет МРТ и КТ;
- в любом месте опухолевый очаг найдет изотопное исследование — ПЭТ.
Какой рак может дать метастазы в брюшину?
Любой рак может осложниться метастазами в брюшину, но самый высокий процент отмечается при карциномах яичников, желудка, толстой кишки и поджелудочной железы.
Уже на 1-2 стадиях карциномы яичников в брюшной полости находят свободно циркулирующие раковые клетки, при 3 стадии на листках брюшины развиваются видимые метастазы разных размеров.
При карциномах всех других органов метастазы переводят процесс в неоперабельный и констатируется 4 стадия, радикальное лечение невозможно, но при случае и с пользой для пациента может выполнятся циторедукция — удаление всех видимых опухолевых образований.
Симптомы возникновения метастаз в брюшине
Клинические проявления внутрибрюшинного метастазирования часто протекают скрытно — где-то кольнуло, что-то потянуло, какая-то непонятная слабость. Симптомы появляются при значительном увеличении живота в размере за счёт образования в полости избыточного количества жидкости — асцита. Опухолевые узлы на листках брюшины находят только при УЗИ, КТ или МРТ.
Нередко прогрессирующее опухолевое поражение брюшины так и остается бессимптомным, на первый план выходят признаки накопления внутрибрюшной жидкости и вызываемые асцитом симптомы сердечно-легочной недостаточности: одышка, отеки нижней половины тела, застой в легких, кашель, нарушение сердечной деятельности, слабость. Болевой синдром, как правило, очень слабый.
Что делать, если пошли метастазы в брюшной полости?
При раке яичников с сохраненной подвижностью опухолевого конгломерата в малом тазу обязательно предложат циторедуктивную операцию, при которой убирается всё опухолевое, что можно удалить, и метастатические узелки буквально срезаются с брюшины. Цель циторедукции — удалить всю злокачественную ткань по максимуму, узелки меньше сантиметра эффективно уничтожаются лекарствами. Далее больной предстоит длительная химиотерапия с производными платины и таксанами.
При других нозологических формах рака метастазирование отрезает путь к радикальной операции, только паллиативные вмешательства по поводу осложнений и создания обходящих опухоль путей для беспрепятственного движения пищевых или каловых масс, больному предстоит системная и локальная — внутрь брюшной полости химиотерапия.
Лечение метастаз в брюшине
Системная химиотерапия помогает при чувствительных к цитостатикам злокачественных процессах: раке молочной железы, лимфомах. Карциномы органов желудочно-кишечного тракта неактивно отзываются на лекарственное лечение, но нельзя не использовать возможность их уменьшения, особенно при агрессивных быстро прогрессирующих процессах.
При раке желудка предлагается 18 недель химиотерапии, при опухоли толстой кишки — не менее 4 месяцев, при панкреатической карциноме — до прогрессирования заболевания. Схема определяется состоянием пациента, тяжелым больным проводится симптоматическое лечение при необходимости с эвакуацией асцита.
Повысить противоопухолевый эффект химиотерапии удается при локальном введении цитостатика — внутрибрюшинно. При необходимости частых введений цитостатика внутрь полости устанавливается порт-система, исключающая тягостные симптомы классического лапароцентеза. Сложности неизбежны, поскольку постоянная выработка асцитической жидкости снижает концентрацию химиопрепарата, а тяжесть состояния ограничивает спектр цитостатиков.
Прогноз при метастазах в брюшине
Прогноз определяется чувствительностью злокачественных клеток к лекарствам, но в любом случае метастазирование по брюшине относится к самым неблагоприятным, исключая рак яичников. При карциномах кишки, когда удаётся провести паллиативную операцию и максимально удалить метастатические новообразования, трёхлетняя выживаемость приближается к 20%, 2 года переживает только каждый третий. Проведение химиотерапии улучшает выживаемость, но она хуже, чем при метастазах другой локализации.
В нашей клинике никогда не отступают перед раком, предлагая пациенту оптимальные и все известные онкологии методики противоопухолевого воздействия. Мы не ограничиваемся одним оружием, используя комбинацию лекарств, паллиативных вмешательств и неинвазивных методик. Наша цель — сохранить и улучшить жизнь наших пациентов, и нам это удается.
Гранулезоклеточная опухоль яичников – это неэпителиальное образование, которое входит в группу гранулезностромальных опухолей. Заболевание наиболее часто поражает женщин старше 40 лет, опухоли имеют два варианта – ювенальный и взрослый. Гистологические варианты опухоли у взрослых – лютеинизированный и макрофолликулярный. Опухоль ювенального типа обнаруживают у детей от одного года и молодых женщин до 30 лет. Такой тип опухоли проявляется ранним половым созреванием девочки, у 10% девочек отмечается асцит. Ювенальная гранулезоклеточная опухоль имеет более благоприятный прогноз, чем опухоль у взрослых.
Диагностику и лечение ГКОЯ (гранулезоклеточной опухоли яичников) можно пройти в онкологическом отделении Юсуповской больницы. В диагностическом центре больницы пациентки смогут пройти исследования с помощью трансвагинального УЗИ, КТ, МРТ. В онкологическом отделении больницы пациентки с опухолями яичников проходят лечение с помощью химиотерапии, лучевой терапии. В больнице и в сети партнерских клиник проводят сложные хирургические операции различными методами.
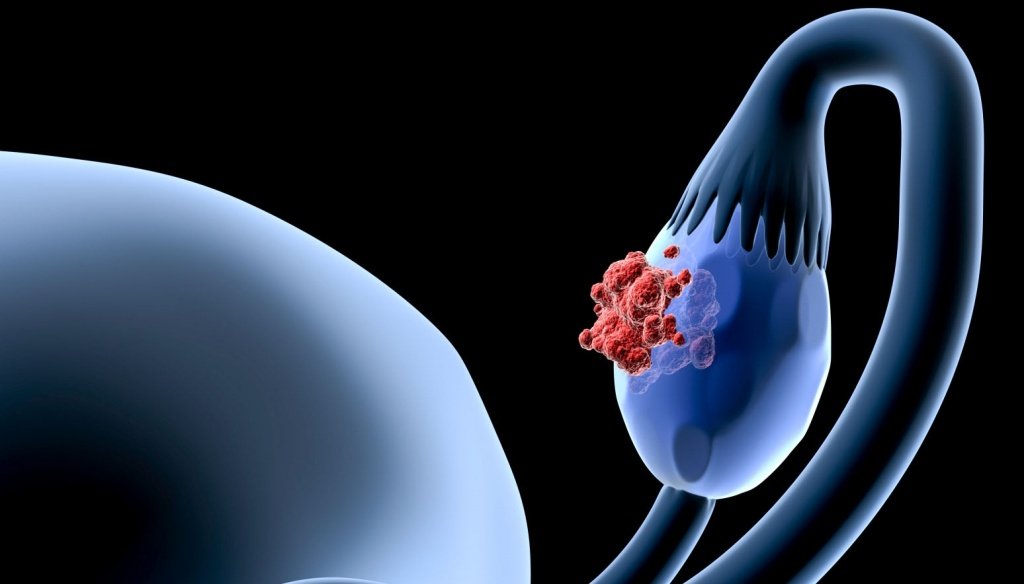
Это рак или нет?
Гранулезоклеточная опухоль по гистологическому строению напоминает стадию развития фолликула, опухоли этого типа могут продуцировать эстрогены. Нередко установить степень злокачественности опухоли сложно. Опухоль ювенального типа чаще всего односторонняя, в ней обычно не обнаруживаются выраженные морфологические критерии злокачественности. ГКОЯ – это опухоли низкой злокачественности, склонные к метастазированию. Метастазы опухоли этого типа в большинстве случаев не разносятся с током крови и лимфы, а развиваются в результате прикосновения опухоли к соседним тканям.
Метастазы опухоли обнаруживают в матке, влагалище, брюшной полости. Очень редко метастазы появляются в головном мозге, костях или легких. Опухоли этого типа в отличие от рака яичников не обладают высокой агрессивностью, для них характерно позднее образование рецидивов и метастазов. Только у 30% женщин рецидив после хирургической операции возникает в течение пяти лет, у остальных женщин рецидивы отмечаются через много лет. В то же время встречаются случаи агрессивного течения болезни и развитие рецидивов в течение первых двух лет после лечения при ювенальном типе опухоли, которая отличается более благоприятным прогнозом.
Причины
Считается, что причиной развития гранулезностромальной опухоли яичника становится гормональный сбой, нарушение работы гипофиза, очагом развития опухоли становится гранулеза примордиальных фолликулов яичника. Также причиной развития опухоли считают наследственную предрасположенность, исследователи связали развитие новообразование ювенального типа с аномалиями 12 и 22 хромосом. Гранулезоклеточная опухоль взрослых возникает из-за гормональной дисфункции гипофиза. Диффузный вариант опухоли взрослых отличается беспорядочным ростом клеток, при трабекулярном типе опухоль выглядят в виде длинных тяжей, при муаровом и гириформном типе опухоли в виде ритмичных фигур, при инсулярном типе в виде островков. Макрофолликулярные типы гранулезоклеточных опухолей имеют полости, заполненные кровью, серозным или муцинозным содержимым.
Лютеинизированный тип опухоли характеризуется диффузным расположением групп клеток. Гранулезоклеточные опухоли яичников чаще всего обнаруживают в период перед менопаузой и в постменопаузе. В эти периоды в организме женщины идет гормональная перестройка, нередко ей сопутствуют соматические и эндокринные заболевания. Проявлением эстрогеноактивной гранулезоклеточной опухоли становится постменопаузальное кровотечение. Большую роль в положительном прогнозе играет раннее обнаружение опухоли, определение типа и степени дифференцировки опухоли.
Взрослая опухоль имеет высокую, промежуточную и низкую степень дифференцировки, при ювенальном типе опухоли степень дифференцировки в большинстве случаев не выявляется. Тактика лечения гистологических вариантов гранулезоклеточных опухолей значительно отличается. Очень сложно прогнозировать развитие ранних и практически невозможно прогнозировать развитие поздних рецидивов опухолей. Гранулезоклеточная опухоль взрослых может распространяться за пределы яичников, но ее рецидив чаще всего происходит в области малого таза, в большинстве случаев через 5 и более лет.
Симптомы
Гранулезоклеточные опухоли относятся к группе новообразований полового тяжа и стромы. Симптомы гранулезоклеточных опухолей яичников:
- Во время полового акта появляется боль.
- Ноющая боль в пояснице и в области живота во время физической нагрузки или после нее.
- Кровянистые выделения между менструациями.
- Нарушение менструального цикла.
- Ощущение сдавливания мочевого пузыря, прямой кишки.
- Симптомы интоксикации.
- Симптомы, появляющиеся при развитии и метастазировании опухолей – слабость, судороги, нарушение координации, кашель и другие.
- Бесплодие.
- Анемия.
Ювенальный тип опухолей характеризуется ранним половым созреванием девочек, нарушением менструального цикла, ранним формированием молочной железы, появлением кровянистых выделений из влагалища. Взрослые гранулезоклеточные опухоли проявляются обильными менструациями, нарушается менструальный цикл, между менструациями появляются выделения из влагалища с примесью крови. Молочные железы становятся болезненными, если опухоль секретирует андрогены, появляются волосы на лице, огрубевает голос. Опухолям сопутствует асцит, у женщины увеличивается объем живота. Поздние стадии развития гранулезоклеточной опухоли характеризуются болью в области живота, поясницы, прямой кишки, копчика.
Появляются выраженные симптомы нарушения пищеварения, метеоризм, запоры, нарушение функции мочеиспускания. При подозрении на опухоль яичников пациентку отправляют на исследования: УЗИ с трансвагинальным и трансабдоминальным датчиком, анализ на онкомаркеры. Врач оценивает состояние репродуктивной системы пациентки, учитывая ее возраст, фазу менструального цикла. В Юсуповской больнице после осмотра врач направляет пациентку на рентген грудной клетки, рентгеноконтрастное исследование желудочно-кишечного тракта. С помощью КТ определяют внеорганность или органность новообразования, дифференцируют диагноз с другими заболеваниями: текомой, клеточной фибромой, недифференцированной карциномой, саркомой эндометрия стромы, карциноидом, и другими заболеваниями.
КТ помогает определить границы новообразования, степень поражения других тканей и органов. МРТ помогает с большой точностью оценить степень прорастания опухоли в рядом расположенные ткани и органы. В качестве диагностического средства используют лапароскопию. В Юсуповской больнице предоставляют весь спектр медицинских услуг, комфортные палаты стационара, помощь разнопрофильных специалистов больницы. Записаться на консультацию к врачу можно по телефону.
У племянницы обнаружили гранулезоклеточную опухоль яичника. Сестра в панике. Я изучила все об этой патологии, рассказала ей, а теперь поделюсь с вами своими знаниями.
- 1 Что такое гранулезоклеточная опухоль яичника
- 2 Прогноз при гранулезоклеточной опухоли яичника
- 3 Как проявляется заболевание
- 3.1 Гранулезоклеточная опухоль яичника взрослого типа
- 3.2 Ювенильный вариант ГКО
- 4 Причины возникновения таких новообразования
- 5 Виды гранулезоклеточных опухолей
- 6 Диагностика заболевания
- 6.1 Дифференциальный диагноз
- 7 Лечение гранулезоклеточных опухолей
- 7.1 Операция
- 7.2 Облучение и химиотерапия
- 8 Осложнения
Что такое гранулезоклеточная опухоль яичника
Образование чаще доброкачественное, хотя присутствует склонность к онкологии, которая проявляется рецидивами, метастазами и прорастанием капсулы. Заболевание способно вернуться после исцеления через много лет.
Прогноз при гранулезоклеточной опухоли яичника
Лечение проблемы дает благоприятный прогноз, когда своевременно поставлен точный диагноз, проведена операция и затем адекватная терапия.
При запоздалом посещении гинеколога болезнь проявляется осложнениями:
- анемией из-за постоянных кровотечений;
- вероятностью разрыва капсулы;
- гормональными нарушениями;
- озлокачествлением опухоли.
Злокачественное новообразование способно вызвать летальный исход.
Как проявляется заболевание
Признаки присутствия образования несколько отличаются. Все зависит от вида опухоли. Чаще проявления являются неспецифичными:
- вздувается брюшина;
- возникает умеренная болезненность, ощущаемая в паху либо пояснице.
Иногда происходит разрыв капсулы, провоцируя внутреннее кровотечение. После этого в брюшине скапливается кровь. Таких женщин срочно направляют в хирургию. Общими симптомами образования способны стать неважное самочувствие, анемия, постоянная слабость.
В категории взрослых женщин гранулезоклеточные опухоли синтезируют особые гормоны – эстрогены. Подобные стероиды начинают возбуждать эндометрий, поэтому при менопаузе нередко появляются маточные выделения, обнаруживается гиперплазия, иногда развивается рак эндометрия.
Придатки увеличиваются, способны на них появляться полипы. Иногда женщины жалуются на метеоризм, дисфункцию испражнений, мочеиспускания. Весьма редко образование начинает продуцировать андрогены, поэтому у женщин начинают расти волосы аналогично мужчинам.
Значительная часть подобных опухолей являются активными в гормональном плане:
- При продуцировании эстрогена ювенильные ГКО провоцируют преждевременное половое созревание, растут молочные железы, волосы покрывают подмышки и зону лобка. В позднем подростковом возрасте менструальный цикл нарушается, возникают нередко кровотечения, вероятна гиперплазия щитовидки.
- Усиленное производство образованием ингибина либо прогестерона в детородном возрасте проявляется дисфункцией женского цикла, иногда менструации полностью прекращаются.
- Андрогенпродуцирующие образования провоцируют появление вирильного синдрома: у девушек прекращаются менструации, они становятся мужеподобными. Волосы начинают расти в местах, обычных для мужчин, на голове они редеют волосы, грубость приобретает голос.
Примерно 10% гранулезоклеточных опухолей подобного варианта развития диагностируется при беременности.
Причины возникновения таких новообразования
Главным провокатором появления опухолей становятся сбои функционирования органов, изменяющих гормональный фон. Обычно процесс начинается не с дисфункции самих придатков – проблема развивается в гипофизе мозга, который регулирует синтез эстрогена, а также прогестерона в половых железах женщин.
Виды гранулезоклеточных опухолей
Как я уже указывала, гранулезоклеточные опухоли развиваются по двум видам: взрослые и ювенильные. Рак яичников из-за таких образований способен развиться в любой период взросления женщины. Чаще его диагностируют после 40 лет, причем пик заболеваемости выявляют в возрасте 50–55 лет.
Диагностика заболевания
Чтобы диагностировать именно гранулезоклеточную опухоль придатков, применяют такие исследования:
- гинекологический осмотр;
- анализ крови;
- УЗИ, КТ либо МРТ.

Чрезвычайно важно дифференцировать гранулезоклеточную опухоль с онкологией придатков, карциноидом, аденокарциномой, а также текоматозом придатков либо синдромом, именуемым Штейна-Левенталя. Любое из перечисленных заболеваний отличается своим прогнозом, имеет индивидуальные терапевтические подходы.
Лечение гранулезоклеточных опухолей
Чтобы победить патологию, требуется хирургическое вмешательство, лучевая либо химиотерапия, эндокринное лечение. Для каждой конкретной ситуации врач разрабатывает персональную лечебную тактику.
Поскольку основной вариант лечения – хирургический, в нем многое зависит от фазы и габаритов образования, фазы его злокачественности, присутствия метастазов. Немаловажен возраст пациентки, наличие иных патологий. Сейчас распространены малоинвазивные лапароскопические операции. Они безопасны, позволяют предотвратить осложнения.
Когда это возможно, врачи пытаются сохранить придатки. Окончательное же решение принимается уже при вмешательстве, учитывая все сопутствующие факторы.
Чтобы победить метастазы, целиком исключить вероятность рецидивов, женщине рекомендуют курс облучения. Подобное лечение используется также при противопоказанной химиотерапии. Именно лучевое лечение существенно улучшает благоприятный прогноз.
Также вариантом, дополняющим радикальную операцию, признана химиотерапия. Такие процедуры проводят перед и после хирургического вмешательства. Обычно рекомендуют 3 курса, назначаемые через 3 недели. Используют следующие препараты:
- Карбоплатин и Этопозид;
- Таксол и Блеомицин;
- Цисплатин.
Все они помогают уменьшить габариты неопластических образований.
Осложнения
Практически в 10% ситуаций у женщин, при диагностировании гранулезоклеточного новообразования придатков разрывается капсула, возникает интенсивная боль и гемоперитонеум. 25% ситуаций при феминизирующей мезенхимоме завершаются развитием асцита.
Читайте также:

