Градация низкодифференцированного рака молочной железы

Злокачественные опухоли выглядят под микроскопом по-разному. В одних случаях они напоминают нормальную ткань, а в других сильно от неё отличаются. В зависимости от этого, патологоанатомы и врачи условно делят злокачественные новообразования на два типа:
- Высокодифференцированные опухоли сохраняют многие черты нормальных клеток и тканей. Они прорастают в соседние органы и метастазируют достаточно медленно.
- Низкодифференцированные опухоли содержат клетки и ткани, которые сильно отличаются от нормальных. Они ведут себя намного агрессивнее, быстрее распространяются по организму.
От степени дифференцировки рака зависит то, насколько быстро он способен распространяться по организму. А это, в свою очередь, напрямую влияет на прогноз для пациента. Кроме того, низкодифференцированные опухоли хуже реагируют на лучевую терапию и химиотерапию. Врач-онколог учитывает это, составляя программу лечения.

Какие бывают степени дифференцировки рака?
Показатель степени дифференцировки опухоли в онкологии принято обозначать латинской буквой G. Возможны пять вариантов:
- Gx — степень дифференцировки определить не удается.
- G1 — высокодифференцированные злокачественные новообразования.
- G2 — средняя степень дифференцировки.
- G3 — низкодифференцированные опухоли.
- G4 — недифференцированный рак. Опухолевые клетки утратили все внешние признаки и функции нормальных клеток. Они похожи друг на друга, как две капли воды, их единственными занятиями становятся рост и размножение.
Так выглядит общая схема, но для разных видов рака степень дифференцировки определяют по-разному. Например, во время осмотра под микроскопом опухолевой ткани из молочной железы учитывают наличие молочных канальцев, форму и размеры клеточных ядер, активность деления клеток. Каждый из трех признаков оценивают в баллах, затем подсчитывают их общее количество.
При раке простаты используют специальную систему Глисона. В ней предусмотрено 5 градаций, каждой из которых присвоено определенное количество баллов, в соответствии с нумерацией, от 1 до 5:
- В состав опухоли входят однородные железы, ядра клеток изменены в минимальной степени.
- В состав опухоли входят скопления желез, которые разделены перегородками из соединительной ткани, но расположены друг к другу ближе, чем в норме.
- В состав опухоли входят железы, имеющие разное строение и размеры, опухолевая ткань прорастает в перегородки из соединительной ткани и в соседние структуры.
- В состав опухоли входят клетки, которые сильно отличаются от нормальных. Опухоль прорастает в соседние ткани.
- Опухоль состоит из недифференцированных клеток.
Обычно рак простаты имеет неоднородное строение, поэтому врач должен выбрать из списка две градации, которые встречаются в большей части опухоли. Складывают баллы, по полученной цифре определяют степень дифференцировки.

Степень дифференцировки и стадия рака — это одно и то же?
Для описания злокачественной опухоли используют разные показатели. Деление в зависимости от степени дифференцировки — лишь одна из возможных классификаций.
Стадию рака определяют в зависимости от трех параметров, которые обозначают аббревиатурой TNM: насколько сильно опухоль проросла в соседние ткани, успела ли распространиться в лимфоузлы и дать метастазы.
Чем отличается лечение высокодифференцированного рака от низкодифференцированного?
Однозначно на этот вопрос ответить не получится, так как рак бывает очень разным. Для одних злокачественных опухолей (например, рак молочной железы, рак простаты) степень дифференцировки имеет особенно важное значение, в случаях с другими онкологическими заболеваниями данный показатель отходит на второй план.
В целом можно сказать, что низкодифференцированные опухоли более агрессивны и нуждаются в более агрессивном лечении.
Градация (Grade) — категория степени гистологической злокачественности, основанная на том, как атипичные клетки и опухолевая ткань в целом выглядят при световой микроскопии.
Степень злокачественности опухоли не совпадает со стадией. Стадия определяется комбинацией значений T, N, M, описывающих размер первичной опухоли, поражение регионарных лимфатических узлов и наличие метастазов и их характеристику. Валидные гистологические системы классификации достаточно длительно используются при верификации рака молочной железы [1], предстательной железы [2], эндометрия [3], сарком мягких тканей [4] и опухолей почек [5].
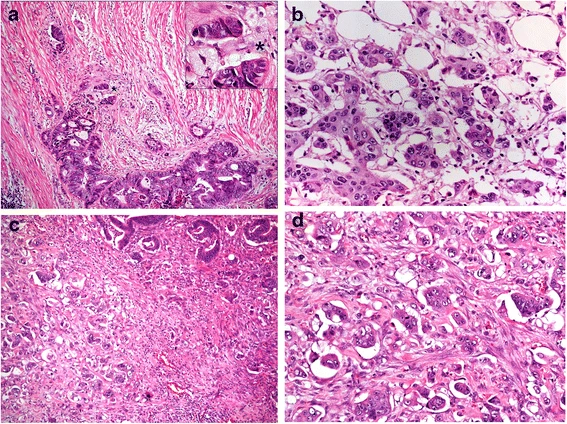
Для некоторых опухолей для определения градации используют уникальные по гистологическому строению участки. Например, низкодифференцированные кластеры (poorly differentiated clusters, PDCs) рассматриваются в качестве гистопатологического предиктора рака прямой кишки. PDCs состоит из пяти и более раковых клеток, которые формируют инвазивный компонент при отсутствии железистой паренхимы опухоли (рис.1) [6].
.
Рассмотрим для примера определение гистологической градации при раке молочной железы. Для объективизации процесса и унификации используется полуколичественная оценка морфологических характеристик опухоли. В настоящее время она представлена Ноттингемской модификацией системы Скарфа-Блума-Ричардсона или Ноттингемской градирующей системой, принятой во всем мире. Кратко ее пункты отражены в таблице 1 (и пусть вас не запутает мнемоника, основанная на аналогии с Tumor/Nodulus/Metastasis).
.

Разберем составляющие ингредиенты гистологической градации.
Оценка железистых структур проводится во всех участках доставленного материала. В зависимости от доли фрагментов с наличием таких элементов выставляется определенное число баллов:
- 1 балл – более 75 % опухолевого поля формируют железистые/тубулярные структуры
- 2 балла — от 10 % до 75 % опухолевого образца
- 3 балла – менее 10 % опухолевого образца.
Не всякая щель в препарате – железа, могут быть и артифициальные повреждения материала. Нам нужны только структуры с четко определяемым центральным просветом, окруженным поляризованными злокачественно трансформированными клетками.
Ядерный полиморфизм – морфологическое проявление опухолевой дифференцировки на цитологическом (клеточном) уровне. Это визуальный паттерн генетических поломок в опухолевой клетке: анеуплоидии, генетической нестабильности и изменения транскрипции.
Индивидуальность во взглядах делает нас особенными личностями, но, к сожалению, в морфологической оценке выражается в субъективизме, особенно при рассмотрении ядер клеток.
Ядерный полиморфизм оценивается по балльной системе:
- 1 балл — ядра маленькие, незначительно увеличены по сравнению с клетками эпителия нормальных структур, с правильными очертаниями, моноформным ядерным хроматином, невыраженной разницей в размерах
- 2 балла — клетки больше, чем нормальные эпителиоциты, с везикулярными ядрами, выраженными ядрышками, умеренными различиями в размерах и форме.
- 3 балла — везикулярные ядра, часто с заметными ядрышками, значимые различия по форме и размеру, зачастую с причудливыми формами.
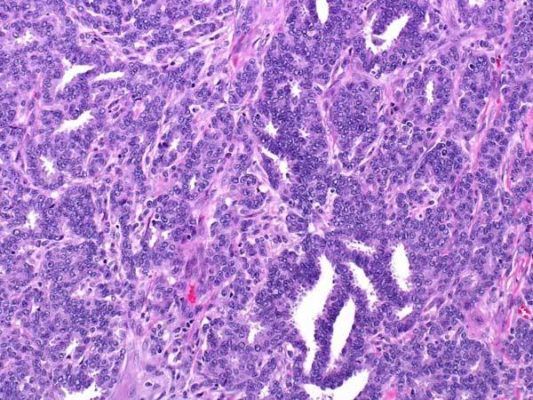
Рисунок 2. Grade 1: инвазивная протоковая карцинома состоит из небольших желез с достаточно однотипными ядрами. Карциномы G1 менее агрессивны и имеют лучший прогноз, чем менее дифференцированные. Они также чаще ER-положительные (иммуногистохимический показатель — экспрессия рецепторов эстрогена на опухолевых клетках), что является еще одной особенностью, связанной с более благоприятным прогно зом.
.
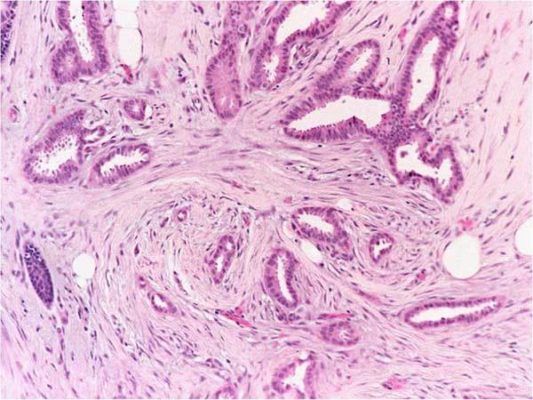
Рисунок 3. Grade 2: некоторые участки этой инвазивной протоковой карциномы образуют структуры наподобие трубчатых желез, но другие области представлены плохо сформированными железами с гнездными скоплениями клеток, содержащих умеренно атипичные ядра. Карциномы G2 имеют промежуточный прогноз.
.
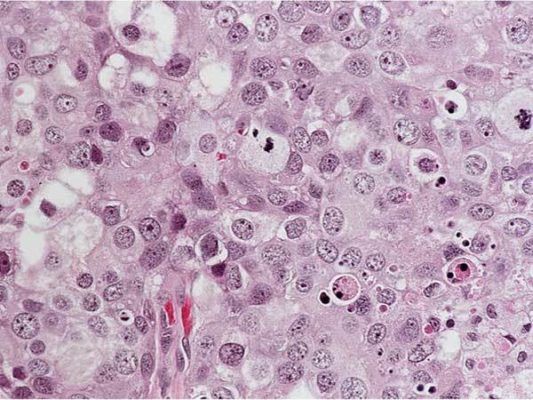
Рисунок 4. Grade 2: эта инвазивная протоковая карцинома состоит из отдельных и гнездно расположенных атипичных клеток с выраженным ядерным полиморфизмом и высокой митотической активностью. Карциномы G3 имеют максимально неблагоприятный прогноз. Молекулярный подтип таких опухолей чаще трижды негативный (отсутствует экспрессия рецепторов эстрогена, прогестерона, отрицательный HER2), что ассоциировано с агрессивным поведением опухоли и худшим прогнозом.

А — объектив Nikon или Labophot с кратностью увеличения в 40 раз (40x) или сопоставимый с диаметром поля 0,44 мм;
В — объектив Leitz или Ortholux 25x или сопоставимый с диаметром поля 0,59 мм;
С — объектив Leitz или Diaplan 40x или сопоставимый с диаметром поля 0,63 мм.
Итоговая оценка Grade основана на подсчете суммы 3 вышеуказанных компонентов:
- I степень злокачественности (Grade 1, G1) = от 3 до 5 баллов
- II степень злокачественности (Grade 2, G2) = 6–7 баллов
- III степень злокачественности (Grade 3, G3) = 8–9 баллов
Заболеваемость раком молочной железы в России с каждым годом увеличивается. Невзирая на наличие современных методов ранней диагностики злокачественных опухолей груди, женщины всё чаще обращаются к врачу в поздней стадии опухолевого процесса. В клинике онкологии Юсуповской больницы маммологи проводят обследование молочных желез с помощью современных диагностических методов: маммографии и ультразвукового исследования.
Инвазивный рак – это злокачественное новообразование, которое развивается из эпителиальных клеток и выходит за пределы определённой структуры. Так, инвазивный протоковый рак развивается из атипичных клеток, расположенных в стенках млечного выводного протока. Опухоль не остаётся в пределах дольки, а пронизывает её и поражает жировую ткань. Атипичные клетки при наличии инвазивного рака переносятся с током крови или лимфы по сосудам в другие органы.
При выявлении инвазивного рака молочных желез онкологи Юсуповской больницы проводят комплексное лечение. Оно включает традиционные и малоинвазивные оперативные вмешательства, гормональную, лучевую и химиотерапию. Тяжёлые случаи инвазивного рака молочной железы обсуждают на заседании Экспертного Совета с участием докторов и кандидатов медицинских наук, врачей высшей категории. Ведущие специалисты в области диагностики и лечения злокачественных новообразований молочных желез коллегиально вырабатывают тактику ведения пациентки.
Причины возникновения
Известны следующие факторы, провоцирующие образование инвазивного рака молочной железы:
Нерегулярная половая жизнь или её отсутствие;
Частое прерывание беременности;
Отказ от грудного вскармливания.
Опухоль может развиться на фоне мастопатии или аденомы (доброкачественного новообразования) молочной железы. Инвазивный рак молочных желез развивается у женщин с отягощённой наследственностью, у которых нарушено гормональное равновесие, не рожавших или поздно родивших первого ребёнка. Опухоль может начать расти после травмы молочной железы, радиоактивного облучения. Чаще болеют женщины, страдающие алкоголизмом, курящие и употребляющие наркотические вещества.
Типы заболевания
Онкологи различают несколько разновидностей инвазивного рака молочной железы:
Инфильтрующий протоковый рак;
Инвазивный неспецифический рак молочной железы.
Gx – степень дифференцировки не определяется.
G1 – высокодифференцированное злокачественное новообразование;
G2 – средняя степень дифференцировки опухоли.
G3 – низкодифференцированное злокачественное новообразование;
G4 – недифференцированный опухолевый процесс.
Высокодифференцированный рак состоит из мономорфных клеток. Они развиваются внутри протока, имеют небольшой размер. Для промежуточной степени дифференцировки характерно наличие атипичных клеток, схожих с низкозлокачественным инвазивным раком молочной железы. Низкодифференцированные раковые опухоли молочной железы состоят из морфологических структур, которые характерны для внутрипротокового рака. При наличии инвазивного неспецифического рака молочной железы все клетки опухоли похожи. Диагноз устанавливают в том случае, когда морфологу не удаётся точно установить тип опухоли.
Известны следующие типы инвазивного рака:
Инвазивный протоковый рак – это злокачественное новообразование, которое встречается в 80% случаях злокачественных опухолей молочной железы. Он развивается в млечных протоках. Опухоль прорастает в жировую ткань. Атипичные клетки быстро распространяются по организму лимфогенным и гематогенным путём;
Прединвазивный протоковый рак – развивается и остаётся в млечных ходах, метастазирует в соседние органы;
Инвазивный дольковый рак груди встречается у 15% пациенток, страдающих инвазивным раком. Опухоль развивается в протоках и дольках. Атипичные клетки мигрируют по всему организму, поражая внутренние органы.
Инвазивный неспецифицированный рак молочной железы может быть гормонозависимым или гормононегативным. Онкологи чаще выявляют гормонозависимые опухоли у пациенток, пребывающих в постменопаузе. Гормононегативный рак развивается у женщин, которые находятся в периоде предменопаузы.
Симптомы
Инвазивный рак молочной железы проявляется болезненностью груди, уплотнениями и узелками, которые не реагируют на менструальный цикл. В большинстве случаев начальные стадии рака проходят бессимптомно. С прогрессированием опухоли изменяется цвет кожи в месте расположения новообразования, из соска появляются кровянистые или жёлтые выделения. Пациентку беспокоит зуд, жжение в молочной железе. Кожа может покраснеть, шелушиться. Увеличиваются подмышечные лимфатические узлы.
Низкодифференцированный протоковый рак молочной железы локализуется внутри стенки млечного протока. Развиваясь, опухоль прорастает в соседние ткани. Атипичные клетки мигрируют в лимфатические узлы, распространяются по организму. При наличии инвазивного протокового рака молочной железы плотное новообразование срастается с соседними тканями. Сосок с ареолой втягивается.
Низкодифференцированная протоковая опухоль отличается высокой степенью агрессивности. Её клетки быстро делятся и распространяются по организму. Симптомы заболевания быстро появляются при агрессивном инвазивном раке молочной железы со степенью дифференцировки клеток G3.
Диагностика
Чтобы своевременно выявить изменения в груди, маммологи рекомендуют каждой женщине ежемесячно во время менструации проводить самообследование молочных желез. При выявлении асимметрии желез или груди, изменения формы соска или выделений, уплотнения, узлов или изменения плотности кожи следует немедленно обращаться к онкологу. Врачи клиники онкологии проводят раннюю диагностику рака молочных желез с помощью следующих современных исследований:
Маммографии – позволяет выявить изменения структуры ткани грудной железы на ранних стадиях развития рака;
Ультразвукового исследования – визуализирует опухоль, позволяет определить её размеры и особенности кровоснабжения;
Магнитно-резонансной томографии – определяет особенности структуры новообразования;
Биопсии – заключается в получении образцов ткани опухоли, которые затем отправляют в гистологическую лабораторию;
Рентгенологической дуктографии – позволяет выявить мельчайшие новообразования млечных путей;
Определение уровня онкомаркеров – появляются в крови на доклинической стадии рака.
Раннее выявление инвазивного рака молочной железы позволяет провести адекватную терапию, направленную на излечение женщины от рака, улучшение качества и продления продолжительности жизни.

Лечение
Онкологи Юсуповской больницы проводят комплексное лечение инвазивного рака молочных желез. Оно включает следующие методы:
Основной метод лечения рака груди – операция. Многие хирурги считают, что при выявлении раковой опухоли женщине обязательно надо удалить грудь. Якобы это предотвратит дальнейший рост и метастазирование опухоли. Хирурги клиники онкологии Юсуповской больницы удаляют молочную железу только в том случае, когда с помощью других методов лечения нельзя сохранить женщине жизнь и излечить от рака. В остальных случаях онкологи проводят малоинвазивные вмешательства. Они позволяют не только сохранить орган, но и предотвратить рецидив заболевания, метастазы раковой опухоли.
Во время оперативного вмешательства выполняют биопсию лимфатических узлов, которые расположены рядом с опухолью, и проводят экстренное гистологическое исследование. Благодаря этому удаётся обнаружить и удалить все метастазы. В Юсуповской больнице применяют инновационную технологию электромагнитного обнаружения клеток, склонных к мутации, которые находятся на границе удалённого злокачественного новообразования и здоровой ткани.
Мастэктомию (удаление молочной железы) проводят женщинам, которые находятся в группе риска при наличии мутации генов BRCA 1 и 2. В остальных случаях онкологи считают целесообразным выполнять резекцию молочной железы – удалять только часть органа. Такой же органосохраняющий принцип онкологи Юсуповской больницы соблюдают при удалении лимфоузлов. Если во время биопсии сигнального узла окажется, что он не содержит атипичных клеток, остальные лимфатические узлы не удаляют. При наличии в нём раковых клеток удаляют всю гроздь. Для лечения инвазивного рака молочных желез после органосохраняющих операций проводят лучевую терапию с помощью аппаратов экспертного класса.
Профилактика
Лучший метод профилактики инвазивного рака молочной железы – немедленное обращение к маммологу Юсуповской больницы при выявлении изменений ткани груди во время самообследования. Женщинам до сорока лет маммологи рекомендуют ежегодно проходить ультразвуковое исследование молочных желез. После сорока лет следует делать маммографию – рентгенологическое исследование груди.
Предотвратить инвазивный рак молочной железы можно, соблюдая следующие рекомендации онкологов:
Вести здоровый образ жизни;
Избегать абортов и стрессов;
Вести регулярную половую жизнь с постоянным партнёром;
Рожать первого ребёнка до 30 лет;
Кормить малыша грудью.
Рак легче предупредить, чем лечить.
Прогноз
Инвазивный рак груди характеризуется высокой летальностью. Заболевание можно выявить на ранней стадии и эффективно лечить, только проводя скрининг. В 90% инвазивного рака груди I стадии наступает выздоровление. Излечивается 70% женщин, у которых выявлен рак второй стадии, 47% – третьей. Только 6% пациенток, у которых диагностирован рак молочной железы четвёртой стадии, выживают в течение пяти лет.
Поэтому врачи Юсуповской больницы рекомендуют женщинам, которые обнаружили малейшие изменения в молочной железе, немедленно обратиться к маммологу. При выявлении раковой опухоли он организует консультацию онколога. Записаться на приём к врачу можно, позвонив по номеру телефона контакт-центра.
Гистологическая дифференцировка рака молочной железы
Гистологическую градацию рака молочной железы (РМЖ) впервые ввел R.B. Greenough из Бостона, который в 1925 г. опубликовал анализ 73 случаев РМЖ.
Несмотря на то что прошло много времени и опубликовано большое количество работ о применении гистологической градации рака молочной железы, ничего существенного не добавлено в перечень морфологических критериев, которые определяют группы РМЖ, имеющие клиническое значение.
Работа R.B. Greenough актуальна и сегодня, он сформулировал прогностически значимые категории инвазивного рака молочной железы низкой, средней и высокой степени злокачественности.
Это деление базируется на 5 признаках:
1) тканевой (гистологической) организации опухоли, то есть способности образовывать дольки, протоки и железистоподобные структуры;
2) степени секреторной активности, которая подтверждается цитоплазматическими вакуолями, капельками муцина в просвете желез;
3) клеточной атипии, то есть единообразии или вариации размеров и формы клеток, соотношении размеров ядра и цитоплазмы;
4) наличии гиперхромных ядер;
5) наличии ядерной атипии и количества митотических фигур.
В соответствии с градациями по Greenough типы рака высокой степени злокачественности имеют клетки и ядра неправильной формы и различного размера, без секреторной функции, клетки расположены столбцами, отмечают гиперхроматоз ядер и большое количество атипичных митозов.
И наоборот, опухоли, состоящие из желез, построенных из единообразных по размеру и строению клеток без гиперхроматоза, с малым количеством митозов, следует относить к РМЖ низкой степени злокачественности.
По данным R.B. Greenough, после радикальной мастэктомии пациентки с раком низкой степени злокачественности были излечены в 68%, умеренной — в 33% случаев и нулевым был результат при высокой.
В 1928 г. Patey и Scarff из Лондона опубликовали анализ 50 случаев рака молочной железы. Они изучили корреляцию между гистологической градацией по Greenough, статусом лимфатических узлов и выживаемостью пациенток. Выявлено, что пациентки с раком низкой степени злокачественности после радикальной мастэктомии излечивались в 85%, средней степени — в 45% и высокой — в 23% случаев.
Кроме того, авторы отметили, что прогноз течения заболевания всегда хороший при отсутствии метастазов в лимфатических узлах, изъязвления опухоли и распространения ее на фасции независимо от гистологической степени злокачественности по Greenough.
Они также сделали заключение, что в случаях нераспространенного РМЖ более продолжительный период ремиссии, то есть период до появления метастазов или рецидивов после радикальной мастэктомии, у пациенток с опухолью низкой степени злокачественности по Greenough, а в случаях распространенного рака — более эффективна паллиативная терапия.
Последующая работа H.J.C. Bloom из Лондона, опубликованная в 1950 г., подтвердила выводы Patey и Scarff. В классическом труде Bloom-Richardson, опубликованном в 1957 г., окончательно сформулированы критерии гистологической градации РМЖ. В своей работе они проанализировали течение болезни 1409 пациенток, из которых 359 прожили более 15 лет.
Подобно R.B. Greenough, исследователи разделили рак молочной железы (РМЖ) на 3 категории, базируясь на трех показателях:
1) относительном количестве тубулярных структур;
2) наличии вариаций размеров клеток рака;
3) количестве гиперхромных ядер и фигур митоза.
Каждый из этих показателей авторы оценили в баллах (1, 2 или 3 балла). Суммируя количество баллов, получим возможные комбинации от 3 до 9. Наименьшее количество баллов соответствует наиболее низкой степени злокачественности рака молочной железы.
Авторы разделили шкалу злокачественности на три части: 3, 4 или 5 суммарных баллов — низкая степень злокачественности (grade 1); 6 или 7 суммарных баллов — средняя (grade 2); 8 или 9 — высокая (grade 3). Эта схема стала наиболее популярной в мире и называется схема градации РМЖ по Bloom-Richardson или технология Scarff-Bloom-Richardson, хотя должна была называться техникой градации по Greenough, в честь человека, впервые опубликовавшего эту градацию в 1925 г.
Bloom и Richardson установили, что 26% из 1409 исследованных случаев РМЖ имели 1-ю степень гистологической злокачественности, 45% — 2-ю, 29% — 3-ю. Результаты сравнения гистологических степеней злокачественности первичной опухоли и метастазов в аксиллярных лимфатических узлах показали, что в 82% степени совпадали.
В 12% случаев степень злокачественности была выше, а в 6% — ниже в метастазе, чем в первичной опухоли. Авторы выявили, что степень гистологической злокачественности, как и статус регионарных лимфатических узлов, дает независимую прогностическую информацию (табл. 2).
Таблица 2. Выживаемость пациенток с РМЖ в соответствии с градационной схемой Bloom-Richardson (исследованы 1409 пациенток). 
Bloom и Richardson пришли к выводу, что степень гистологической злокачественности рака молочной железы отражает предполагаемое клиническое течение заболевания и вероятность развития метастазов в дальнейшем, что стало в свое время очень прогрессивным учением.
Очевидно, что степень гистологической дифференцировки имеет корреляцию с темпами роста опухоли и соответственно показателями S-фазы митотического цикла (ЗН-тимидина, Ki67), показателями анеуплоидии, экспрессией С-егВ-2, рецепторов эстрогена и прогестерона.
Важность этого показателя очевидна, однако в ряде публикаций гистологическое стадирование подвергается жесткой критике из-за трудности, возникающей при его воспроизводимости. Отмечают, что процент расхождения в оценке гистологической дифференцировки иногда составляет 50-60%.
Однако когда критерии оценки гистологической степени злокачественности оценивают профессионально и тщательно, совпадение результатов этой оценки составляет 90%.
H.F. Frierson и соавторы прорецензировали патологоанатомические заключения 7 патологоанатомов, проводивших исследование 75 случаев инвазивного протокового РМЖ. Совпадение при оценке гистологической структуры составило 71%, тубулярных структур — 81%, полиморфизма ядер — 64%, митозов — 67%.
C.W. Elston рекомендует проводить двойное исслeдoвание. Это возможно при проведении исследования двумя патологами или одним патологом дважды на разных образцах.
Следующим недостатком предложенной Bloom и Richardson системы градаций РМЖ стало то, что большая часть пациентов относится к 2-й и 3-й степени градации. С .W. Elston, используя модифицированную систему гистологической градации Bloom и Richardson, исследовал рак молочной железы у 1831 пациентки с периодом наблюдения 16 лет и диагностировал 1-ю степень гистологической дифференцировки рака в 18%, 2-ю — в 34%, 3-ю — в 47% случаев.
Автором отмечена очень выраженная корреляция с клиническим прогнозом. У пациенток с раком 1-й степени злокачественности значительно лучшая выживаемость, чем со 2-й и 3-й степенью (р
План лечения составляют с учётом стадии опухолевого процесса, морфологической структуры опухоли, возраста больной, сопутствующих заболеваний, общего состояния пациентки. Применяют следующие методы лечения: хирургический, комбинированный (сочетание операции с лучевой или лекарственной терапией) и ком.
По данным многочисленных публикаций, этиология и патогенез РМЖ сложны и определяются сочетанием многих факторов. Гормональная регуляция функции молочных желез значительно сложнее, чем эндометрия. Помимо эстрогенов и прогесторона, развитие молочных желез в пубертатном периоде, их функция во время бер.
Гистологическую градацию рака молочной железы впервые ввел R.B. Greenough из Бостона, который в 1925 г. опубликовал анализ 73 случаев рака молочной железы. Несмотря на то что прошло много времени и опубликовано большое количество работ о применении гистологической градации рака молочной железы, ниче.
При анализе данных, получаемых с помощью ультразвукового исследования, целесообразно выделить ряд диагностических задач, решение которых позволит получить полный комплекс эхографических признаков рака молочной железы и метастатических лимфатических узлов, по которым в дальнейшем будет производиться .
Патологические процессы в молочной железе отличаются многообразными клиническими проявлениями, что норой создает серьезные дифференциально-диагностические трудности. Для гипеколога важнее всего заметить (не пропустить!) патологию молочных желез, что приведет в движение систему методов уточня.
Доброкачественные изменения молочных желез относятся к наиболее распространенным заболеваниям и включают различные по клиническим, морфологическим и этиологическим признакам процессы. Отличительной особенностью молочной железы является сложность четкой дифференцировки физиологических и патологически.
Рак молочной железы развивается из эпителия млечных протоков и альвеол. Патоморофологическая характеристика рака молочной железы включает такие параметры, как размер первичного очага, его локализацию в молочной железе, тип роста, морфологическое строение, степень дифференцировки, наличие регионарных.

Раком молочной железы называют злокачественное новообразование, состоящее из тканей молочной железы (долек и протоков). Согласно международной классификации одним из видов рака может быть высокодифференцированный рак молочной железы. При данном виде опухолевого образования молочные железы сохраняют свою продуцирующую функцию.
Среди заболеваний, распространенных у женщин, рак занимает место лидера среди остальных. Несмотря на постоянное развитие медицины, с каждым годом смертность по данному заболеванию возрастает.
Немного об аденокарциномах
Несмотря на то, что чаще заболевания поражает женскую часть населения, мужчины тоже страдают от этого недуга. Прогнозирование аденокарцином у мужчин плохое, по причине позднего диагностирования.
Аденокарциномой молочной железы называют раковое образование, развивающееся из клеток железистого эпителия этого органа. Учитывая то, что люди постоянно думают, что такая болезнь обойдет их стороной – они не много ею интересуются. Поэтому многие не знают, что существует несколько видав опухолевых образований.
Злокачественная опухоль, которая развивается из эпителиальных тканей — называется рак . Но в зависимости от того, какой эпителий переходит в состояние злокачественного образования, у больных диагностируют различные формы опухолей.
Согласно степени зрелости, специалисты выделяют такие виды аденокарцином:
- Недифференцированная аденокарцинома – различия между нормальной тканью желез и опухолевым образование видны как на тканевом, так и на клеточном уровне. Данному виду заболевания характерно быстрое прогрессирование, злокачественное течение и оно тяжело поддается лечению.
- Среднедифференцированная аденокарцинома (умеренно дифференцированный рак молочной железы) – раковое образование отдаленно по структуре похоже на нормальную ткань.
- Высокодифференцированная аденокарцинома – опухоль фактически не отличается от нормальных тканей и построению очень похоже на молочную железу.
Рак: классификация
Классификацию раковых образований проводят согласно прогноза и лечения. Согласно стадии заболевания классификация TNM основана на прорастании метастаз в регионарные лимфатические узлы и прорастании образования в соседние ткани.
Нулевая стадия – карцинома in situ. От 1 до 3 стадии заболевание считается излечимым. Специалисты дают хорошие прогнозы. 4 стадия (метастатическая) или дольковый рак молочной железы – имеет плохие прогнозы и плохо поддается лечению.
По уровню дифференциации, рак молочной железы различают:
- среднедифференцированный
- низкодифференцированный
- высокодифференцированный
Также важно оценить агрессивность роста опухолевых клеток. Самый лучший прогноз имеет неинвазивный рост раковых новообразований. При инвазивном раке эффективным будет лечение при выявлении заболевания на 1 стадии развития.
При наличии каких-либо признаков рака необходимо срочно обратиться за помощью к специалисту. После осмотра врач проведет прогнозирование течения болезни и составит методику лечения.
Проведение лечения

Программа лечения основывается на данные исследований. При этом учитываются результаты генетического, иммуногистохимического анализа, распространенность ракового процесса, результаты лабораторно- инструментальных методов исследований.
Только на первой стадии возможно выздоровление пациентки путём проведения оперативного вмешательства. Все последующие стадии лечатся при помощи комбинированного лечения, которое зависит от биологических особенностей новообразования. Для этого проводят иммуно- и химиотерапию, терапию гормональными средствами и лучевую терапию.
Читайте также:

