Если у ребенка на заднем проходе опухоль
Из статьи вы узнаете из-за чего может появиться шишка в области заднего прохода, что делать и как лечить недуг, какие мази и свечи можно применять?

Причины появления шишек между ягодицами
Шишка в заднем проходе у мужчин и женщин может появляться из-за разных причин. например, в результате:
- ушиба;
- банальной инъекции;
- единичного фурункула или фурункулеза;
- абсцесса;
- образования липомы;
- узловой эритемы;
- опухоли различного генеза;
- укуса насекомого;
- попадания в ткани аноректальной области инородного предмета;
- острой аллергической реакции на белье из синтетических волокон.
Чем бы ни оказалась шишка возле ануса – это повод для консультации с врачом, даже если причина появления известна и не вызывает опасения. Опасность заключается в недостоверном диагнозе и формировании осложнений, опасных для жизни.
Чем могут оказаться шишки в области ануса

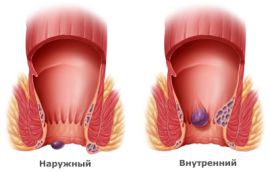
Чаще всего шишка возле заднего прохода – это геморроидальный узел, опухшие и воспаленные вены прямой кишки и перианальной зоны. Провоцирующими факторами появления геморроя являются:
- постоянные запоры;
- малоподвижный образ жизни;
- наследственная предрасположенность к геморроидальной патологии;
- чрезмерное использование слабительных;
- поднятие тяжестей;
- длительное статичное сидение или стояние;
- лишние килограммы;
- курение и алкоголизм;
- беременность.
К какому врачу обратиться с шишкой на попе
Шишка на анальности, особенно если она сопровождается болью, заставляет человека обратиться к врачу. Лечение патологических образований осуществляет проктолог или врач-хирург. Иногда может потребоваться консультация инфекциониста или онколога.
Что делать, если шишка возле заднего прохода лопнула и кровоточит
Разрыв шишек в заднем проходе – следствие очередного обострения запущенного геморроя с тромбозом геморроидальных узлов. Лопнувший варикозный узел – это открытая кровоточащая ранка с постоянной угрозой вторичного инфицирования или развития серьезной анемии, особенно у пожилых. Кровь нужно остановить. До посещения врача необходимо:
- использовать лед из холодильника в виде компресса проблемной зоны на 10-15 минут;
- дезинфицировать шишку в анальном отверстии перекисью водорода (можно сделать сидячую ванночку с прохладным, розовым раствором марганцовки);
- смазать узел геморроя мазью Вишневского;
- купировать боль поможет таблетка Кеторола, Ибупрофена, Нурофена;
- для снятия воспаления можно использовать свечи с прополисом или адреналином, способствуют заживлению облепиховые суппозитории.
В день разрыва шишки возле заднего прохода нужен постельный режим, ограничение физического труда, запрещено поднятие тяжестей. Врач подберет индивидуальную схему терапии для каждого.
Чем помазать геморроидальную шишку, если она болит
Применение мазей – самое разумное для уменьшения неприятных ощущений при наружном геморрое (непосредственный контакт с пораженной областью). Наличие специальных аппликаторов делает актуальным использование мазей и при внутреннем геморрое. Наиболее эффективны:

- Гепариновая мазь содержит гепарин и анестезин – применима при осложненных геморроидальных шишках, расположенных в области заднего прохода, убирает подкожные тромбы, не всасывается в кровоток (аналогично действует Гепатромбин – комбинированное средство на основе гепарина, аллантоина и декспантенола);
- Троксевазиновая мазь – местный венотоник, купирует пастозность, зуд, боль;
- Проктозан предназначен для снятия остроты геморроидального процесса, останавливает кровотечение, снимает боль, зуд, ускоряет регенерацию;
- Релиф (вся линейка мазей и гелей на основе масла акульей печени) – сильнейший анестетик и регенерант, за счет гормонального компонента Релиф Ультра особенно эффективна после операции по удалению геморроя – купирует воспаление, болевой синдром (конкурирует с линейкой мазь Проктоседил с гидрокортизоном);
- Прокто-Гливенол – улучшает отток лимфы, убирает воспаление, боль, пастозность;
- Безорнил – антисептик с болеутоляющим действием;
- Постеризан – иммуномодулятор, быстро снимает воспаление, боль, предупреждает прогрессирование геморроя;
- Ауробин – благодаря составу: декспантенол, триклозан, лидокаин – быстро снимает воспаление и боль, витамины – регенерируют ткани, убыстряют процесс выздоровления;
- Мазь Вишневского – на основе дёгтя, ксероформа оказывает антивоспалительное действие, дезинфицирует аноректальную зону;
- Мазь Флеминга – гомеопатическое средство от геморроя из экстракта календулы, гамамелиса, конского каштана, оксида цинка, ментола: подсушивает и предупреждает инфицирование;
- Левомеколь – комбинация метилурацила и левомицитина, используется при всех видах геморроя в качестве противовоспалительного и антибактериального средства.
В аптечной сети сегодня можно купить мази, гели, кремы для лечения и профилактики геморроидальных шишек отечественных и зарубежных производителей. По своей эффективности российские мази не уступают зарубежным аналогам, а стоят на порядок дешевле.
Профилактика патологий
Выполнение рекомендаций врачей по профилактике геморроя помогает избежать возможных неприятностей в будущем, поэтому относиться к ним следует с максимальным вниманием и ответственностью:

- диета обязана включать достаточное количество пищевых волокон, сбалансированный питьевой рацион (40 мл чистой воды на 1 кг веса человека);
- для оптимальной эвакуации каловых масс из кишечника нельзя допускать излишнего потребления молочных продуктов и мучных изделий;
- необходимо исключить алкоголь, чрезмерно острые или пряные блюда;
- периодически надо включать в рацион продукты, способные поддерживать нормальную микрофлору кишечника, минеральные воды, которые балансируют водно-солевой обмен;
- врачи советуют заняться гигиеной дефекации: никаких длительных сидений на унитазе, влажный туалет аноректальной зоны (в идеале – подмывание прохладной водой после каждого опорожнения кишечника);
- следует нормализовать двигательную активность: при сидячей работе – каждый час 10-минутная разминка в виде ходьбы или легких физических упражнений, тренировка мышц промежности и брюшного пресса (напряжение-расслабление);
- нужно избегать злоупотребления слабительными, которые не могут устранить причину запора, а лишь временно убирают симптом – провокатор геморроидальных узлов;
- тяжелый физический труд, поднятие тяжестей, силовые нагрузки в спортзале – табу;
- нестандартная интимная близость через ректум должна быть исключена;
- следует отказаться от ношения слишком обтягивающего белья, одежды, тугих поясов;
- каждый человек обязан следить за своим здоровьем: не диагностированные вовремя проблемы с поджелудочной железой, щитовидкой, набор веса, не леченное расстройство кишечника – лишний шанс заболеть геморроем, поэтому ежегодная диспансеризация должна стать нормой жизни;
- во время беременности для предупреждения застоя в малом тазу будущим мамам необходимо выполнять комплекс специальных упражнений, много гулять, ходить пешком, в питании использовать специально сбалансированную диету.
Выполнение рекомендаций – гарантия отсутствия патологии даже в варикозно расширенных анальных кавернах и формирования шишек в заднем проходе, аноректальной зоне.
Причины

Анальный канал выстлан слизистой оболочкой, покрывающей внутренний сфинктер, включая переходный эпителий и Z-линию. Он располагается между прямой кишкой и кожей. В этой области могут развиваться опухоли из различных тканей (чаще доброкачественного характера). Злокачественные опухоли в анусе возникают намного реже, что не исключает возможность одновременного наличия нескольких заболеваний в этой зоне.
Этиология большинства опухолей еще неизвестна, однако можно выделить следующие факторы, которые повышают риск их появления:
- Отягощенная наследственность, случаи онкологических заболеваний (в том числе другой локализации) у родственников;
- Нарушение режима и/или рациона питания;
- Опухоли других систем и органов у данного больного;
- Вредные привычки – курение, частое употребление алкогольных напитков, наркомания;
- Тяжелые условия труда, воздействие канцерогенных факторов (работа с сажей, асбестом, радиоактивными или химическими веществами);
- Нарушение кровоснабжения и/или иннервации перианальной области;
- Врожденные аномалии развития;
- Травмы, трещины, постоянное физическое раздражение (например, жесткой туалетной бумагой или неправильно подобранным нижним бельем);
- Эндокринные нарушения;
- Возраст > 45-50 лет
- Пристрастие к анальному сексу без соблюдения правил личной гигиены или пренебрежение здоровьем партнера;
- Воздействие инфекционных агентов – бактерии, вирусы, грибы;
- Наличие очагов хронической инфекции в близкорасположенных тканях – свищи, заболевания женских и мужских половых органов (особенно венерические).
Следует понимать, что при обнаружении неопределенного образования вблизи заднепроходного отверстия лишь в последнюю очередь стоит думать об опухоли. Поэтому всегда необходима срочная консультация врача (даже при отсутствии явных клинических проявлений).
Разновидности
Чаще всего опухоли располагаются у верхнего края внутреннего анального сфинктера или на коже заднего прохода. Однако в запущенных случаях или при злокачественном характере роста они способны распространяться далее по прямой кишке или переходить на окружающие ткани.
Среди злокачественных новообразований в анальном отверстии чаще всего (около 80%) встречается плоскоклеточный рак.
Доброкачественная опухоль возле заднего прохода может быть таких видов:
![]()
Полип/аденома;- Папиллома, остроконечная кондилома;
- Фиброма;
- Липома.
Сами по себе они не представляют угрозы для жизни, однако при отсутствии лечения некоторые из них могут озлокачествляться. Ввиду этого их удаление является одним из способов профилактики рака.
Аденомы чаще локализованы в слизистой оболочке анального канала или около него. Обнаружение лишь одного является основанием для проведения более глубокой диагностики, так как они могут поражать практически весь желудочно-кишечный тракт.
Они имеют чаще овальную или шаровидную форму до 3 см в диаметре, встречаясь как у детей, так и у взрослых. В большинстве случаев не беспокоят больного до того, как новообразование значительно увеличится в размерах. К тому же имеет значение локализация и гистологическое происхождение.
Первыми симптомами обычно являются следующие:
- Кровотечение из заднего прохода (при их травматизации);
- Чувство дискомфорта или наличия инородного тела в перианальной области;
- При значительном увеличении в размерах и множественном поражении приводят к проблемам со стулом (диарея или запор), также провоцируя ложные позывы к дефекации, появление отеков.
Наличие аденом является основанием для регулярного эндоскопического обследования, так как они играют роль в возникновении колоректального рака.
Причина появления наростов в аноректальной области и коже, окружающей ее, — вирус папилломы человека (ВПЧ), который в большинстве случаев передается половым путем.
Существует более 100 штаммов этого возбудителя, причем несколько из них с высокой долей вероятности способны спровоцировать развитие рака (16, 18, 31,35 и другие).
Главным признаком заболевания является разрастание кондилом/папиллом на коже вокруг заднего прохода, но при запущенном процессе они прорастают уже в анальное отверстие, вызывая жжение, зуд, различные слизисто-кровянистые выделения, дискомфорт. Чаще безболезненны, поэтому больные их обнаруживают случайно при посещении душа или туалета.
Фиброма представляет собой опухоль, происходящую из клеток соединительной ткани. Встречается нечасто, поэтому достоверных данных о причинах ее появления нет. Принято считать, что она носит наследственных характер, провоцирующие факторы — хроническое воспаление, травмы, пожилой возраст, гормональные и иммунные нарушения.
При критическом нарушении дифференцировки и деления клеток есть риск малигнизации (перехода в рак).
Основная жалоба, которая приводит больных к врачу – эстетический дискомфорт.
Липомы развиваются из жировой ткани, поэтому могут локализоваться практически в любом месте, в том числе и в перианальной области. Образования любого размера, плотности, чаще округлой формы. Значительное увеличение липом может вызывать чувство дискомфорта в этой области, при этом легко травмировать их поверхность, что замечают по появлению следов крови на бумаге, каловых массах, нижнем белье. Поврежденные опухоли могут воспалиться из-за присоединения вторичной инфекции, вызывая отечность окружающих тканей.
В канале заднего прохода располагается Z-линия, представляющая собой слизисто-кожный переход, гистологическое строение которого различно на разных уровнях. Большинство видов рака происходят именно из этого эпителия.
Злокачественная опухоль в заднем проходе бывает таких видов:
- Плоскоклеточная карцинома;
- Базаллиодиная карцинома;
- Карциномы анальных протоков;
- Карциномы, сочетающиеся с анальными свищами;
- Злокачественная меланома;
- Болезнь Боуэна;
- Эстамаммарная форма болезни Педжета.

Плоскоклеточные карциномы внешне выглядят в виде полиповидных или изъязвленных новообразований. Чаще всего располагаются по передней полуокружности ануса. Возвышаясь над уровнем кожи, они постоянно увеличиваются в размерах, а диагностика опытным врачом не вызывает затруднений.
На ранних стадиях их довольно сложно макроскопически дифференцировать от папилломы, первичного сифилитического шанкра, анальной трещины или выпавших геморроидальных узлов. Долгое время заболевание протекает без выраженных признаков, но становится случайной находкой при прохождении профилактических осмотров, выполнении гигиенических процедур или половом акте.
Этот вид опухолей произрастает из эндо-эктодермальной переходной линии в верхней трети заднего прохода. По своему морфологическому строению они сходны с базальноклеточной карциномой кожи, что и обусловило их название. Заболевание имеет тенденцию к формированию изолированных опухолевых конгломератов из клеток, которые содержат мелкие круглые ядра правильной формы.
Протоки анальных желез открываются на уровне переходной линии. Карциномы, произрастающие из них, встречаются очень редко. Они представляются собой плоскоклеточную опухоль, преимущественно поражая подслизистый слой. С прогрессированием заболевания может происходить их изъязвление, что сопровождается развитием болевых ощущение или симптомов интоксикации при присоединении вторичной инфекции. На поздних стадиях карциному анального протока почти невозможно отличить от других видов рака заднего прохода у человека.
Хронический парапроктит обычно не приводит к развитию рака. Однако длительно персистирующие свищи или абсцессы, которые не подвергались должному лечению, являются типичным очагом инфекционного воспаления. Это приводит к изменениям созревания и роста клеток (мета- и дисплазия), что потенциально повышает риск малигнизации.
При этом возможно сочетанное развитие как парапроктита, так и анального рака другого происхождения, поэтому далеко не всегда можно установить прямую связь.
На сегодняшний день меланома является одной из наиболее злокачественных и тяжелых онкологических заболеваний, которое очень быстро прогрессирует и метастазирует.
Сперва возникает новообразование в виде небольшого полипа в области анального канала. Иногда ее путают с геморроидальным узлом, в котором произошел тромбоз, ввиду формы и гладкой поверхности.
Постепенно они начинают возвышаться над кожей, склонны к изъязвлению, беря начало от переходной линии. Рост происходит по направлению к прямой кишке. Заболевание может очень быстро пройти все стадии развития, никак не проявляя себя, в чем состоит основная его опасность. Чаше всего обнаруживают в первую очередь метастазы при появлении жалоб со стороны других органов.
Наиболее редко встречающееся злокачественное заболевание перианальной зоны, которое представляет достаточно большие трудности в диагностике, поэтому чаще принимается за другой вид рака, особенно на последних стадиях.
Проявляется в виде экземоподобного поражения аноректальной зоны, возвышаясь над уровнем кожи. Опухоль имеет мягкую консистенцию и мокнущую поверхность красновато-серого оттенка. Фактически болезнь Педжета является слизь-продуцирующей карциномой, которая происходит из перианальных потовых желез, распространяясь интрадермально.
Диагностика
В случае обнаружения подозрительного новообразования, необходимо в ближайшее время обратиться к участковому врачу (даже при отсутствии жалоб или других симптомов). Он проведет осмотр и направит к соответствующему специалисту (проктолог, онколог, дерматовенеролог).
Постановка диагноза в отношении опухолей перианальной области в обязательном порядке требует морфологической верификации. Только после исследования образцов ткани гистологом возможно определить вид, степень злокачественности и прогноз для больного.
На приеме врач обязан проводить клинический осмотр, включающий следующие моменты:
- Исследование кожи в перианальной области с целью обнаружить не только опухоль, но и возможные свищевые ходы, мацерацию, изъязвление;
- Пальпация лимфатических узлов;
- Осмотр у гинеколога для женщин с целью исключения вероятности распространения опухоли за стенки влагалища, а также для раннего выявления рака шейки матки (необходимо исследование мазка по Папаниколау);
- Пальцевое исследование прямой кишки в обязательном порядке;
- Осмотр уролога/андролога у мужчин;
На фоне рака анального канала в 3-5% случаев устанавливают сочетанный рак шейки матки или цервикальную интраэпителиальную неоплазию.
Больному назначают проведение основных клинических исследований крови, мочи и кала. В некоторых случаях может быть рекомендовано определение онкомаркера SCC. При подозрении на нетипичную природу опухоли список необходимых анализов расширяется по усмотрению лечащего врача.
Всем пациентам необходимо выполнение колоно- или аноскопии с биопсией для последующего гистологического исследования. До этого невозможно составление никакого плана лечения.
Для уточнения стадии заболевания может потребоваться проведение МРТ/КТ/УЗИ органов малого таза. Это исследование позволяет оценить распространение, глубину инвазии, а также потенциальное поражение регионарных лимфатических узлов.
Если была подтверждена злокачественная природа опухоли, могут потребоваться дополнительные исследования других систем органов для исключения метастазов в них, например, ПЭТ-КТ
Общие принципы лечения
Основным способом лечения опухолей перианальной области является хирургическое вмешательство при наличии противопоказаний к химиолучевой терапии, или остаточных явлений/рецидива заболевания, которые были подтверждены гистологически.
Опухоль возле ануса лечат после заключения врача-морфолога, который установил ее вид при исследовании биоптата. Доброкачественные новообразования в настоящее время удаляют следующими методами:
- Хирургическое иссечение;
- Лазер;
- Криотерапия;
- Электрокоагуляция;
- Радиоволновой скальпель.
В случае рака необходимо комбинированное лечение по таким принципам:
На последних стадиях рака выполняют радикальные операции с наложением колостомы по показанию на фоне химиолучевой терапии. При тяжелом состоянии больного возможна лишь паллиативная помощь.
Основной критерий выздоровления раковых больных – выживаемость в течение 5 лет после проведения лечения.
Гарантированный ответ в течение часа
Но это далеко не так, малыши тоже могут быть подвержены этому малоприятному недугу.
Мы предлагаем ознакомиться Вам с данной статьей, чтобы столкнувшись с этой проблемой, вы могли четко понимать причины возникновения, пути и методы лечения, а так же профилактику данного заболевания.
Основные симптомы геморроя у ребенка
Дети, начиная с трех лет, уже могут четко описать свое состояние. Если малыш указывает на то, что имеется постоянный дискомфорт в области прямой кишки и анального отверстия, следует обратить внимание на состояние здоровья ребенка. Этот дискомфорт может носить характер жжения, покалывания, зуда, чувства инородного тела. Малыш может чесать или постоянно трогать попу, плакать, быть раздражительным.
Геморрой у детей младше трех лет может протекать совершенно бессимптомно и только лишь случайно замеченные признаки данного заболевания могут указать на него. К ним относится: выпячивание области ануса при потугах сходить в туалет или при плаче малыша. Как только ребенок успокаивается и перестает тужиться – выпирающие узелки исчезают.
На поверхности каловых масс можно обнаружить алую кровь, которая попадает туда из трещины прямой кишки (но этот симптом не обязателен в каждом случае детского геморроя).
У ребёнка может повыситься температура тела, которая будет связана с начавшимся воспалительным процессом в геморроидальных узлах.
Иногда (очень редко) у детей может возникать острый геморрой, который связан с тромбозом геморроидального узла. В этом случае у ребенка появляется ярко выраженная резкая боль в области анального отверстия. Подросший малыш о ней может рассказать сам, а грудной будет плакать и беспокоиться.
Следует помнить, что геморрой у ребенка можно принять и другую не менее серьезную патологию прямой кишки (выпадение, киста).
Если у малыша появилось выпячивание в области анального отверстия, то ребенка как можно скорее следует показать врачу. Своевременно установленный диагноз и правильное лечение помогут очень быстро избавиться от этой проблемы.
Причины развития геморроя у детей
У маленьких детей причинами геморроя может выступать как одна причина, так и их комплекс.
Причина №1. Сидение на горшке более 10 минут. Это провоцирует застой крови в малом тазу.
Причина №2. Сильные и долгие потуги на горшке.
Причина №3. Частые запоры у малыша. Они возникают вследствие нарушения режима приемов пищи, не сбалансированного рациона питания (отсутствие или недостаточное количество овощей и фруктов, малое количество воды, сухомятка), нарушенной микрофлоры кишечника.
Причина №4. Частые истерики и длительный плач малыша. Это приводит к тому, что вследствие усиленного прилива крови к органам малого таза, очень резко повышается внутрибрюшное давление, которое является причиной застоя крови в венах и капиллярах прямой кишки.
Причина №5. Наследственность. Заболевание геморроидальных вен может быть наследственным, если к этому предрасположен, хотя бы один из родителей. Врожденный геморрой может проявляться уже с первых дней после рождения малыша. При попытках сходить в туалет или плаче геморроидальные узелки выпячиваются наружу, доставляя ребенку дискомфорт.
Причина №6. Воспалительные процессы в толстом кишечнике.
Причина №7. Опухолевые образования в толстом кишечнике.
Причина №8. Инфекции толстого кишечника.
Причина №9. Сниженная физическая активность ребенка. Если ребенок ведет малоподвижный образ жизни и постоянно сидит – это может стать причиной образования геморроя.
Особенности течения геморроя у детей и прогноз выздоровления
Внешний осмотр ануса ребенка позволяет специалисту сразу оценить, насколько сильно расширены вены заднего прохода. Визуально, они имеют воспаленный и набухший вид. Слизистая оболочка прямой кишки воспалена, так как постоянно травмируется выходящими каловыми массами и не получает в достаточном объеме питательных веществ.
Если больной ребенок не получает правильного лечения, узлы выпадают и кровоточат, а это может вызывать снижение гемоглобина и анемию.
Если мама у своего малыша заметила признаки геморроя, то следует помнить, что обратиться к специалисту нужно как можно скорее и не стеснятся возникшей деликатной проблемы, так как осложнения в виде тромбоза и некроза геморроидальных узлов могут возникнуть в любой момент.
Специалисты в области проктологии выделяют несколько стадий течения геморроя у детей:
- У ребенка наблюдаются небольшие по размеру геморроидальные узлы, могут присутствовать небольшие болевые ощущения или зуд.
- У ребенка наблюдается ярко выраженное выпячивание не только геморроидальных узлов, но и всей области мягких тканей, находящейся рядом с задним проходом.
- У ребенка выпадают из анального отверстия геморроидальные узлы, наблюдается сильный отек заднего прохода. У малыша возникают очень сильные болевые ощущения.
Детской проктологией занимаются детские хирурги. Но это не единственный специалист, с которым Вам придется сотрудничать в борьбе с этим недугом. Самой частой причиной геморроя является нарушение опорожнения кишечника. Чтобы искоренить эту проблему нужно обратиться к детскому педиатру и гастроэнтерологу.
Как и чем лечить детский геморрой?
Дорогие родители, запомните, пожалуйста, одно очень важное правило: Лечить геморрой у ребенка нужно только под контролем врача!
Рекомендации, которые будут приведены в этой статье, должны быть использованы только с разрешения и под контролем детского проктолога или хирурга, знающего полную историю болезни вашего малыша.
Консервативное лечение геморроя
К консервативным методам лечения геморроя относят мази и свечи. К сожалению, специально детских препаратов для лечения данного заболевания не выпускают, поэтому врачи пользуются взрослыми средствами, рассчитывая дозировку в зависимости от возраста и веса малыша.
Следует учесть, что не все свечи для лечения геморроя, имеющиеся на прилавках в аптеке, можно применять для детей. Обычно, в инструкции препарата описываются четкие возрастные ограничения и содержатся предупреждения о возможных побочных эффектах.
Свечи, не содержащие возрастных ограничений:
- Ультра;
- Релиф;
- Гинкор прокто;
- Гепатромбин Г;
- Свечи с облепиховым маслом.
Массаж в лечении детского геморроя
Для устранения венозного застоя крови и активизации кровообращения в области прямой кишки малыша, специалист может дополнительно к лечению свечами и мазями назначить и специальный массаж, который дает хорошие результаты.
Противопоказания для проведения лечебного массажа:
- Туберкулез кишечника и брюшной полости;
- Острые воспалительные заболевания внутренних органов ребенка;
- Опухолевые процессы брюшной полости;
- Желудочно-кишечные заболевания;
- Склонность к кровотечениям;
- Желудочно-кишечные заболевания период обострения и в острой стадии.
Обычно, применение данного метода не используется в детской проктологии. Но существуют отдельные случаи, когда это необходимо, например наследственный геморрой. При помощи хирургического вмешательства под общим наркозом происходит иссечение узлов с прошиванием их питающих сосудов.
Народные средства в лечении детского геморроя
Деткий крем. Средство, помогающее снять симптомы детского геморроя – это обычный детский крем.
Проследите, чтобы в состав входили: пантенол, витамин А, витамин Е, масло какао. Крем снимет зуд и отечность, уменьшит кровоточивость узлов.
Сидячие ванночки с отварами трав. Они обладают прекрасным эффектом. Череда, ромашка, календула, кора дуба – помогут справиться с детским геморроем.
Рецепт приготовления сидячих ванночек для ребенка: 2-3 столовые ложки цветков вышеперечисленных трав заливают 1 стаканом кипятка. Закрывают посуду плотно крышкой и настаивают в течение 1 часа. Далее отвар нужно процедить и использовать для сидячих ванночек (геморроидальные узлы должны быть погружены в жидкость) или микроклизм. Температура ванночки не должна превышать 37 градусов. Отвар нужно применять до облегчения симптомов заболевания, но не реже 1-2 раз в неделю.
Паровая ванна из ромашки. Залить ромашку горячей водой (500 мл.), накрыть емкость крышкой и оставить на 5 минут. После, посадить ребенка голой попой над тазиком (ванночкой, ведром или литровой банкой) и плотно накрыть теплым одеялом. Принимать данную ванну нужно в течение 5-6 минут (но не дольше) по 1-2 раза в день, около 5-ти дней подряд.
Микроклизмы с маслом шиповника или облепихи. Данную процедуру можно проводить только при отсутствии аллергических реакций на данные препараты. Для проведения одной процедуры необходимо 30-100 мл масла (в зависимости от возраста ребенка). Его необходимо нагреть до 37- 40°С. После этого с помощью маленькой резиновой груши с мягким наконечником (предварительно обмазанным маслом) ввести в задний проход. Далее ребенок должен полежать спокойно минимум 10 минут. Проведение данной процедуру способствует мягкому выведению кала и заживлению микротрещинок прямой кишки.
Мазь Вишневского. Для наружных геморроидальных узлов можно использовать данную мазь, она создает жировую пленку, оказывая тем самым согревающее действие и, раздражая нервные окончания, усиливает приток крови к месту воспаления и оказывает регенерирующее действие.
Профилактика геморроя у детей
Если причина геморроя связана с тем, что у ребенка нарушен образ жизни ребенка и его привычки питания, то никакое лечение не будет эффективным, если не изменить образ жизни малыша.
Самым важным является нормализация стула ребенка. Следите, чтобы у него не возникало запоров. Включайте в детский рацион продукты, богатые клетчаткой и пищевыми волокнами: овощи, фрукты, хлеб из цельнозерновой муки, отруби. Эти продукты призваны стимулировать сокращение кишечника и препятствовать скапливанию каловых масс в прямой кишке.
Пусть ребенок ест часто, но малыми порциями. Избегайте соленой, острой, жареной, копченой пищи. Включите в рацион ребенка кисломолочные продукты. Они нормализуют микрофлору кишечника и ликвидируют запоры.
Следите за весом ребенка. Полные дети в несколько раз больше склонны к возникновению геморроя.
Ребенок должен выпивать достаточное количество обычной воды, именно воды, а не сока, морса или чая.
Ограничьте время пребывания ребенка за компьютером, телевизором. Сидячий образ жизни - еще одна главная причина развития геморроя у детей. Старайтесь как можно больше гулять, заниматься совместными делами или, если малыш уже подрос, отдайте его в спортивную секцию (с разрешения врача).
Дорогие родители, если у вас возникли вопросы, на которые вы не нашли ответы в этой статье, то задайте их нашим врачам-консультантам.
Читайте также:


