Доброкачественная опухоль оболочек головного или спинного мозга

В современной медицине насчитывается более 120 видов первичных опухолей мозга, и большая часть из них относится к доброкачественным. Основное отличие от злокачественных новообразований заключается в том, что их развитие происходит очень медленно, в самых различных местах головного мозга и из клеток различного типа. Проявляются они по-разному, поэтому и подходы к лечению могут быть абсолютно разными. Но в большинстве случаев они хорошо поддаются лечению и у больных благоприятный прогноз.
Это всегда только первичные новообразования, которым не свойственны рецидивы и наличие метастазов. Каждый вид опухоли (а их на сегодня условно объединили в 12 групп) имеет своё название, которое происходит от названия клеток, которые начали активно делиться.

Причины образования опухоли
Что провоцирует начало роста новообразования однозначно сказать нельзя, но медики отмечают ряд факторов, которые способствуют их делению:
- генетическая предрасположенность. Опухоль мозга может диагностироваться у новорожденного, в редких случаях – у эмбриона во внутриутробный период,
- воздействие электромагнитных волн (в том числе мобильная связь),
- инфракрасное и ионизирующее излучения,
- ГМО в употребляемых продуктах,
- радиоактивное воздействие – наиболее распространённая причина возникновения опухоли по наблюдениям медиков,
- длительный контакт с токсичными химикатами: контакт с ртутью, свинцом, мышьяком и т.п.,
- вирусы папилломатоза человека.

Симптоматика доброкачественной опухоли головного мозга
Появление опухоли в головном мозге независимо от характера образования проявляется по-разному. Нарушение нормального строения происходит в любом органе в процессе обновления, во время процесса деления клеток. В организме в процессе деления аномальные клетки уничтожаются иммунной системой, но в мозге всё происходит несколько иначе: он окружен клеточным барьером, который не допускает клетки иммунитета внутрь. Аномальные клетки начинают беспрепятственно делиться. Именно поэтому симптомы опухоли проявляются только тогда, когда она уже начинает сдавливать прилегающие ткани или продукты её жизнедеятельности начинают поступать в кровь.
Постепенный рост клеток оказывает воздействие (давление) на здоровые клетки головного мозга, находящиеся поблизости. В зависимости от локализации происходят изменения в той или иной области, отвечающей за определённые функции – речь, память, слух и т.д. Именно по этим признакам во многих случаях до проведения исследований можно предположить даже область мозга, в которой образовалась опухоль.
Начальная стадия, как правило, проходит бессимптомно, что и мешает её ранней диагностике. У пациента могут возникнуть незначительные недомогания, которые характерны для ряда других неврологических заболеваний. К первичным симптомам относятся:
- головные боли, усиливающиеся в ночное время или при физических нагрузках,
- снижение уровня интеллекта, проблемы с памятью,
- расстройства речи (невнятность произношения, изменение темпа),
- расстройства слуха,
- нарушение координации движений,
- рассеянное внимание,
- ухудшение зрения,
- парез лица или пальцев,
- психические нарушения,
- тошнота, провоцирующая рвоту, независящая от приёма пищи,
- спазмы мышц, судороги,
- периодическое онемение конечностей,
- сонливость, быстрая утомляемость.
Все эти симптомы могут относиться и к другим заболеваниям, но если их проявление учащается и усиливается, приводит к ухудшению общего состояния, необходимо обратиться к врачу. Правильно поставленный диагноз и вовремя начатое лечение дают шанс на скорейшее выздоровление и более благоприятные прогнозы.

Виды доброкачественных образований
В формировании доброкачественных образований в мозге участвуют нервные клетки, кровеносные сосуды и ткани мозгового вещества. В зависимости от места образования и характера различают следующие виды доброкачественных новообразований:
- Менингиома. Самый распространённый вид опухоли. В большинстве случаев диагностируется у женщин старше 40 лет. В её развитии задействованы твёрдые ткани оболочки спинного или головного мозга. Может расти как внутрь черепа, так и наружу, вызывая утолщение черепных костей. На поздних стадиях она способна перерождаться в злокачественную и давать метастазы в другие органы,
- Аденома гипофиза. На её долю приходится около 10 % всех новообразований. Чаще всего образуется у женщин репродуктивного возраста или у пожилых людей. Сопровождается аномальным размножением железистых клеток и переизбытком гормонов. Имеет небольшие размеры, отличается медленным ростом и приводит к сбою в работе эндокринной системы,
- Гемангиобластома. Очень редкий вид опухоли, которая образуется из сосудистых тканей головного или спинного мозга,
- Олигодендроглиома. Локализуется в белом веществе головного мозга, состоит из множественных кист,
- Высокодифференцированная эпендиома. Встречается в 3% от всех первичных опухолей. Локализуются в желудочках головного мозга и нарушает их функции. Имеют свойство перерождаться в злокачественную форму. Чаще всего диагностируются у детей до 3-х лет,
- Астроцитома. Развивается из клеток-астроцитов, питающих нейроны. Может достигать больших размеров,
- Хондромы. Формируются из хрящевой ткани в области гипофиза, у основания черепа. Могут быть как одиночными, так и множественными и достигать больших размеров. Для них характерен очень медленный рост. Очень редко диагностируются,
- Шваннома. Развивается из клеток слухового нерва (шванновских клеток), называемого акустическим или 8-ым черепным. Локализуется в области задней ямки. Диагностируется у женщин среднего возраста, отличается очень медленным ростом,
- Глиома. Образовывается в стволе головного мозга. Диагностируется у детей в возрасте до 5 лет. Больной имеет благоприятный прогноз, поскольку опухоль хорошо поддаётся лечению,
- Эпендиома. Поражает желудочки головного мозга. Имеет свойство перерождаться в злокачественную,
- Кисты. Доброкачественные образования, но при расположении в отделах, отвечающих за жизненно важные функции организма, могут вызвать серьёзные осложнения. Имеют разнообразную структуру в зависимости от наполнения: арахноидальные (с жидкостью), коллоидные (с желеобразным наполнением) и т. п.,
- Липомы. Диагностируются очень редко. Множественные или единичные, они расположены в области мозолистого тела.

Диагностика доброкачественной опухоли мозга
Определить наличие опухоли важно на ранней стадии, как только появились первые тревожные признаки. Первичный осмотр и диагностику проводит врач-невролог. Он оценивает состояние вестибулярного аппарата, проверяет зрение, оценивает состояние органов слуха и обоняния. При необходимости, если всё-таки есть подозрения, назначается ряд дополнительных обследований при помощи специальной аппаратуры, при помощи которых можно с точностью выявить очаг, определить его локализацию, границы, размеры и характер.
- Энцефалография. Позволяет определить наличие новообразований, выявить изменения в мозге. Но это не достаточно информативный метод для полной диагностики,
- МРТ или КТ головного мозга. Наиболее информативные способы, позволяющие точно определить наличие опухоли, её параметры, по ним можно судить о состоянии сосудов и тканей мозга,
- Позитронно-эмиссионная томография (ПЭТ) – исследование, уточняющее размеры опухоли,
- Магнитно-резонансная ангиография. Проводится для исследования сосудов, питающих опухоль. Для получения данных используется контрастирующая жидкость, позволяющая с точностью определить границы новообразования.
- Стереотаксическая биопсия. Для того чтобы назначить лечение и составить план проведения операции, строится 3D-модель мозга с расположенной в ней опухолью и определяется участок, из которого при помощи зонда проведётся забор материала для биопсии.
При подтверждении наличия опухоли проводится ряд дополнительных исследований, позволяющих определить её доброкачественность, развёрнутое исследование крови, анализ спинномозговой жидкости.

Особенности лечения при подтверждении диагноза
Основной метод лечения при диагностировании доброкачественной опухоли – операция. Её проведение возможно только в том случае, если есть чёткие границы между опухолью и мозговыми оболочками. Если опухоль уже проросла в оболочки мозга, плановое оперативное вмешательство невозможно. Но если происходит активное сдавливание участка мозга, и в результате удаления части новообразования состояние больного может улучшиться, проводят частичное удаление опухоли.
В случае если опухоль блокирует ток спинномозговой жидкости или мешает движению крови по сосудам, до проведения операции под контролем МРТ может проводиться шунтирование – установка системы гибких трубок, которые частично восполнят дефицит ликвороносных путей.
Удаление новообразования может проводиться несколькими способами:
- скальпелем (краниотомия). Проводится трепанация черепа и удаление опухоли, но при этом методе возрастает шанс повреждения близлежащих тканей мозга, что в дальнейшем может отразиться на рефлекторных функциях пациента,
- лазером. При помощи высокой температуры он выпаривает лишние клетки не оказывая воздействия на близлежащие,
- ультразвуком. Звук высокой частоты дробит опухоль на мелкие части и путем всасывания под отрицательным давлением выводит их из полости черепа. Этот метод используется только при подтверждённой доброкачественности новообразования,
- радионож. Выпаривает ткани опухоли, не допуская тканевого кровотечения, и одновременно облучает прилегающие участки мозга гамма-лучами.
После операции по удалению опухоли, особенно в случае частичного удаления, требуется активная медикаментозная поддержка больного. Назначаются снотворные, обезболивающие и успокоительные препараты. Уменьшить послеоперационный отёк мозга позволяет приём гормональных средств.
После удаления доброкачественной опухоли пациенту не назначается химиотерапия, поскольку она не метастазирует в другие органы.

Возможные осложнения
Операции на мозг проводятся нейрохирургом. Порой достаточно сложно провести удаление опухоли, не затронув какое-либо нервное окончание. На этой почве возможно возникновение следующих осложнений:
- снижение зрения,
- нарушение речи (замедление темпа),
- пониженная работоспособность,
- судорожный синдром.
Восстановительный период должен проходить в спокойной обстановке, без лишних стрессов и волнений. Его длительность зависит от размеров удалённой опухоли и её удалённости от мозговых центров: чем крупнее опухоль, тем больше времени нужно на реабилитацию.
У большинства прооперированных пациентов благоприятный прогноз, а значит при дальнейшем выполнении рекомендаций и постоянном контроле больше шансов на полное излечение. Главное, не заниматься самолечением и внимательно следить за состоянием здоровья.
Доброкачественные новообразования (опухоли) мозговых оболочек спинного и головного мозга — результат аномальной активности клеток, располагающихся между защитной оболочкой мозга или на ее поверхности.
В США ежегодно диагностируется примерно 10 тысяч случаев подобных заболеваний. Большинство доброкачественных новообразований развивается на поверхности мембраны спинного и головного мозга без распространения на другие органы. Эти опухоли называют первичными. Вторичные опухоли часто являются следствием онкологических заболеваний и представляют угрозу для жизни человека. Динамика образования этих опухолей такова, что появляются они у людей молодого и среднего возраста чаще, чем у пожилых.
Менингиома оболочки головного и спинного мозга. Типы менингиом
Рисунок 1. Схема менингиомы
Менингиома — это доброкачественное новообразование оболочки головного мозга. Развивается она из клеток мембраны, окружающей как головной, так и спинной мозг.
Существует три слоя мозговых оболочек: твердая, паутинная и мягкая. Большинство менингиом (около 90%) относятся к категории доброкачественных опухолей, еще 10% являются злокачественными. В зависимости от места расположения, менингиомы могут быть как малых размеров, так и очень больших. Динамика их роста иногда характеризуется всплесками активности, во время которых новообразование начинает активно расти. Никакого способа предсказать темпы роста менингиом не существует. Сделать это можно при помощи постоянного наблюдения и контроля состояния опухоли.
Чаще всего менингиомы оболочки головного и спинного мозга единичны, но встречаются также случаи множественного их образования. Кроме того, в зависимости от места расположения на поверхности мембраны, врачи выбирают различные варианты их лечения. Около 27% первичных опухолей головного мозга – это доброкачественные менингиомы. Остальные типы опухолей являются злокачественными и встречаются чаще.
Спинной мозг, который расположен внутри позвоночника, содержит пучки нейронов, передающих нервные импульсы от мозга к нервным окончаниям, следовательно, по всему телу. Новообразования, хотя и доброкачественные, мешают адекватной и полноценной передаче этих импульсов, ухудшая качество передающей способности нейронов.
Типы менингиом
Существует 9 основных типов менингиом, различаются они в зависимости от формы и структуры. Однако за последние десятилетия количество наиболее распространенных типов менингиом сократилось.
Выпуклые менингиомы
Образуются на передней части мозговой оболочки, бессимптомны, пока не достигают крупных размеров. Основные симптомы: очаговые неврологические дефициты, головные боли.
Серповидные и парасаргиттальные менингиомы
Обонятельные радиальные менингиомы
Появляются на участке оболочки, содержащей нервы, идущие от мозга к носу. Эти нервы отвечают за ощущение запахов, поэтому часто эти менингиомы приводят к полной или частичной потере обоняния. Вырастают порой до больших размеров, болезненны.
Клиновидные менингиомы
Располагаются на участке мозговой оболочки позади глаз. Основные симптомы: потеря зрения и чувствительности лица, онемение мышц лица. В этом участке тела полное удаление новообразований довольно проблематично.
Менингиома задней черепной ямки
Образуется на оболочке нижней стороны мозга. Сжимает черепные нервы, приводя к потере слуха, острой боли лицевых мышц.
Тенториальные менингиомы
Появляются в месте соединения спинного мозга с головным (магнум). Основные симптомы: трудности при ходьбе, спазмы, сопровождаемые болью.
Спинные менингиомы
Появляются на уровне груди, в грудном отделе позвоночника на участке оболочки спинного мозга. Бывают интрадуральные и экстрамедуллярные (внутренние или наружные). Основные симптомы: боли в результате сдавливания нервных окончаний, боли в конечностях.
Причины и симптомы менингиом мозговых оболочек
Поскольку большинство менингиом мозговых оболочек растут очень медленно, симптомы развиваются постепенно, иногда не появляясь совсем. Наиболее распространенные симптомы доброкачественных новообразований мозговых оболочек головного мозга:
- головная боль, мигрень;
- судороги, проблемы с четкостью зрения;
- слабость рук и ног (человеку в буквальном смысле тяжело стоять на ногах);
- онемение конечностей и лица;
- проблемы с речью, сонливость, вялость.
Основные симптомы опухолей спинной мозговой оболочки:
- боль в шее, покалывание в спине;
- слабость рук или ног;
- снижение сенсорной чувствительности рук;
- изменение температурного восприятия;
- потеря контроля над мочевым пузырем;
- слабость кишечника;
- отеки, чувство тяжести или распирания в участке с доброкачественным новообразованием
Причины появления опухолей мозговых оболочек спинного и головного мозга до настоящего времени точно не определены. Некоторые специалисты придерживаются мнения, что определяющее значение для появления такого новообразования имеют:
- возраст, питание, условия жизни;
- стрессы, прием лекарственных препаратов (например, гормональная терапия);
- высокие дозы радиации.
Лечение доброкачественных новообразований оболочек спинного и головного мозга
Первичные доброкачественные новообразования оболочки спинного и головного мозга удаляются хирургическим путем, если это возможно. При нераковых опухолях не применяют такие популярные методы лечения, как лучевая и химиотерапия.
Дополнительные методы лечения: кортикостероиды, принимаемые курсами. Их использование уменьшает отек спинного мозга, провоцируемый опухолью. Во многих случаях эффективной является физиотерапия — различные комплексы упражнений, направленные на восстановление координации, укрепление мышц, а также набор мышечной массы. При бессимптомном течении заболевания удаление можно отложить на неопределенный срок, вплоть до момента, когда новообразование начнет расти. Этого может и не произойти, если менингиома малых размеров, показано наблюдение врача и периодическая диагностика новообразования при помощи КТ или рентгенограммы. Расположение менингиомы не всегда благоприятно для ее удаления. В некоторых случаях удаляется только видимая и доступная часть опухоли.
По материалам:
National Institute of Neurological Disorders and Stroke
American Brain Tumor Association
Children's Brain Tumor Foundation
Brain Tumor Society
Macmillan Cancer Support
Brigham and Women's Hospital 2015
2005-2015 WebMD, LLC
Болезни нервной системы
Общее описание
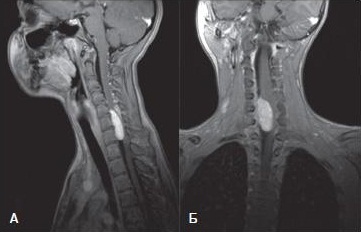
Менингиома — это наиболее распространенная экстрамедуллярная опухоль спинного мозга (50%).
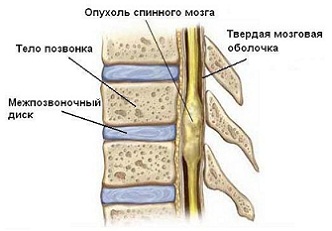
Опухоль оболочечно-сосудистого ряда, плотно фиксирована к твердой мозговой оболочке. Чаще располагается субдурально.
Новообразования спинного мозга отмечаются в 8–10 раз реже новообразований головного мозга. У взрослых спинальные опухоли выявляют в 40–60 лет.
Характерно постепенное развитие заболевания — в течение 5–10 лет. Первоначально могут беспокоить боль в спине, парестезии — 70%. Боли распространяются по ходу пораженного корешка, при положении лежа усиливаются. Позже нарушается чувствительность ниже уровня болевых ощущений, развиваются тазовые дисфункции.
При прогрессировании роста опухоли происходит поперечное поражение спинного мозга. От уровня расположения опухоли зависит клиническая симптоматика.
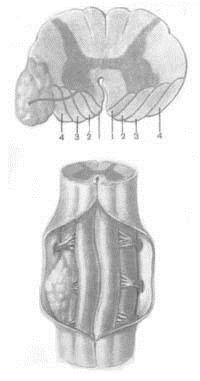 | 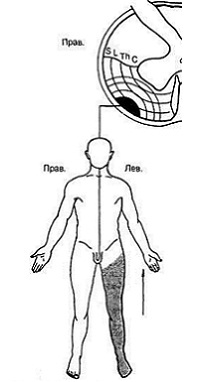 |
| Экстрамедуллярная опухоль спинного мозга | Расстройства чувствительности при экстрамедуллярной опухоли в верхнешейном отделе спинного мозга. Чувствительные расстройства, проявляясь на противоположной стороне, распространяются вверх |
Симптомы доброкачественного новообразования оболочек спинного мозга
Клинические проявления экстрамедуллярных опухолей складываются из 3-х синдромов:
- корешкового;
- синдрома поражения половины спинного мозга;
- синдрома поперечного поражения спинного мозга.
В неврологическом статусе выявляют расстройства чувствительности в области поражения корешков, понижение или отсутствие сухожильных рефлексов; локальные парезы с мышечной атрофией. При перкуссии или пальпации остистых отростков возникают корешковые боли, иногда проводниковые парестезии. Положительный симптом ликворного толчка. По мере увеличения объема опухоли происходит сдавление спинного мозга — появляются проводниковые боли, чувствительные расстройства с парестезиями.
Синдром Броун-Секара развивается при локализации опухоли на боковой, переднебоковой или заднебоковой поверхностях спинного мозга, проявляется на стороне опухоли центральным парезом, нарушением мышечно-суставного чувства, вибрационной, двумерно-пространственной чувствительности. Контралатерально выявляется болевая, температурная, тактильная гипестезия.
Постепенно проявляется симптоматика сдавления поперечника спинного мозга, что приводит к развитию парапареза/параплегии. Парезы и нарушения чувствительности первоначально появляются в дистальных отделах тела, затем поднимаются вверх до границы пораженного сегмента спинного мозга.
Диагностика
- Магнитно-резонансная томография спинного мозга.
- Гистология опухоли (структура опухоли).
- Другие экстрамедуллярные опухоли (невринома, ангиоретикулема, липома).
- Первичные и метастатические поражения позвоночника.
- Сдавление спинного мозга и корешков гранулемами, холестеатомой, паразитарными кистами.
Лечение доброкачественного новообразования оболочек спинного мозга
Лечение — хирургическое. Назначается только после подтверждения диагноза врачом-специалистом.
Рекомендации
Рекомендуется консультация нейрохирурга, магнитно-резонансная томография спинного мозга.
Опухоли спинного мозга — новообразования первичного и метастатического характера, локализующиеся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Клиническая картина спинальных опухолей вариабельна и может включать корешковый синдром, сегментарные и проводниковые сенсорные расстройства, одно- или двусторонние парезы ниже уровня поражения, тазовые нарушения. В диагностике возможно применение рентгенографии позвоночника, контрастной миелографии, ликвородинамических проб и исследования ликвора, но ведущим методом является МРТ позвоночника. Лечение осуществляется только хирургическим путем, химиотерапия и лучевое воздействие имеют вспомогательное значение. Операция может заключаться в радикальном или частичном удалении спинального новообразования, опорожнении его кисты, проведении декомпрессии спинного мозга.
- Классификация
- Симптомы опухоли спинного мозга
- Клиника опухоли в зависимости от локализации
- Диагностика
- Лечение спинальных опухолей
- Прогноз
- Цены на лечение
Общие сведения
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. е. растущие из позвонков, новообразования относятся к опухолям костей.
Классификация
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Спинальные метастазы могут давать: рак пищевода, злокачественные опухоли желудка, рак молочной железы, рак легких, рак простаты, почечно-клеточный рак, зернисто-клеточная карцинома почки, рак щитовидной железы.
Симптомы опухоли спинного мозга
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней.
Клиника опухоли в зависимости от локализации
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии, сирингомиелии, миелита, артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза, гематомиелии, нарушений спинномозгового кровообращения, туберкуломы, цистицеркоза, эхинококкоза, гуммы третичного сифилиса.
Лечение спинальных опухолей
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга, опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Прогноз
Ближайший и отдаленный прогноз спинальной опухоли определяется ее видом, расположением, структурой, сроком существования компрессии спинного мозга. Удаление экстрамедуллярных опухолей доброкачественного характера в 70% приводит к полному исчезновению существующего неврологического дефицита. При этом восстановительный период варьирует от 2 мес. до 2 лет. Если спинальная компрессия длилась больше 1 года, добиться полного восстановления не удается, пациенты получают инвалидность. Смертность лиц, прошедших удаление экстрамедуллярных арахноэндотелиом не превышает 1-2%. Интрамедуллярные и злокачественные спинальные опухоли имеют неблагоприятную перспективу, поскольку их лечение является лишь паллиативным.
Читайте также: