Что такое лейомиома гортани
Аденома гортани (онкоцитома, онкоцитарная сосочковая цнстаденома, оксифильная гранулярно-клеточная аденома). Встречается редко, преимущественно в пожилом возрасте у лиц обоего пола в любом участке слизистой оболочки гортани, за исключением истинных голосовых складок. Излюбленная локализация — надскладочный отдел гортани, т. е. место наибольшей концентрации слизисто-белковых желез.
Клинически проявляется хрипотой и признаками обструкции гортани. Имеет вид мягкого полиповидного образования на широком основании, покрытого гладкой слизистой оболочкой.
Микроскопически характеризуется органоидным строением с онкоцитарной трансформацией эпителия ацинусов и протоковых структур, инкапсулирована. Нередко построена по тнпу папиллярной цистаденомы, сосочки и кистозные полости которой выстланы онкоцитамн — крупными эпителиальными клетками с оксифильной мелкогранулированной цитоплазмой. Встречаются оикоцитарные аденомы с лимфоидной инфильтрацией стромы — лимфоматозная онкоцитарная опухоль Озлокачествленне наблюдается редко.
Плеоморфная аденома гортани представляет исключительную редкость.
Из доброкачественных опухолей мягких тканей в гортани встречаются фиброма, липома, гемаигиома, лимфангиома, зернисто-клеточная опухоль, рабдомиома, лейомиома, нейрофиброма, неврилеммома, нехромаффинная параганглиома (хемодектома).
Фиброма — редкая опухоль гортани. Встречается в любом возрасте. Развивается чаще в области вестибулярных складок и вблизи комиссур. Имеет вид узловатого образования, покрытого слизистой оболочкой, или баллотирующего узла на иожке. Последний может выпадать в просвет голосовой щели, резко увеличиваться в размерах в связи с нарушением кровообращения, отеком и некрозом, вызывая внезапную смерть от асфиксии.
Гистологически имеет строение мягкой фибромы с большим количеством пролиферирующих фнбробластов и нежно-волокнистыми пучками коллагена. Иногда отмечают клеточный полиморфизм, что предупреждает о возможном озлокачествлеиии. Однако клинически эти опухоли могут вести себя как вполне доброкачественные, не рецидивируют и не требуют радикального хирургического удаления. В редких случаях опухоли подобной гистологической структуры обнаруживают признаки инвазивного роста и метастазируют. Представление о большой частоте фибром гортани является преувеличенным из-за того, что в эту категорию опухолей, ошибочно относили ларингеальные узелки истинных голосовых складок, которые не являются неоплазиями.
Липома гортани встречается редко. Локализуется в области преднадгортанникова пространства, возникая из местной жировой клетчатки. Может достигать 4—5 см в диаметре, вызывая затруднение при дыхании и глотании. Строение типичное. При неполном удалении рецидивирует.
При общем ксантоматозе наблюдают отложеиня липидов в слизистой оболочке гортани в виде мелких желтоватых вкраплений или более крупных опухолевидных образований желтого цвета. Гистологически в собственной пластинке обнаруживают очаговые скопления ксаитомиых клеток и гистиоцитов, содержащих липиды. Наличие подобных образований в коже облегчает диагностику ксантоматоза гортани.
Гемангиома гортани встречается реже, чем гемангиомы носа. Обнаруживается в основном у лиц 20—40 лет, чаще у мужчин. Локализуется в надскладдочном и подскладочном отделах гортани, черпалонадгортанных и вестибулярных складок. Макроскопически и гистологически гемаигиома гортани повторяет структуру гемангиом слизистых оболочек других локализаций. Встречаются кавернозные, капиллярные, венозные гемангиомы, доброкачественные гемангиоперицитомы. Гемангиому следует дифференцировать от сосудистых узелков истинных голосовых складок, которые относятся к ангиоматозным полипам и не являются опухолями. Описаны наблюдения врожденных гемангном гортани у грудных детей в виде пространного синюшного утолщения слизистой оболочки подскладочного отдела, циркулярно охватывающего просвет. Подобные образования могут быть проявлением как единичного, так и системного гемангиоматоза.
Лимфангиома гортани является пороком развития и наблюдается чаще у детей. Излюбленная локализация слизистая оболочка язычной поверхности надгортанника и клетчатка преднадгортанникова пространства. Может встречаться в области черпаловидных хрящей и черпалонадгортанных складок, захватывая, как правило, одну половину гортани. Гистологическое строение типичное.
Зернисто-клеточная опухоль (миома из миобластов, опухоль Абрикосова) считается относительно частой доброкачественной опухолью гортани. Локализуется главным образом в истинных голосовых складках, будучи тесно связана с голосовой мышцей. Эта локализация, как и область языка, является наиболее частым местом возникновения данной опухоли. Встречается в любом возрасте, чаше в 40-50 лет. Растет медленно, экспансивно, хотя выраженной капсулы не имеет. Гистологически построена из тесно прилежащих друг к другу крупных полигональных клеток с мелкозернистой слегка базофильной цитоплазмой. Опухоль обычно вплотную подрастает к эпителиальному покрову слизистой оболочки. Выстилающий эпителий часто образует между тяжами опухолевых клеток акантотические погружения или атипические реактивные разрастания, создавая картину псевдоэпителиоматозной гиперплазии. Миогенное происхождение опухоли остается спорным.
Рабдомиома гортани в отличие от рабдомиосаркомы — исключительно редкая опухоль. Это подтверждает точку зрения о том, что рабдомиосаркомы гортани развиваются на основе плюрнпотентной мезенхимы, а не путем озлокачествления рабдомиомы. Макроскопически рабдомиома гортани имеет вид мягкого узла на ножке, покрытого слизистой оболочкой.
Лейомиома гортани встречается редко. Региональных особенностей не имеет. Гистологическое строение типичное.

Лейомиома пищевода – считается доброкачественной опухолью, которая состоит из мышечных клеток стенок этого органа. Считается довольно редкой гастроэнтерологической патологией, но среди всех образований пищевода обнаруживается в 70%. Механизм развития и основные причины формирования такого образования в настоящее время остаются неизвестными, однако врачи выделяют довольно большое количество предрасполагающих факторов.
Симптоматика может долгое время никак себя не проявлять, но по мере увеличения объёмов опухоли возможно возникновение таких признаков, как нарушение процесса глотания, тяжесть и дискомфорт в животе.
Поставить правильный диагноз можно на основании инструментальных обследований пациента, поскольку клинические проявления могут быть характерными для множества недугов ЖКТ. Лечение осуществляется только хирургическим путём, однако в восстановительном периоде необходимо соблюдение диеты и приём лекарств.
В международной классификации заболеваний МКБ-10 подобная патология относится к группе доброкачественных образований и имеет код – D25.
Этиология
Первопричина развития такого новообразования неизвестна гастроэнтерологам, но существует теория о том, что формирование происходит на фоне неконтролируемого роста и деления клеток гладкомышечных тканей, которые локализуются в среднем слое эпителия пищевода.
Медики выделяют большое количество предрасполагающих источников, способствующих возникновению лейомиомы пищевода, к которым можно отнести:
- многолетнее пристрастие к вредным привычкам, в частности табакокурение и распитие спиртного;
- наличие в истории болезни человека хронических недугов ЖКТ – сюда стоит отнести гастрит любой этиологии, ГЭРБ, и эзофагит;
- врождённые аномалии развития пищевода;
- генетическую предрасположенность – наличие у одного из ближайших родственников онкологии органов пищеварительной системы в значительной мере повышает вероятность формирования подобного доброкачественного образования;
- неблагоприятные условия проживания или труда – содержание в воздухе большого количества токсических веществ влияет на мутацию клеток;
- нерациональное питание – употребление большого количества жирных и острых блюд, фастфуда, копчёностей и других вредных ингредиентов. Не последнее место занимает частое переедание, которое чередуется с продолжительным голоданием;
- образование на органах ЖКТ эрозий и изъязвлений, что происходит на фоне патологического влияния бактерии Хеликобактер пилори;
- снижение уровня сопротивляемости иммунной системы, что влечёт за собой снижение выработки интерлейкинов – это активные клетки, которые выделяют специфические вещества, контролирующие развитие мышечной ткани пищевода.
Самыми значимыми провокаторами выступают наследственность, плохая экология и неправильное питание.
Симптоматика
Лейомиома пищевода относится к категории опухолей, для которых характерен медленный рост, отчего на протяжении долгого времени заболевание протекает без выражения каких-либо клинических признаков.
Из-за этого очень сильно осложняется диагностирование такого новообразования. В подавляющем большинстве случаев происходит это совершенно случайно, например, во время прохождения профилактического осмотра у гастроэнтеролога или при диагностировании совершенно другого недуга.

Характерные симптомы будут выражаться только в случаях увеличения объёмов образования или при формировании нескольких опухолей. Все признаки разделяются на две группы – пищеводные и внепищеводные.
К первой категории относятся:
- болевые ощущения в гортани – нередко наблюдается распространение болезненности на всю загрудинную область. Усиление болевого синдрома отмечается при поглощении пищи, в независимости от её консистенции;
- нарушение процесса глотания – чем больше новообразование, тем сильнее сужается просвет пищевода. На начальных этапах прогрессирования болезни наблюдаются трудности во время употребления только твёрдой пищи, однако в запущенных случаях глотательная дисфункция будет наблюдаться даже во время распития жидкостей;
- отрыжка с кислым запахом;
- повышенное выделение слюны – возникает рефлекторно, как ответ на сужение трубки пищевода. Примечательно то, что слюноотделение повышается во время проглатывания продуктов;
- ощущение постороннего предмета или кома в горле;
- отказ от блюд, по причине наличия трудностей с глотанием и усилением выраженности большого количества симптомов во время или после трапезы.
По мере прогрессирования патологии ситуация будет только усугубляться.
В случаях сдавливания опухолью соседних органов может выражаться следующая симптоматика:
- периодическая тошнота, сопровождающаяся рвотными позывами – при этом рвота приносит лишь временное улучшение состояния пациента;
- брадикардия, характеризующаяся понижением ЧСС;
- бледность кожи;
- общая слабость и недомогание;
- головные боли и головокружения;
- сильный сухой кашель;
- одышка;
- изменение тембра голоса;
- появление припухлости на шее – такой признак возникает, если лейомиома растёт не в просвет пищевода, а наружу;
- скрытые кровоизлияния.
В целом симптоматика болезни будет напрямую зависеть от объёмов и места локализации доброкачественного новообразования, а также от наличия эрозий и язвочек.
Диагностика
Лейомиома пищевода небольших объёмов, не вызывающая жалоб у пациентов со стороны самочувствия, зачастую является диагностической находкой. Однако при выражении специфической симптоматики необходимо обратиться за помощью к гастроэнтерологу.
Первый этап установления правильного диагноза всегда включает в себя:
- изучение истории болезни и жизненного анамнеза не только пациента, но и его близких родственников – довольно часто это указывает на наиболее характерный предрасполагающий фактор;
- тщательный физикальный осмотр, включающий в себя пальпацию шеи, изучение состояния кожного покрова и измерение сердечного ритма;
- детальный опрос пациента – необходим для того, чтобы врач выяснил первое время появления и интенсивность выраженности симптоматики.
Выявление наличия лейомиомы не предусматривает выполнение лабораторных исследований, однако клиницисты прибегают к общему анализу крови – для выявления одного из осложнений патологии – анемии.
Наибольшей диагностической ценностью обладают инструментальные обследования пациента, предполагающие осуществление:
- рентгенографии пищевода с применением контрастного вещества – для определения места локализации опухоли, что будет заметно по расширению поражённого органа;
- эзофагоскопии – для визуализации образования и выяснения его численности;
- эндоскопической биопсии – лабораторные изучения биоптата необходимы для подтверждения доброкачественности новообразования;
- УЗИ брюшины;
- КТ и МРТ – такие процедуры используются в качестве вспомогательных средств.

Лечение
Ликвидация недуга проводится только хирургическим путём. По причине того, что лейомиома характеризуется медленным прогрессированием, иссечение образования показано только при нарушении функционирования пищевода. В таких случаях занимают выжидательную тактику и обращаются к консервативной терапии, которая включает в себя:
- угнетение Хеликобактер пилори антибактериальными веществами;
- стабилизацию моторно-эвакуаторной функции поражённого органа при помощи прокинетиков и спазмолитиков;
- медикаментозное лечение ГЭРБ;
- купирование симптоматики противорвотными, седативными препаратами.
Таким образом, показаниями к хирургическому лечению лейомиомы пищевода выступают:
- обнаружение во время диагностики опухоли гигантских размеров, которая приводит не только к сужению просвета этого органа, но также сдавливает соседние внутренние органы;
- наличие изъязвления с очагами кровоизлияния;
- значительное нарушение целостности слизистой оболочки пищевода;
- неутешительные результаты биопсии, указывающие на злокачественное преобразование опухоли.
Тем не менее операция может быть проведена при раннем обнаружении лейомиомы – это поможет пациенту в дальнейшем избежать более серьёзного и обширного вмешательства.
Операция может осуществляться несколькими способами:
- эндоскопически – зачастую врачи обращаются к энуклеации или вылущиванию опухоли во время торакотомии. После иссечения дефекта выполняют ушивание стенки пищевода;
- открытым путём – предполагает частичную резекцию пищевода. К подобному хирургическому вмешательству обращаются крайне редко – при высоком риске малигнизации или в случаях образования нескольких опухолей.
Послеоперационное восстановление включает в себя:
- соблюдение щадящего рациона, назначенного гастроэнтерологом или диетологом;
- приём медикаментов из группы ингибиторов протонной помпы.
Продолжительность восстановительного периода определяется индивидуально.
Возможные осложнения
Последствия болезни делятся на те, которые вызывала операция, или непосредственно лейомиома пищевода.
Во втором случае к осложнениям стоит отнести:
- лейомиосаркому – это злокачественное перерождение лейомиомы. Такое последствие возникает крайне редко – менее чем в 10% случаев;
- стеноз пищевода;
- анемию – вызванную обильным внутренним кровоизлиянием;
- изъязвление образования;
- рецидив опухоли.
Среди осложнений хирургического лечения выделяют:
- расхождение швов;
- некроз слизистой оболочки пищевода;
- развитие послеоперационного гастроэзофагеального рефлюкса.
Профилактика и прогноз
Специфической профилактики недуга не существует, поскольку до конца неизвестны причины его возникновения. Тем не менее для снижения вероятности развития такой болезни необходимо соблюдать следующие правила:
- пожизненный отказ от вредных привычек;
- правильное и сбалансированное питание;
- укрепление иммунитета;
- своевременное лечение и предотвращение обострения хронических патологий ЖКТ;
- регулярное обследование у гастроэнтеролога.
Лейомиома пищевода имеет благоприятный прогноз. Это обуславливается тем, что опухоль медленно растёт, отчего увеличиваются шансы её спонтанного выявления, а также низким процентом вероятности развития осложнений, рецидива и озлокачествления.
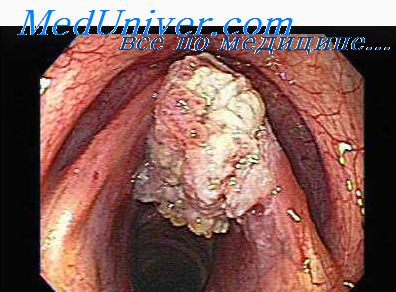
Лейомиома пищевода – доброкачественная опухоль, образующаяся из мышечных клеток стенки пищевода и растущая в виде единичных или множественных узлов. В течение длительного времени может никак не проявляться. При достижении образованием определенных размеров возникает нарушение глотания, возможно сдавление близлежащих органов. Для диагностики лейомиомы пищевода проводится рентгеноскопия пищевода, эзофагоскопия с выполнением биопсии. Лечение только хирургическое – осуществляется удаление крупных новообразований, нарушающих функции пищевода. Прогноз для жизни и выздоровления благоприятный.
- Причины лейомиомы пищевода
- Симптомы лейомиомы пищевода
- Диагностика лейомиомы пищевода
- Лечение лейомиомы пищевода
- Прогноз и профилактика лейомиомы пищевода
- Цены на лечение
Общие сведения
Лейомиома пищевода является довольно редкой патологией в гастроэнтерологии, однако среди всех доброкачественных новообразований пищевода диагностируется примерно в 70% случаев. Данная опухоль формируется из мышечной оболочки пищевода либо из гладкомышечных волокон слизистой оболочки. Чаще всего лейомиома пищевода имеет вид одиночного округлого образования, в редких случаях состоит из множественных узлов, которые распространяются по пищеводу на значительном протяжении и существенно нарушают его функции. Локализуясь в мышечном слое, лейомиома истончает стенки пищевода, раздвигает волокна, вследствие чего страдают даже неизмененные участки мышц. Крупные образования пролабируют в просвет органа, вызывая дисфагию. Однако клинические симптомы развиваются не у всех пациентов, с чем и связана сложность диагностики лейомиома пищевода: согласно данным статистики, дисфагия имеет место лишь у половины пациентов.
Причины лейомиомы пищевода
Причины развития лейомиомы пищевода окончательно не установлены. Доказано, что риск развития данной патологии выше у лиц с наследственной предрасположенностью (случаи онкопатологии у родственников), при наличии вредных привычек (курения, употребления алкоголя), нерациональном питании (избытке в рационе острой, копченой пищи, специй, систематическом употреблении термически агрессивной пищи). Важную роль играю врожденные аномалии развития пищевода (кисты пищевода). Все факторы риска приводят к нарушению процессов деления гладкомышечных клеток и апоптоза, в результате чего клетки приобретают способность бесконтрольно делиться, формируя узлы.
Наиболее часто лейомиома развивается в местах естественных сужений пищевода, а также в его нижней трети. Данный вид доброкачественных опухолей характеризуется относительно медленным ростом, поэтому до появления первых клинических симптомов может пройти длительный период (особенно при росте опухоли в толще мышечной оболочки – интрамуральном). Лейомиомы пищевода могут образовываться под слизистой оболочкой, тогда симптоматика проявляется даже при малых размерах образования в виде дисфагии. В случае формирования новообразования ближе к наружной оболочке пищевода больные могут в течение многих лет не испытывать никаких жалоб. В 8% случаев лейомиома пищевода малигнизируется, преобразуясь в лейомиосаркому.
Симптомы лейомиомы пищевода
Клиническая картина лейомиомы пищевода определяется размерами и локализацией опухоли, наличием изъязвлений. В большинстве случаев узлы лейомиомы небольшие, при этом никаких проявлений заболевания нет. Такие новообразования обычно являются диагностическими находками. При достижении образованием определенных размеров происходит частичное перекрытие просвета пищевода, при этом пациентов начинает беспокоить дисфагия (нарушение глотания) - наиболее частый симптом данного заболевания. Сначала возникает поперхивание, при увеличении размеров лейомиомы пищевода начинаются трудности с глотанием твердой, а затем и жидкой пищи. Также пациентов может беспокоить ощущение инородного тела. При субсерозном расположении лейомиомы возникают симптомы сдавления соседних органов: одышка, сердцебиение, однако такие признаки развиваются только при больших размерах новообразования.
В некоторых случаях пациентов беспокоит отрыжка, изжога, гиперсаливация; если лейомиома локализуется в нижней трети пищевода возникает рвота пищей, при изъязвлении опухоли – с примесью крови. Общее состояние при данной патологии страдает редко. Возможно некоторое снижение веса, связанное со сложностями при глотании, ограничением объема и характера пищи. При скрытых кровотечениях анемия может привести к слабости, головокружению.
Диагностика лейомиомы пищевода
Лейомиомы пищевода малых размеров, не вызывающие жалоб у пациентов, обычно являются диагностическими находками. При наличии характерной симптоматики консультация гастроэнтеролога позволяет предположить наличие новообразования пищевода, однако верифицировать диагноз можно только на основании данных рентгенологических и эндоскопических методов диагностики.
При проведении рентгенографии пищевода определяются характерные признаки новообразования: дефект наполнения в области опухоли, в зоне ее локализации возможно расширение пищевода. Соответственно дефекту наполнения на фоне средостения визуализируется тень опухоли. При множественных узлах определяются перекрещивающиеся контуры. Данная рентгенологическая картина не является специфичной, поскольку помимо лейомиомы пищевода, может встречаться при других опухолях или кистах. Поэтому обязательно проведение эндоскопического исследования.
Эзофагоскопия дает возможность визуализировать образование, особенно при его подслизистом расположении, оценить состояние слизистой оболочки пищевода и провести эндоскопическую биопсию. Гистологическая оценка биоптата обязательна для определения доброкачественности опухоли, прогноза и выбора оптимального метода лечения.
Лечение лейомиомы пищевода
При лейомиоме пищевода проводится только хирургическое лечение. Данные новообразования характеризуются медленным ростом, поэтому их удаление показано только при нарушении функций пищевода. При небольших размерах опухоли возможно длительное наблюдение с обязательным периодическим обследованием, целью которого является своевременное установление показаний к операции. Однако раннее удаление лейомиомы пищевода избавляет пациента от более сложной и обширной операции в будущем.
Наиболее часто хирургическое удаление лейомиомы проводится путем энуклеации (вылущивания) опухоли при выполнении торакотомии. После удаления опухолевого образования производится ушивание дефекта мышечной стенки пищевода, при крупных дефектах возможно выполнение пластики лоскутом диафрагмы или париетальной плевры. Обширное оперативное вмешательство, целью которого является удаление части пищевода (резекция), выполняется крайне редко – при крупных множественных узлах и отсутствии возможности исключить малигнизацию.
В послеоперационном периоде пациенту показана диета (механически, термически и химически щадящие блюда). На длительный период назначаются препараты группы ингибиторов протонной помпы, которые предупреждают повреждение слизистой оболочки пищевода кислым желудочным содержимым. Это особенно важно, если лейомиома пищевода сопровождалась явлениями эзофагита.
Прогноз при лейомиоме пищевода благоприятный. Такие опухоли медленно растут и до возникновения необходимости проведения операции проходит длительный срок. В редких случаях данные новообразования малигнизируются (озлокачествляются). Возможны такие осложнения, как изъязвление на поверхности опухоли, стеноз пищевода, скрытые кровотечения. После проведения хирургического лечения отдаленные результаты хорошие. Заболевание рецидивирует крайне редко.
Специфической профилактики лейомиом пищевода не существует. Рекомендуется рациональное сбалансированное питание, отказ от вредных привычек (курения, употребления алкоголя). Пациенты после удаления новообразований должны обязательно наблюдаться у гастроэнтеролога с регулярным проведением эзофагоскопии.
Узелки голосовых складок
Причиной возникновения узелков служит чрезмерная голосовая нагрузка, в результате которой возникающие подслизистые микрогематомы подвергаются фиброзной пролиферации с образованием этих образований, получивших название певческих узелков.
Узелки голосовых складок, также именуемые певческими, или гиперпластическими, представляют собой небольшие парные образования, симметрично расположенные на краях голосовых складок, состоящие из фиброзной ткани (рис. 1). Иногда распространяются на значительную часть поверхности складок, вызывая нарушения тембра голоса.
Рис. 1. Узелки голосовых складок (по V. Eicken)
Рис. 2. Эндоскопическая картина некоторых форм доброкачественных опухолей гортани (по V. Eicken): 1 — папилломы на обеих голосовых складках; 2 — множественные папилломы над- и подскладочного пространства; 3 — кавернозная гемангиома, расположенная на левой черпалонадгортанной складке; 4 — преднадгортанная киста; 5 — преднадгортанный дистопированный зоб (ткань щитовидной железы)
Патогенез и симптомы. Возникновению узелков гортани предшествует катаральный ларингит и длительно текущая фонастения, которая вынуждает профессионала или работающего на шумном производстве к напряжению голосового аппарата. В результате образовавшиеся узелки препятствуют полному смыканию голосовых складок, из-за чего возникает повышенный расход воздуха, понижается подскладочное давление, и сила голоса не может достигнуть желаемого уровня.
Диагностика затруднений не вызывает. Основным признаком является симметричность расположения узелков, отсутствие других патологических эндоларингеальных признаков и данные анамнеза.
Лечение. У детей узелки часто исчезают спонтанно после установления соответствующего голосового режима или в процессе вирилизации гортани. У работников голосовых профессий узелки обычно исчезают после соответствующего консервативного лечения и достаточно продолжительного (несколько месяцев) голосового отдыха. В тех случаях, когда консервативные методы не достигают желаемого результата, предпринимают хирургическое удаление узелков эндоларингеальным доступом (рис. 3).
Рис. 3. Этапы удаления гиперпластического узелка (по Погосову В. С, Антониву В. Ф., 1983): 1, 2 — удаление узелка; 3 — вид голосовой складки после удаления узелка
После хирургического удаления узелков назначают голосовой покой в течение нескольких недель. Включение в вокальную профессиональную деятельность должно проходить под наблюдением фониатра.
Полипы гортани
Полипы составляют самую значительную часть доброкачественных опухолей гортани. Они чаще всего возникают у лиц мужского пола в зрелом возрасте. Причинами их возникновения служат те же факторы, что и для певческих узелков. В начале заболевания возникают сосудистые эктазии и застойные явления в подслизистых железах гортани, локализующиеся в передней трети голосовых складок, испытывающей наибольшее напряжение при фонации. Затем в течение ближайших трех месяцев на этом месте образуется полип. Большое значение в его возникновении имеют хронические воспалительные заболевания, обусловленные вредными производственными факторами (пыль, пары едких химических веществ).
Патологическая анатомия. Гортанный полип обычно представляется в виде единичной односторонней округлой опухоли беловато-серого или красного и даже синюшного цвета, нередко пролабирующий в голосовую щель на ножке. Небольшие полипы имеют гладкую поверхность, большие могут иметь сосочковый вид. Они не относятся к новообразованиям как таковым, а являются результатом воспалительной гиперплазии собственных тканей голосовой складки.
Диагностика при современных методах ларингоскопии затруднений не вызывает.
Дифференциальная диагностика во всех случаях проводится со злокачественными опухолями гортани.
Лечение хирургическое. Радикально удаленный полип очень редко рецидивирует.
Папилломы гортани
Этиология и патогенез. Папилломы гортани встречаются столь же часто, как и полипы. Они являются результатом пролиферативного процесса, развивающегося в эпителии и соединительно-тканных элементах слизистой оболочки гортани. В подавляющем большинстве случаев — это множественные образования, которые могут возникать не только в гортани, но и одновременно на мягком нёбе, нёбных миндалинах, губах, в трахее. Папилломы рецидивируют очень часто, из-за чего это заболевание получило название папилломатоза. Описаны случаи врожденных папиллом. В большинстве случаев папилломы имеют вирусную этиологию.
Множественные папилломы наблюдаются преимущественно в детском и юношеском возрасте (рис. 4). У маленьких детей чаще наблюдаются диффузные формы, в то время как у более старших детей возникают папилломы с более ограниченной локализацией (papillomatosis circumscripta). У взрослых чаще встречаются папилломы на голосовых складках, характеризующиеся гиперкератозом.
Рис. 4. Юношеские папилломы гортани (по О. Клейнзассеру): 1 — папилломы на обеих голосовых складках, не перекрывающие просвет гортани; 2 — папилломы, перекрывающие просвет гортани; (*) — интубационная трубка, обеспечивающая дыхание
Симптомы и клиническое течение определяются возрастом больного, локализацией и распространенностью папилломы. Основным симптомом как у детей, так и взрослых является нарастающая охриплость голоса, достигающая афонии. У детей одновременно нарастают явления нарушения дыхания, одышка при физических нагрузках и явления гипоксической гипоксии. Появляются спазмы гортани, стридор и синдром удушья, при котором, если своевременно не предпринять экстренных мер, может наступить смерть ребенка.
В некоторых случаях приступы асфиксии наступают внезапно во время банального простудного заболевания. Чем меньше ребенок, тем опаснее эти приступы, что обусловлено значительным развитием рыхлой соединительной ткани в подскладочном пространстве, малыми размерами дыхательных путей и тем, что у маленьких детей папилломатоз носит диффузный характер и развивается очень быстро. У взрослых приступы удушья не наблюдаются, и единственным симптомом, свидетельствующим о наличии объемного образования в области голосовой щели, является охриплость голоса. Прогрессирование пролиферативного процесса обусловливает проникновение папилломы во все свободные полости гортани.
Прогноз благоприятен даже при неоднократном возникновении послеоперационных рецидивов, поскольку с возмужанием пациента рецидивы становятся реже и не столь интенсивными, а затем и вовсе прекращаются. У взрослых папиллома может перерождаться в рак или саркому, и тогда прогноз зависит не от первичного заболевания, а от его осложнения.
Диагноз у детей устанавливают при прямой ларингоскопии по характерным внешним признакам. У детей папилломы гортани дифференцируют с дифтерией, ложным крупом, инородным телом, врожденными злокачественными опухолями. При папилломах гортани у лиц зрелого возраста следует соблюдать онкологическую настороженность, поскольку такие папилломы, особенно так называемые твердые папилломы беловато-серого цвета, обладают тенденцией к малигнизации.
Лечение. Основной метод — удаление папиллом, однако он направлен лишь на предотвращение обструкции гортани у детей. Повторные хирургические вмешательства проводят при рецидивах, которые возникают тем чаще и тем интенсивнее, чем младше ребенок. Хирургическое применение лазера обеспечивает более стойкий эффект, рецидивы становятся более редкими и не столь интенсивными.
В послеоперационном периоде назначают антибиотики широкого спектра действия, эстрогены, препараты мышьяка (Liquor Fowleri et Aqua Laurocerasi, aa 5 r, no 1-10 кап. внутрь 3 раза в день после еды). Назначение после оперативного вмешательства метионина по 0,5 г 3 раза в день в течение 3-4 недель снижает вероятность возникновения рецидива.
Ангиома гортани
Ангиомы гортани подразделяют на гемангиомы и лимфангиомы. Истинные гемангиомы встречаются редко и, по данным разных авторов, составляют примерно 1% от всех доброкачественных опухолей гортани.
Гемангиомы. Структурно представляют собой телеангиэктазы, но чаще преобладают кавернозные ангиомы, которые распространяются в грушевидные синусы, на валекулы, миндалины, мягкое нёбо и могут сочетаться с гемангиомами лица и верхних отделов шеи. Гемангиомы телеангиэктатической структуры имеют вид красного пятна, слегка возвышающегося над поверхностью слизистой оболочки. Они при повреждении кровоточат мало. Кавернозные гемангиомы (см. рис. 2, 3) представляются объемными образованиями, подвержены спонтанным кровотечениям и обильно кровоточат при повреждении.
Лимфангиомы. Эти опухоли встречаются значительно реже гемангиом и локализуются обычно на надгортаннике, черпалонадгортанных и голосовых складках, в желудочках и в подсктадочном пространстве. Они отличается более бледной окраской и имеет желтовато-розоватый цвет, содержат жидкость молочного вида.
Диагноз ангиомы устанавливают по типичному виду опухоли, что касается определения ее распространенности, то в некоторых случаях применяют метод контрастной вазографии, МРТ, фиброларингоскопию. Биопсия противопоказана при любой форме гемангиомы из-за опасности возникновения профузного кровотечения.
Дифференциальный диагноз проводят с фиброангиоматозными полипами гортани, миксомой, саркомой.
Лечение. Ввиду медленного развития гемангиомы и в тех случаях, когда опухоль не вызывает никаких субъективных расстройств, следует ограничиться систематическим наблюдением. Мелкие ангиомы, вызывающие фонаторные нарушения, могут быть удалены с последующей каутеризацией поверхности, на которой находилась опухоль. При значительных кавернозных гемангиомах некоторые авторы рекомендуют производить перевязку наружной сонной артерии на соответствующей стороне для снижения вероятности аневризматического развития процесса, риска кровотечений и в качестве предоперационной подготовки. Большие гемангиомы удаляют наружным подходом посредством ларингофиссуры. Развитие лазерной хирургии позволило значительно расширить показания к удалению гемангиом и производить ее у новорожденных.
Кисты гортани
Большинство кист гортанной области локализуются вне полости гортани — на надгортаннике или на корне языка, но могут возникать и в желудочках гортани, и на черпалонадгортанных складках (см. рис. 2, 4). На голосовых складках небольшие кистозные образования могут возникать в результате трансформации полипов этой области. Большинство кист гортани относится к ретенционным, образованным в результате закупорки выводных протоков и расширения и гипертрофии стенок ацинусов. Кисты гортани содержат серозную жидкость различной вязкости, зависящей от содержания в ней коллоидных белков. Очень редко встречаются кисты эмбрионального происхождения в виде дермоидных кист, которые располагаются на валекулах или надгортаннике. Кисты, расположенные на голосовой складке, можно спутать с узелковыми образованиями.
Симптомы и клиническое течение. Кисты гортани обладают тенденцией к экстенсивному росту без прорастания в окружающие ткани. Долгое время они могут протекать бессимптомно, но, достигнув определенного размера, вызывают нарушения глотания (кисты надгортанника, черпалонадгортанных складок) или фонации и дыхания (кисты голосовых складок, желудочков гортани). Кисты, ущемленные в дыхательной щели, могут вызвать острый приступ удушья.
Лечение исключительно хирургическое. Способ удаления кисты определяется ее размерами и локализацией (пункция, надрез или выкусывание части стенки, полное удаление кисты наружным доступом).
Гортанная дистопия щитовидной железы
Дистопии (аберрации) щитовидной железы образуются во время эмбриогенеза путем перемещения части паренхимы щитовидной железы в близлежащие анатомические области, где они начинают функционировать с присущими им свойствами. Дистопированная паренхима щитовидной железы, находящаяся в надгортанном пространстве (см. рис. 2, 5), происходит из щитоязычного канала и располагается в основании языка. Внутригортанные дистопии встречаются значительно реже и обычно локализуются в подскладочном пространстве. На рис. 5 представлены варианты локализации добавочных (аберрантных) щитовидных желез.
Рис. 5. Варианты локализации добавочных щитовидных желез (по Алешину Б. В.): а — вид спереди: 1 — нормальная локализация щитовидной железы; (*) — добавочные щитовидные железы; б — вид сбоку: 1 — нормальная локализация; 2 — тиреоглоссальная локализация с кистой; 3 — сублингвальная, или эпиларингеальная, локализация; 4 — лингвальная; 5 — интраларингеальная; б — претрахеальная; 7 — интраэзофагеальная; 8 — интратрахеальная; 9 — интраторакальная
Симптомы зависят от локализации и размеров опухоли. При гортанной локализации они могут вызывать нарушение фонации, а при локализации в дыхательной щели — и затруднение дыхания. По внешнему виду аберрантную щитовидную железу гортани можно спутать со злокачественной опухолью, поскольку она легко кровоточит при дотрагивании острым зондом.
Окончательный диагноз ставят после проведения пробы с поглощением радиоактивного йода ( 131 J) или технеция с последующим сканированием.
Лечение оперативное эндоларингеальным или наружным доступом. Наиболее эффективно применение лазерной хирургии. Перед операцией следует убедиться в наличии главной железы. Удаление аберративной щитовидной железы гортани проводят в случае возникновения нарушений голосовой и дыхательной функций.
К другим доброкачественным опухолям гортани относятся хондромы, липомы, аденомы, миксомы, миомы, невромы, которые возникают очень редко и происходят из соответствующих этим опухолям тканей. Гортанное расположение их вызывает соответствующие локализации и объему опухоли дисфункции этого органа. Подлежат хирургическому удалению.
Оториноларингология. В.И. Бабияк, М.И. Говорун, Я.А. Накатис, А.Н. Пащинин
Читайте также:

