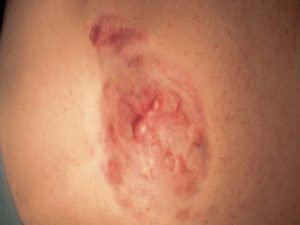
Что такое дерматофиброма саркома
Что это такое — выбухающая дерматофибросаркома? Выбухающая дерматофибросаркома (опухоль Дарье-Феррана) — это редкая онкопатология, которая распространяется по всей поверхности кожи и относится к злокачественным неболезненным новообразованиям. Метастазирует только в 1-4 % случаев. Особенностью опухоли является медленный рост и агрессивное врастание вглубь кожи. Опасность новообразования заключается в склонности к рецидивированию (даже после правильно проведенного лечения). Именно повторные случаи возникновения дерматофибросаркомы приводят к метастазам в мышцы, кости, хрящи и костный мозг.
Примерно 0,1% от всех онкологических заболеваний человека составляет дерматофибросаркома и приблизительно 2-6 % фибросаркома мягких тканей. Четкой зависимости в развитии опухоли от половой принадлежности не выявлено. Злокачественное новообразование кожи поражает с одинаковой частотой представителей мужского и женского пола в широком возрастном диапазоне от 20 до 50 лет. Реже формируется у младенцев и людей пожилого возраста. Выбухающей дерматофибросаркомой наиболее часто страдают темнокожие люди.
Оценка величины и области локализации новообразования, степени злокачественности, определение очага поражения регионарных лимфоузлов, подлежащих органов и ткани классифицируются по TNM.
В МКБ-10 выбухающей дерматофибросаркоме назначен КОД С49.0-С49.9 – злокачественное новообразование мезотелиальной и мягких тканей.
Третья цифра в МКБ означает место локализации опухоли:
- Голова и шея;
- плечевой пояс и руки;
- тазовая область и ноги;
- грудная клетка;
- живот;
- таз;
- туловище;
- спина;
- поражение, выходящее за пределы одной локализации.
- Причины формирования новообразования
- Признаки и симптомы выбухающей дерматофибросаркомы
- Диагностика дерматофибросаркомы
- Лечение опухоли
- Осложнения
- Прогноз и профилактика
- Период реабилитации после удаления дерматофибросаркомы
Причины формирования новообразования
В настоящее время точная этиология дерматофибросаркомы не выявлена. На сегодняшний день существуют две версии происхождения опухоли этого вида:
- сосудистое;
- фибробластическое.
Ведущие клиники в Израиле



Выделяют ряд предрасполагающих факторов формирования новообразования:
- наличие генетических отклонений, связанных с 17 и 22 хромосомами;
![]()
- регулярное травмирование участка кожи;
- ожоги различной этиологии;
- ионизирующая радиация;
- контакт с различными вредными веществами (мышьяк).
Дерматофибромы и другие доброкачественные новообразования кожи не всегда склонны к преобразованию в дерматофибросаркому. Внешне злокачественную опухоль не отличить от доброкачественной.
Важно! При обнаружении подозрительных изменений на участках кожи следует немедленно обратиться к врачу!
Признаки и симптомы выбухающей дерматофибросаркомы
Саркофибромы формируются на любом месте тела или конечностях. На ощупь они безболезненны, разнообразной консистенции и плотности.
Существуют 2 стадии новообразования:
- бляшечная стадия;
- многоузловая стадия.
С процессом развития дерматофибросаркомы образуется множество узелков. Их количество может варьироваться от 1 до нескольких штук. Узлы, существующие в течение длительного времени кровоточат и изъязвляются. Такое течение опухоли характерно для беременных.
Места поражения:
- на первом месте — кожа живота, грудной клетки, спины (47-72%);
- на втором месте – кожа рук и ног (16-30%);
- реже встречается поражение эпидермиса головы и шеи (10-16%);
- очень редко — лобковая область, ротовая полость (1-5%).
Диагностика дерматофибросаркомы
Нередко на ранних стадиях, выбухающую дерматофибросаркому ошибочно принимают за другие заболевания кожи. В таких случаях большое значение имеет анамнез для распознавания опухоли. При подозрении на злокачественную опухоль кожи точный диагноз ставится только после проведения биопсии.
Кроме классического варианта опухоли довольно распространены:
- миксоидная дерматофибросаркома;
- пигментная форма (опухоль Беднара);
- Гигантская клеточная фибробластома;
- фибросаркоматозная дерматофибросаркома.
Виды биопсии для диагностики опухоли:
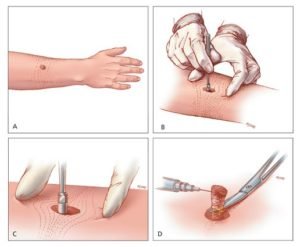
- трепанобиопсия — изъятие атрофированных клеток, путем введения полой иглы под пораженную кожу. Проводится амбулаторно;
- инцизионная биопсия — удаление части опухоли. Проводится в операционной комнате;
- эксцизионная биопсия — удаление всего новообразования полностью (если размер поражения минимален). Проводится в операционной.
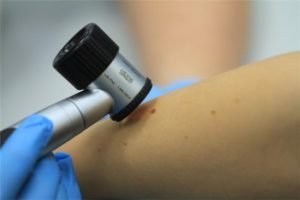
Для диагностики этого вида новообразования применяют дерматоскопию. Это методику проводят прямо в кабинете дерматолога. Обследование опухоли проводится специальным аппаратом и без дополнительной подготовки пациента. Восстановление обычно проходит в течение нескольких недель. Решение о последующем проведении лучевой терапии или приеме медикаментов всегда индивидуально.
Дерматоскопические признаки:
- тонкая пигментированная сеть в структуре;
![]()
- хорошая васкуляризация;
- неровные светло-коричневые области;
- белые полосы;
- розовый фон;
- гипопигментированные и депигментированные участки.
В дифференциальной диагностике новообразования важную роль играют иммуногистохимическое исследование и электронная микроскопия.
Дифференциальный диагноз дерматофибросаркомы должен проводиться со следующими нозологиями:
- ангиофиброматозом;
- локализованной склеодермией, внутренней карциномой;
- лейомиосаркомой;
- дерматофиброзом лентикулярным диссеминированным;
- нейрофибромой;
- определенными формами кожных меланом.
Для исключения присутствия метастатического процесса проводят необходимые обследования, с использованием специальной аппаратуры:
- компьютерная томография — проводится в случае проникновения отдаленных метастаз опухоли во внутренние органы;
- магнитно-резонансная томография – помогает при определении обширных очагов поражения кожи;
- УЗИ лимфоузлов – необходимо для наблюдения за метастазированием дерматофибросаркомы и поражения регионарных лимфатических узлов;
- сцинтиграфию костей вблизи пораженной зоны;
- рентгенограмму грудной клетки – проводится до хирургического вмешательства для определения метастатического поражения легких;
- иммуногистохимическое исследование — проводится при рецидивирующих неоплазиях опухоли.
* Получив данные о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Лечение опухоли
План лечения опухоли, предпринимаемого для улучшения состояния пациента обсуждается на онкоконсилиуме. Совместная работа дерматолога, онколога, хирурга, пластического хирурга, химио — и лучевого терапевта определяет тактику ведения лечения новообразования.
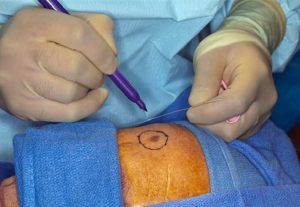
Если опухоль увеличивается в размерах до 2-4 см, необходимо проведение хирургического удаления. А в случае, когда дерматофибросаркома достигает значительных размеров, то впоследствии возможно проведение и реконструктивной пластики.
Операция по удалению выбухающей дерматофибросаркомы включает в себя четыре этапа:
- хирургическое иссечение новообразования;
- сопоставление тканей с предварительной криодеструкцией;
- обзор операционного поля под микроскопом;
- реконструкция послеоперационного дефекта.
При подозрении на поражение метастазами регионарных лимфатических узлов, проводят лимфодиссекцию – удаление жировой клетчатки, содержащей лимфатические узлы.
Для достижения максимально лучшего результата медицина имеет в своем распоряжении методику микрографической операции Мохса (MOHS). Суть этой манипуляции заключается в поэтапном иссечении атрофированных клеток опухоли под наблюдением микроскопа. Единственным недостатком этой процедуры является невозможность полной резекции новообразования в области головы и шеи.
Важно! Удаление патологически измененных тканей любых новообразований производится только в специализированной клинике, где в обязательном порядке проводят экспресс-цитологическое и морфологическое исследования.
Химио- и лучевая терапия полностью не ликвидируют очаги опухоли. Эти процедуры используются для улучшения результата от операции по иссечению дерматофибросаркомы, а также при наличии метастаз, которые невозможно удалить (паллиативная терапия).
Из-за обманчивого вида опухоли и ее схожести с другими новообразованиями кожи, часто бывает затруднена диагностика дерматофибросаркомы у детей. А в случаях врожденной патологии биопсию откладывают на срок от 1.5 до 5 лет. Диагноз возможно поставить только после гистологической, иммуногистохимической оценки и молекулярных анализов. Для лечения маленьких пациентов применяется пластика с использованием собственных тканей, адъювантная лучевая терапия.
У беременных течение ранее образовавшейся выбухающей дерматофибросаркомы развивается быстрее. Этиология такой скоротечной стимуляции пока не выявлена. Лечение опухоли лучше проводить в первом триместре. Путем широкого иссечения новообразования с использованием местной анестезии. После 20-й недели, возможно, провести общую анестезию для удаления крупных сарком с последующей пластикой. Вопрос о прерывании беременности обычно не рассматривается, за исключением редких случаев, когда вторичные очаги воспаления дерматофибросаркомы проникли в отдаленные органы и не ставят под угрозу жизнь матери и плода. Однако если ставится диагноз – выбухающая дерматофибросаркома вульвы – беременность прерывают в срочном порядке.
Осложнения
Последствия, проявляющиеся во время или после операции по удалению новообразования:
- сильные кровотечения на лице и голове;
- локальное онемение, парестезии, нейропатическая боль, в результате повреждения нервных окончаний;
- аллергические реакции на обезболивающие, антибиотики и препараты для наркоза;
- неудачное сопоставление краев раны.
Осложнения в последующие дни после оперативного вмешательства:
- расхождение швов;
- инфицирование раны;
- воспаление рубца шовным материалом;
- рецидив в результате неполного иссечения дерматофибросаркомы.
Риск развития осложнений значительно увеличивается у пациентов пожилого возраста, с сахарным диабетом, с сопутствующей патологией.
Прогноз и профилактика
Прогнозирование при выбухающей дерматофибросаркоме зависит от продолжительности болезни и количества рецидивов. В большинстве же случаев правильно принятые меры к выздоровлению и полноценное лечение дают максимально положительные результаты.
Дерматофиброма после удаления часто дает рецидивирование — даже после адекватного лечения — в 10—60%. Проявления рецидивов возможны через 10 лет и более после иссечения опухоли. При их возникновении необходимы более регулярные и тщательные обследования, чтобы исключить риск образования отдаленных метастаз.
Появление отдаленных метастаз дает неблагоприятный прогноз. Нередко больные умирают в течение 1,5-2 лет. Однако риск подобного исхода минимален – от 6 до 8%. Если есть возможность их удалить, это необходимо сделать, так как у 27% пациентов повторное иссечение новообразования дает хорошие результаты.
В течение первых двух лет обязательно проводятся профилактические обследования. На протяжении следующих 3 лет пациент обследуется каждые 6 месяцев. Через 5 лет происходит снятие с учета, что не исключает дальнейшего контроля над пациентом. Для профилактики выбухающей дерматофибросаркомы следует вести осторожный образ жизни: избегать различных травм, ожогов и ранений любых этиологий. Обращаться к врачу при возникновении любых дерматологических новообразований.
Период реабилитации после удаления дерматофибросаркомы

После оперативного вмешательства, во время реабилитационного периода необходимо соблюдать строгую диету. Рацион питания должен состоять из продуктов с повышенным содержанием антиоксидантов. Они помогают устранить воспаление и обладают способностью восстанавливать ДНК. В меню должны присутствовать в достаточном количестве фрукты, овощи и белковая пища, содержащие в своем составе:
- витамины A, C, E (рыбий жир, цитрусовые, ягоды);
- цинк, селен (мясо курицы, говядина, бразильский орех);
- бета-каротин, ликопин (морковь, дыня, манго, арбуз, помидоры, абрикосы);
- жирные полиненасыщенные кислоты (жирная рыба, грецкие орехи, семена льна).
Полифенолы, которые в большом количестве содержатся в зеленом и черном чае, также являются мощными антиоксидантами. Причем зеленый чай преобладает в профилактической пользе, чем черный.
Выбухающая дерматофибросаркома (или опухоль Дарье-Феррана) – относится к злокачественным новообразованиям кожных покровов, развивающаяся из клеток соединительной ткани и фибробластов. Это очень редкий тип опухоли, проявляющий себя в 3-4 декадах жизни, в 2 раза чаще у лиц мужского пола, чем женского.

Гистопатологический снимок дерматофибросаркомы
Причины появления
Причины возникновения до конца не изучены. Учитывая рассказы пациентов, они указывают на то, что перед появлением новообразования на этом месте была травма кожных покровов в результате ожогов или неоднократных хирургических вмешательств.
В литературе имеются сведения о появлении разрастания после контакта с мышьяком и его соединениями.
Клиника
Дерматосаркома может возникать на любом участке кожи, за исключением кожи кистей рук, стоп, половых органов, иногда может возникать на лице или на волосистой части головы. Излюбленное расположение это на туловище и верхнем плечевом поясе.
Выделяют 2 стадии дерматосаркомы:
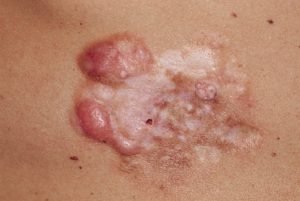
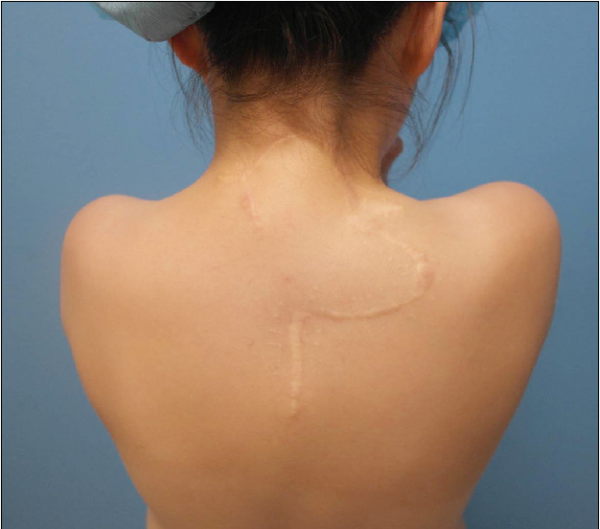
Бляшечная стадия. Для нее характерна келоидно- или склеродермоподобная блюдцеобразная бляшка. которая развивается из поверхностного слоя кожи, и распространяется на периферию. Пораженная кожа гладкая, имеющая цвет от красно-коричневого до синюшно-красного. Новообразование смещается, по отношению к нижележащим тканям и может образовывать узлы размером от 3 до 15 см. В таком состоянии новообразование иногда находиться несколько лет.
Многоузловая стадия. Кожа на опухолью истончена, цвет такой же как у бляшечной стадии, но имеются геморрагии, изъязвления, болезненность.
Течение новообразования медленное, но прогрессирующее, что сопровождается образование множественных узлов, иногда рецидивирующих после хирургического лечения.
Метастазирование происходит крайне редко. Если оно произошло, то они встречаются в регионарных лимфатических узлах, тканях легкого, органах желудочно-кишечного тракта.
По поводу новообразования можно обратиться к онкологу, или дерматологу. Для верификации диагноза производится пункционная биопсия участка, и гистологическая оценка.
Для опухоли характерно наличие соединительной ткани, пучков веретенообразных клеток, с уродливыми ядрами, с неполными митозами клеток.
Выбухающая дерматофибросаркома имеет некоторые сходства с дерматофибромой, нейрофибромой, гигантоклеточной фибробластомой, и требует проведения гистологического исследования, для уточнения заболевания.
Фотографии






Симптомы
Первыми симптомами заболевания, как правило, являются плоские или чуть приподнятые участки кожи, которые на ощупь грубее кожи. Они часто выглядят как шрамы или морщинистая область кожи. Участки могут иметь фиолетовый или красновато-коричневый цвет, реже встречаются в цвет кожи.
Со временем опухоль , как правило, растет быстрее, и может открываться, кровоточить или становиться болезненной.
Изменения кожи, при которых нужно немедленно обращаться к врачу:
- Рост на коже, не исчезающий в течение двух недель.
- Изменение шрама, особенно вызванного ожогами, травмами или хирургическим вмешательством.
- Любой быстрый рост и изменения на коже.
Диагностика
Отсутствие явных симптомов часто приводит поздней диагностике. Нередко д ерматофибросаркомы могут принимать за другие состояния кожи, особенно на ранних стадиях. Она часто диагностируется только во время фазы быстрого роста, вызывая более крупные повреждения.

Если дерматолог подозревает у пациента рак кожи, проводится биопсия. Эту процедуру можно безопасно проводить во время рабочего визита. Для проведения биопсии дерматолог удалит подозрительное поражение или его часть, чтобы его можно было осмотреть под микроскопом. Это единственно верный способ узнать, есть ли у человека онкозаболевание или нет.
Магнитно-резонансная томография полезна для правильной оценки тяжести опухоли , а также важна для оценки более крупных опухолей перед операцией.
Лечение
Избавление от новообразования необходимо начать как можно раньше. Выбухающая дерматофибросаркома имеет свойство прорастать в нижележащие ткани, поражая мышцы, фасции, кости, расположенные рядом органы.
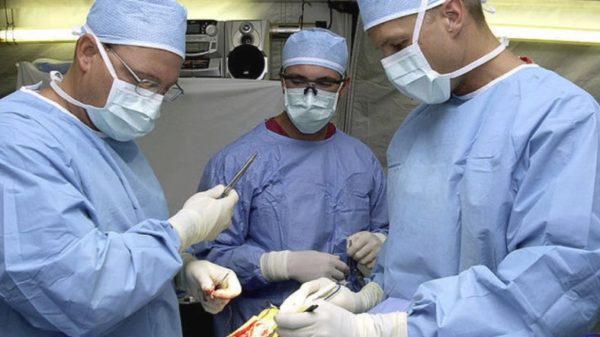
Оперативное лечение заключается в полном удалении онкологического образования с захватом нескольких сантиметров неизмененной ткани. Учитывая инфильтрационный рост, обеспечить тотальную резекцию поможет гистологическая верификация, проводимая в течение операции. Операцией выбора является микрографическая операция по системе MOHS.
Данная операция имеет наибольший процент успеха, по сравнению с другими хирургическими вмешательствами, в отношении тотального удаления опухоли, и предупреждению развития рецидивов.
Хирургическое лечение осуществляется она в три этапа:
1. Производят обезболивание тканей, в области новообразования используя местную анестезию. Видимую опухоль удаляют вместе с тонким слоем здоровой ткани, которую сразу фотографируют вместе с операционной раной. Этот этап занимает несколько минут, пациент затем отправляется в комнату ожидания.
2. Гистолог получает размеченный удаленный материал и подвергает его заморозке, а затем разрезает на тоненькие листки, окрашивает и проводит гистологическое исследование. Это самая длительная процедура и обычно занимает 40-60 минут.
3. Хирург осматривает срезы ткани, и при выявлении участков инвазии отмечает их на карте Mohs.
Если данные срезов свидетельствуют об отсутствии инвазии в здоровую ткань, то операция на этом заканчивается.
Если же имеются опухолевые клетки в срезах ткани, то по размеченной карте Mohs производят дальнейшее удаление, очередное исследование удаленного участка, до тех пор, пока не обнаружат срезы с отсутствием патологического процесса.
Особенно ценной это операция считается в случае расположения новообразования в области шеи, позвоночника, полное удаление может быть затруднено, что за близости расположение жизненно важных структур.
Данный вид лечения не получил широкого распространения. Его применяют в качестве дополнения в хирургии или в случаях, если хирургическое вмешательство противопоказано, или опухоль имеет большие размеры, высокую степень злокачественности.

Лучевая терапия может быть рекомендована пациентам, если поля резекции положительны или для ситуаций, при которых адекватное широкое удаление может привести к серьезным косметическим или функциональным нарушениям.
Лечение с помощью химиотерапевтических препаратов не используется, из-за медленного роста опухоли.
Онкологические заболевания кожи опасны тем, что, располагаясь на видном месте, образования вызывают мало беспокойства. На изменение цвета, формы родинки, появление пятна не обращают внимания, если нет боли и дискомфорта. Выделяют разновидности раковых кожных новообразований, одной из которых является дерматофибросаркома. Код по МКБ-10 С49 – злокачественное образование тканей.
Саркома – это новообразование, которое развивается из тканей костей, кожи, мышц, жировой ткани. Её отличие от эпителиального рака в отсутствии связи с органами. Фибросаркома развивается в соединительной ткани. Место расположения – мягкие ткани конечностей, бедро, плечи, а также глубокие мышцы шеи. Особенность образования – в глубоком расположении в мышцах, сухожилиях, прослойках соединительной ткани и жировой клетчатки.
Дерматофибросаркома – это саркома соединительной ткани, выходящая на поверхность кожи. Располагается по всему телу, даёт метастазы в кости, мышцы, достигает костного мозга. Но случаи метастазирования редки – до 4% случаев и при рецидиве. Повторное появление опухоли случается часто, даже после эффективного лечения.
Редкое заболевание встречается в 0,1% от всех онкологических болезней. С одинаковой частотой встречается у мужчин и женщин в возрасте 20-50 лет. У пожилых людей и младенцев возникает редко, а у темнокожих людей – часто.
Впервые развитие заболевания описали французские учёные Дж.Дарье и М.Ферран в начале 20-го века. Несколько узелков образуют плоские бляшки, покрытые кожей. Болезненное образование увеличивается, сливаясь в подвижную опухоль размером с яблоко. Тонкая кожа фиолетового оттенка может разрываться, вызывая кровоточивость. Поражает живот, спину, развивается медленно и часто рецидивирует. Опухоль Дарье-Феррана удаляют хирургическим путём.
Классификация
Различают глубокую и поверхностную опухоль. Дерматофибросаркома объединяет некоторые характеристики саркомы и фибросаркомы, поэтому отличают её по гистологическому строению. Гистология выделяет типы образования:
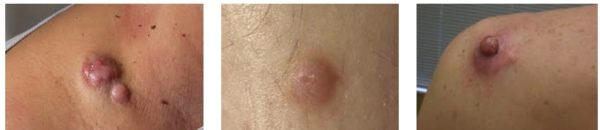
- Классическая – крупные, вытянутой формы ядра высокодифференцированных клеток равномерно распределены в коллагене и располагаются под кожей.
- Опухоль Беднара – тёмный пигмент меланин в дендритных клетках окрашивает образование в красный, коричневый цвет.
- Миксоидная – клетки будут окружать миксоидную строму.
- Гигантская клеточная фибробластома – характеризуется большим размером клеток, которые выстланы псевдоваскулярными пространствами. Называется подростковой, так как распространена среди детей и подростков.
- Фибросаркоматозная – образованию свойственны признаки дерматофибросаркомы, а также агрессивной саркомы мягких тканей, что причисляет её к общему типу фиброматозной опухоли. Этот тип больше других склонен выпускать метастазы.
Характерная атипичность клеток – рисунок ёлочкой. Описанные формы объединяются под названием выбухающая дерматофибросаркома.
Причины
Точная причина болезни не установлена. Учёные выдвинули гипотезу, что патологическое развитие соединительных тканей провоцирует слияние 22 и 17 хромосом. Гены сливаются и вырабатывают белок, который запускает деление клеток дерматофибросаркомы. Исследования подтвердили гипотезу в 90% случаев заболевания, а также выяснили ненаследственный характер – изменения происходят только в клетках опухоли.
Мутации в хромосомах принято считать последствием тяжёлых травм кожи – ожогов, облучений, шрамов от вакцин.
Точная взаимосвязь не обнаружена, но выделяют следующие провоцирующие факторы:
- Генетика;
- Глубокие повреждения кожи;
- Принадлежность к чернокожей расе.
Также вероятно развитие после хирургической операции по удалению кожной опухоли.
Симптомы
Медленный рост образования делает процесс его формирования незаметным. Поэтому часто трудно определить его возраст. Опухоль интенсивно растёт при беременности. Узлы становятся кровоточащими за два-три месяца.
- На первом этапе формируется плоский участок кожи. Плотный по структуре, он с трудом защипывается. Его контуры неровные, цвет выделяется на фоне здоровой кожи. Уплотнение похоже на морщину, шрам.
- Участок меняет цвет в зависимости от возраста: фиолетовый у пожилых, красный, синий – у беременных и детей. Или цвет не меняется.
- Если образование не затрагивает прилегающую ткань, диагностировать дерматофибросаркому трудно, но такие случаи редки.
- Образование в шраме также трудно диагностировать, так как структура кожи нарушена, развитие аналогичное.
- Опухоль приобретает узловую структуру. Узел может быть один или несколько. Размеры – до 20 см в диаметре.
- Кровоточивость возникает при повреждении, самостоятельно в старых узлах.
- Место локализации статично, в редких случаях развивается переполнение кровеносных сосудов, гиперемия, боль.
- Метастазы выпускаются безболезненно, особенно при попадании в глубокие лимфоузлы.
Располагаясь в невидимых местах, образования незаметно появляются на коже, например, на спине.
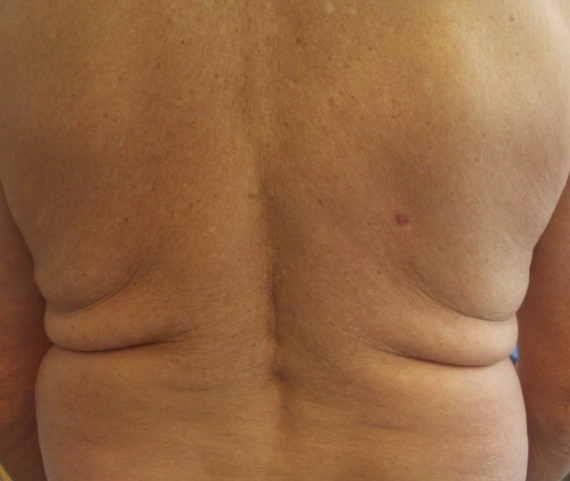
Характеристики опухоли на поздней стадии:
- Насыщенный цвет;
- Блестящая поверхность;
- Размер до 5 см, иногда больше;
- Образование плотно погружено в кожу;
- Твёрдая консистенция;
- Состоит из мелких язв, покрытых кровяными корочками, сосудов, эрозий.
Человек обнаруживает злокачественный узел после случайного механического повреждения. Медленный бессимптомный рост опасен метастазами, которые распространяются в грудную клетку, брюшную полость, кости, мозг. Злокачественный процесс от начала формирования опухоли до распространения метастазов может занять 25 лет.
Диагностика
Основной источник информации для постановки диагноза – гистология. Показание для биопсии – внешние признаки дерматофибросаркомы. Анализ крови, мочи и онкомаркеров по данному заболеванию не информативен.
Образование расположено в верхних слоях кожи, поэтому доступно для пальпации и изучения невооруженным глазом. Томография и рентген показывают наличие метастазов.
- Дерматоскопия – аппаратная диагностика, которая помогает обнаружить пигментированную сеть, объединение узлов, области с повышенной и пониженной пигментацией.
- Рентген – снимок грудной клетки перед операцией покажет наличие метастазов в лёгких.
- КТ – компьютерная диагностика покажет степень распространения метастазов во внутренних органах, а также прогресс в лечении.
- МРТ – сканирование перед операцией помогает оценить состояние большого очага опухоли, а также рецидивирующего заболевания. Контраст помогает определить границы и глубину распространения поражения.
- Биопсия – забор биоматериала для исследования, часто путём полного иссечения образования, способ окончательно подтвердить или опровергнуть диагноз.
- ПЭТ – позитронно-эмиссионная томография определяет конкретное расположение метастазов.
- УЗИ – ультразвук отслеживает метастазы лимфоузлов.
- Иммуногистохимическое исследование – помогает идентифицировать патологические клетки в рубцах от прошлой операции, выявив белковый антиген.
- Цитогенетическое исследование – направлено определить генетические нарушения в хромосомах, перемешивание белков 17 и 22 хромосомы вызывает реакцию на специфический препарат и указывает на дерматофибросаркому.
В ходе исследования необходимо исключить ряд заболеваний:
- Меланома – происхождение злокачественного образования из меланоцитов, также даёт метастазы, распространяется на органы.
- Дерматофиброма – поверхностная, бессимптомная, фиброзная опухоль, доброкачественное образование появляется на ногах преимущественно у женщин.
- Первичные опухоли – карцинома молочной железы, желудка, лёгких и других органов даёт метастазы в кожу, их обнаружение повышает шансы на выздоровление.
- Эпидермоидные кисты – доброкачественные полости в коже, располагающиеся на голове, лице, шее, теле.
- Келоидный рубец – после операции разрастается, его рост не останавливается самостоятельно и продолжается после хирургического удаления.
- Склеродермия – избыток коллагена уплотняет локализованные участки кожи и подкожную клетчатку. Заболевание не относится к онкологическим патологиям.
Дерматофибросаркому дифференцируют в ходе гистологического исследования.
Лечение
Сложность представляет инвазия опухоли в соседние ткани. Глубокое и обширное иссечение основного очага и прилегающей области – стандартный приём в хирургии. Иссечение тканей в радиусе до 4 см направлено на предупреждение рецидива.
Выбор метода согласуют между собой специалисты различных областей медицины: онколог, дерматолог, хирург, химиотерапевт, специалист по лучевой терапии. Также требуется помощь пластического хирурга.
- Хирургический – кроме обычного иссечения используют микрографическую методику Мооса. Её отличие от традиционной операции – избирательное удаление злокачественных клеток. При обычной операции остаётся обширная область поражения, которую перекрывают с помощью пересадки собственной кожи пациента. После операции Мооса требования к пластическому хирургу минимальны. Отрицательная сторона методики – технический доступ к голове и шее может представлять затруднение. Процедура занимает несколько часов.
- Лучевая терапия – дополнение к операции, показана при риске рецидива по периферии иссеченной области, обширном косметическом дефекте. Общее количество сообщаемой радиации – от 70 Гр. На месте облучения остаётся рубец с низким риском осложнений.
- Химиотерапия – препарат Иматиниб применяют специально против дерматофибросарком. Его назначают перед операцией, чтобы уменьшить размер опухоли и удаляемой области. Препаратом лечат неоперабельные опухоли с метастазами. Вдобавок ведутся исследования с препаратом Сорафениб. Он не вызывает усталость и апатию, в отличие от Иматиниба.
Народные средства неэффективны, так как соединительнотканный тип опухоли генетического происхождения не реагирует на местное лечение. Полное выздоровление возможно только после удаления области с патологией.
Прогноз
Рецидив и общая выживаемость связаны со способностью дерматофибросаркомы к агрессивному росту, трудностями при удалении. Оставшиеся части опухоли увеличивают вероятность рецидива. Поэтому на прогноз также влияет результат лечения. После методики Мооса прогноз более благоприятен.
Метастазированию предшествуют несколько рецидивов. Чаще метастазы попадают в лёгкие через кровоток. Вероятность процесса зависит от типа опухоли. При классическом типе она составляет 0,5%. Средняя вероятность метастазирования – 5%, из которых 4% – случаи отдалённого метастазирования.
Плохой прогноз дают при поражении лимфатических коллекторов. Срок жизни не превышает 2 года. Также неблагоприятный прогноз при фибросаркоматозном агрессивном типе.
Общая выживаемость за пятилетний период составляет 75%
Профилактика
После комплексной постоперационной терапии за состоянием пациента наблюдает онколог. Первые два года нужно обследоваться каждые 3 месяца. В следующие три года – раз в полугодие. Наблюдение длится пять лет.
- Пальпация поражённого участка;
- УЗИ рубца и лимфоузлов;
- Рентген грудной клетки.
При подозрении рецидива назначают компьютерную томографию.
Через пять лет пациент снимаются с наблюдения. Он может продолжать проходить регулярные обследования, чтобы предупредить симптомы рецидива.
Рекомендация онкологов и дерматологов – добавить в рацион больше продуктов-антиоксидантов. Для восстановления кожи необходимы витамины Е, А, С, микроэлементы бета-каротин, селен, цинк, кислоты Омега-3.
Читайте также: