Болезни ребенка связанной с поствакцинальным осложнением и при злокачественных
Все дети с самого рождения имеют право на иммунизацию в рамках Национального календаря профилактических прививок, которая направлена на защиту ребенка от наиболее опасных и тяжелых заболеваний.
Разрабатываемые вакцины проходят строгий контроль качества на эффективность и безопасность: клинические испытания, сертификацию, лицензирование и т.п. Однако никто не застрахован от возникновения осложнений или побочных реакций после прививок.
Реакция на прививку и поствакцинальное осложнение, в чем отличие
Введение любой прививки вызывает в организме ответную реакцию.
Нормальными реакциями у ребенка после введения прививки могут быть:
- местные (покраснение в месте введения вакцины не более 8 см в диаметре, уплотнение тканей, легкая болезненность). Местная реакция может развиться сразу после введения как живой, так и инактивированной (неживой) вакцины и проходит обычно в течение несколько дней.
- общие реакции могут быть слабыми, средней силы и сильными: повышение температуры от субфебрильной до лихорадки (свыше 38,5°C), головная боль, слабость, снижение аппетита, нарушение сна, легкая сыпь на теле ребенка).
У детей, привитых живыми вакцинами, к нормальной реакции можно отнести:
- на коревую прививку – катаральные симптомы: кашель, насморк, коньюнктивит, покраснение зева;
- на прививку от паротита – катаральные проявления в носоглотке и увеличение околоушных слюнных желез;
- при вакцинации против краснухи – катаральный синдром, сыпь, а у лиц старшего возраста – артралгии (болевой синдром в суставах).
Все побочные реакции обычно кратковременны и при введении неживых вакцин длятся не более 3-х дней, а при использовании живых – в среднем от 3 до 5 дней.
При отсутствии температуры и других клинических проявлений нормальный вакцинальный процесс считают бессимптомным.
Перечень осложнений после прививки
Перечень поствакцинальных осложнений дающих право гражданам на получение государственных единовременных пособий, утвержденный постановлением Правительства РФ №885:
- Анафилактический шок. Шок обычно развивается или сразу, или через несколько минут, или в течение 30 минут после введения любой вакцины и проявляется резким снижением давления, потерей сознания, бронхоспазмом, удушьем, тошнотой, покраснением кожи и др.
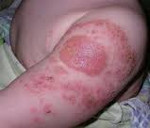
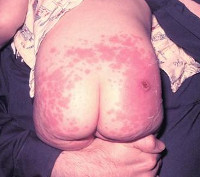
- Тяжелые генерализованные аллергические реакции (рецидивирующий ангионевротический отек – отек Квинке (чаще отек появляется в области лица и шеи, на руках), синдром Стивена-Джонсона, синдром Лайела, синдром сывороточной болезни и т.п.). Тяжелые аллергические реакции могут появиться при введении неживых вакцин в первые 1-3 дня после прививки, при введении живых вакцин – с 4 по 14 дни (в периоде разгара вакцинации).
- Энцефалит. Поствакцинальный энцефалит — воспалительные изменения церебральных тканей, возникающие в связи с проведенной вакцинацией живыми вакцинами (противооспенной, противокоревой, противокраснушной). В организме поражаются все органы, в том числе и мозг.
- Вакцино-ассоциированный полиомиелит.
- Поражения центральной нервной системы с генерализованными или фокальными остаточными проявлениями, приведшими к инвалидности: энцефалопатия, серозный менингит, неврит, полиневрит, а также с клиническими проявлениями судорожного синдрома.
- Генерализованная инфекция, остеит, остит, остеомиелит, вызванные вакциной БЦЖ.
- Артрит хронический, вызванный вакциной против краснухи.
| Клинические формы | Вакцина | Сроки появления |
|---|---|---|
| Анафилактический шок, анафилактоидная реакция, коллапс | Все, кроме БЦЖ и ОПВ | Первые 12 часов |
| Тяжелые, генерализованные аллергические реакции (синдром Стивенса-Джонсона, Лайела, рецидивирующие отеки Квинке, сыпи и др.) | Все, кроме БЦЖ и ОПВ | До 3 суток |
| Синдром сывороточной болезни | Все, кроме БЦЖ и ОПВ | До 15 суток |
| Энцефалит, энцефалопатия, энцефаломиелит, миелит, неврит, полирадикулоневрит, синдром Гийена-Барре | Инактивированные Живые вакцины | До 10 суток 5-30 суток |
| Серозный менингит | Живые вакцины | 10-30 суток |
| Афебрильные судороги | Инактивированные Живые вакцины | До 7 суток До 15 суток |
| Острый миокардит, нефрит, агранулоцитоз, тромбоцитопеническая пурпура,гипопластическая анемия, коллагенозы | Все | До 30 суток |
| Хронический артрит | Краснушная вакцина | До 30 суток |
| Вакциноассоциированный полиомиелит | У привитых у контактных | До 30 суток До 60 суток |
| Осложнения после БЦЖ прививки: Лимфаденит, келлоидный рубец, остеит и др. Генерализованная БЦЖ-инфекция | В течение 1,5 лет после прививки | |
| Абсцесс в месте введения | Все вакцины | До 7 суток |
| Внезапная смерть, другие случаи летальных исходов, имеющие временную связь с прививкой | Все вакцины | До 30 суток |
Получение пособия при возникновении поствакцинального осложнения
Если после прививки установлено наличие поствакцинального осложнения, и привитое лицо признано инвалидом вследствие этого осложнения, оно вправе получить государственное единовременное пособие и ежемесячную денежную компенсацию.
Выплата единовременного пособия и ежемесячной денежной компенсации при возникновении у них поствакцинального осложнения производится органами социальной защиты населения субъектов Российской Федерации.
Орган социальной защиты населения принимает решение о выплате либо об отказе в выплате единовременного пособия или ежемесячной денежной компенсации в 10-дневный срок со дня подачи заявления.
Порядок выплаты государственных единовременных пособий и ежемесячных денежных компенсаций гражданам при возникновении у них поствакцинальных осложнений утвержден постановлением Правительства РФ от 27 декабря 2000 г. N 1013.
Единовременное пособие
При возникновении поствакцинального осложнения гражданин имеет право на получение государственного единовременного пособия в размере 10 000 рублей.
В случае смерти гражданина, наступившей вследствие поствакцинального осложнения, право на получение государственного единовременного пособия в размере 30 000 рублей имеют члены его семьи.
Единовременное пособие выплачивается со дня установления факта поствакцинального осложнения.
Для получения единовременного пособия гражданин, а в случае его смерти – член его семьи представляет в орган социальной защиты населения по месту жительства: заявление о назначении и выплате пособия, а также документы, подтверждающие факт поствакцинального осложнения (заключение об установлении факта поствакцинального осложнения; свидетельство о смерти).
Ежемесячные денежные компенсации
Гражданин, признанный инвалидом вследствие поствакцинального осложнения, имеет право на получение ежемесячной денежной компенсации в размере 1 000 рублей. Размер ежемесячной денежной компенсации подлежит индексации один раз в год. С 1 января 2019 года размер ежемесячной денежной компенсации гражданам вследствие поствакцинального осложнения составляет – 1336,15 руб.
Ежемесячная денежная компенсация выплачивается со дня установления инвалидности.
Для получения ежемесячной денежной компенсации гражданин, признанный инвалидом вследствие поствакцинального осложнения, представляет в орган социальной защиты населения по месту жительства: заявление о назначении и выплате компенсации; документы, подтверждающие факт поствакцинального осложнения (заключение об установлении факта поствакцинального осложнения; справку об инвалидности).
Пособие по временной нетрудоспособности
Один из родителей (иной законный представитель) или иной член семьи имеет право на получение пособия по временной нетрудоспособности в случае ухода за больным ребенком в возрасте до 18 лет при его болезни, связанной с поствакцинальным осложнением, за весь период лечения в амбулаторных условиях или совместного пребывания с ребенком в медицинской организации при оказании ему медицинской помощи в стационарных условиях.
Размер пособия по временной нетрудоспособности в случае ухода за больным ребенком (при лечении ребенка в стационарных условиях) выплачивается в зависимости от страхового стажа родителя:
- при страховом стаже 8 и более лет — 100% среднего заработка;
- при страховом стаже от 5 до 8 лет — 80% среднего заработка;
- при страховом стаже до 5 лет — 60% среднего заработка.
При лечении ребенка в амбулаторных условиях – пособие по временной нетрудоспособности выплачивается за первые 10 календарных дней в размере, определяемом в зависимости от продолжительности страхового стажа, за последующие дни в размере 50 процентов среднего заработка.
Поствакцинальные осложнения – различные стойкие или тяжелые нарушения здоровья, развившиеся вследствие проведения профилактической вакцинации. Поствакцинальные осложнения могут быть местными (абсцесс в месте инъекции, гнойный лимфаденит, келоидный рубец и др.) или общими (анафилактический шок, БЦЖ-инфекция, энцефалит, менингит, сепсис, вакцино-ассоциированный полиомиелит и др.). Диагностика поствакцинальных осложнений основана на анализе клинических данных и их связи с недавно проведенной прививкой. Лечение поствакцинальных осложнений должно включать этиотропную, патогенетическую и симптоматическую общую и местную терапию.
- Причины поствакцинальных осложнений
- Классификация поствакцинальных осложнений
- Характеристика поствакцинальных осложнений
- Диагностика поствакцинальных осложнений
- Лечение поствакцинальных осложнений
- Профилактика поствакцинальных осложнений
- Цены на лечение
Общие сведения
Поствакцинальные осложнения – патологические состояния, имеющие причинную связь с профилактической прививкой, нарушающие состояние здоровья и развитие ребенка. Проведение профилактической вакцинации в педиатрии направлено на формирование протективного иммунитета, не позволяющего развиться инфекционному процессу при повторном контакте ребенка с патогенном. Кроме индивидуального типоспецифического иммунитета, массовая вакцинация детей преследует цель создания коллективного (популяционного) иммунитета, призванного прекратить циркуляцию возбудителя и развитие эпидемий в обществе. С этой целью в России принят Национальный календарь профилактических прививок, регламентирующий перечень, сроки и порядок проведения обязательной и дополнительной вакцинации детей от рождения и до совершеннолетия.

Причины поствакцинальных осложнений
Возникновение поствакцинальных осложнений может быть связано с реактогенностью препарата, индивидуальными особенностями организма ребенка, ятрогенными факторами (техническими погрешностями и ошибками при проведении иммунизации).
Индивидуальные особенности организма ребенка, обусловливающие частоту и тяжесть поствакцинальных осложнений, могут включать фоновую патологию, обостряющуюся в постпрививочном периоде; сенсибилизацию и изменение иммунной реактивности; генетическую предрасположенность к аллергическим реакциям, аутоиммунной патологии, судорожному синдрому и пр.
Как показывает практика, частой причиной поствакцинальных осложнений выступают ошибки медицинского персонала, нарушающего технику прививки. К их числу может относиться подкожное (вместо внутрикожного) введение вакцины и наоборот, неправильное разведение и дозировка препарата, нарушение асептики и антисептики при проведении инъекции, ошибочное использование в качестве растворителей других лекарственных веществ и т. д.
Классификация поствакцинальных осложнений
К числу патологических состояний, сопровождающих вакцинальный процесс, относятся:
- интеркуррентные инфекции или хронические заболевания, присоединившиеся либо обострившиеся в поствакцинальном периоде;
- вакцинальные реакции;
- поствакцинальные осложнения.
Повышенная инфекционная заболеваемость в поствакцинальном периоде может быть обусловлена совпадением болезни и прививки во времени либо транзиторным иммунодефицитом, развивающимся после вакцинации. В этот период у ребенка может возникать ОРВИ, обструктивный бронхит, пневмония, инфекции мочевыводящих путей и др.
К вакцинальным реакциям относятся различные нестойкие расстройства, возникающие после прививки, сохраняющиеся кратковременно и не нарушающие жизнедеятельность организма. Поствакцинальные реакции однотипны по клиническим проявлениям, обычно не нарушают общего состояния ребенка и проходят самостоятельно.
Местные вакцинальные реакции могут включать гиперемию, отек, инфильтрат в месте инъекции и пр. Общие вакцинальные реакции могут сопровождаться повышением температуры, миалгией, катаральными симптомами, кореподобной сыпью (после вакцинации против кори), увеличением слюнных желез (после вакцинации против паротита), лимфаденитом (после вакцинации против краснухи).
Поствакцинальные осложнения делятся на специфические (вакциноассоциированные заболевания) и неспецифические (чрезмерно сильные токсические, аллергические, аутоиммунные, иммунокомплексные). По выраженности патологического процесса поствакцинальные осложнения бывают местными и общими.
Характеристика поствакцинальных осложнений
Чрезмерные по силе токсические реакции расцениваются как поствакцинальные осложнения, если развиваются в первые трое суток после вакцинации, характеризуются выраженным нарушением состояния ребенка (подъемом температуры выше 39,5°С, ознобами, вялостью, нарушением сна, анорексией, возможно – рвотой, носовыми кровотечениями и др.) и сохраняются в течение 1-3 суток. Обычно такие поствакцинальные осложнения развиваются после введения АКДС, Тетракока, живой коревой вакцины, противогриппозных сплит-вакцин и др. В отдельных случаях гипертермия может сопровождаться кратковременными фебрильными судорогами и галлюцинаторным синдромом.
Поствакцинальные осложнения, протекающие в форме аллергических реакций, делятся на местные и общие. Критериями локального поствакцинального осложнения выступает гиперемия и отек тканей, которые распространяются за область ближайшего сустава либо на площадь более 1/2 анатомической зоны в месте введения вакцины, а также гиперемия, отек и болезненность, сохраняющиеся свыше 3-х дней не зависимо от размеров. Наиболее часто местные аллергические реакции развиваются после введения вакцин, содержащих сорбент гидроксид алюминия (АКДС, Тетракок, анатокисны).
К поствакцинальным осложнениям с аутоиммунным механизмом развития относятся поражения центральной и периферической нервной системы (поствакцинальный энцефалит, энцефаломиелит, полиневрит, синдром Гийена-Барре), миокардит, ювенильный ревматоидный артрит, аутоиммунная гемолитическая анемия, системная красная волчанка, дерматомиозит, склеродермия и др.
Своеобразным посвакцинальным осложнением у детей первого полугодия жизни является пронзительный крик, имеющий упорный (от 3 до 5 часов) и монотонный характер. Обычно пронзительный крик развивается после введения коклюшной вакцины и обусловлен связанным с этим изменением микроциркуляции в головном мозге и острым приступом внутричерепной гипертензии.
Наиболее тяжелые по своему течению и последствиям поствакцинальные осложнения представляют так называемые вакциноассоциированные заболевания – паралитический полиомиелит, менингит, энцефалит, клиническая симптоматика которых не отличается от таковых заболеваний с другим механизмом возникновения. Вакциноассоциированные энцефалиты могут развиваться после вакцинации против кори, против краснухи, АКДС. Доказана вероятность заболевания вакциноассоциированным менингитом после получения прививки против эпидемического паротита.
Поствакцинальные осложнения после введения вакцины БЦЖ включают локальные поражения, персистирующую и диссеминированную БЦЖ-инфекцию. В числе локальных осложнений наиболее часто встречаются подмышечный и шейный лимфадениты, поверхностные или глубокие язвы, холодные абсцессы, келоидные рубцы. Среди диссеминированных форм БЦЖ-инфекции описаны остеиты (оститы, остеомиелиты), фликтенулезные конъюнктивиты, иридоциклиты, кератиты. Тяжелые генерализованные поствакцинальные осложнения обычно возникают у детей с иммунодефицитом и нередко заканчиваются летальным исходом.
Диагностика поствакцинальных осложнений
Поствакцинальное осложнение может быть заподозрено педиатром на основании появления в разгар вакцинального процесса тех или иных типичных клинических признаков.
Обязательным для дифференциальной диагностики поствакцинальных осложнений и осложненного течения вакцинального периода является лабораторное обследование ребенка: общий анализ мочи и крови, вирусологические и бактериологические исследования крови, мочи, кала. Для исключения внутриутробных инфекций (цитомегалии, герпеса, хламидиоза, токсоплазмоза, микоплазмоза, краснухи и др.) у детей первого года жизни используются методы ИФА, ПЦР, РНГА, РСК и др. Биохимический анализ крови позволяет исключить судорожные состояния, обусловленные снижением уровня кальция при рахите и спазмофилии; гипогликемией при сахарном диабете.
По показаниям (при признаках поражения ЦНС) назначается люмбальная пункция с исследованием ликвора, проводится электроэнцефалография и электромиография, нейросонография, МРТ головного мозга. Дифференциальная диагностика поствакцинальных осложнений в этих случаях осуществляется с эпилепсией, гидроцефалией, опухолями мозга и пр.
Диагноз поствакцинального осложнения устанавливается только после того, как исключаются все другие возможные причины нарушения состояния ребенка.
Лечение поствакцинальных осложнений
В рамках комплексной терапии поствакцинальных осложнений проводится этиотропное и патогенетическое лечение; организуется щадящий режим, тщательный уход и рациональная диета. С целью лечения локальных инфильтратов назначаются местные мазевые повязки и физиотерапия (УВЧ, ультразвуковая терапия).
При выраженной гипертермии показано обильное питье, физическое охлаждение (обтирания, лед на голову), жаропонижающие препараты (ибупрофен, парацематол), парентеральное введение глюкозо-солевых растворов. При аллергических поствакцинальных осложнениях объем помощи диктуется тяжестью аллергической реакции (введение антигистаминных препаратов, кортикостероидов, адреномиметиков, сердечных гликозидов и пр.).
В случае поствакцинальных осложнений со стороны нервной системы назначается посиндромная терапия (противосудорожная, дегидратационная, противовоспалительная и т. п.). Лечение поствакцинальных БЦЖ-осложнений проводится с участием детского фтизиатра.
Профилактика поствакцинальных осложнений
Профилактика поствакцинальных осложнений предусматривает комплекс мероприятий, среди которых первое место занимает правильный отбор детей, подлежащих вакцинации, и выявление противопоказаний. С этой целью проводится предвакцинальный осмотр ребенка педиатром, при необходимости – консультации детских специалистов, наблюдающих ребенка по основному заболеванию (детского аллерголога-иммунолога, детского невролога, детского кардиолога, детского нефролога, детского пульмонолога и др.). В поствакцинальном периоде за привитыми детьми должно быть организовано наблюдение. Важное значение имеет соблюдение техники иммунизации: к проведению вакцинации детей должен допускаться только опытный, специально обученный медперсонал.
Детям, перенесшим поствакцинальное осложнение, вакцина, вызвавшая реакцию, больше не вводится, однако в целом плановая и экстренная иммунизация не противопоказаны.

Поствакцинальными осложнениями являются реакции организма на введенную вакцину (прививку). Вакцина может быть профилактической или лечебной. В независимости от назначения, по своему свойству любая вакцина представляет собой препарат, который воздействует на иммунную систему. razvitierebenca.ru
Не стоит путать поствакцинальные осложнения с поствакцинальными реакциями. Реакции представляют собой непродолжительные явные изменения в организме и поведении ребенка после введения препарата. Поствакцинальная реакция не длится более 3-х дней, и проходит сама по себе.
Поствакцинальным осложнением является стойкое нарушение в организме, которое имеет длительное течение. Иногда осложнение развивается на базе реакции, переходя в более тяжелую форму. Например, аллергическая сыпь может перерасти в токсический шок. Такой переход можно назвать поствакцинальным осложнением.
Причины поствакцинальных осложнений
- Наличие противопоказаний к применению.
- Несоблюдение условий хранения и транспортировки препарата.
- Нарушение процедуры вакцинации.
- Индивидуальная непереносимость организма.
Частота поствакцинальных осложнений
При соблюдении всех правил вакцинации вероятность развития тяжелых поствакцинальных осложнений сводится к одному случаю на миллион, и обуславливается индивидуальной непереносимостью организма.
Характеристика поствакцинальных осложнений
Местные реакции. На месте укола возникает отек, сыпь, появляются болезненные ощущения. К местным проявлением присоединяется высокая температура, могут появиться судороги.
Общие реакции. Возможно развитие анафилактического шока, аллергических отеков, присоединение инфекций, приводящих к менингиту, энцефалиту, сепсису, невралгическим явлениям и др.
Часто поствакцинальные осложнения развиваются после повторного введения вакцины, тогда как после первичного введения у ребенка может вообще отсутствовать какая-либо реакция.
Лечение поствакцинальных осложнений
Любое введение вакцины требует наблюдения у врача. После введения препарата важно наблюдать за ребенком в течение первых 24-х часов. Любая реакция, будь то температура, сыпь, одышка, требует правильно назначенной коррекции и применения лекарственных препаратов. Дозировку и вид лекарств может назначить только врач. Для профилактики назначаются антигистаминные препараты и обезболивающие средства на основе Ибупрофена. При явных признаках интоксикации показана госпитализация, при необходимости назначается лабораторные анализы крови, мочи. Иногда необходима рентгенография грудной клетки, электрокардиография.
Бояться прививок или нет?
Многие родители, наслушавшись телепередач, отказываются от прививок. Действительно, стопроцентной гарантии отсутствия реакций не дает ни одна вакцина. Тем не менее, профилактика вакцинами многими годами эффективно спасает миллионы жизней по всему миру. Эпидемии и массовые инфекции способны уносить жизни, тогда как единоразовая вакцинация способна свести риск заражения к нулю. До сих пор вакцинация от самых распространенных массовых инфекций является самым эффективным методом борьбы с массовыми эпидемиями. Потери человеческих жизней и здоровья от инфекционных заболеваний во много раз превосходит ущерб от вакцинации. То есть риск заразиться инфекцией и потом лечить последствия, намного опаснее риска сделать прививку.
Нужно не бояться, а понимать важность вакцинации. При правильном поведении родителей риск навредить ребенку сводится к нулю.
- Поскольку большинство прививок делается в грудном возрасте, старайтесь обеспечить крепкий иммунитет ребенку, кормя его грудным молоком.
- Перед проведением вакцинации избегайте мест скопления людей. Ребенок должен быть здоров.
- Не стесняйтесь интересоваться, какой именно препарат будут вводить ребенку, попросите сертификат качества на него.
- Следите, чтобы ампула вскрывалась при вас. Практически все вакцины хранятся в холодильнике, проследите, чтобы ампулу доставали из него.
- Попросите врача сказать название препарата. Если вакцина произведена в вашей стране, свяжитесь с производителем, и уточните, поставлялась ли партия препаратов в медицинское учреждение, где вы будете делать прививку. Если нет – это повод задуматься о репутации поликлиники.
- Если вы не уверены в качестве вакцины, приобретите ее самостоятельно. Хорошие вакцины стоят недешево, но экономить на здоровье глупо.
- После вакцинации обеспечьте ребенку щадящий режим. Не давайте ему новых продуктов, давайте спать, сколько он хочет. Первые 2 дня избегайте людных мест. Иммунитет ребенка после прививки всегда ослаблен. Для профилактики часто назначаются антигистаминные препараты. Не игнорируйте рекомендации врача.
- Наблюдайте за реакцией организма ребенка. При любых подозрительных признаках сразу же обращайтесь к врачу. Не путайте реакцию с осложнением. Организм может реагировать по разному, этого не нужно бояться. После прививки организм активно борется с инфекционным агентом, вырабатывая к нему иммунитет. Своевременная медицинская помощь способна ликвидировать реакцию, и не допустить осложнений.
- Через несколько дней после прививки необходимо обязательно показать ребенка педиатру, а по показаниям, фтизиатру. Специалист назначит терапию при необходимости, что позволит избежать риска развития каких-либо осложнений.
Нужно ли прививать детей?
Однозначный ответ Всемирной Организации Здравоохранения – да, прививать детей нужно. В каждой цивилизованной стране существует календарь прививок и список заболеваний, вакцинация от которых является обязательной. Во многие страны Евросоюза запрещен въезд граждан, не имеющих основных прививок.
Если ваш ребенок склонен к аллергическим реакциям, сегодня существуют препараты с уменьшенной дозой активных организмов, а вместо живых вакцин применяются химические, которые менее аллергичны.


Необычные (патологические) реакции (поствакцинальные осложнения) - патологические процессы, развившиеся в определенные сроки после прививки. Они связаны (этиологически и патогенетически) с вакцинацией, отличаются от клинических проявлений обычных вакцинальных реакций и возникают в редких случаях.
Классификация поствакцинальных осложнений:
- I. Необычные (патологические) реакции (осложнения) на различные вакцины:
- Токсические (чрезмерно сильные).
- Неврологические.
- Аллергические (местные и общие).
Поствакциналъные осложнения после введения вакцины БЦЖ
Согласно классификации ВОЗ, осложнения после вакцинации против туберкулеза подразделяют на четыре категории.
Первая категория - местные патологические реакции (холодный абсцесс, язва, регионарный лимфаденит, келоидный рубец).
Подкожный холодный абсцесс (асептический инфильтрат) может возникать через 1-8 мес. после вакцинации (ревакцинации), чаще при нарушении техники введения вакцины. Постепенно образуется припухлость с флюктуацией, а затем может появиться свищ или язва. Течение процесса длительное: при отсутствии лечения - 1-1,5 года, при применении лечения - 6-7 мес. Заживление происходит с образованием звездчатого рубца.
Поверхностные и глубокие язвы - появляются через 3-4 недели после вакцинации (ревакцинации).
Регионарный лимфаденит - увеличение подмышечных, шейных лимфатических узлов через 2-3 мес. после вакцинации - течение вялое, длительное. Рассасывается в течение 1-2 лет, иногда образуются свищи.
Калъцинат в лимфатическом узле более 10 мм в диаметре.
Келоидные рубцы - развиваются в течение 1-2 мес, чаще после ревакцинации БЦЖ девочек в пре- и пубертатном возрасте. Рубец плотный, гладкий, округлой или эллипсоидной формы, с ровными краями. В его толще развивается сосудистая сеть.
Вторая категория - персистирующая и диссеминированная БЦЖ-инфекция без летального исхода:
Остеиты возникают спустя 7-35 мес. после вакцинации. Клинически протекают как костный туберкулез.
Лимфадениты двух и более локализаций. Клиника такая же, как при регионарных лимфаденитах, однако раньше и чаще развиваются явления интоксикации.
Редкие осложнения в виде аллергических васкулитов, красной волчанки и т. д.
Третья категория - генерализованная БЦЖ-инфекция с полиморфной клинической симптоматикой, обусловленной поражением различных органов. Встречается у детей с Т-клеточным иммунодефицитом; исход чаще летальный. Частота возникновения - 4,29 на 1 млн привитых.
Четвертая категория - пост-БЦЖ-синдром. Возникает вскоре после вакцинации и характеризуется, главным образом, проявлениями аллергического характера: анафилактический шок, узловатая эритема, экзантема.
Поствакцинальные осложнения после введения оральной полиомиелитной вакцины
Токсические осложнения отсутствуют.
Неврологигеские осложнения. Наиболее серьезное - вакциноассоциированный полиомиелит (ВАП), который обусловлен реверсией вакцинного штамма вируса и встречается, как правило, у детей с иммунодефицитными состояниями (с частотой 1 случай на 2,5-3 млн доз вакцины). ВАП может возникать как у вакцинированных, так и у контактных с ними лиц.
Диагноз вакциноассоциированного полиомиелита ставится в стационаре комиссионно на основании следующих критериев, определенных ВОЗ:
а)возникновение в сроки у вакцинированных с 4-30-й день, у контактных с вакцинированными - до 60 дней;
б)развитие вялых параличей или парезов без нарушения чувствительности и с остаточными явлениями после истечения 2 мес. болезни;
в)отсутствие прогрессирования заболевания;
г)выделение вакцинного штамма вируса и не менее чем 4-кратное нарастание титра типоспецифических антител.
Аллергигеские реакции (крапивница, отек Квинке) встречаются редко, обычно у предрасположенных к аллергии детей в первые 4 дня от вакцинации.
Поствакцинальные осложнения после введения АКДС вакцины
Токсические реакции - чрезмерно сильные (гипертермия, выраженная интоксикация) развиваются в первые двое суток после вакцинации.
а)упорный пронзительный крик в 1-е сутки после прививки. Обусловлен остро возникшим повышением внутричерепного давления. Отмечается у детей первых 6 мес. жизни, чаще после 1-й и 2-й вакцинации;
б)судорожные припадки без гипертермии в виде развернутых приступов и "малых" судорожных припадков (кивки, клевки, подергивания). Возникают на 4-е сутки после вакцинации и позднее. Афебрильные судороги свидетельствуют о предшествующем органическом поражении головного мозга;
в)судорожный синдром на фоне гипертермии (фебрильные судороги - тонические или клонико-тонические) развиваются в течение первых 48 ч после прививки;
г)поствакцинальный энцефалит - редкое осложнение (1 случай на 1 млн вакцинированных) возникает на 3-8-й день после прививки. Протекает с судорогами, длительной потерей сознания, гиперкинезами, парезами с грубыми остаточными явлениями.
Аллергигеские реакции (общие):
а)анафилактический шок, развивается в первые 5-6 ч после прививки;
б)коллаптоидное состояние у детей до 1 года (резкая бледность, вялость, цианоз, падение артериального давления, появление холодного пота, иногда сопровождается потерей сознания), возникает в течение 1 недели после прививки;
в)аллергические сыпи, отек Квинке;
г)астматический синдром, геморрагический синдром, гемолитикоуремический синдром, синдром крупа, токсикоаллергическое состояние (встречаются очень редко).
Аллергические реакции (местные): гиперемия кожи и отек мягких тканей в месте введения препарата (более 8,0 см в диаметре).
Поствакцинальные осложнения после введения живой коревой вакцины
Токсические реакции (гипертермия, выраженное нарушение самочувствия, рвота, носовое кровотечение, абдоминальный синдром) возникают с 6-го по 11-й день после прививки. Эти клинические проявления сохраняются 2-5 дней, затем исчезают.
а)судорожный синдром - фебрильные тонико-клонические судороги с потерей сознания и другими общемозговыми симптомами, продолжаются 1-2 минуты, могут повторяться 2-3 раза. Развиваются на 5-15-й день после вакцинации;
б)поствакцинальный энцефалит является редким осложнением (1 случай на 1 млн привитых, при болезни - 1 случай на 4 тыс. заболевших, по данным ВОЗ).
Аллергигеские реакции встречаются крайне редко (геморрагическая сыпь с тромбоцитопенией и носовыми, вагинальными, кишечными кровотечениями; астматический синдром; крапивница; отек Квинке; артралгии). Возникают с 1-го по 15-й день после вакцинации.
Поствакцинальные осложнения после введения живой паротитной вакцины
Токсические реакции (повышение температуры тела, рвота, боли в животе) возникают на 7-15 сутки после прививки.
а) судорожный синдром - фебрильные судороги;
б) серозный менингит - крайне редкое осложнение, возникает на 5-30-й день после вакцинации, характеризуется доброкачественным течением.
Алпергигеские реакции (сыпи, отек Квинке, анафилактический шок) возникают на 1-16-е сутки после вакцинации, чаще у детей с неблагоприятным аллергическим анамнезом.
Редкие осложнения: синдром Рея, развитие острого паротита и сахарного диабета.
Поствакцинальные осложнения после введения вакцины против гепатита В
Токсические и неврологигеские реакции обычно отсутствуют.
Алпергигеские реакции (анафилактический шок, крапивница, экзантема, артрал-гии, миалгии, узловатая эритема) встречаются редко.
Нередко бывает трудно определить, является ли развившееся после прививки состояние патологической реакцией на вакцинацию или обусловлено наслоением интеркуррентных заболеваний. Повышение температуры тела или ухудшение общего состояния позже 2-го дня после прививки инактивированными препаратами (АКДС, АДС, АДС-М), а также в течение 4-5 дней после вакцинации или через 15 дней от введения живых вирусных вакцин (коревая, паротитная, краснушная), как правило, обусловлено присоединением острых инфекционных заболеваний. В неясных случаях рекомендуется госпитализация в стационар для уточнения диагноза.
Лечение поствакцинальных осложнений
Поствакцинальные осложнения регистрируются в эпидбюро города. Лечение проводят с учетом ведущего клинического синдрома. Детям с гипертермией назначают жаропонижающие и десенсибилизирующие препараты. Больные с судорожным синдромом подлежат обязательной госпитализации. Для купирования судорог применяют реланиум (внутривенно или внутримышечно), ГОМК, проводят дегидратационную терапию. При развитии аллергических реакций назначают антигистаминные препараты, которые целесообразно вводить парентерально, по показаниям применяют глюкокортикоидные гормоны.
Все дети с поствакцинальными осложнениями подлежат диспансерному наблюдению.
Читайте также:

