Аваскулярное образование в печени это рак или нет

Рак печени входит в пятерку лидирующих причин смертности от онкологических заболеваний, вместе с раком желудка, молочной железы, легкого и толстой кишки. Ежегодно во всем мире его диагностируют у 700 тысяч человек, около 600 тысяч больных погибают. В России ежегодное число вновь диагностированных случаев за последние 10 лет выросло с 3500 до 5000. Число смертей от рака печени в мире ежегодно растет на 3%. Мужчины болеют в 3 раза чаще, чем женщины. Метастазы в печени при злокачественных опухолях других органов встречаются примерно в 30 раз чаще, чем первичный рак (то есть такой, который изначально развился из печеночной ткани).
- Как возникает рак печени?
- Виды рака печени
- Распространенность и частота
- Факторы риска
- Симптомы рака печени
- Цирроз печени — это рак или нет?
- Метастазы в печени
- Диагностика
- Рак печени в МКБ
- Лечение злокачественной опухоли печени
- О лечении рака печени в Европейской онкологической клинике
- Питание при раке печени
- Сколько живут с раком печени?
- Возможна ли профилактика?
- Диета при раке печени
Как возникает рак печени?
Под влиянием неблагоприятных провоцирующих факторов обычное обновление клеток печени нарушается, они начинают делиться бесконтрольно и быстро, не успевая достигнуть зрелого состояния. Рак печени может возникать как из-за мутации генов, спровоцированной вирусами гепатитов, так и в результате вызванного инфекцией хронического воспаления.
Виды рака печени
Можно выделить следующие основные разновидности злокачественных опухолей печени:
- Злокачественное новообразование, которое развивается из клеток паренхимы печени, называют гепатоцеллюлярной карциномой (ГЦК), или гепатоцеллюлярным раком печени. В одних случаях обнаруживается единственная опухоль, которая со временем увеличивается в размерах, и лишь на поздних стадиях начинает распространяться на другие части органа. При диффузной форме рака очагов много, и они находятся в разных частях печени. Такой вариант наиболее характерен в случаях, когда онкологическое заболевание развилось на фоне цирроза.
- Фиброламеллярная карцинома — разновидность гепатоцеллюлярного рака. Она составляет менее 1% от всех остальных подтипов, и ее важно распознать во время обследования. Такие опухоли обычно встречаются у женщин младше 35 лет.
- Если опухоль образуется из эпителия желчных протоков, то ее называют холангиокарциномой. Этот тип рака печени встречается в 10–20% случаев.
- Вторичный рак — это метастазы в печень опухолей, возникших в других органах. Чаще всего встречаются метастазы колоректального рака (из опухолей толстой и прямой кишки), что связано с особенностями кровотока. Реже опухолевые клетки происходят из легких, молочной железы, простаты и др. По своему строению метастатические очаги сходны с первичной опухолью.
- Редко в печени встречаются ангиосаркомы и гемангиосаркомы — злокачественные опухоли, развивающиеся из кровеносных сосудов. Они очень агрессивны и быстро распространяются в организме.
Распространенность и частота
По частоте выявления рак печени занимает 5 место среди всех онкологических заболеваний у мужчин и 8 место — у женщин. Первичный, то есть тот, который изначально развивается из печеночных клеток (гепатоцеллюлярный рак печени), встречается довольно редко. Намного чаще в печени обнаруживают вторичный метастатический рак. Таких случаев выявляют в 20–30 раз больше, чем случаев первичного рака.
Факторы риска
Известно несколько факторов риска рака печени. Так, установлена прямая взаимосвязь между гепатоцеллюлярной карциномой и хроническими вирусными гепатитами. До 80% людей, страдающих хроническим гепатитом В и С, заболевают карциномой печени в течение 20 лет после инфицирования. Именно из-за высокой распространенности этих вирусов в странах Азии и Африки первичный рак печени встречается там в несколько раз чаще, чем в Европе и США.
В России самая высокая заболеваемость печеночноклеточным раком зарегистрирована в Западной и Восточной Сибири. По статистике, средний возраст заболевших колеблется от 50 до 65 лет, и у мужчин эта опухоль встречается чаще.
Нередко злокачественная опухоль развивается как итог цирроза — патологического состояния, при котором нормальная ткань печени замещается фиброзной соединительной тканью. В свою очередь, причины цирроза бывают разными:
- Хронические вирусные гепатиты B и C.
- Неалкогольная жировая болезнь печени — довольно распространенное заболевание, риск которого повышен у людей с лишним весом.
- Первичный билиарный цирроз — заболевание, при котором разрушаются желчные протоки, в результате нарушается отток желчи, поражается ткань печени.
- Наследственный гемахроматоз — наследственная патология, при которой организм слишком сильно поглощает железо из пищи, и оно откладывается в разных органах, включая печень.
- Чрезмерное увлечение алкоголем приводит к алкогольному гепатиту, а затем к циррозу.
Другие факторы риска:
- Избыточная масса тела. Возможно, здесь играет роль повышенная вероятность развития неалкогольной жировой болезни печени.
- Сахарный диабет II типа. Такие больные зачастую имеют избыточный вес.
- Некоторые редкие заболевания: тирозинемия, дефицит альфа1-антитрипсина, порфирия кутанеа тарда, болезни накопления гликогена, болезнь Вильсона-Коновалова.
- Применение анаболических стероидов.
- Воздействие на организм некоторых токсичных веществ: афлатоксина (вырабатывается грибком, который поражает пшеницу, кукурузу, молотые орехи и другие продукты), винилхлорида (применяется для производства некоторых пластмасс), мышьяка (может быть загрязнена вода из скважин).
- Курение. У людей, которые бросили курить, риск снижается, но все же остается более высоким, чем у никогда не куривших.
Есть данные о том, что, видимо, существует небольшая связь между приемом гормональных контрацептивов и несколько повышенным риском рака печени. Но серьезных исследований, которым можно было бы полностью доверять, на эту тему не проводилось, поэтому пока нельзя что-либо однозначно утверждать.
Симптомы рака печени
И первичный, и вторичный рак печени имеют одинаковые признаки. Они неспецифичны именно для онкологических заболеваний, поэтому их легко спутать с другими заболеваниями печени — обострением хронического гепатита, желчнокаменной болезнью и пр. Ранние признаки злокачественной опухоли печени:
- ощущение дискомфорта из-за вздутия живота;
- тошнота, иногда рвота;
- запоры и поносы;
- сниженный аппетит;
- постоянное недомогание и усталость;
- снижение веса;
- иногда — озноб и повышение температуры.
Когда опухоль достигает достаточно больших размеров, она блокирует отток желчи из печени в кишечник. У пациента появляются признаки механической желтухи, это происходит из-за того, что желчь попадает из внутрипеченочных протоков прямо в кровь.
Более поздними признаками опухолевого процесса в печени является механическая желтуха — пожелтение кожи, слизистых и склер, зуд кожи, потемнение мочи и осветление стула. Эти симптомы также неспецифичны и обнаруживаются при любых затруднениях оттока желчи. Кроме того, на этом этапе у больных появляются постоянные ноющие боли в правом подреберье.
На поздних стадиях злокачественные новообразования печени приводят к развитию анемии, кровотечений из разных органов, скоплению жидкости в брюшной полости, отравлению организма продуктами распада желчных кислот.
Цирроз печени — это рак или нет?
Цирроз — это не онкологическое заболевание, но он является одним из главных факторов риска рака печени. Примерно в 70% случаев гепатоцеллюлярная карцинома развивается на фоне цирроза. У 3% больных циррозом ежегодно выявляют рак печени.
Циррозом называется заболевание, при котором нормальные клетки печени погибают и замещаются фиброзной соединительной тканью. Обычно этому предшествует алкогольный гепатит, неалкогольный стеатогепатит, хронические вирусные гепатиты B и C.
Метастазы в печени
Метастазы в печени встречаются примерно в 30 раз чаще, чем первичный рак. Основная опухоль при этом находится в другом органе. Чаще всего в печень метастазирует рак толстой и прямой кишки, легких, молочной железы, желудка, поджелудочной железы, а также меланома и нейроэндокринные опухоли.
Вторичные очаги могут находиться в любой части печени. Иногда метастаз всего один, но у большинства пациентов они множественные, находятся в обеих долях.
Диагностика
При осмотре пациента с подозрением на рак врач может определить увеличение размеров печени, ее уплотнение или неоднородность поверхности. При прощупывании печени больной может ощутить небольшой дискомфорт. В ходе визуального осмотра легко обнаружить желтушное окрашивание кожи и склер, однако на ранних стадиях этих симптомов обычно не бывает.

Диагностика злокачественной опухоли стандартизована – необходимо получить не просто анализ клеток, но и исследовать под микроскопом кусочек опухолевой ткани. При изменениях в печени данная тактика подходит не всегда, во всяком случае, в клинических рекомендациях биопсии отводится определённая важная роль, но очередность её далеко не первая. На первый план в диагностике злокачественных новообразований печени выходят инструментальные высокотехнологичные исследования.
Рак печени в МКБ
- C22.0 — печеночноклеточный рак (гепатоцеллюлярная карцинома);
- C22.1 — рак внутрипеченочных желчных протоков;
- C22.2 — гепатобластома;
- C22.3 — ангиосаркома;
- C22.4 — другие разновидности сарком (опухолей из соединительной ткани) печени;
- C22.7 — иные уточненные злокачественные опухоли печени;
- C22.9 — неуточненные злокачественные опухоли печени.
Лечение злокачественной опухоли печени
Рак печени с трудом поддается лечению, при метастазах прогноз обычно хуже.
Радикальным способом является удаление опухоли после предварительной химиотерапии. К хирургическому способу прибегают в тех случаях, когда опухоль локализована, не имеет внепеченочных метастазов, небольшого размера, не проросла кровеносные сосуды, а печеночная ткань не изменена циррозом. При этом можно удалить достаточно большую часть органа, так как печень обладает хорошей способностью к регенерации и уже через 6 месяцев способна полностью восстановить прежний объем. Но такие операции достаточно сложны технически и показаны не всем пациентам. После удаления части печени при раке выживаемость в течение 5 лет составляет не более 20%.
Химиотерапию, как самостоятельный способ борьбы с печёночноклеточным раком, применяют лишь в неоперабельных случаях. Она облегчает самочувствие пациентов. Химиотерапия оказывается более действенной и легче переносится, если препараты вводить непосредственно в печеночную артерию.
Лучевая терапия при злокачественных опухолях печени не используется. Она малоэффективна, а печень очень чувствительна к радиации, и пациенты тяжело переносят данный вид лечения. Из альтернативных способов лечения рака в последнее время все активнее применяют радиочастотную аблацию и криоаблацию, таргетную терапию нексаваром, введение этанола в опухолевые узлы, протонную терапию.
В Европейской онкологической клинике малотравматичные резекции печени и радиочастотная аблация метастазов печени проводятся учеником профессора Ю. И. Патютко – ведущим онкологом клиники, к.м.н. Андреем Львовичем Пылёвым.
О лечении рака печени в Европейской онкологической клинике
Лечение рака печени это вообще одна из самых сложных задач в онкологии. Я это узнал, когда мне поставили диагноз T2N0M0 — вторая стадия рака печени в районном центре. Это было очень неожиданно, так как у меня кроме температуры и полной потери аппетита вообще не было никаких особенных симптомов не было. Врач мой хороший знакомый и по каким-то своим признакам он отправил меня на анализ крови на альфа-фетопротеин и на узи. По результатам он же посоветовал мне обратиться в хорошую частную онкологическую клинику. Я выбрал Европейскую. И абсолютно правильно сделал. Там меня дообследовали, выяснили, что очаг всего один, хоть и большой, а сама опухоль не выходит за пределы одной трети. Резекцию проводил доктор Пылёв. Прошло всё очень хорошо. По самочувствию — всё нормально. Знаю, что всё будет хорошо. Спасибо!
Питание при раке печени
Рацион при злокачественных опухолях печени должен быть разнообразным, включать все необходимые питательные вещества, витамины и минералы, соответствовать функциональным возможностям печени. Недоедание — очень распространенная проблема при гепатоцеллюлярной карциноме, но ей далеко не всегда уделяют должное внимание. Из-за того что организм пациента не получает необходимые вещества, снижается качество жизни, ухудшается прогноз.

У таких больных нужно регулярно контролировать нутритивный статус. Им нужна специальная диета, максимально полноценная, но в то же время не оказывающая лишнюю нагрузку на печень. Пациент должен получать:
- Достаточное количество белка: 1–1,5 г на каждый килограмм массы тела.
- Достаточное количество жиров, не менее 50% которых должны иметь растительное происхождение.
- Достаточное количество углеводов.
Больным раком печени рекомендуется есть постное мясо, птицу, рыбу, молочные продукты, различные овощи и фрукты, злаки, бобы, крупы, оливковое и кукурузное масло. Из напитков разрешены соки, вода, молоко. Продукты необходимо готовить путем варки или запекания: жареное противопоказано. Нужно постараться полностью исключить соль: вместо нее используют различные специи. Запрещены консерванты, химические добавки, алкоголь. Если функция печени сильно нарушена, белковые продукты следует максимально ограничить.
Сколько живут с раком печени?
Врачи ориентируются на показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались живы в течение 5 лет с момента диагностики рака. Пятилетняя выживаемость зависит от стадии опухоли:
- При локализованной опухоли, ограниченной пределами органа (рак печени 3, 2 и 1 стадии) — 31% (при раке протоков печени — 15%).
- При опухоли, распространившейся на соседние органы и лимфоузлы (стадии IIIC и IVA) -11% (при раке протоков печени — 6%).
- При онкологии печени с метастазами — 3% (при раке протоков печени — 2%).
Возможна ли профилактика?
Так как основным фактором риска рака печени является инфекция — вирусные гепатиты B и C — то меры профилактики в первую очередь должны быть направлены на предотвращение заражения. Главные факторы риска: беспорядочные и незащищенные половые связи, инъекции нестерильными, использованными иглами.
Снизить риск заболеваний печени, в том числе онкологических, помогает отказ от вредных привычек, поддержание здорового веса, своевременное лечение и наблюдение у врача при гемохроматозе и других наследственных заболеваниях, которые повышают риск рака.
Диета при раке печени
Главный принцип составления рациона при лечении рака печени, как, впрочем, и при любом другом раке — разнообразие, полноценность, натуральность. Это значит, что больному должны в полной мере доставаться все необходимые вещества и микроэлементы, необходимые для функционирования организма. При этом, еда должна как можно меньше нагружать поражённую печень. В таких условиях, меню пациента выглядит примерно так:
- Фрукты, ягоды, соки из них и овощи, кроме томатов — без ограничений. Особое внимание следует уделить свекле — очень полезному для печени продукту.
- Супы — молочные, крупяные, овощные.
- Продукты молочнокислого и смешанного брожения.
- Морская рыба и морепродукты.
- Белое мясо.
- Хлеб из пшеничной муки грубого помола.
- Злаковые хлопья, орехи, ростки зерен, травяные отвары и зеленый чай.
- The prognostic value of tumor cells blood circulation after liver surgery for cancer lesions — Patiutko IuI, Tupitsyn NN, Sagaĭdak IV, Podluzhnyĭ DV, Pylev AL, Zabezhinskiĭ DA. — Khirurgiia (Mosk). 2011. [1]
- Surgical and combined treatment of multiple and bilobar metastatic affection of the liver. — Patiutko IuI, Sagaĭdak IV, Pylev AL, Podluzhnyĭ DV. — Khirurgiia (Mosk). 2005. [2]
- Современные подходы к лечению метастазов колоректального рака в печени — А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, А. Н. Поляков, Патютко Ю.И. — Вестник хирургической гастроэнтерологии — Номер: 4 за 2008 Страницы: 14–28.
- Десятилетняя выживаемость больных злокачественными опухолями печени после хирургического лечения — Ю. И. Патютко, А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, М. Г. Агафонова, — Анналы хирургической гепатологии 2010.
- Surgical and combined treatment of patients with metastatic liver and lymph nodes invasion by colorectal cancer — Patiutko IuI, Pylev AL, Sagaĭdak IV, Poliakov AN, Chuchuev ES, Abgarian MG, Shishkina NA. — Khirurgiia (Mosk). 2010. [3]

Главный врач Европейской клиники, онколог, к.м.н.
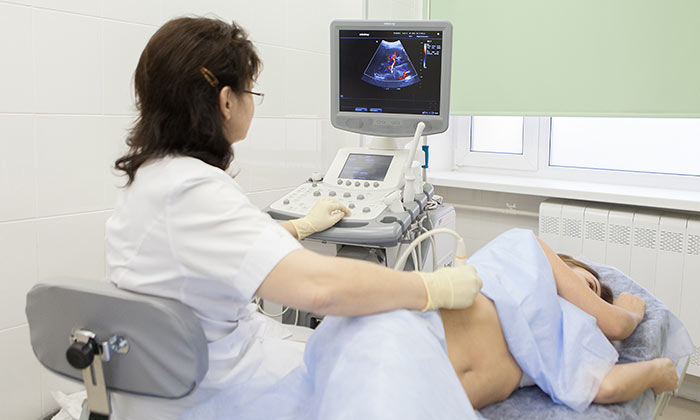
В норме печеночная ткань имеет однородную структуру, средней плотности. На УЗИ она выглядит как однородная сероватая масса, разделенная на доли. В ней есть гипо-, гиперэхогенные участки (округлые, удлиненные), которые визуализируются в местах прохождения крупных сосудов, связок.
Но если неоднородной становиться сама структура органа, такое состояние может указывать за заболевание.
Эхогенные образования в печени на УЗИ
Принцип методики УЗИ заключается в улавливании отраженных ультразвуковых волн.
Чем выше плотность ткани, тем лучше они отражаются. УЗИ изображение, полученное после обработки – это картинка в черно-белых полутонах, где плотные участки выглядят светлее, то есть гиперэхогенны. Почти белыми выглядят на УЗИ кости, кальцификаты, жировая ткань, некоторые виды опухолей, плотные стенки сосудов.
На мониторе УЗИ такое образование отображается в виде белого пятна. Серый участок — это изоэхогенное образование в печени, то есть паренхиматозные, железистые ткани. А гипоэхогенное образование в печени на УЗИ или анэхогенная зона — это скопления воздуха, жидкости, поскольку они плохо отражают ультразвуковые волны.
В любом случае, полученный снимок нужно рассматривать в совокупности. Например, при жировой дистрофии печени, на общем сером фоне можно обнаружить гипоэхогенные образования в печени на УЗИ. Но это не совсем так, потому что жировое перерождение печеночных клеток повышает их эхогенность, и на их фоне неповрежденные ткани выглядят более темными.
Эхогенное образование в печени на УЗИ может быть диффузным и местным. Диффузная гипоэхогенность, указывает на воспалительный процесс, очаговая может служить признаком кисты, абсцесса. Надо также помнить, что крупные сосуды также выглядят гипоэхогенными с плотной сосудистой оболочкой. Очаговый характер изменений обычно указывает на злокачественные и доброкачественные новообразования, кистозные изменения.
Типы очаговых образований печени
Очаговые образования печени — это заболевания, что характеризуются замещением печеночной ткани полостями, в которых накапливается жидкость. Патологии могут сопровождаться разной симптоматикой. В органе может образоваться одна полость или несколько (множественные или единичные поражения). Их формирование может произойти внутри печени или на оболочке. Новообразования не всегда капсульные.
Особенностью таких поражений является то, что по этиологии они бывают: доброкачественные и злокачественные. Васкуляризация – это показатель доброкачественности, поэтому доброкачественные опухоли называют гиповаскулярными.
Диагностируют характер опухолей, применяя инструментальные методы диагностики. Развитие патологии рассматривается в динамике, что помогает определить опасность новообразования.
Очаговые образования инфекционного характера лучше поддаются лечению, так как они появляются, как сопровождение другого недуга. Терапия новообразований более глубокая, так как она связана с опасным замещением паренхимы печени больными тканями.
Доброкачественные новообразования
Доброкачественное замещение паренхимы печени происходит при:
Злокачественные новообразования
Среди злокачественных опухолей выделяют первичные, которые произрастают из клеток и структуры органа, в котором они развиваются, и те, которые заносятся метастазами других органов (так как кровь фильтруется через этот орган) – так называемые вторичные. Среди первичных опухолей выделяются: аденокарцинома печени, карцинома (формируются в паренхиме), гепатобластома (у детей), хилангиокарцинома (формируется в клетках желчных протоков), ангиосаркома и другие.
Факторами риска для развития этих опухолей являются паразитарные инфекции, цирроз, гепатит формы B и С, сифилис, хронический алкоголизм, сильные отравления химическими соединениями.
Очаговое поражение печени злокачественного характера можно классифицировать на 2 вида.
К первичным опухолям, которые визуализируются как изменения паренхимы печени, относятся:
- саркома Капоши;
- гемангиосаркома;
- гепатоцеллюлярная карцинома;
- ангиосаркома;
- фиброламеллярная карцинома;
- гепатобластома;
- эпителиоидная гемангиоэндотелиома;
- периферическая холангиокарцинома.

Злокачественные очаговые образования в печени могут быть первичными или зарождаться от иных болезней.
Метастатическое поражение печени (вторичное) возникает при злокачественных новообразованиях, очаги которых находятся в органах желудочно-кишечного тракта, яичниках, легких или молочной железе. Патологические узлы и клетки заносятся с другого органа, больного раком. Обычно в печени возникают вторичные опухоли.
Симптоматика на начальных этапах развития может отсутствовать, но при росте рака, пациент жалуется на:
- болезненные ощущения в брюшной полости, тяжесть в районе правого подреберья, упадок сил, недомогание;
- резкую потерю веса, отсутствие желания есть, тошноту, частые рвотные позывы;
- бледность.
Злокачественные очаговые образования в печени могут возникать вследствие чрезмерного курения, приёма медикаментов, алкоголя, а также в силу наследственных причин.
Инфекционные очаговые образования
Инфекционное поражение печени характеризуется изменениями, что возникают на фоне инфекционных болезней. Оно развивается на фоне абсцесса печени, гепатита, кандидоза, туберкулеза, эхинококкоза и т. д.
Эти заболевания могут стать причиной больших очагов. Абсцесс развивается на фоне бактериального заражения. Он редко бывает в левой доле органа. Нередко патогенные микроорганизмы проникают в печень.
На УЗИ на ранней стадии видно, что это гиповаскулярное образование. По мере развития оно васкуляризуется, и тогда здоровые клетки гибнут, что сопровождается такими симптомами, как
- тошнота, рвотные позывы, потеря аппетита;
- острые болезненные ощущения;
- озноб.
Лечение очаговых образований в печени
Когда на УЗИ обнаружили очаг опухоли и установили ее вид, больному назначают терапию. Раньше новообразования поддавались оперативному вмешательству. Сегодня эта практика менее распространена, так как все больше врачей отдают предпочтение щадящим методам терапии.
К сожалению, не все виды опухолей можно вылечить медикаментозными средствами, поэтому методы хирургического вмешательства остаются преимущественными.
Выбор способа лечения зависит от природы образования, вида, размеров, локализации, стадии развития и скорости роста. Кроме того, инфекционные поражения требуют использования антибактериальных препаратов.
При маленьких одиночных изменениях, что имеют инфекционную природу, оперативное вмешательство не проводится, как и при большинстве доброкачественных новообразованиях.
Средние и большие новообразования инфекционной этиологии лечат пункционным методом, а гигантские — пункционно-дренажным. Применяют стилет-катетер, что помогает отсосать жидкость, чтоб она не попала в брюшную полость. Но вид операции может варьироваться в зависимости от множества факторов.
Доброкачественные образования небольших размеров при медленном росте не оперируют, а наблюдают на УЗИ. Если они быстро растут или достигают больших размеров, требуется хирургическое вмешательство.
Эффективность терапии новообразований злокачественного характера напрямую зависит от стадии, на которой обнаружена опухоль. Если у человека предрасположенность к развитию рака, ему требуется контрольное УЗИ дважды в год.
Предполагаемый прогноз
Если в печени появилась опухоль доброкачественного характера, врачи дают отличные прогнозы. Обычно она не растет и не влияет на качество жизни пациента.
Терапия очагов поражения заключается в постоянном наблюдении. Редко больной сталкивается с преобразованием новообразования в злокачественное.
Инфекционные образования хорошо поддаются лечению. Опухоли злокачественной природы более опасны. Они стремительно развиваются, сопровождаясь тяжело переносимой симптоматикой.
Терапия обязательна. При ее отсутствии пациент может умереть за год. Если больному проведена операция по удалению новообразования, врачи дают примерно 3 года жизни, иногда пациенты живут дольше.
Очаговыми образованиями (или очагами) печени называют единичные или множественные участки изменения ее структуры, которые бывают самого разного происхождения – как доброкачественного, так и злокачественного.
Чаще всего очаги выявляются при УЗИ, но иногда являются случайной находкой при компьютерной томографии или МРТ, когда исследование выполнялось по какой-то иной причине. При этом КТ используется для уточнения размеров, количества, расположения и структуры очагов. При этом по результатам КТ врач, как правило, должен ответить на вопросы о характере изменений: имеем ли мы дело с доброкачественным процессом (например, кистой или гемангиомой), либо злокачественным процессом (рак, метастазы, и т.п.). В ряде случаев после выполнения КТ диагноз остается сомнительным. В таких случаях рекомендуется получить второе медицинское мнение по результатам исследования.
Иногда патологическое образование печени выявляется при сцинтиграфии или ПЭТ (очаг гиперфиксации РФП).
Все объемные образования печени, выявленные при компьютерной томографии, можно разделить в зависимости от следующих параметров:
1) Плотность – характеристика любой ткани организма, которая измеряется на компьютерных томограммах в т.н. единицах Хаунсфилда. В зависимости от рентгеновской плотности очаги бывают гипо-, гипер- и изоденсными по отношению к окружающей нормальной паренхиме. По плотности можно предположить, что находится в структуре очага: кровь, другая жидкость, мягкотканный компонент. Более достоверно выявляются участки обызвествления – кальцинаты.
2) Структура. Кистозные образования подразделяются на одно- и многокамерные; они могут иметь хорошо видимую стенку или не иметь таковой; содержать включения кальция, геморрагическую – гиперденсную – жидкость, гиподенсную жидкость, например, желчь. Внутри можно обнаружить инородное тело или паразита, кистозный или мягкотканный компонент. Также структура может быть однородная или неоднородная, последняя часто объясняется участками некроза. Выявление извести и кальцинатов свидетельствует о длительности процесса.
3) Форма может быть приближенной к шару, вытянутая, неправильная (иррегулярная) и т. д.
4) Контуры. Ровные или неровные, четкие или нечеткие, видимые на всем протяжении или на ограниченном участке.
6) Расположение необходимо указывать в описании КТ-исследования: локализуется ли патологический участок непосредственно в глубине органа, под капсулой, рядом с крупными сосудами, с желчными протоками, с желчным пузырем и т. д. Это может быть навести на мысли о его природе: например, билиарные кисты локализованы чаще всего вблизи желчных протоков, вблизи желчного пузыря.
7) Количество. Солитарный очаг в печени означает одиночный. Число патологических участков (например, метастазов при раке желудка или других органов системы пищеварения) может варьировать. Выявление одного метастаза уже позволяет выставить стадию M1 по системе TNM. Однако следует учитывать, что множественные очаговые образования в печени – это не всегда метастазы, и врач-рентгенолог обязан провести их дифференциальную диагностику, сопоставив многочисленные КТ-признаки.
8) Особенности накопления контраста. Чем меньше накопление контраста в очаге, тем меньше он кровоснабжается. Наоборот, чем быстрее накапливается контраст, тем более развита сосудистая сеть. Чем быстрее снижается плотность после окончания введения контраста, тем интенсивнее кровоток в очаге.
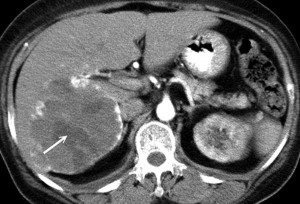
Гемангиома печени или рак? КТ брюшной полости с контрастным усилением: типичное накопление контраста в виде лакун помогает дифференцировать гемангиому от рака и установить правильный диагноз: кавернозная гемангиома.
Гиподенсные образования имеют плотность ниже нормальной паренхимы (в норме ее плотность составляет +50…+70 единиц Хаунсфилда – без контрастирования) и представляют собой следующие морфологические варианты:
1) Жировые образования имеют плотность от -100 до -10 единиц Хаунсфилда. Это может быть липома, фибролипома, ангиолипома, ангиофибролипома, аденома, липосаркома и некоторые другие опухоли из жировой ткани (а также участок с отрицательной плотностью может быть обусловлен локальным участком жировой инфильтрации, или жирового гепатоза).
2) Гиподенсный очаг плотностью 0…+20 единиц Хаунсфилда чаще всего содержит жидкость. Это может быть простая или паразитарная киста, билома – скопление желчи после операций на желчном пузыре и протоках, а также кистозные метастазы.
3) Гиподенсный очаг плотностью +20…+40 единиц Хаунсфилда бывает обусловлен как жидкостным содержимым, так и мягкотканным. Здесь гораздо больше вариантов, при составлении дифференциального ряда нужно учитывать размеры, форму, характер накопления контрастного вещества.
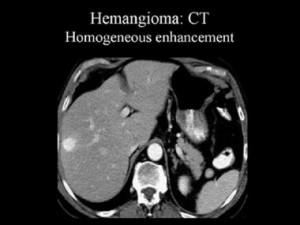
Капиллярная гемангиома правой доли печени: КТ с контрастным усилением в артериальную фазу выявляет гиперденсный участок.
Гиперденсные очаги имеют рентгеновскую плотнтость выше нормальной паренхимы (>70 единиц Хаунсфилда) и могут быть обусловлены кистами, содержащими плотную жидкость (с примесями белка или крови), либо их субстратом является опухоль или кальцинат.
1) Очаг плотностью +200…+400 единиц Хаунсфилда обусловлен наличием кальция в структуре. Это может быть обызвествленная киста, фиброма, фиброаденома (либо другая опухоль), обызвествленная гематома.
2) Локальный участок повышения плотности паренхимы зачастую бывает обусловлен отложениями металлов – солей алюминия, железа и т.д.
3) Опухоли бывают как гиперденсными, так и гиподенсными.
Кистозный характер при КТ имеют следующие образования:
1) Простая киста печени — что это? Простая киста возникает в результате эмбриогенеза и представляет собой ограниченное капуслой скопление жидкости. На КТ она имеют ровные края, четкие контуры, обычно правильную форму; плотностные характеристики жидкости +5…+20 единиц Хаунсфилда, не содержит каких-либо включений (кровь, кальций и т. д.), в их структуре нет перегородок, стенка ровная, без локальных утолщений. Контраст такие кисты не накапливают. Часто возникает вопрос, может ли киста печени перерасти в рак. Если киста имеет типичные КТ-характеристики, тревоги она вызывать не должна, озлокачествления кисты не бывает. Но важно отличить простую кисту от эхинококковой, от кистозной формы метастаза или кистозного рака.
3) Кистозная форма гепатоцеллюлярного рака: форма неправильная, может выявляться солидный компонент (при кистозной форме он выражен минимально), опухоль единичная, оказывает объемное воздействие на рядом расположенные сосуды и желчные протоки.
4) Паразитарные кисты. Чаще всего эти кисты представлены эхинококком, реже – альвеококком. Бывают множественными или единичными, имеют хорошо видимую стенку, усиливающуюся при контрастировании. Бывают однокамерные и многокамерные паразитарные кисты. Внутри таких кист можно обнаружить паразита.
5) Гемангиома правой доли печени, либо левой доли. Гемангиома печени на КТ выглядит как типичный гиподенсный очаг, при контрастировании в артериальную фазу резко усиливается, в результате чего становятся видимыми сосудистые лакуны, а затем медленно теряет контраст. Атипичные гемангиомы на КТ имеют несколько другие характеристики, и отличить их от злокачественного поражения помогает взгляд опытного рентгенолога, имеющего опыт в диагностике заболеваний брюшной полости.
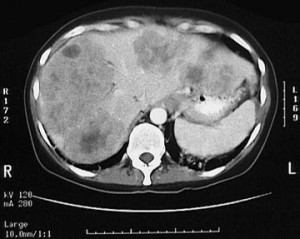
Вторичные (секундарные) изменения в печени на КТ. Рак кишечника с метастазами. Прогноз неблагоприятный, учитывая размеры и количество метастазов.
1) Объемное образование с включениями жира: липома, липофиброма, ангиолипома, липосаркома и др. Имеют характерную структуру и плотностные характеристики, соответствующие жировой ткани.
2) Фокальная нодулярная гиперплазия (ФНГ) имеет неправильную форму (в виде узла), при нативном исследовании – гиперденсный (незначительно выше нормальной плотности), при контрастировании неравномерно усиливается.
3) Регенераторный узел, локальный участок фиброза либо жировой инфильтрации – признак перерождения печеночной ткани под влиянием различного характера интоксикацией или травм, признак цирроза. Выглядит как локальный гипо- (жировая инфильтрация) или гиперденсный (фиброз) участок.
4) Гепатоцеллюлярный рак (ГЦР). Выглядит как объемное образование неправильной формы, различных размеров (иногда несколько десятков сантиметров в поперечнике), структура его неоднородна – при КТ могут быть выявлены участки некроза, полости (не усиливающиеся при контрастировании). Ткань опухоли за счет хорошего кровоснабжения повышает плотность при контрастировании.
Второе консультативное мнение врача, обладающего опытом в анализе КТ-исследований брюшной полости, всегда полезно – заключение по исследованию даст специалист, имеющий высшую врачебную категорию или научное звание, после подробного ознакомления с историей заболевания, с результатами лабораторных тестов и т. д. В результате точность диагностики становится выше, что позволяет определиться с дальнейшим направлением лечения (либо назначить дополнительные инструментальные и иные диагностические исследования).
Чтобы получить Второе мнение по результатам КТ или МРТ, можно обратиться в Национальную телерадиологическую сеть. Сделать это можно удаленно, не выходя из дома. Достаточно иметь результаты исследования на диске. В течение 24 часов с момента отправки снимков вы получите квалифицированный пересмотр КТ или МРТ с подробным описанием в виде заключения с подписью высококвалифицированного диагноста.
Читайте также:

