Народные средства от герминогенная опухоль
Герминогенные опухоли, что это такое?
Большая часть герминогенных опухолей возникает внутри гонад. Внегонадные опухоли встречаются значительно реже, это опухоли забрюшинного пространства, переднего средостения и центральной нервной системы.
Развитие герминогенных опухолей связано с аномалиями миграции зародышевых клеток в процессе развития эмбриона.
Большая часть этих опухолей диагностируется в пределах относительно узкого возрастного интервала: 25 — 35 лет.
Герминогенные опухоли относятся к достаточно редким заболеваниям и составляют около 1% от всех злокачественных опухолей у мужчин. Более 90% герминогенных опухолей у мужчин представлены новообразованиями яичка, т.е. могут быть отнесены к опухолям наружной локализации, доступным осмотру и пальпации.
На момент постановки диагноза большинство пациентов имеют распространенный процесс (IIC – III ст.): до 60% больных.
Классификация Всемирной Организации Здравоохранения (ВОЗ) подразделяет герминогенные опухоли на 3 категории:
- новообразования новорождённых и раннего детского возраста. К ним относят тератомы и опухоли желточного мешка. Они могут располагаться в яичках, яичниках, забрюшинном пространстве, средостении, головном мозге.
- новообразования яичка, которые возникают между 15 и 40 годами, и подразделяются на семиномы и несеминомы.
- сперматоцитные семиномы (пациенты старше 50 лет). В отличие от опухолей 1 и 2 типов, источником новообразования являются не эмбриональные зародышевые клетки, а более зрелые – сперматогонии и сперматоциты.
Вероятность возникновения герминогенных опухолей яичек увеличивается при крипторхизме (неопущении яичка в мошонку), травмах, инфекционных заболеваниях.
В группе риска находятся пациенты с различными генетическими заболеваниями.
Виды герминогенных опухолей
В зависимости от морфологической картины, клинического течения герминогенные опухоли делятся на семиномные и несеминомные опухоли. Семиномные опухоли составляют около 40%, несеминомные – 60%. Тактика лечения и прогноз различны в двух этих группах.
Семиномы характеризуются довольно вялым течением, долгое время человек не ощущает никаких симптомов болезни. Эти опухоли хорошо поддаются лечению: они чувствительны к лучевой терапии и особенно к химиотерапии.
При запущенном процессе наблюдается, как правило, лимфогенное метастазирование в забрюшинные лимфоузлы, реже в средостенные и надключичные лимфоузлы.
К данным опухолям относят следующие морфологические подтипы:
- внутрипротоковая герминогенная неоплазия неклассифицированного типа (carcinoma in situ); семинома с клетками синцитиотрофобласта;
- сперматоцитарная семинома;
- сперматоцитарная семинома с саркомой;
- эмбриональный рак;
- опухоль желточного мешка;
- трофобластические опухоли:
- хориокарцинома;
- монофазная хориокарцинома;
- трофобластическая опухоль места крепления плаценты;
- тератома:
- дермоидная киста;
- монодермальная тератома;
- тератома с соматической малигнизацией;
- смешанные опухоли.
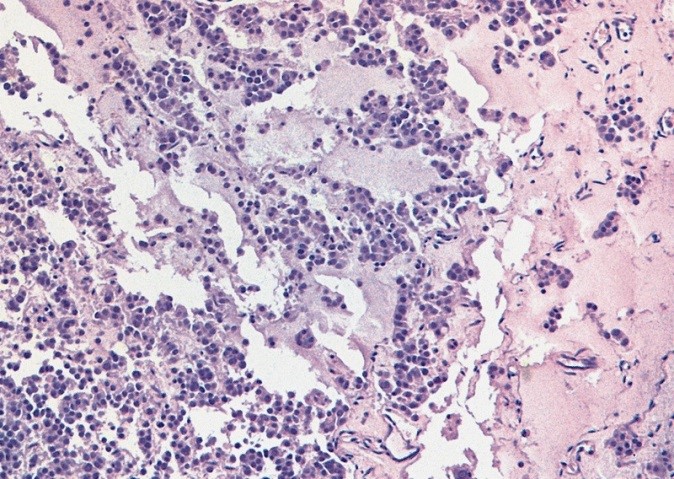
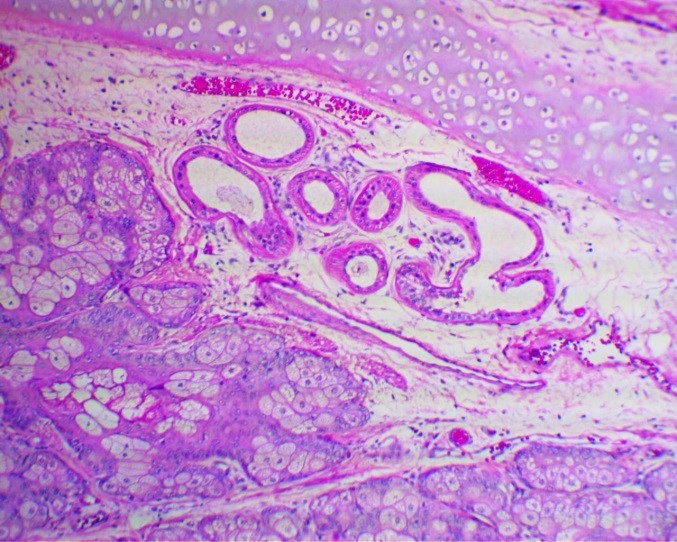
Микропрепарат, тератома яичника
Симптомы и первые признаки герминогенных опухолей
Опухоли яичка в ранних стадиях не сопровождаются болями или другими неприятными симптомами, в связи с чем долгое время не возникает стимулов для обращения к врачу.
Чаще всего пациенты приходят с жалобами на увеличение яичка, боль в мошонке, увеличение лимфоузлов. При распространенности процесса появляются симптомы интоксикации, например, слабость, снижение веса, отсутствие аппетита.
Когда опухоль располагается в средостении, особенности при ее больших размерах, пациента будут беспокоить жалобы на кашель, одышку, боли в груди, невозможность выполнять без усилия привычную физическую активность, возможна отечность шеи, синюшность кожных покровов.
Могут возникать шум в голове/ушах, ухудшение зрения, головная боль, сонливость. Это объясняется тем, что растущая опухоль давит на верхнюю полую вену.
Опухоли забрюшинного пространства обычно также не дают о себе знать длительное время. На них могут указывать такие симптомы, как нарушение стула и мочеиспускания, боли в животе, варикозное расширение вен, а также отеки.
Герминогенные опухоли центральной нервной системы (головного мозга) имеют следующие клинические проявления: головная боль, расстройство движений глазных яблок, тошнота, рвота и развитие судорог.
Диагностика герминогенных опухолей
Стандартом диагностики герминогенных опухолей является физикальный осмотр пациента, сбор анамнеза и анализ крови на биологические опухолевые маркеры. К ним относятся АФП (альфа-фетопротеин), β -ХГЧ (β единица хорионического гонадотропина человека) и ЛДГ (лактатдегидрогеназа).
В качестве уточняющих исследований проводится КТ органов брюшной полости и грудной клетки, либо УЗИ органов брюшной полости и рентгенография грудной клетки в двух проекциях.
Также выполняют МРТ головного мозга, чтобы выявить наличие метастазов в нем.
Орхофуникулэктомия — удаление яичка, выполняется с диагностической и лечебной целью.
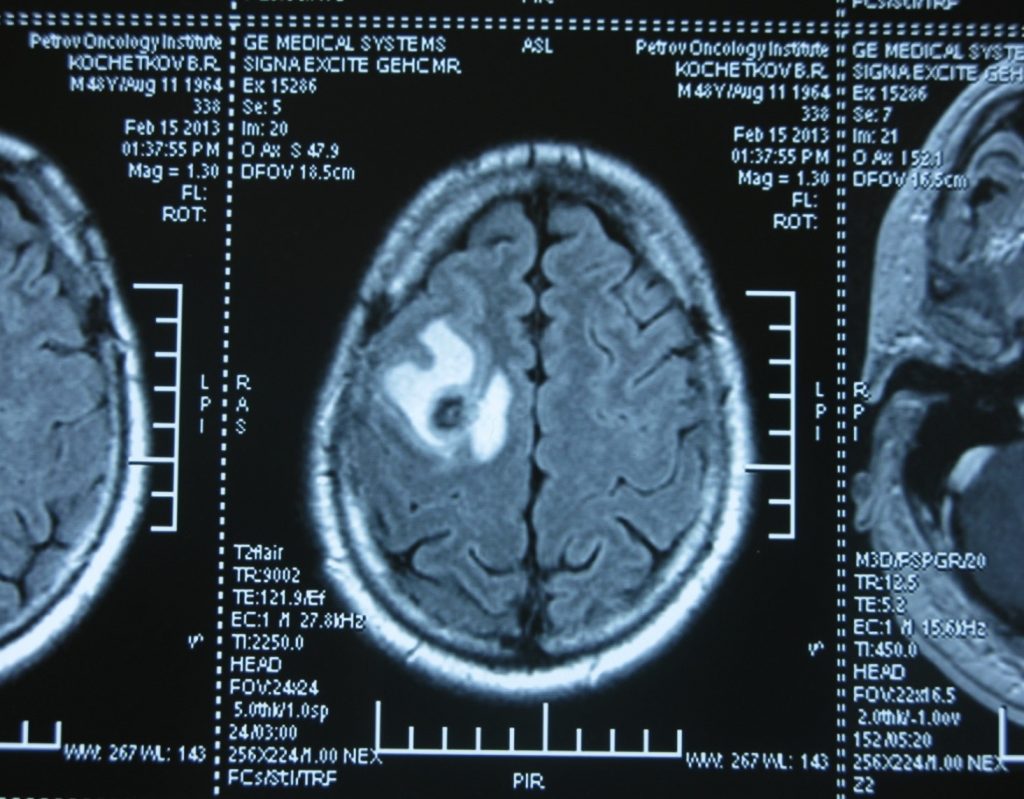
Метастаз в головной мозг при герминогенных опухолях (МРТ головного мозга)
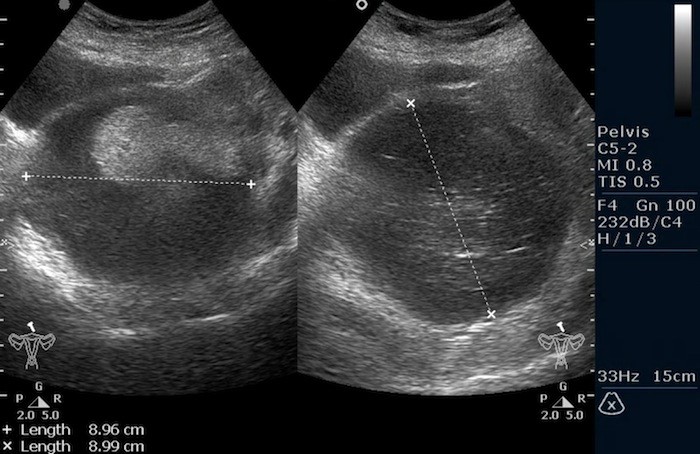
Тератома яичника (УЗИ малого таза)
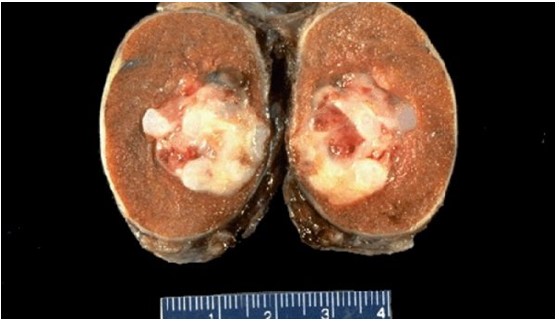
Герминогенная опухоль яичка (макропрепарат)
Стадии герминогенных опухолей
Для выработки индивидуального плана лечения учитываются классификации TNM, а также классификация метастатических герминогенных опухолей Международной объединенной группы по герминогенным опухолям (IGCCCG).
Стадирование герминогенных опухолей в соответствии с классификацией ТNМ
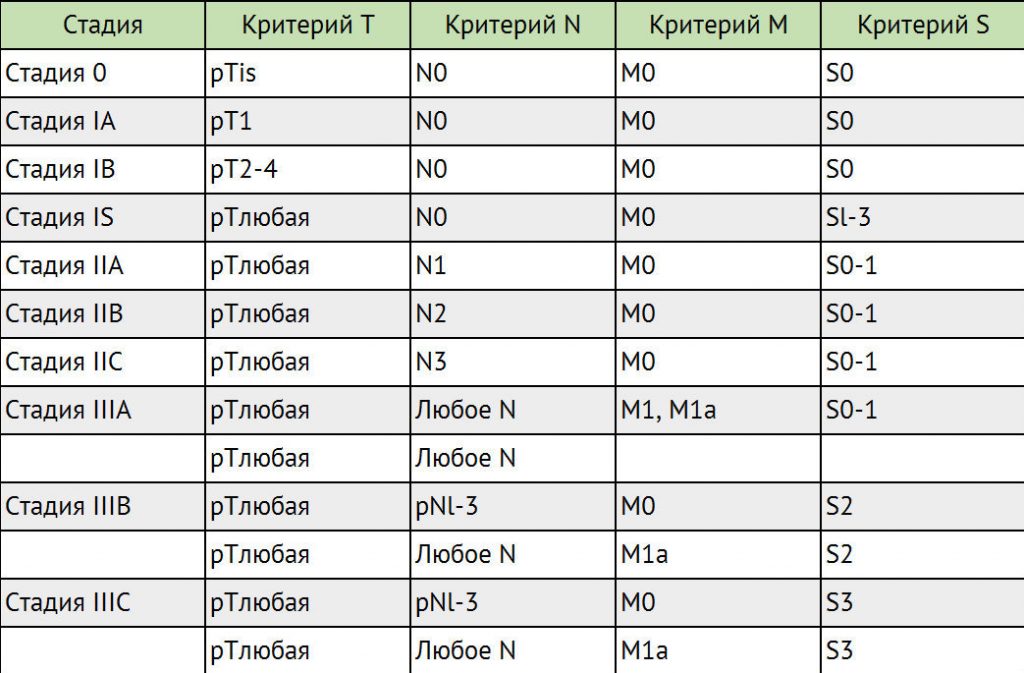
Для герминогенных опухолей IV стадия заболевания не предусмотрена.
Методы лечения герминогенных опухолей
К настоящему времени в онкологической практике накоплен большой научно-практический материал, разработаны стандарты и международные рекомендации по лечебной тактике больных герминогенными опухолями.
При герминогенных опухолях проводится, как правило, комплексное лечение, которое включает в себя хирургическое лечение, системное противоопухолевое лечение, реже лучевую терапию.
Метод лечения основывается на морфологическом типе опухоли, группе прогноза и стадии заболевания.
Большинство больных герминогеными опухолями добиваются излечения даже при распространенной форме заболевания, когда процесс не ограничен только первичной опухолью. Наиболее эффективная схема лечения – это химиотерапия с последующим удалением остаточных опухолевых очагов.
Хирургические методы:
- орхфуникулэктомия
- забрюшинная лимфаденэктомия,
- удаление легочных метастазов и пр.
Лучевая терапия назначается чаще при поражении головного мозга. Ее применение обусловлено возможностью точного локального воздействия на опухолевые массы.
Химиотерапия
Следует отметить, что при проведении системного лекарственного лечения необходимо строгое соблюдение временных рамок (начало очередного цикла проводится на 22 день).
Для оценки эффективности химиотерапии каждые 2 цикла и после ее окончания проводится компьютерная томография исходных зон поражения, перед каждым циклом мониторинг уровня опухолевых маркеров. Рост маркеров на фоне лечения или после его завершения, а также замедление их снижения свидетельствует об активности опухолевого процесса и необходимости проведения второй линии химиотерапии.
Перед проведением химиотерапии рекомендуется обдумать и решить вопрос о необходимости криоконсервации спермы.
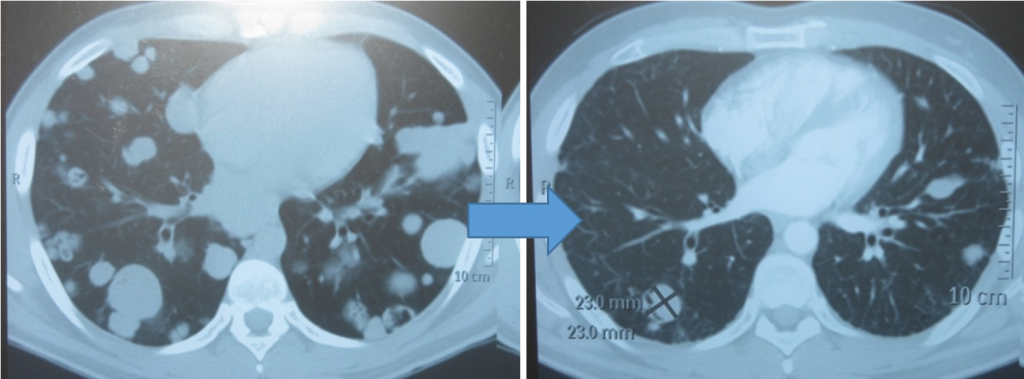
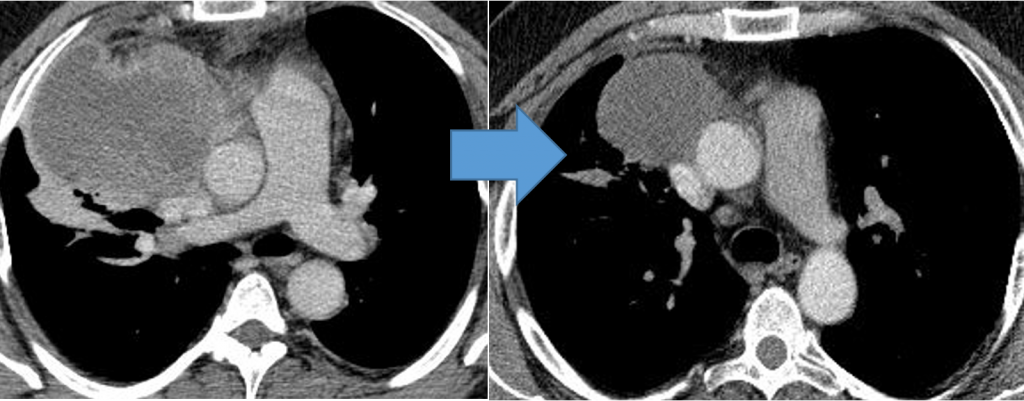
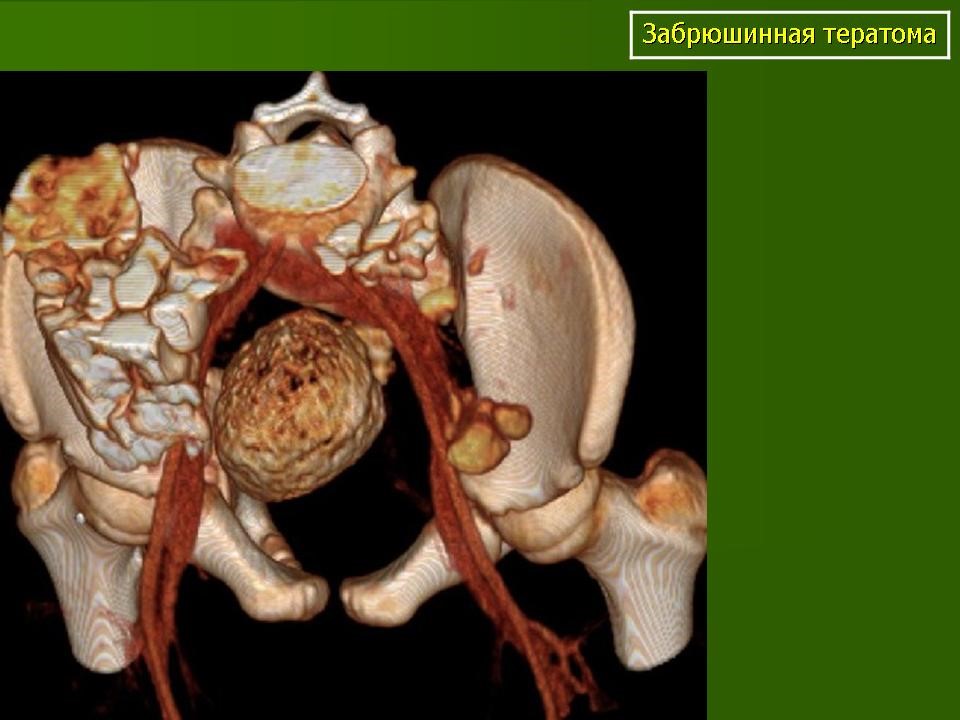
Забрюшинная тератома (3D реконструкция)
Контроль эффективности лечения и динамическое наблюдение.
Перед началом каждого цикла химиотерапии проводится контроль онкомаркеров (АФП, ЛДГ, ХГЧ).
Обязательный принцип динамического наблюдения за больными герминогенными опухолями — строгое соблюдение временных промежутков при выполнении контрольного обследования. Первый год после лечения необходимо проходить обследование каждые два месяца, а на второй год – раз в три месяца.
Следующие два года нужно обследоваться сначала каждые четыре месяца, затем каждые шесть месяцев. И далее планируется ежегодный поход к врачу.
Перечень обследований рекомендованных к выполнению в период динамического наблюдения: физикальный осмотр, кровь на маркеры (АФП, ЛДГ, ХГЧ), УЗИ пахово-подвздошных областей, брюшной полости и забрюшинного пространства, рентгенография органов грудной клетки каждые 6 месяцев.
Прогноз выживаемости
Благодаря успехам в развитии химиотерапии, герминогенные опухоли стали ярким примером курабельных солидных опухолей. Пятилетняя выживаемость больных герминогенными опухолями составляет от 60 до 90%.
Классификация метастатических герминогенных опухолей Международной объединенной группы по герминогенным опухолям (IGCCCG), основанная на прогностических факторах
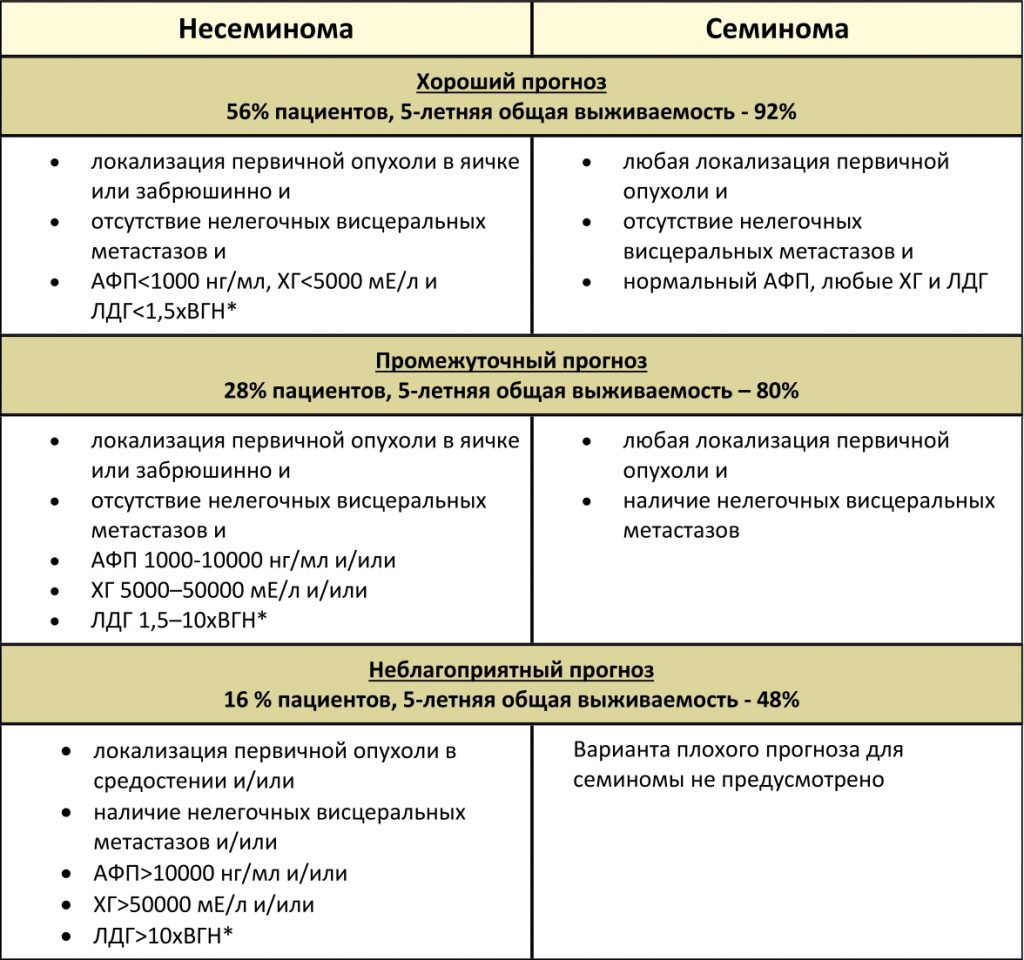
*ВГН – верхняя граница нормы.

Сразу скажу, что лечение такого заболевания, как ОПУХОЛЬ ЯИЧЕК можно успешно делать с помощью лекарственных грибов: Веселка, Шиитаке, Рейши, Мейтаке, Кордицепс, Агарик Бразильский, Лисички. и др. Всего 20 наименований.
1.Подавлять инфекции, разрушать раковые клетки и опухоли..
2.Нормализовать пищеварение, вывести яды и токсины, снижать боль
3.Восстановить иммунитет.
4.Возможно применение грибных сборов самостоятельно, а так же одновременно с химиотерапией, облучением, медикоментозным лечением.
Мы подберем необходимые грибы, составим схему лечения, дадим необходимые консультации по применению
Рак яичка — это злокачественное новообразование в мошонке мужчины.
Рис. 1. Рак яичка.
Сначала охарактеризуем сам орган.Яички находятся в мошонке – своеобразном мешочке из кожи. Мошонка состоит из двух частей, которые разделяет перегородка из соединительных тканей. Перегородка препятствует перемещению заболеваний (к примеру, воспаления) с одного яичка на другое. Ткань мошонки очень тонкая и чувствительная. Именно мышечные волокна, находящиеся в ткани, в первую очередь реагируют на изменение температуры органа, мышечные усилия, внезапную опасность, а также меняют форму во время полового акта.
Внутри мошонки расположены яички. Они, как правило, имеют овальную форму. В них находятся элементы-канальцы (примерно 250 штук), вырабатывающие сперматозоиды. Между данными канальцами размещены клетки, производящие тестостерон. В среднем в здоровом состоянии длина яичка зрелого мужчины составляет около 3,8 см, ширина -- 2,5 см. Вес их регулируется ростом и комплекцией мужчины и колеблется от 25 до 50 г.
Рис. 2. Так выглядит здоровое
яичко.
Цифры. Статистика
В целом в СНГ статистика Рака яичника не вызывает больших опасений - примерно 0,6% от общего количества злокачественных опухолей. Однако никому из нас не хочется попасть в эти 0,6%.
В мире же, по данным Всемирной организации здравоохранения, ежегодно рак яичка обнаруживается ориентировочно у 48 000 человек.
Но существует три пика активности данной болезни – до 10 лет, в период 20–40 лет, а также после 60 лет. Первичные новообразования распространены среди мужчин от 20 до 35 лет. Большая часть опухолей образуются из эмбриональных клеток. Они разделены на два вида:
- семинома (возраст пациентов 30-50 лет),
- тератома (от 20 до 30 лет).
Явное достоинство данного заболевания – его излечимость. Лишь семиномы опасны образованием метастазов в соседние органы, что может привести к смерти пациента.
В целом медики выделяют пять основных типов опухолей:
- семиномы (60% заболеваний),
- опухоли желточного мешка,
Рис. 3. Так выглядит больное
яичко.
В течение 40 последних лет во всем мире примерно на 100% увеличилась заболеваемость раком яичек. Наиболее пострадали Скандинавия и Швейцария, жители Соединенных Штатов Америки, Австралии и Великобритании. Меньше всего болели мужчины Азии и Африки. Однако статистика приводит и оптимистичные цифры: повысилась эффективность лечения, что привело к заметному сокращению смертности больных раком яичек.
Именно поэтому следует быть внимательным к состоянию собственных яичек, а при выявлении нетипичных признаков – НЕЗАМЕДЛИТЕЛЬНО обратиться к врачу.
Причины развития рака яичек
На сегодняшний день точной причины развития рака яичек не установлено. Определены лишь симптомы, наличие которых создает предрасположенность к данной болезни.
В первую очередь это:
1) Неопущение яичек (крипторхизм). Рак при этом развивается в 10 (!) раз чаще, чем в других случаях.
2) Перенесенные инфекционные (венерические) заболевания.
3) Поликистоз, способствующий дальнейшему появлению опухолей.
4) Работа на вредном производстве (бензин, уголь, смазочные материалы).
5) Повышенный радиационный фон.
6) Наследственная предрасположенность.
7) Гиподинамия.
8) Отсутствие регулярной половой жизни.
9) Травма яичек.
10) Длительное воздействие на яички высокой температуры.
Симптомы рака яичек
- Округлое уплотнение, безболезненная шишка в яичке.
- Возможно увеличение размера яичка.
- Примерно в 30% - появление тупой боли в мошонке или в паху.
- Ощущение тяжести или постоянного натяжения.
- Изменение чувствительности при прикосновении к яичку.
- Припухлость, отечность органа.
- Сдавление мочеточника, нарушение оттока мочи, проявления пиелонефрита.
Рис. 4. Локализация опухоли яичка.
Раковая опухоль размещается непосредственно в яичке, а не вне его. Но с развитием болезни (примерно в 10% случаев) наличие болезни устанавливается с появлением отдаленных метастазов (в забрюшинных лимфоузлах, лимфоузлах шеи, что приводит к проявлению одышки, кашля).
Метастазы при данном диагнозе возможны в головной мозг, что приводит к деформации психики, нарушениям неврологического характера (параличи, парезы). Также опасны метастазы рака яичка в легкие – сильно страдает дыхание, появляется кровянистый кашель. Кроме того, случаются метастазы в костную систему организма.
Изредка врачи фиксируют увеличение грудных желез мужчин, а также ослабление половой функции.
Виды опухолей яичника
Как я указывал выше, яичко состоит из большого количества оболочек. Они созданы различными тканями, каждая из которых может послужить плацдармом для раковой опухоли. Существует следующие виды опухолей яичка:
— герминогенные опухоли. Они перечислены выше как самые распространенные;
- опухоли гонадной стромы;
- другие опухоли.
Рис. 5. Запущенная форма
болезни.
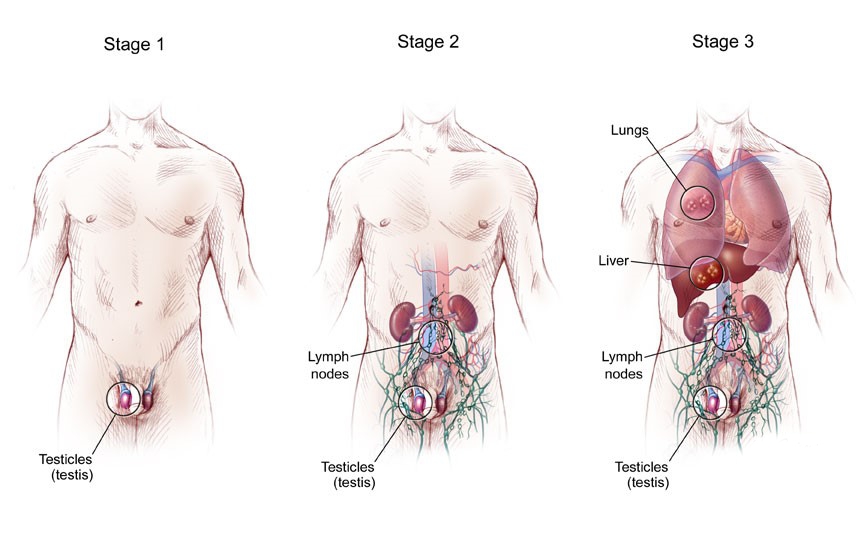
Стадии рака яичек
Среди герминогенных опухолей наиболее распространена известная вам семиномная опухоль , виды которой мы сейчас рассмотрим.
I стадия. Она характеризуется наличием опухоли только в яичке. Метастазов нет. Развитие заболевания наблюдается у 5% больных.
II стадия. В этой ситуации типично наличие метастазов в забрюшинных лимфоузлах.
Частота рецидивов примерно 5%, а 5-летняя выживаемость пациентов высока: 90 - 97%.
III стадия. Образуются метастазы в лимфоузлах выше диафрагмы и в других органах.
При данном диагнозе в 5 - 10% случаев возможны поздние рецидивы.
Рис. 6. Размещение опухоли.
Несеминомные опухоли
I стадия. Примерно у 30% пациентов данной категории возможны метастазы в забрюшинном пространстве. 5-летняя выживаемость составляет 95 - 99%. Примерно у 70% пациентов удаление первичного очага означает полное выздоровление.
II стадия. Характерны метастазы в забрюшинных лимфоузлах (их размер - менее 5 см). Выздоровление возможно в 90 - 95% случаях.
III стадия. Выживаемость пациентов при данной стадии очень мала – 20 - 30%.
Диагностика
Наиболее эффективны следующие виды обследования:
- осмотр пациента, исследование мошонки;
- исследование лимфоузлов забрюшинного пространства;
- КТ-сканирование грудной клетки;
- уточнение наличия (отсутствия) маркеров (специальных составляющих) в крови пациента.
Профилактика развития рака яичек и самообследование пациентов
Мужчины не всегда готовы к проведению собственного обследования, но прошу вас обратить внимание на важность данного фактора профилактики рака.
Отдельно хотелось бы сказать об особой чувствительности яичек, которую можно положить в основу профилактики развития рака яичек.
2) Физиологические особенности.
У развивающегося в утробе матери мальчика яички формируются примерно через 40 дней после зачатия, размещаясь в брюшной полости ребенка. На восьмом месяце беременности яички начинают двигаться сквозь стенки брюшной полости по паховому каналу. Конечный пункт движения - мошонка, где яички оказываются накануне рождения мальчика. Однако существуют 0,75% своевременно родившихся мальчиков и 30% раннерожденных, у которых яички не опустились в мошонку вовремя. Если этого не произошло, нужно обратиться к доктору, потому что статистика подчеркивает значимость своевременного формирования яичек – подобная задержка выдает склонность мужского организма к развитию раковой опухоли.
3) Очень важны движение, хорошее питание, регулярные сексуальные отношения. Они заметно уменьшают фактор риска.
4) Следует избегать опасных видов спорта либо аккуратно предохранять мошонку от ушибов – гематомы, травмы способствуют развитию новообразований.
Лечение рака яичника (яичек) народными средствами
Конечно, рак яичек редкое заболевание, но всем больным помогать надо!
Хорошо, если врачи не удалили яички (кастрировали), можно побороться.
Самым эффективным способом лечения рака яичника, являются наши Фунгосвечи.
Фунгосвечи — это стандартные свечи с экстрактом лекарственных грибов, изготавливаемые по моей рецептуре. Когда свеча вставляется в задний проход, основа свечи расплавляется под действием температуры тела, действующие вещества грибов попадают в кровь и начинают действовать в области таза: на простату, на кишечник, на мочеполовую систему.
Фунгосвечи мы рекомендуем ставить два, а то и три раза в день.
Так как есть опасность метастазирования, а это проблемы работы организма в целом, то надо одновременно применять наш самый эффективный противоопухолевый грибной сбор Лесовик № 1. Дополнительно для лечения рака яичников используем грибной сбор Антитоксин. Этот сбор эффективно очищает кровь и препятствует распространению раковых клеток по всему организму, имеет противоопухолевый эффект.
Если операция уже произошла — печально.
Но. Что есть, то есть.
В этом случае мы предлагаем заняться восстановлением организма, применять одновременно и Лесовик № 1 и Антитоксин.
И помните: яички не зря расположены отдельно от организма. Им вредит все. И переохлаждение, и перегрев. И особенно - инфекция.
Поэтому не садитесь ни на холодное, ни на горячее. Не носите стесненную одежду. Остерегайтесь инфекций, в том числе половых.
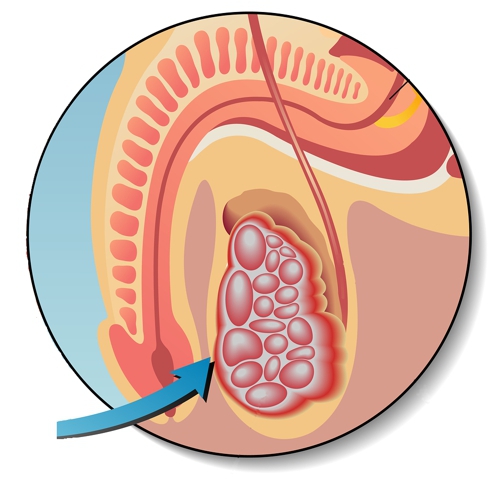
Герминогенные опухоли – группа неоплазий, развивающихся из первичных зародышевых клеток половых желез. Могут возникать как в яичках или яичниках, так и экстрагонадно. Проявления зависят от локализации. При поверхностно расположенных новообразованиях наблюдается видимая деформация, при узлах в яичнике отмечаются боли, дизурия и нарушения менструального цикла. При герминогенных опухолях средостения возникает одышка, при внутричерепных поражениях выявляются очаговые и общемозговые симптомы. Диагноз выставляется с учетом симптомов, данных рентгенографии, УЗИ, КТ, МРТ и других методик. Лечение – операция, химиотерапия, радиотерапия.
- Причины герминогенных опухолей
- Классификация герминогенных опухолей
- Симптомы герминогенных опухолей
- Диагностика и лечение герминогенных опухолей
- Цены на лечение
Общие сведения
Герминогенные опухоли – группа доброкачественных и злокачественных неоплазий, возникающих из первичных половых клеток, являющихся предшественниками яичек и яичников. Из-за миграции таких клеток в период эмбриогенеза герминогенные опухоли могут развиваться за пределами гонад: в средостении, крестцово-копчиковой области, головном мозге, забрюшинном пространстве и других анатомических зонах. Первичные экстрагонадные новообразования составляют 5% от общего количества герминогенных опухолей.
Соотношение между количеством экстра- и интрагонадных неоплазий меняется с возрастом. У детей младшего возраста преобладают поражения крестцово-копчиковой зоны, по мере взросления увеличивается частота новообразований в яичках и яичниках. Герминогенные опухоли всех локализаций составляют 3% от общего количества онкологических заболеваний у детей, герминогенные новообразования яичников – 2-3% от всех злокачественных неоплазий яичников у женщин, герминогенные поражения яичка – 95% от общего числа опухолей яичка у мужчин. Лечение проводят специалисты в сфере онкологии, гинекологии, урологии и других областей медицины.

Причины герминогенных опухолей
Герминогенные опухоли возникают из зародышевых половых клеток, которые на начальных стадиях эмбриогенеза образуются в желточном мешке, а затем мигрируют по организму зародыша к урогенитальному гребешку. В процессе миграции часть таких клеток может задерживаться в различных анатомических зонах, что в последующем обуславливает образование герминогенных опухолей внегонадной локализации. В норме герминогенные клетки превращаются в зрелые клетки яичек и яичников, однако, при определенных условиях такие клетки могут оставаться в своем зародышевом состоянии и под воздействием негативных внешних и внутренних факторов давать начало новообразованиям гонад.
Установлено, что герминогенные опухоли нередко диагностируются у пациентов с различными генетическими аномалиями, например, синдромом Клайнфельтера. Выявляется наследственная предрасположенность, которая может сочетаться либо не сочетаться с хромосомными нарушениями. Характерной особенностью герминогенных опухолей является изохромосома, возникающая в результате удвоения короткого плеча и потери длинного плеча 12-й хромосомой, однако, могут обнаруживаться и другие хромосомные аномалии. Отмечается частое сочетание герминогенных опухолей с другими онкологическими поражениями, в том числе – лейкозами, лимфомами и нейробластомами. Вероятность возникновения герминогенных неоплазий яичек увеличивается при крипторхизме.
Гистологический тип герминогенных опухолей зависит от возраста. У новорожденных чаще диагностируются доброкачественные тератомы, у детей младшего возраста выявляются неоплазии желточного мешка, у подростков обнаруживаются злокачественные тератомы и дисгерминомы, у взрослых – семиномы и т. д. Факторы, способствующие активизации роста и злокачественной трансформации зародышевых половых клеток, пока не выяснены. Предполагается, что толчком к развитию герминогенных опухолей у детей могут стать хронические заболевания матери или прием матерью определенных лекарственных препаратов.
Классификация герминогенных опухолей
Существует несколько классификаций герминогенных неоплазий, составленных с учетом морфологических характеристик новообразования, расположения и особенностей течения заболевания. Согласно классификации ВОЗ, выделяют следующие морфологические типы герминогенных опухолей:
- Герминома (дисгерминома, семинома)
- Эмбриональный рак
- Неоплазия желточного мешка
- Сперматоцитная семинома
- Хорионкарцинома
- Полиэмбриома
- Тератома, в том числе – зрелая, незрелая, с определенной направленностью дифференцировки тканей (карциноид, струма яичника), злокачественная.
- Смешанная герминогенная опухоль, представляющая собой сочетание нескольких гистологических вариантов неоплазии.
Источником гермином являются первичные половые клетки, источником остальных неоплазий – элементы окружения таких клеток.
С учетом локализации различают гонадные и экстрагонадные герминогенные опухоли. Экстрагонадные неоплазии подразделяют на экстракраниальные и интракраниальные. Кроме того, выделяют злокачественные и доброкачественные герминогенные неоплазии, а также первичные и рецидивные новообразования.
Симптомы герминогенных опухолей
Особенности течения заболевания определяются локализацией, размером и степенью злокачественности неоплазии. Типичными симптомами герминогенных опухолей яичника являются боли в животе различной интенсивности в сочетании с нарушениями менструального цикла. У детей последний признак отсутствует, что обуславливает отсутствие настороженности в отношении поражения внутренних половых органов на начальных стадиях заболевания. При прогрессировании герминогенных опухолей к перечисленным симптомам присоединяются увеличение живота и нарушения мочеиспускания. При пальпации на начальных стадиях определяется округлый, умеренно подвижный узел с четкими контурами. В последующем узел увеличивается в размере, возникают увеличение и деформация живота. На поздних стадиях выявляется асцит и нарушения функций различных органов, обусловленные отдаленным метастазированием.
Герминогенные опухоли яичка проявляются увеличением соответствующей половины мошонки, чувством тяжести и распирания. Болезненность или повышенную чувствительность пораженной области отмечают около 25% пациентов. При пальпации определятся опухолевидное образование или равномерное увеличение яичка. У 5-10% больных герминогенными опухолями выявляется гидроцеле, у 10-14% - гинекомастия. При лимфогенном и отдаленном метастазировании возможны увеличение паховых лимфоузлов, неврологические расстройства, боли в костях, в спине и в животе.
Герминогенные опухоли средостения, как правило, локализуются за грудиной. Для доброкачественных новообразований (тератом) характерен медленный рост, для злокачественных (тератобластом и других неоплазий) – агрессивное распространение и быстрое прорастание близлежащих органов. Наиболее частыми проявлениями герминогенной опухоли являются одышка, кашель и боли в груди. При сдавлении верхней полой вены возникают шум в голове, головная боль, шум в ушах, расстройства сознания, сонливость и нарушения зрения. Возможны судороги. При злокачественных герминогенных опухолях наблюдаются гипертермия, лихорадка, снижение веса и нарушения функций различных органов, обусловленные прорастанием либо отдаленным метастазированием.
Забрюшинные герминогенные опухоли длительное время протекают бессимптомно. Могут проявляться диспепсией, болями в животе, дизурией, одышкой, отеками и варикозным расширением вен нижних конечностей. При злокачественных поражениях на поздних стадиях выявляются симптомы раковой интоксикации. Герминогенные опухоли крестцово-копчиковой зоны обычно диагностируются у детей раннего возраста и протекают доброкачественно. При крупных неоплазиях наблюдаются боли и слабость в нижних конечностях, нарушения дефекации и дизурия. Возможны кровотечения и некроз. Внутричерепные герминогенные опухоли чаще локализуются в зоне эпифиза, иногда – в области гипоталамуса либо гипофиза. Проявляются головной болью, тошнотой, рвотой и расстройствами движений глазных яблок.
Диагностика и лечение герминогенных опухолей
Диагноз устанавливается с учетом жалоб, результатов физикального обследования и данных дополнительных исследований. В зависимости от локализации неоплазии может потребоваться ректальный осмотр либо вагинальное исследование. Пациентам назначают УЗИ, КТ и МРТ пораженной области. Оценивают содержание альфа-фетопротеина в сыворотке крови. При злокачественных герминогенных опухолях для исключения лимфогенных и отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ и МРТ органов брюшной полости, УЗИ лимфоузлов, сцинтиграфию костей скелета и другие диагностические процедуры. Тип неоплазии определяют с учетом данных гистологического исследования.
Доброкачественные герминогенные опухоли иссекают, при злокачественных новообразованиях назначают комбинированное лечение, включающее в себя операцию (при резектабельных неоплазиях), химиотерапию и радиотерапию. При наличии одиночных метастазов в легких и печени возможно их оперативное удаление. При низкой эффективности терапии агрессивных семином в некоторых случаях осуществляют высокодозную радиотерапию с последующей трансплантацией костного мозга, однако эффективность этого метода при герминогенных опухолях пока трудно оценить из-за недостаточного количества наблюдений.
Прогноз при доброкачественных неоплазиях обычно благоприятный. Злокачественные герминогенные опухоли ранее рассматривались как прогностически неблагоприятные, однако использование комбинированной терапии позволило повысить пятилетнюю выживаемость при данной патологии до 60-90%. На выживаемость влияют вид и распространенность герминогенной опухоли, радикальность хирургического вмешательства, наличие или отсутствие метастазов.
Читайте также:

