Атипичные клетки в мокроте при раке легких

- Анализ мокроты в диагностике онкологии
- Мокроты как возможные проявления различных патологий
- Виды исследований
- Особенности выделяемой мокроты
- Классификация выделений
- Соответствие типов мокроты и ее цвета
- Наличие биологических частиц в слизи
- Желчные пигменты
- Эпителиальные клетки
- Альвеолярные макрофаги
- Раковые клетки в анализе мокроты
- Эластические волокна
Что являет собой мокрота? Это слизистые выделения, появляющиеся при кашле. Они накапливаются в путях респираторной системы и отхаркивание мокротой свидетельствует о том, что нарушено обычное функционирование внутренней оболочки дыхательного тракта. Отдав мокроты на анализ, можно определить присутствие болезней дыхательного тракта. Также эта процедура позволяет различить возможные патологические процессы, которые развиваются на фоне кашля или похожей симптоматики. Для получения мокроты можно использовать бронхоскопию или же получить ее естественным путем.

Мокроты как возможные проявления различных патологий
Стоит понимать, что присутствие мокроты – это один из симптомов проявления рака легких. Когда диагностируется это онкологическое заболевание, то выделяется светлая слизь. Часто в ней можно обнаружить частицы крови, что может указывать на наличие в легких злокачественной опухоли. Именно появление кровяных прожилок свидетельствует о необходимости проведения более тщательного и глубокого скрининга (рентгенографического исследования, бронхоскопии и компьютерной томографии соответствующих органов).
Бывают случаи, когда при бронхиоальвеолярной форме данного онкологического заболевания дыхательных органов может выделяться до 200 мл мокроты светлого оттенка с пеной на верхнем слое. Когда у пациента обнаружена именно эта форма онкологического заболевания, то эффективным методом диагностики будет проведение цитологического анализа мокроты. В случае осложненных форм рака, слизистые выделения могут содержать некоторое количество гноя. Если мокрота по своей форме напоминает малиновое желе, это значит, что опухоли распадаются. Метод цитологического анализа мокроты при раковом заболевании легких – это способ диагностики легочных патологий у пациента, а также самый простой метод морфологической верификации поставленного диагноза. Если наличие онкологии легких подтвердится, то стоит проводить анализ мокроты, как минимум, 3 раза.
Зачем необходима диагностика мокроты и какие виды исследований существуют для определения диагноза?
Главной целью проведения подобных диагностических мероприятий является подтверждение диагноза. Реснитчатый эпителий имеет бокаловидные клетки, которые выделяют до 100 мл жидкости, но она проглатывается человеком.
Когда обнаружено прогрессирующее патологическое заболевание в органах респираторной системы, начинается изменяться работа соответствующих структур. Появляется кашель, который только нарастает, боли в груди, возникает одышка, повышается утомляемость. В большом объеме выделяемой жидкой слизи может проявится и бактериальная микрофлора, что и влечет за собой появление мокрот.
Если сделать выводы на основе предположенного диагноза и только визуального осмотра секрета бронхиальных желез невозможно, то врачом-онкологом назначается необходимое исследование. Различные варианты исследования мокроты способствуют оценке свойств жидкости, помогают различить цитологические изменения, то есть наличие злокачественных новообразований, а также бактериальной инфекции. Провести исследование можно визуально или с применением специального оборудования.
Врач предварительно может поставить диагноз на основе визуального осмотра слизи и поэтому может отправить пациента на такие виды диагностики:
Клинический анализ мокроты. Показатели такого анализа дают возможность врачу более детально рассмотреть физические особенности проявляемой слизи.
Цитологическое или же исследование под микроскопом. Детальный анализ жидкости нуждается в увеличении до нужного размера. В этом поможет микроскоп. Такой метод устанавливает присутствие патологий, что могут проявляться при определенных заболеваниях.
Химическое изучение. Во время подобного рода диагностики происходит оценка трансформаций в метаболизме альвеолоцитов, которые располагаются в реснитчатом эпителии бронхов.
Бактериологический анализ. В основе данного метода лежит высевание бактерий, которых извлекли из слизи органов дыхания пациента на благоприятную среду. Если количество бактерий начинает возрастать, то возбудитель находится в респираторном тракте. Пожалуй, главным преимуществом проведения бактериального посева будет возможность проверить, насколько чувствительными являются бактерии к определенным препаратам в лаборатории.
При диагностировании более сложных случаев отклонений в функционировании органов дыхания, пациенту могут назначить все виды анализа мокроты. И уже на их основе подбирается курс лечения.
Дальше пойдет описание основных аспектов, необходимых для проведения диагностических мер.
Особенности выделяемой мокроты
За день у человека может выделяться от 50 миллилитров до полтора литра слизи, все зависит от базовой анормальности. Именно ее наличие нарушает деятельность секреции бокаловидных клеток. У пациента, у которого обнаружен, например, бронхит или пневмония, жидкости выделяется до 200 мл в сутки.
Если начинают концентрироваться гной или кровь, то они будут проявляться в выделяемых мокротах и их станет больше с увеличением количества выделений. При таких болезнях, как дренированный абсцесс, гангрена легкого, фиксируют наибольший объем слизи (до полтора литра).
Слизистый. Проявляется при бронхиальной астме, хроническом бронхите и трахеите. Это самый благоприятный вариант из представленных.
Гнойный. Следствиями появления являются те же причины, что и для слизисто-гнойного типа. Данный подвид отличается достаточно обильным количеством гноя. При таком диагнозе пациент чувствует себя намного хуже.
Кровянистый. Возникает в случае попадания некоторых эритроцитов или определенного количества крови в слизь. Такая симптоматика является признаком того, что где-то повреждены сосуды. Проявляется при раковых заболеваниях, полученных травмах, после перенесенного инфаркта легкого и актиномикоза.
Правильная оценка выделяемой слизистой жидкости поможет понять, какие патологии проявляются в дыхательной системе. Верный диагноз способствует подбору оптимального лечения для пациента.
слизистый тип будет прозрачным или слегка сероватым;
у слизисто-гнойного преобладает серый цвет с вставками желтого или гнойного оттенка;
гнойный тип характеризуется разными оттенками зеленого и коричневым;
кровянистый имеет разные оттенки красного. Если выделяется жидкость ржавого оттенка, то это означает, что начался процесс видоизменения эритроцитов. Если где-то произошло повреждение стенок сосуда, кровь будет алая или розовая, зависит от степени повреждения.

Во многих случаях у мокроты нет никакого запаха. Исключением может стать только гнойные мокроты, потому что в них содержаться частички отмерших тканей, которые и вызывают запах разложения. Если случается прорыв кисты в легком, то появляется фруктовый запах, который указывает на развитие эхинококка или же гельминта.
С помощью визуальной оценки мокроты можно довольно быстро поставить диагноз пациенту без проведения дополнительных диагностических процедур.
В мокроте, которую отхаркивает пациент могут диффундировать эритроциты, гной или серозная жидкость. Если что-то из упомянутых составляющих находится в слизи, то врач может оценить степень повреждения тканей легких и понять, какие именно отклонения проявляются в респираторных путях в этом клиническом случае.
Благодаря проведению химического анализа отхаркиваемой жидкости, можно определить насколько сильно успел развиться патологический процесс. Полученные результаты позволяют подобрать соответствующее лечение и препараты, которые помогут стабилизировать секрецию реснитчатого эпителия.
Нормальные показатели рН мокроты – от 7 до 11. Если в легких протекают процессы распадения тканей, то происходят окислительные реакции и уровень рН падает ниже 6. Это происходит потому что, нарушается процедура обмена солей и минералов.
В извергаемой жидкости всегда содержится белок. Его нормальный показатель не превышает 0,3%. Может наблюдаться небольшое повышение этой цифры, но не больше чем до 1-2%. Превышение этого порога может свидетельствовать о проявлении туберкулеза. Если показатели резко возрастают до 10-20%, то это означает наличие крупозной пневмонии. Провести исследование на количество белка в слизистой жидкости в лаборатории необходимо, чтобы разделить патогенные процессы в плане общей клинической картины состояния пациента и показателей других процедур диагностики.
Маленькие частички холестерина или же желчные пигменты, которые выделяются со слизью фиксируются при следующих анормальностях:
Посредством проведенного микроскопического анализа можно обнаружить присутствие клеток или микроорганизмов. При нормальном состоянии человека их просто нет в слизи, которую извергает пациент во время обычного кашля.
Обнаружение эпителиальных частиц в мокротах – это не повод для паники, особенно, если их немного. Когда проводится исследование клеток под микроскопом, то внимание обращают на обильное количество клеток или даже появление эпителиальных цилиндров. Это признак того, что респираторные пути и внутренние оболочки могут быть повреждены.
Процедура локальной защиты иммунной системы происходит благодаря нормальному функционированию альвеолярных макрофагов. Поэтому обнаружение в слизи незначительного количества клеток — совершенно не повод бить тревогу. А вот резкое увеличение макрофагов говорит о воспалительных процессах, например, бронхите, бронхоэктатической болезни, астме или трахеите.
Когда уже начинаются появления лейкоцитов в мокроте, то происходит острое воспаление, причиной которого может стать воздействие бактерий на органы респираторной системы. В схожих случаях может случиться развитие абсцесса, пневмонии и бронхоэктатической болезни.
В том случае, если во время диагностики обнаружили в мокроте кровяные прожилки, то значит, произошел разрыв кровяных сосудов. Численность эритроцитов в слизи свидетельствует о характере разрыва. Также появляются видоизмененные клетки, что проникают через стенки сосудов, не разрывая их. Одним из примеров заболевания, что развивается в таком случае, является крупозная пневмония.
Если в анализах мокроты диагност выявил атипичные для выделений респираторной системы органические структуры, это может означать, что в органах дыхания начался процесс образования опухоли в легких. Чтобы со 100% вероятностью определить локализацию патологии и ее тип, онколог назначит проведение ряда других процедур скрининга.
Если эластические волокна обнаруживаются в слизи, которую отхаркивает больной, можно говорить об обширных повреждениях тканей легких, при этом последние уже начали распадаться. Симптом присущ таким патологическим процессам, как гангрена, запущенная стадия бронхоэктатической болезни, туберкулез и онкология с разрушением мягких тканей.
Верифицировать туберкулез можно после проведения микробиологического исследования выделяемой пациентом мокроты. Данный метод диагностики направлен на обнаружение микобактерии, возбуждающей заболевание - палочки Коха.
Определяется ее присутствие с помощью бактериоскопического исследования, во время изучения образца под увеличительным микроскопом. Чтобы визуализировать возбудитель, мокроту окрашивают по методу Циля-Нильсена. Если результат положительный, фтизиатр указывает в документах аббревиатуру БК(+), что означает наличие палочки Коха в исследуемом материале. Пациенты с туберкулезом изолируются от общества. Аббревиатура БК(-) говорит о том, что больной не является распространителем микроорганизмов.
Обезопасить себя от онкологии можно сдав анализы для раннего выявления патологии. Ознакомиться со списком доступных к покупке тестов вы можете здесь.
Исследование мокроты — одно из первых диагностических мероприятий, применяемых у больных с легочной патологией.
Это исследование позволяет выявить даже carcinoma in situ.
Успех цитологической диагностики зависит от правильного сбора мокроты и ее обработки, а также правильной интерпретации цитологической картины.
Высокая эффективность цитологического исследования мокроты при выявлении рака может быть достигнута только путем ее последовательною четырех- или пятикратного исследования (ежедневно или через 1-2 дня).
Для анализа следует брать утреннюю порцию мокроты, откашливаемой больным натощак. В лабораторию мокроту доставляют не позднее 1-1 3/4, ч после откашливания. М. Clee и соавт. (1982) указывают также на необходимость быстрой фиксации мазков без высушивания, при котором нарушается ее структура.
Распознавание рака легкого
Распознавание рака легкого на основании результатов исследования мокроты зависит от клилико-анатомической формы, типа роста и гистологической структуры опухоли, наличия ателектаза, квалификации врача-цитолога. При центральном раке опухолевые клетки в мокроте удается обнаружить у 52-88% больных: результативность метода при периферическом раке ниже — 33-61% (Агамова К.А., 1993).
Особую ценность имеет цитологическое исследование мокроты, полученной после бронхоскопии: выявляемость рака возрастает до 94% при центральном и до 13% при периферическом раке, а корреляция цитологических и гистологических Данных относительно типа рака легкого отмечается в 82-90% случаев.
В последние годы особое внимание уделяют уточнению дифференциально-диагностических цитологических критериев различных гистологических форм рака легкого для разных объектов, вопросам потенциально предраковых изменений бронхиального эпителия, поиску цитологических маркеров, отражающих состояние эпителия, предшествующее возникновению рака и патогенетически с ним связанное, т.е. дисплазию различной степени выраженности.
Морфологические проявления дисплазии используют как критерий для формирования групп повышенного риска развития злокачественных опухолей легких в программах скрининга раннего рака легкого (Зырянов Б.Н. и др., 1997; Quin D. et al., 1991; Strauss G. et al., 1993).
Детализированная цитологическая классификация предраковых состояний легких разработана в МНИОН им П.А. Герцена (Агамова К.А. и др., 1983): базально-клеточная гиперплазия; гиперплазия бокаловидных клеток; плоскоклеточная метаплазия бронхиального эпителия безатипии клеток; атипическая плоскоклеточная метаплазия бронхиального эпителия; дисплазия, подозрительная в отношении перехода в рак.
Частота распознавания плоскоклеточного рака на основании результатов исследования мокроты 60-65%, мелкоклеточного 54-61%, железистого 22-50% и крупноклеточного 30-42% (Wacha L. et al., 1979; Sanz O.J. et al., 1982).
По данным A. Ng и G. Horak (1983), результативность цитологического исследования мокроты составляет 88,2% (85% при плоскоклеточном, мелкоклеточном и крупноклеточном раке, 75% при аденокарциноме, бронхиолоальвеолярном и железисто-плоскоклеточном раке).
Они установили корреляцию между результатами цитологической диагностики и количеством исследований: при троекратном — 83%, пятикратном и более — 90%. По мере снижения дифференцировки опухолевых клеток показатель корреляции цитологических и гистологических данный снижается.
Исследование мокроты нередко позволяет в самом начале болезни, ло применения бронхоскопии, установить морфологический диагноз (рис. 3.42, 3.43). Это очень важно для тех больных, у которых клинико-рентгенологическая симптоматика заболевания скудна, диагноз рака сомнителен или его наличие не предполагается.

Рис. 3.42. Цитограмма мокроты при высокодифференцированном плоскоклеточном раке легкого. Окраска по Паппенгейму. х 400.

Рис. 3.43. Цитограмма мокроты при аденокарциноме легкого (умеренно дифференцированной). Окраска по Паппенгейму. х 400.
При цитологическом исследовании мокроты можно обнаружить предопухолевое состояние слизистой оболочки бронхов, включая эпидермоидную метаплазию и внутриэпителиальный рак.
Высока эффективность цитологического исследования мокроты при диагностике центрального рака легкого ранних стадий. При наличии опухоли, не выходящей за пределы устья сегментарного бронха (Т1), у большинства больных на основании результатов цитологического исследования мокроты удается морфологически верифицировать диагноз.
Элементы опухоли в мокроте довольно часто обнаруживают среди клеток метаплазированного эпителия. Таким образом, у большого числа больных центральным раком в стадии T1N0M0 опухоль выявляют при цитологическом исследовании до госпитализации и эндоскопического исследования.
Заключения о раке по мокроте
Цитологические заключения о раке по мокроте оказываются правильными в 91-92% случаев, ложноположительными — в 1-6% наблюдений. Отсутствие элементов рака в мокроте не дает основания отрицать наличие опухоли легкого.
Достоинство метода заключается в том, что его можно применять амбулаторно. Если кашель отсутствует, то его вызывают искусственно с помощью специального аэрозоля — смеси 15% раствора хлорида натрия и 15% раствора пропиленгликоля.
Результативность цитологического исследования мокроты при злокачественных неэпителиальных опухолях легких значительно ниже, чем при раке легкого.
Только у 16% больных в мокроте находят атипические клетки, что позволяет диагностировать злокачественную опухоль легкого. Установить гистологический тип неэпителиальной злокачественной опухоли удается редко (рис. 3.44). Этот метод в ряде случаев является основным при оценке правильности диагноза.

Рис. 3.44. Цитограммы мокроты при нейросаркоме (а) и злокачественной фиброзной гистисицитоме (б). Окраска по Паппенгейму. х 400.
Затруднения, возникающие при морфологической верификации злокачественных неэпителиальных опухолей на основании исследования мокроты, можно часто объяснить тем, что чаще всего наблюдается периферическая клинико-анатомическая форма данного заболевания, хотя при цитологическом исследовании материала, полученного при бронхоскопии, верифицировать злокачественную опухоль удается в 4 раза чаще.
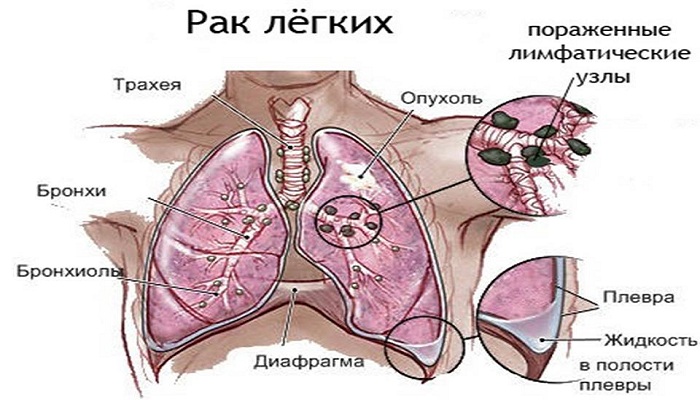
Онкологическое новообразование из плоских эпителиальных клеток относится к крупноклеточному раку легких. В отличие от аденокарциномы, плоскоклеточная форма рака растет медленно, что увеличивает шанс на выздоровление при условии ранней диагностики болезни.
Этиология заболевания
Злокачественный процесс зарождается в плоских клетках эпителия. На эпителиальной ткани бронхиального дерева крепятся реснички, выталкивающие наружу мокроту. Постоянное воздействие вредных, ядовитых веществ, канцерогенов постепенно уничтожают реснички, а на их месте формируются плоские клетки.
На участках с плоскими клетками эпителия оседает и застаивается мокрота. К застоявшейся жидкости присоединяются патогенные соединения, создавая благоприятные условия для развития атипичных клеток и формирования злокачественной опухоли.
Плоские клетки могут попасть в легкие из гортани, пищевода, ротовой полости. Этому способствуют определенные факторы:
-
Курение. 90% больных, которым диагностировали плоскоклеточный рак легкого, курильщики со стажем. Год за годом, попадающие в легкие никотин, смолы, сжигают слизистую оболочку легких. В группу риска относятся и люди, проживающие с заядлым курильщиком. Вред пассивного курения научно доказан, 80% табачного дыма получают родственники или коллеги курящего.
Наследственный фактор. Учеными был выявлен ген, который увеличивает риск образования опухоли в легких, несмотря на здоровый образ жизни и отсутствие вредных привычек.
Рак легких могут диагностировать человеку, если у него в роду насчитывается более 3 случаев заболевания.
Экология. Развитие промышленности привело к увеличению роста онкологических образований.
Постоянный контакт с нижеперечисленными веществами в разы повышает риск развития рака: монооксид углерода, сернистый газ, формальдегид, асбест,диоксид азота, яды.
Возрастной диапазон пациентов, у которых обнаружен плоскоклеточный рак легкого — лица старше 60 лет, чаще всего мужчины. Отмечается закономерность поражения легких: правое легкое более склонно к формированию злокачественных образований, поскольку его бронх отклоняется от трахеи под меньшим углом. В результате особенности физиологического строения, в правое легкое попадает большее количество болезнетворных соединений и веществ.
Риск развития плоскоклеточного рака повышает наличие хронической обструктивной болезни легких или туберкулеза.
Классификация плоскоклеточных опухолей легкого
Согласно локализации опухоли, плоскоклеточный рак легкого бывает:
- Центральный (место поражения: крупные бронхи),
- Периферический (в процесс вовлекаются мелкие бронхиолы, альвеолы, вторичные бронхи).
Злокачественную опухоль на разных стадиях подразделяют на группы по гистологическому строению. Чаще всего встречаются две формы:
-
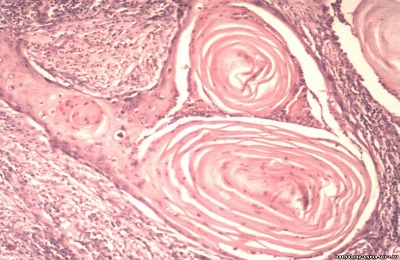
Ороговевающий. Высокодифференцированный плоскоклеточный ороговевающий рак легкого отличается формированием клеток кератина. Для этой формы характерно образование раковых жемчужин. Это сконцентрированные скопления злокачественных клеток, в центре скопления наблюдается ороговение. Обнаружение ороговевающей формы опухоли на ранней стадии дает хороший шанс на исцеление.
Неороговевающий. Наиболее часто диагностируемая форма рака легких. Наблюдается чаще всего у лиц мужского пола после 40.
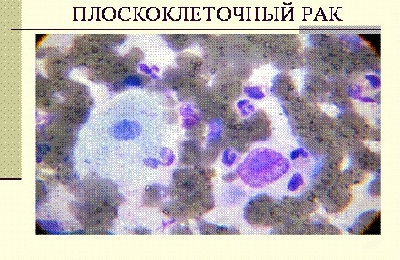
Умеренно дифференцированный плоскоклеточный неороговевающий рак легкого имеет свои особенности: отсутствие раковых жемчужин и митоз клеток, со скоростью, которая превышает скорость размножения клеток ткани. Для этой формы характерен быстрый рост опухоли. Из-за стремительного увеличения образования, стертой симптоматики, больные часто обращаются к врачу на поздней стадии, когда в лимфоузлах, печени, костной ткани появились метастазы.
Лечить такую форму рака крайне сложно, на 4 стадии применяются только паллиативная терапия.
К счастью, достаточно редко встречаются другие формы плоскоклеточного рака:
Железисто-плоскоклеточный рак легкого. Обнаруживается чаще у женщин. Эта форма сочетает в себе структурные признаки аденокарциномы и опухоли, которые содержат плоский эпителий.
Как и карцинома, образование имеет большие размеры, склонно к стремительному метастазированию (на момент обнаружения рака, уже имеются метастазы).
В 70% случаев пациентам диагностируют плоскоклеточный рак легкого с локализацией в центре легких (главный, долевой и сегментарный отделы).
Симптомы и методы диагностики
Коварность любого онкологического заболевания заключается в сложности его диагностики на ранней стадии. Симптомы и клинические признаки в начале образования опухоли мало чем отличаются от пневмонии, туберкулеза.
Исходя из опыта онкологов, у 15% больных первые две стадии заболевания протекают абсолютно бессимптомно.
Симптомы болезни зависят от многих факторов: размера опухоли, гистологического строения, месторасположения, скорости формирования метастаз. Настораживающими симптомами плоскоклеточного рака могут быть:
![]()
кашель неясной природы происхождения (такой кашель вызван раздражением бронхиальных рецепторов, которые реагируют на растущую опухоль), сначала кашель сухой, долго не проходит, не лечится традиционной терапией, позже становится влажным, в мокроте видна кровь или гной, запах слизи крайне неприятный,- затрудненное дыхание и одышка (возникают в результате нарушения полноценной вентиляции легких),
- необъяснимая резкая потеря веса,
- боли в грудине,
- стойкое повышение температуры до субфебрильной отметки (37,5°).
Злокачественное образование проходит 4 стадии роста:
- Диаметр опухоли до 3 см.
- Размер новообразования колеблется от 3 до 6 см.
- Опухоль достигает объема 7-8 см, вероятно распространение метастаз.
- Глобальная интоксикация организма, метастазы в жизненно важных органах.
Точно определить раковую опухоль можно с помощью инструментальной диагностики:
- Рентгенография — позволяет определить форму новообразования в легких,
- Компьютерная томография — производит послойный анализ опухоли, исследует структуру и природу новообразования,
![]()
Бронхоскопия — применяется для подтверждения плоскоклеточного центрального рака легкого,- Анализ крови на онкомаркеры — каждая злокачественная опухоль вырабатывает специфические белки, обнаружение таких клеток позволяет точно определить тип плоскоклеточного рака (ороговевающий, неороговевающий),
- Анализ мокроты,
- Диагностическая торакоскопия — проводится в случае трудностей с установлением диагноза: у пациента изымают микрочастицу опухоли из очага поражения и близлежащих лимфоузлов.
При подозрении на плоскоклеточную форму онкологии необходим комплекс диагностических процедур, поскольку рак часто маскируется под другие патологии дыхательных путей.
Особенности терапии и прогноз на выживаемость
При плоскоклеточном раке легкого 1-2 стадии прогноз на выздоровление довольно обнадеживающий. Вероятность 5-летней выживаемости составляет 80 %. На 1 и 2 стадиях возможны следующие варианты лечения:
- Лучевая терапия. Пациенту в кровеносный сосуд, снабжающий опухоль, вводят радиоактивное вещество, которое предназначено разрушить злокачественные клетки.
- Хирургическое вмешательство. Больному проводят иссечение доли легкого с очагом поражения, без повреждения здоровых участков, либо полностью удаляют легкое с опухолью.
![]()
Кибер-нож. Одно из последних изобретений борцов с онкологическими заболеваниями. Потоки радиоактивного излучения за несколько сеансов уничтожают рак на ранней стадии.- Иммунотерапия. Сравнительной новый метод лечения. Чтобы разрушить опухоль, применяются ингибиторы ангиогенеза и факторов роста, которые препятствуют полноценному питанию новообразования.
- Химиотерапия. Больной системно принимает препараты, способные уничтожить аномальные клетки. Но у химиотерапии огромный недостаток: одновременно с атипичными клетками погибают здоровые. Поэтому больные часто умирают от побочных эффектов лечения.
На раннем этапе врачи могут использовать несколько методов лечения одновременно. 3 и 4 стадия считаются неоперабельными, поскольку рак прорастает вглубь тканей, распространяется на соседние органы.
Прогноз выживаемости на 3 стадии — не более 20%. С таким диагнозом показана лучевая терапия, химиопрепараты. Лечение проводится с целью уменьшить размеры новообразования для последующего проведения операции по удалению.
После операции пациенту заново назначают облучение или курс противоопухолевых средств. На 4 стадии плоскоклеточного рака легкого показана лишь паллиативная терапия. Организм плохо реагирует на лечение, прогноз на выздоровление в этом случае — не выше 8% больных из 100. Больному необходимо обеспечить обезболивающие препараты, симптоматические средства, оказать психологическую поддержку.
Выздоровление также зависит от профессионализма врачей, качества оборудования, обеспеченности лекарственными средствами. В лечении плоскоклеточного рака легких крайне важна ранняя диагностика патологии. Победить рак непросто, но своевременное обращение к грамотному онкологу спасет человеку жизнь.
Читайте также: