Антибиотики при раке поджелудочной железы
В 35% случаев заболевание протекает с присоединением патогенных микроорганизмов, поэтому антибиотики при панкреатите назначают при высоком риске развития гнойных осложнений за счет активации условно патогенной микрофлоры. При выборе антибактериального препарата учитывают его тропность к ткани поджелудочной железы: его прием должен создавать максимально высокую концентрацию в пораженном органе.
Антибиотики при воспалении поджелудочной железы
Распространение патогенных микроорганизмов при панкреатите происходит:
- гематогенным,
- лимфогенным,
- восходящим путем.
В последнем случае инфекция попадает из близлежащих органов пищеварения: двенадцатиперстной кишки, желчного пузыря, системы воротной вены.
Конкретные антибиотики для поджелудочной железы, кратность и длительность приема назначается врачом с учетом:
- тяжести состояния,
- сопутствующей патологии,
- аллергологического анамнеза,
- противопоказаний.
Правила и особенности приема антибиотиков

При выборе антибактериального препарата учитываются:
- способность проникать через гематопанкреатический барьер в ткани воспаленной железы и близлежащих органов,
- противопоказания к назначению конкретного антибиотика,
- чувствительность микрофлоры,
- побочные явления препарата.
Среди побочных действий чаще всего встречаются аллергические реакции в виде:
- высыпаний, сопровождающихся зудом,
- ринита,
- отека Квинке — жизнеугрожающего состояния.
В таких случаях препарат немедленно отменяется.
Возможно развитие интоксикации противомикробным препаратом. Поэтому прием лекарственных средств имеет определенные правила:
- не употреблять алкоголь на протяжении всего периода лечения,
- соблюдать совместимость назначаемых медикаментов,
- не превышать разовую и суточную дозу,
- принимать строго через равные промежутки времени.
При несоблюдении хотя бы одного правила появляются:
- головные боли,
- головокружения,
- снижение слуха,
- нарушение координации движений.
Частое применение антибиотиков вызывает привыкание патогенной флоры к лекарственному препарату из-за возникающих мутаций. Оно связано с бесконтрольным и беспорядочным употреблением противомикробных средств. Излечить заболевание в таком случае вряд ли удастся. Поэтому пить или колоть можно препарат, назначенный только специалистом.
Лечиться самостоятельно категорически запрещено, иначе больной орган будет вновь воспаляться.
Это может привести к развитию отдаленных тяжелых последствий и вызвать:
- рак,
- сахарный диабет.
Раньше традиционное использование антибиотиков при панкреатите применялось не только для лечения панкреатита, но и для профилактики гнойных некрозов. Было обнаружено, что на фоне снижения случаев развития сепсиса увеличилось число грибковых инфекций после антибиотикопрофилактики. Кроме того, грибковая инфекция:
- сопровождалась значительным повышением летальности при хирургических вмешательствах по поводу инфицированного панкреонекроза,
- увеличивалось как общее пребывание в стационаре, так и нахождение в реанимационном отделении.
Назначение антибиотиков у пациентов с прогностически тяжелым течением панкреатита считается целесообразным. Хотя отбор пациентов для проведения антибиотикопрофилактики сложен: острый панкреатит на ранних стадиях, как правило, редко определяется с помощью КТ. Как высокоточный метод диагностики панкреонекроза он не является рутинным и назначается довольно редко.

Доказано, что антибиотик (если у больного развился острый панкреатит) способен снизить риск инфицирования при панкреонекрозе, но не влияет на летальность.
Назначаются противомикробные препараты в случае подтвержденного панкреонекроза и имеющейся угрозе развития:
- сепсиса,
- перитонита,
- забрюшинной флегмоны,
- абсцесса головки поджелудочной железы.
Но также они используются для лечения:
- холангита,
- стаза желчи, если желчный пузырь заполнен конкрементами,
- множественных кист, если имеется воспалительный процесс и поджелудочная железа резко болезненна.
Если обостряется хронический панкреатит, заболевание необходимо лечить противомикробными средствами, когда достоверно выявлены:
- перипанкреатит методом УЗИ и КТ,
- острый холецистит, холангит или обострение хронического процесса в пузыре,
- избыточный бактериальный рост в толстой кишке.
Виды антибиотиков, применяемых при панкреатите
В случае если обострение выражено, применяется лечение сильнодействующими антибиотиками последних поколений. Назначение делает врач, учитывая клиническую картину, тяжесть состояния, имеющиеся противопоказания. Он также уточнит, зачем назначен каждый конкретный препарат, сколько времени и в какой дозировке и лекарственной форме (таблетка или укол) необходимо принимать медикаменты.
Учитывая, что панкреатит — заболевание тяжелое и трудноизлечимое, если появилось воспаление и хоть один симптом панкреатита, необходимо принять спазмолитик и срочно вызвать врача или бригаду скорой помощи. Назначать самостоятельно себе какие-либо лекарства до осмотра врача опасно: клинические проявления могут стать стертыми, что затруднит диагностику.

Затягивать с комплексным лечением, которое должно быть назначено при панкреатите, недопустимо. Поэтому используется антибиотик широкого спектра действия, если есть показания к его применению. Применяется он, не дожидаясь ответа бакпосева на чувствительность флоры к антибиотикам. Когда будет получен результат исследования, терапия корректируется с учетом состояния больного и чувствительности антибактериального состояния. При необходимости меняется антибиотик.
Список антибактериальных препаратов, необходимых для лечения, обширен:
- цефалоспорины 3 и 4 поколений (Цефтриаксон, Цефаперазон, Цефипим),
- аминопенициллины, устойчивые к В-лактамазе (Сульбактам),
- пенициллины (Амоксиклав, Аугментин, Флемоксин Солютаб),
- карбапенемы (Меропенем, Эртапенем),
- макролиды (Азитромицин, Кларитромици, Амоксициллин),
- фторхинолоны (Моксифлоксацин, Гатифлоксацин).
Название препарата из одной группы может быть разным. Это зависит от страны-производителя и фармацевтической фирмы, которая его выпускает. Цена лекарств с одним и тем же действующим веществом также отличается: оригинальные препараты намного дороже дженериков. Но это не говорит о том, что эффективность копий гораздо ниже брендового препарата.
Взрослый может лечиться любым препаратом, назначенным врачом из этого перечня, при условии, что нет противопоказаний. У ребенка используются не все группы антибиотиков:
- фторхинолоны и карбепенемы угнетают рост и развитие костей,
- цефалоспорины токсически влияют на печень.
Не рекомендуется принимать:
- аминогликозиды (Амикацил, Нетилмицин),
- цефалоспорины I поколения (Цефалексин, Цефазолин),
- аминопенициллины (Ампициллин, Амоксициллин).
Их концентрация в тканях поджелудочной железы не достигает необходимого терапевтического уровня.
Острый панкреатит является асептическим патологическим процессом, возникающим в результате каких-либо препятствий. Поджелудочный сок с содержащимися в нем энзимами не может покинуть пораженный орган — начинается самопереваривание (некроз). Происходит также накопление выпота с высоким содержанием биологически активных веществ – это ответная реакция организма на обостренный процесс воспаления. При контакте с брюшиной ткани раздражаются, развивается перитонит.
В этом случае эффективны антибиотики широкого спектра действия:
- Ципролет,
- Амоксициллин,
- Левомицетин.
Изначально (в первые 2–3 дня) их вводят внутривенно или внутрибрюшинно. В дальнейшем можно делать инъекции внутримышечно или перейти на таблетизированный прием.
Если обостряется хронический панкреатит, антибиотики назначаются только в случае перипанкреатита, когда процесс распространяется на окружающие органы (при воспалении желчного пузыря — холецистите). Применяются:
- Амоксиклав,
- Аугментин,
- Цефуроксим.
При отсутствии выраженных клинических проявлений болезни и гнойных осложнений необходимости в назначении антибиотиков при хроническом процессе в поджелудочной железе нет.
Антибиотики в лечении холецистопанкреатита

Реактивный панкреатит развивается вследствие острой патологии других пищеварительных органов: желчного пузыря и его протоков, кишечника. Клиническая картина напоминает острый панкреатит. При обострении холецистопанкреатита, протекающем с высокой температурой, выраженными болями, поносом и рвотой, применяются:
- высокоэффективные цефалоспорины 3 и 4 поколений,
- макролиды (они накапливаются в желчи в высокой концентрации) – Кларитромицин, Азитромицин.
Несмотря на возможные побочные действия и возможность осложнений во время терапии антибиотиками, их необходимо принимать по назначению врача, поскольку в тяжелых случаях эти лекарства могут спасти жизнь.

Антибиотики и химиотерапия имеют много общего не только потому, что это незаменимые лекарственные средства, без которых невозможна современная жизнь человека. В фармакологической литературе антибиотики часто называют химиотерапевтическими препаратами, а процесс их лечебного применения — антимикробной химиотерапией, хоть им не присуще даже минимальное противораковое действие. Без противоопухолевых антибиотиков невозможно эффективное лечение большого спектра злокачественных новообразований, но бактериям они не страшны.
- Можно ли принимать антибиотики при химиотерапии
- Показания к применению антибиотиков при онкологии
- Совместимость антибиотиков и химиотерапии
- Применение антибактериальных средств после курса химиотерапии
- Какие побочные эффекты вызывает комбинация веществ?
Можно ли принимать антибиотики при химиотерапии
Зачастую поводом для назначение противомикробных препаратов онкологическому больному становятся воспалительные последствия противоопухолевой химиотерапии, когда снижение иммунных защитных сил организма до минимального уровня позволило активное размножение и распространение бактерий.
Антибиотики и химиотерапия одновременно не используются, за исключением местных антибактериальных мазей при кожных воспалительных осложнениях иммуно-онкологических препаратов. Иммуно-онкологические препараты не убивают клетки, а только активируют лимфоциты для борьбы с опухолью, легкое поражение кожи аутоиммунного характера не требует снижения дозы иммунного средства. При кожной инфекции 3-4 степени начинают приём антибиотика в таблетках, а иммунный препарат отменяется, пока клинические симптомы не достигнут уровня 1-2 степени.
Антибиотики и химиотерапия решают разные проблемы больного человека: антимикробные лекарства борются с воспалительными процессами, когда по состоянию здоровья противопоказана любая химиотерапия, потому что способна усугубить тяжесть воспаления или инфекции за счёт активного подавления иммунитета.
Показания к применению антибиотиков при онкологии
В жизни онкологического больного достаточно возможностей для активизации болезнетворной микрофлоры с формированием местного или распространенного воспаления, часто с исходом в обширный гнойный процесс и сепсис из-за недостаточности иммунитета после химиотерапии. Самое частое инфекционное осложнение при онкологии — пневмония, она стала одной из ведущих причин смерти больных раком. Чуть реже после химиотерапии отмечаются инфекции полости рта, кандидоз пищевода, инфекции мочевых путей при опухолевых нарушениях их проходимости, стрептококковые поражения кожи и у 5% гнойные парапроктиты.
Вырабатывая специальные вещества, прогрессирующая злокачественная опухоль тоже активно подавляет иммунитет, но наиболее вероятная и самая частая причина инфекционных осложнений — снижение в результате химиотерапии уровня лейкоцитов, и главным образом, фракции сегментоядерных или нейтрофилов. Падение абсолютного числа нейтрофилов до 500 клеток в миллилитре крови, при норме более 1500, на 50% повышает вероятность развития инфекции.

Факторы риска развития инфекционного воспаления у онкологического больного на фоне снижения уровня нейтрофильных лейкоцитов после химиотерапии:
- мукозит 3-4 степени, когда в слизистой пищеварительного тракта в результате действия химиотерапии погибают нормальные клетки, образуя очаговые дефекты слизистого покрова, через которые в кровь внедряются болезнетворные микроорганизмы;
- энтероколит — повреждение цитостатиками слизистой кишечника нарушает баланс и состав собственной кишечной микрофлоры, место которой активно занимается другими классами бактерий и грибами;
- постоянные сосудистые катетеры, в том числе порты, на внутренней поверхности могут содержать попавшую из воздуха патогенную микрофлору;
- недостаточность печени или почек, а также тяжелые сопутствующие заболевания, обострившиеся в результате противоопухолевого лечения, меняют тканевой гомеостаз и способствуют застою крови во внутриорганной кровеносной сети, создавая идеальные условия для жизнедеятельности и размножения патогенных агентов;
- изначальное снижение сопротивляемости определенным видам микроорганизмов —инкапсулированным у страдающих злокачественными болезнями лимфоидной ткани;
- пребывание в стационаре всегда сопряжено с возможностью инфицирования постоянной госпитальной микрофлорой, потому что в больницу попадают пациенты с разнообразными заболеваниями, в том числе скрытые носители патогенной микрофлоры.
Основания для назначения антибиотиков онкологическому больному:
- на фоне снижения нейтрофилов у пациента дважды за сутки температура выше 38° или один раз больше 38,3 °, что именуется как фебрильная нейтропения;
- на рентгене выявляется пневмония при соответствующих клинических симптомах;
- обнаружен гнойной очаг в тканях, чаще всего абсцесс;
- развился синдром системной воспалительной реакции при отсутствии явной пневмонии и других воспалительных процессов или гнойных очагов.
Отдельно обсудим синдром системной воспалительной реакции, считающийся манифестацией генерализованного распространения патологической микрофлоры или признаком скрытого воспалительного очага, который не удалось обнаружить. Для диагностирования синдрома у любого человека, и не только онкобольного, достаточно выявить в любом сочетании только два признака из пяти указанных:
- повышение температуры тела пациента выше 38° или ниже 36°;
- лейкоцитоз свыше 12 тысяч или, наоборот, лейкопения менее 4 тысяч, причём даже без расчёта абсолютного числа нейтрофилов;
- тахикардия более 90 ударов в минуту;
- учащение дыхания более 20 в минуту;
- явная или только предполагаемая инфекция у пациента.
При снижении показателей белой крови в сочетании с высокой лихорадкой лечение антибиотиками должно начинаться безотлагательно, на всё предварительное обследование и установление очага инфекции, если таковой имеется, отводится не более часа. В большинстве случаев антибиотик выбирается эмпирически, потому что выявление возбудителя и определение его чувствительности к антибиотикам — длительный процесс, а времени на раздумья нет. Очень часто при фебрильной нейтропения инфекционного очага так и не находят, что также свидетельствует об эффективности антибактериальной терапии, препятствующей формированию видимого глазом воспаления.
Не существует противопоказаний для применения каких-либо групп антибиотиков или отдельных лекарств, запрещается использовать заведомо неэффективные антибактериальные препараты. Известны наиболее частые микроорганизмы, вызывающие инфекции у российских пациентов, для каждого микроорганизма известен спектр антибиотиков, к которым он должен быть чувствителен. Тем не менее, у каждого пациента исследуют кровь на стерильность и делают её посев на культурную среду, чтобы в случае неэффективности стандартной комбинаций антибиотиков изменить схему лечения на оптимальную.
Совместимость антибиотиков и химиотерапии
Не следует у пациента с лейкопенией применять антибиотики, негативно влияющие на белый росток кроветворения для исключения суммации побочных эффектов. При угнетении кроветворения наряду с лечением инфекции антибиотиками обязательно проводится стимуляция белого ростка костного мозга колоние-стимулирующим фактором, ускоряющим выработку и созревание лейкоцитов.
При химиотерапии нефротоксичными цитостатиками нецелесообразно лечить воспаление повреждающими почки антибиотиками. Пока не найдено лекарств для купирования печеночной и почечной токсичности при химиотерапии, не существует и способов восстановления повреждения печени и почек при антимикробном лечении.
Точно также не совместимы повреждающие слуховой нерв антимикробные с ототоксичными химиопрепаратами.
Нет абсолютно безопасных лекарств, тем не менее, первое на что необходимо ориентироваться при выборе антибиотика — это чувствительность к лекарству микробного агента.
Применение антибактериальных средств после курса химиотерапии
Клинические рекомендации предлагают множество комбинаций из полутора десятков антибактериальных препаратов разных групп. Терапия фебрильной нейтропении начинается с внутривенного введения комбинированного пенициллина (тазоцим) каждые 6 часов или цефалоспорина IV поколения, требующего трех инъекций на протяжении суток. Если у пациента есть указания на аллергическую реакцию на пенициллины или за три дня антимикробной терапии состояние не улучшилось, прибегают к карбапенему.

Присутствие устойчивого к метициллину стафилококка меняет начальную антибактериальную терапию на препарат выбора — ванкомицин и ему подобные, а при необходимости все вышеуказанные антибиотики становятся дополнением к нему.
Разработаны стандартные программы и лекарственные комбинации антибиотиков для купирования инфекций, вызванных несколькими бактериальными агентами, в том числе устойчивыми к резервным препаратам и с учётом возможной непереносимости больным.
Какие побочные эффекты вызывает комбинация веществ?
Комбинации антибиотиков с неодинаковым механизмом действия на бактерию решают задачу максимально быстрого купирования воспалительного процесса и одновременно способствуют замедлению формирования лекарственной устойчивости.
В комбинации предпочитают не включать лекарства с однонаправленной токсичностью или перекрестной резистентностью. Антибактериальные вещества подавляют не только патологические, но и нормальные бактерии, приводя к нарушению баланса микрофлоры в кишечнике. Освободившиеся от бактерий место занимают грибы, борьба с которыми имеет свои сложности и может затягиваться, благо, что восстанавливается подавленный химиотерапией иммунитет и лимфоциты приступают к своим основным обязанностям — защите от любых патологических агентов.
Каждый лекарственный препарат оказывает негативное влияние на организм, спектр таких проявлений хорошо изучен, но непредсказуем в каждом отдельном случае. Именно поэтому есть сомнения в необходимости профилактического назначения антибактериальных препаратов при высоком риске развития фебрильной нейтропении. Большую целесообразность видят в профилактическом введении стимуляторов кроветворения, нежели в антимикробном средстве.
Тем не менее, при крайней необходимости, а крайняя необходимость — это уже существующая инфекция или нейтропения с высокой лихорадкой, надо выбирать из двух зол меньшее. Меньшее зло — это возможные, но не обязательные побочные эффекты антимикробного средства, большее зло — перспектива сепсиса и реальная угроза жизни больного.
Лечение инфекции у здорового человека — сложная задача, лечение инфекционных осложнений химиотерапии — это кроссворд со множеством неизвестных и единственной задачей — спасение от сепсиса и смерти. Врачи нашей клиники помогут в любой ситуации, даже кажущейся безвыходной. Наш интерес — ваше здоровье, и ради этого мы готовы на многое.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по АТХ
- Показания к применению
- Форма выпуска
- Фармакодинамика
- Фармакологическая группа
- Фармакологическое действие
- Код по МКБ-10

Воспаление поджелудочной железы – это не только неприятное, но и довольно опасное явление, которое при отсутствии лечения или при неадекватной терапии способно даже лишить человека жизни. Как и в случае любого воспаления при панкреатите существует большой риск присоединения бактериальной инфекции, что обуславливает тяжелое течение болезни у каждого пятого пациента. Когда в дело вступает бактериальная инфекция купировать воспаление при помощи НПВС, ферментных препаратов и щадящего режима питания, разгружающих поджелудочную железу, практически невозможно. Ослабленный болезнью организм вряд ли сам сможет бороться со столь сильным, активно размножающимся врагом, а значит, нужны специальные препараты - антибиотики, которые и обеспечат противомикробное действие. Но антибиотики при панкреатите врачи предпочитают применять крайне осторожно, ведь это небезопасные лекарства, которые могут вызвать дополнительные проблемы.
Лечение панкреатита антибиотиками
Панкреатит – это болезнь любителей спиртного и почитателей блюд с выраженным вкусом (острая, соленая, жареная пища, использование пищевых добавок и сильных приправ). Конечно, сюда можно отнести и людей с лишним весом, и пациентов с хроническими инфекционными патологиями, и тех, кто слишком увлекается приемом лекарственных препаратов. Но все же две первые группы людей – это основная часть больных панкреатитом, причем более 90% пациентов с острой формой болезни – алкоголики и люди, злоупотребляющие спиртным. Таким образом, можно сказать, что наши вредные привычки превращаются в тяжелые заболевания по нашей же вине.
Острый воспалительный процесс в поджелудочной железе всегда сопровождается нарушением работы органа. Поэтому лечение панкреатита в первую очередь нацелено на то, чтобы не страдал процесс пищеварения. Ведь эффективность переваривания белков, жиров и углеводов напрямую зависит от выполнения поджелудочной железой своих функций.
Увы, даже сильные анальгетики не всегда способны помочь человеку с острым панкреатитом, особенно если болезнь дала осложнения. А осложнения в большинстве случаев объясняются распространением воспаления на другие органы и присоединением бактериальной инфекции. Вот тут как раз антибиотики при панкреатите и сыграют решающую роль в спасении жизни пациента.
Неужели все так страшно? Да, опасность существует и она вполне реальна. Воспалительная реакция всегда сопровождается выделением экссудата в значительных количествах (именно ним можно объяснить отек воспаленных органов). А сам экссудат считается питательной средой для бактерий, которые попав туда, начинают активное размножение, которое является смыслом их жизни.
Часть экссудата выходит на поверхность воспаленного органа (в нашем случае поджелудочной железы) и попадает на близлежащие органы пищеварения и в брюшную полость. Если в воспалительную жидкость попадет хотя бы даже один микроб, через время их станет столько, что воспаление начнется уже в брюшной полости (перитонит), а это патология с высоким уровнем летальности.
Но иногда, панкреатит изначально вызывается бактериальной инфекцией. Такое бывает довольно часто, и причиной всему становится в большинстве случаев холецистит и желчнокаменная болезнь. Мало того, что поджелудочная железа и желчный пузырь находятся в непосредственной близости друг от друга, а значит, воспаление с одного органа может легко перейти на другой. Так эти органы имеют к тому же общий проток, по которому желчь и панкреатический сок поступают в двенадцатиперстную кишку.
Нарушение нормального оттока желчи вследствие воспаления или желчнокаменной болезни приводит к застойным явлениям в желчном пузыре, требующим применения антибиотиков, а зачастую и хирургического лечения. Вместе с желчью патогенные бактерии могут забрасываться и в поджелудочную железу, вызывая воспаление органа. Это объясняет тот факт, что панкреатит довольно часто развивается на фоне холецистита и наоборот.
А поскольку инфекционный фактор в обоих случаях одного и того же вида, то антибиотики при панкреатите и холецистите назначают одинаковые. Чаще всего это защищенные пенициллины, цефалоспорины и макролиды, реже – тетрациклины и другие виды антибиотиков преимущественно широкого спектра действия.
В некоторых случаях приходится последовательно назначать по 2 и 3 вида антибактериальных препаратов, если лечение первым антибиотиком окажется неэффективным. Причиной такой неудачи чаще всего становится антибиотикорезистентность бактерий, которая с каждым годом становится все большей проблемой. Даже микроскопические организмы борются за выживание посредством мутаций и выработки новых свойств, помогающих им терять чувствительность к антибиотикам. А не зная врага (бактерию) в лицо, трудно сказать, какой антибактериальный препарат способен с ним справиться.
Логичнее всего было бы сразу провести анализ на возбудителя и его чувствительность к антибиотикам. Но методика мгновенного определения вида бактерии и ее свойств еще не разработана, а привычный анализ требует довольно продолжительного времени, которого в острой, тяжелой ситуации не так уж и много. Когда речь идет о жизни человека, до получения результатов лабораторных исследований его лечат антибиотиками широкого спектра действия, с которыми шанс повлиять на возбудителя болезни больше, чем в случае узконаправленных препаратов. К тому же зачастую имеет место комплексное воздействие не одного, а нескольких видов возбудителей воспаления.
Длительная болезнь – это удар по иммунной системе, поэтому хронические патологии всегда приводят к снижению иммунитета. А это как раз те условия, которые необходимы условно-патогенным микроорганизмам, чтобы начать активные действия и стать болезнетворными, ведь чем больше бактерий, тем больше в организме накапливается токсических продуктов их жизнедеятельности, которые провоцируют воспалительные процессы и интоксикацию организма.
Таким образом, антибиотики при хроническом панкреатите также могут быть назначены, если есть подозрение на бактериальный характер обострения. Например, человек обращается в больницу с жалобами на боль и тяжесть в области поджелудочной железы, но при этом он без срывов придерживался диеты, не злоупотреблял спиртным, не переедал, вел здоровый образ жизни. В этом случае причиной обострения панкреатита с большой вероятностью можно считать активизацию условно-патогенных бактерий либо проникновение в орган болезнетворных микробов.
По лимфатической системе бактериальный фактор, локализующийся даже в одном органе или его участке, способен распространяться по всему организму, а это еще один факт, говорящий в пользу антибиотикотерапии бактериального панкреатита любой формы.
После применения антибиотиков, боли и воспаление спадают уже буквально в течение ближайших 2-3 дней, но это вовсе не значит, что панкреатит вылечен. Избавиться от этой болезни не так просто. В большинстве случаев после острой фазы наступает хроническая, характеризующаяся периодами ремиссии и обострения. В любом случае тяжелый удар по поджелудочной железе, которым и является острый панкреатит, не проходит бесследно, поэтому врачи после выписки из больницы рекомендуют придерживаться диеты и всегда иметь при себе ферментные препараты.
Назначение антибиотиков при панкреатите связано с сочетанием воспаления, вызванного выделением излишних ферментов, расплавляющих ткань, с присоединенной инфекцией из кишечника, желчного пузыря.
При этом риск заражения значительно возрастает и панкреатит осложняется септическим состоянием, перитонитом, забрюшинным абсцессом или флегмоной. Тяжелое течение воспаления поджелудочной железы наблюдается в каждом пятом случае. Определить какой препарат необходимо принимать в конкретном случае может только врач.
- Когда целесообразны противомикробные препараты?
- Достоинства и недостатки антибиотиков
- Правила применения антибиотиков
- Антибиотики при остром панкреатите
- Для чего нужны антибиотики при хроническом панкреатите
- Характеристика наиболее применяемых антибиотиков
- Как защититься от негативного действия антибиотиков?
Когда целесообразны противомикробные препараты?
К антибактериальным препаратам следует относиться с должным вниманием в связи с вероятными побочными свойствами, угнетением кишечной флоры. Поэтому для назначения антибиотиков должны иметься четкие показания. К ним относятся:
- получение при обследовании неоспоримых данных о воспалительном процессе в железистых тканях, соседних органах (холецистит), кишечнике;
- застой желчи, дискинезия желчного пузыря и протоков;
- риск распространения инфекции и бактериальных осложнений, который растет при наличии холангита, кист в теле железы, панкреонекроза;
- подозрение на разрыв главного протока в железистой ткани;
- появление признаков перипанкреатита (воспаления в окружающих тканях).
В настоящее время запрещено применять антибиотики в профилактических целях. 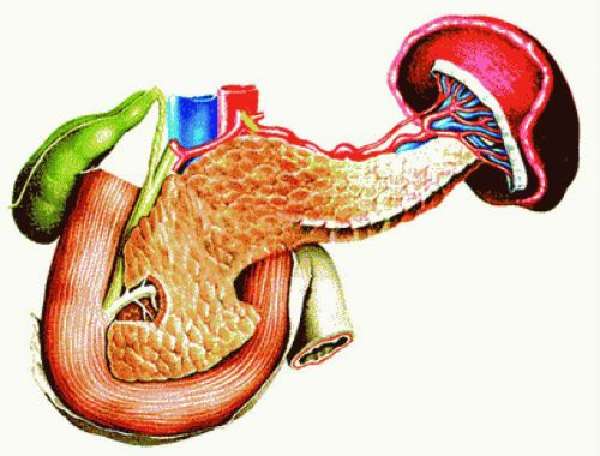
Поджелудочная железа связана кровообращением с соседними органами, инфекция может распространяться контактным путем по общему протоку, желчным путям
Достоинства и недостатки антибиотиков
Подбор антибиотиков требует знаний механизма действия. Подавить патогенную флору другими препаратами невозможно. Упущенное время приведет пациента с острым панкреатитом к некрозу и смертельному исходу от тяжелой интоксикации, с которой практически невозможно справиться другими лекарствами.
К негативным проявлениям относятся:
- возможность развития гиперчувствительности с аллергическими проявлениями (сыпь на коже, зуд, отечность лица, насморк, приступ удушья);
- токсическое действие на печень и почки при превышении дозировки, на фоне приема пациентом алкогольных напитков;
- нежелательное усиление действия других медикаментов, которые принимает пациент (например, разжижающих кровь);
- головокружение, тошнота, нарушение слуха часто вызваны действием антибиотиков на вестибулярный аппарат мозга;
- нарушение баланса кишечной флоры приводит к необходимости после курса антибиотиков принимать пробиотики и пребиотические препараты для восстановления пищеварения.
Антибиотики — особый вид лекарственных препаратов. Они получаются из природного или синтетического сырья. Действуют на живые микроорганизмы. Разные классы отличаются по механизму влияния. Наиболее сильные средства убивают патогенные микробы.
Другие — нарушают обмен веществ, построение клеточных мембран и этим настолько дезорганизуют метаболизм, что создают неприемлемые для жизни микроба условия.
К сожалению, препараты способны воздействовать и на нужную микрофлору, клетки нервной системы, печени, почек. Токсические вещества затрудняют работу внутренних органов человека, вызывают отравление и требуют дополнительного очищения организма.
К недостаткам лечения антибиотиками относится возможность вызывать устойчивость патогенной флоры. Скорее это дело привыкания микроорганизмов, но в результате из возможных препаратов теряются целые классы. Проблема резистентности изучается учеными всего мира.
Как и другие лекарства, антибиотики способны вызвать аллергическую реакцию у индивидуального пациента. При высокой частоте аллергенности препараты исключаются из практики.
Перед применением антибиотика необходимо поставить пробу на чувствительность для предотвращения возможной аллергии 
Правила применения антибиотиков
Лечение панкреатита антибиотиками проводится в соответствии с общими правилами терапии. Если отсутствуют данные о микроорганизмах, вызвавших воспалительный процесс, назначаются препараты широкого спектра действия. При получении заключения бак анализа на флору применяется наиболее оптимально действующий антибиотик.
Перед применением ставится внутрикожная проба для выявления повышенной чувствительности организма и предотвращения аллергической реакции. Дозировка рассчитывается на вес и возраст больного.
Антибиотики при панкреатите у взрослых и детей назначаются курсом в 7–10 дней, самостоятельно укорачивая или удлиняя сроки лечения пациенты наносят своему организму непоправимый вред, поскольку теряется чувствительность к выбранному препарату.
Необходимо учитывать соответствие формы введения состоянию больного, в тяжелых случаях рекомендуется только инъекционный метод (внутримышечно и внутривенно) из-за рвоты, низкой всасываемости в кишечнике, таблетированные лекарства пациенты пьют при улучшении состояния.
Кратность приемов обусловлена необходимостью поддерживания в организме постоянной достаточной терапевтической дозировки, поэтому врач ориентируется на данные о скорости накопления и выведения. Учитывается принцип взаимодействия препаратов, усиления или противоположного направления влияния.
Не применяются антибиотики, обладающие высоким токсическим действием на печень, почки. Антибактериальные препараты используются в комплексной схеме лечения.
О наличии инфекционного осложнения врач может судить по повышению температуры у пациента, усилению болевого синдрома. 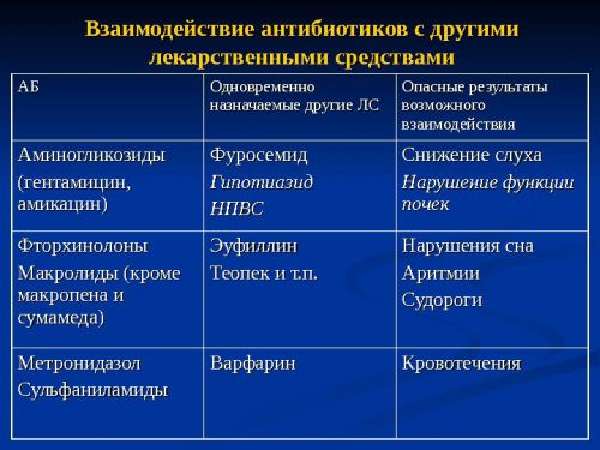
Назначение нескольких лекарственных средств требуется контролировать по их совместному эффекту
Антибиотики при остром панкреатите
Патологические изменения при остром панкреатите начинаются с застоя секрета, содержащего мощные ферменты внутри железистой ткани, развития самопереваривания органа. В ответ в брюшине скапливаются иммунные клетки, обеспечивающие асептическое (без участия микробов) воспаление для отграничения процесса.
Обследование поджелудочной железы
Но находящиеся рядом в кишечнике условно патогенные микроорганизмы (кишечная палочка), пользуясь случаем ослабления защитных свойств, превращаются в серьезных возбудителей инфекционного воспаления и осложняют течение панкреатита.
От организма человека требуются дополнительные усилия для борьбы, которых у него нет. В такой ситуации помочь могут только антибактериальные средства. Используются препараты широкого спектра действия. Они вводятся внутривенно и внутрибрюшинно.
При остром процессе результативность лечения и исход болезни во многом зависят от начала лечения антибиотиками. Отсроченное применение угрожает жизни пациента.
Для чего нужны антибиотики при хроническом панкреатите
Хронический панкреатит протекает менее тяжело, но каждое обострение сопровождается повышенной активностью патогенной микрофлоры и захватывает все новые участки поджелудочной железы. При этом в воспалительный процесс вовлекаются желчный пузырь, протоки, двенадцатиперстная кишка, желудок, печень.
Первыми поражаются окружающие ткани (перипанкреатит). В таких случаях необходимо предусмотреть активное противодействие микроорганизмам.
Препараты назначаются в стадии обострения:
- Ампиокс,
- Аугментин,
- Амоксициллин,
- Амоксиклав,
- Левомицетин,
- Цефоперазон,
- Цефуроксим,
- Цефиксим.
Об эффективности судят по нормализации температуры, отсутствии болей, восстановлению стула. Перед применением желательно выделить бактериологическим методом наиболее значимый возбудитель или смешанную микрофлору для выбора оптимального антибиотика. Проводится посев желчи, желудочного сока. Обязательно подтверждается чувствительность к препарату.
Если данных за присоединение инфекционного воспаления нет, то назначать антибиотики не имеет смысла, лечение проводится ферментными и другими препаратами
Характеристика наиболее применяемых антибиотиков
Выбор формы (таблетки или инъекции) определяется тяжестью состояния пациента. Другие особенности учитываются при индивидуальном назначении препарата. При остром воспалении применяют наиболее сильные антибиотики.
Цефотаксим — полусинтетический цефалоспорин III поколения, выпускается только во флаконах в порошкообразном виде для разведения и введения внутримышечно или внутривенно, эффект начинается спустя 30 минут и длится 12 часов, уничтожает бактерии, блокируя жизненно важные ферментные системы, оказывает негативное действие на свертываемость крови, поэтому противопоказан при склонности к кровотечениям.
Доксициклин — выпускается в таблетках, капсулах и ампулах, подавляет синтез белка в бактериях, относится к группе тетрациклинов, отличается большей активностью и меньшим поражением нормальной кишечной флоры, усиливает токсическое действие на печень, поэтому не применяется при проявлениях печеночной недостаточности, вызывает побочные эффекты с нарушением слуха, зрения, нервной системы.
Цефтриаксон — выпускается только для применения в инъекциях, как Цефотаксим входит в группу полусинтетических цефалоспоринов III поколения, среди негативных эффектов следует учитывать действие на гемопоэз (синтез клеток крови), усиленное отложение солей в желчи, воспаление кишечника.
Ампиокс — выпускается в капсулах и флаконах для инъекций, действующим веществом является комбинация Ампициллина и Оксациллина, входит в группу пенициллинов, соответственно обладает негативным воздействием на кроветворение, усиливает действие антикоагулянтов.
В сочетании с мочегонными средствами сильнее проявляются отрицательные свойства
Все перечисленные препараты противопоказаны при беременности, лактации, не назначаются маленьким пациентам. Применяют по неотложным показаниям, но после лечения потребуют восстановления кишечного пищеварения.
Среди таблетированных антибиотиков, применяемых при хроническом панкреатите можно считать эффективными. Азитромицин — синтетическое производное Эритромицина, подавляет синтез белка в клетках бактерий разного типа. Однако способен вызвать у человека тошноту, рвоту, нарушение зрения, торможение выработки лимфоцитов крови. После прекращения приема остается в крови пациента еще на 5–7 дней.
Абактал — препарат входит в группу фторхинолонов, действует на ДНК микроорганизмов, обладает большим спектром поражения. Осторожно назначается пациентам с атеросклеротическим поражением сосудов мозга, перенесенным нарушением мозгового кровообращения, эпилептическим синдромом, почечной и печеночной недостаточностью, противопоказан в возрасте до 18 лет, при гемолитической анемии.
Сумамед — активным компонентом препарата служит дигидрат азитромицина, соответственно все свойства сохранены и усилены, детям назначается после 12 лет в зависимости от веса, осторожно подбирается дозировка пациентам с аритмиями, сердечной недостаточностью, миастенией.
Ципролет А — представляет собой комбинацию Тинидазола и Ципрофлоксацина. Показан при смешанной инфекции. Осторожно назначается при атеросклерозе сосудов головного мозга у пожилых людей, психических заболеваниях, эпилепсии. Противопоказан при острой порфирии, заболеваниях крови, в возрасте до 18 лет, беременным.
Как защититься от негативного действия антибиотиков?
Для устранения негативного воздействия антибиотиков на кишечник рекомендуется сочетать лечение с приемом препаратов, содержащих полезные бактерии (пробиотики). К ним относятся:
- Бифидумбактерин,
- Бифиформ,
- Лактобактерин,
- Линекс,
- Аципол,
- Гастрофарм.
Лекарственные средства с пребиотическим действием не содержат самих микроорганизмов, но улучшают их усвоение, питание и размножение в кишечной среде. Поэтому одновременно пациентам рекомендуется курс Максилака, Lb17, Мультидофилуса плюс.

За счет пребиотиков обеспечиваются энергией полезные бактерии пробиотиков
Назначенная при панкреатите диета также позволяет максимально обезопасить органы от негативного действия антибиотиков. Острый процесс требует кратковременного голодания (1–3 дня) с приемом только отвара шиповника, минеральной воды без газа. Затем в течение недели пациенту разрешаются:
- протертые жидкие каши на воде;
- сухие белые сухарики;
- жидкий кисель;
- рисовый или овсяный отвар;
- жидкое картофельное пюре без масла.
В дальнейшем разрешаются мясные блюда из проваренного и прокрученного мяса, овощные супы, сливочное масло строго дозировано. Питание для пациента с хроническим панкреатитом часто позволяет обойтись без лекарств.
Переход при усилении болей на строгую диету способствует разгрузке поджелудочной железы и предотвращению воспаления. Антибиотикотерапия — небезопасное направление лечения. Поэтому к приему препаратов следует относиться осторожно с учетом противопоказаний и целесообразности.
Читайте также:

