По мрт лимфоузлов подозрение на лимфому
С помощью МРТ можно подробно изучить внутренние органы, мышцы, сосуды, нервы, лимфатическую систему. Преимуществами магнитно-резонансной томографии перед другими диагностическими процедурами являются безопасность, точность, информативность и неинвазивность. МРТ лимфоузлов помогает исследовать внешние и внутренние группы органов. Сканирование позволяет врачу оценить размеры, состояние, структуру последних и выявить отклонения от нормы. Но изменения не являются самостоятельным заболеванием, так как могут обнаруживаться при различных патологиях. Владея информацией о локализации лимфаденопатии, врач сужает круг поиска для постановки точного диагноза.
Видны ли лимфоузлы на МРТ?
Здоровые лимфатические узлы не визуализируются на снимках, полученных при стандартном исследовании. Увидеть их можно только при воспалении и увеличении в диаметре до 1-1,5 см. Поэтому к МРТ прибегают при выраженной лимфаденопатии, когда более крупные структуры определяются пальпаторно. Обследованию подлежит вся анатомическая область с мягкими тканями и внутренними органами. Если лимфоузлы в данной зоне изменены, рентгенолог обязательно это увидит, изучит структуру послойно и сделает выводы в заключении.
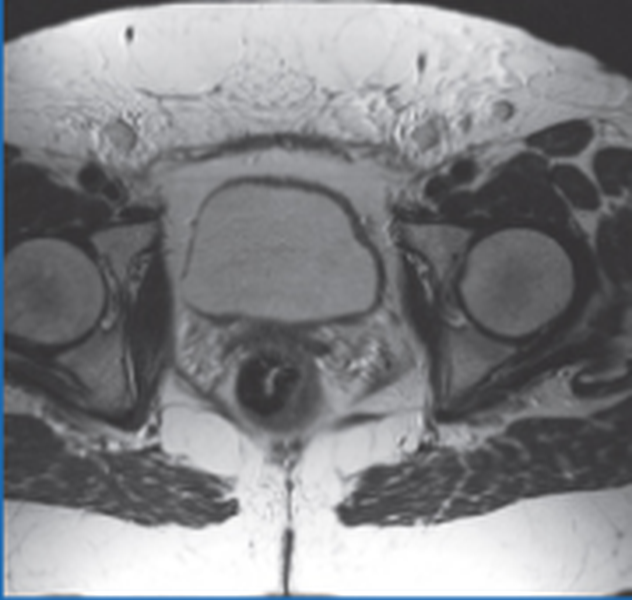
Реактивное увеличение лимфатических узлов малого таза при вульвовагините, режим Т2 ВИ в аксиальной плоскости
МРТ лимфоузлов что показывает?
Лимфатическая система является своеобразным фильтром организма. Важнейшие функции — защита от токсинов, инфекций, насыщение крови иммунными клетками и питательными веществами. Лимфатические узлы представляют собой овальные или лентовидные образования, располагающиеся группами. В норме органы имеют однородную консистенцию, правильную форму, диаметр до 5 мм. Размеры увеличиваются в результате иммунных, опухолевых и инфекционных патологий. Выявление крупных узлов на снимках МРТ может быть признаком:
- вирусного, бактериального, грибкового заболеваний (ВИЧ, сифилис, туберкулез и др.);
- иммунной патологии (красная волчанка, ревматоидный артрит и пр.);
- злокачественного поражения лимфатической системы (лимфогранулематоз и др.);
- прогрессирования опухолей различной локализации с распространением метастазов.
Результаты сканирования — не окончательный диагноз. По снимкам нельзя достоверно сказать, увеличен узел из-за метастазов или инфекции. Рентгенолог определяет, что показывает МРТ лимфоузлов шеи и других анатомических областей. Лечащий врач делает выводы с учетом результатов всех выполненных процедур и лабораторных тестов.
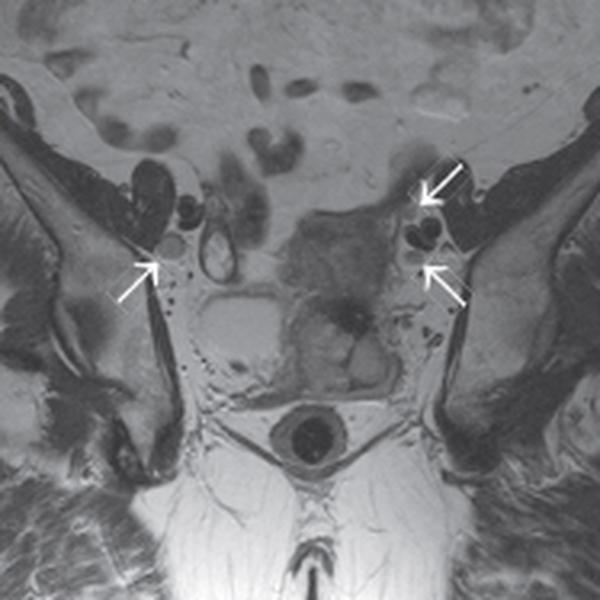
Метастатическое увеличение регионарных лимфоузлов в размерах при раке шейки матки на МРТ малого таза (указано стрелками), режим Т2 ВИ в аксиальной плоскости
Как выглядят лимфоузлы на МРТ?
Результат магнитно-резонансного сканирования — серия послойных снимков исследуемой области в трех проекциях. На монохромных изображениях чередуются темные и светлые участки, контуры которых соответствуют анатомическим структурам. Зоны с гипоинтенсивным МР-сигналом выглядят темными, с гипер- — светлыми или наоборот (в зависимости от используемого режима сканирования). Крупные лимфатические узлы визуализируются как небольшие темные пятна при применении Т1 ВИ. На Т2 ВИ дают изо- или умеренный гиперинтенсивный сигнал (по сравнению с жировой клетчаткой). Сканирование с контрастным веществом позволяет дифференцировать лимфоузлы от крупных сосудов, выявить центральный некроз.
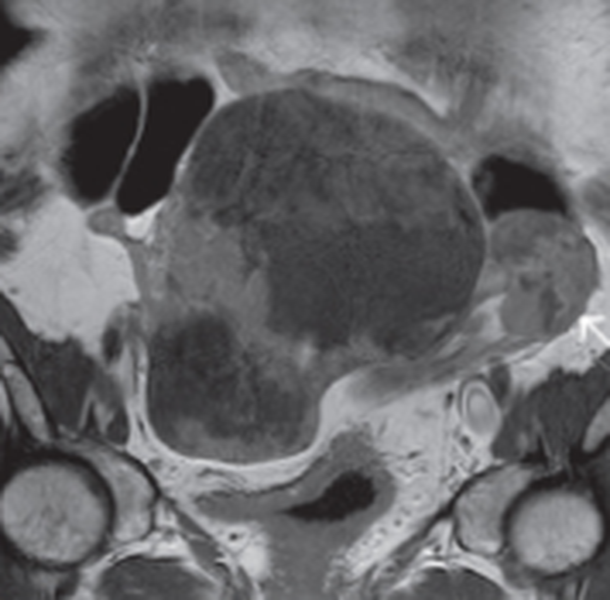
Гигантские метастазы в лимфоузлы на МРТ малого таза, постконтрастное изображение в режиме Т2 ВИ
МРТ или КТ лимфоузлов, что лучше?
Для исследования лимфатического русла применяют компьютерную или магнитно-резонансную томографию. Методы отличаются по способу воздействия на ткани. В плане выявления увеличенных лимфоузлов обладают одинаковой информативностью. Компьютерная томография базируется на использовании рентгена. Современные технологии позволяют минимизировать дозу лучевой нагрузки на организм. Для лучшей визуализации исследование проводят с применением контраста. Недостатками компьютерной томографии признаны лучевая нагрузка и низкая информативность относительно мягких тканей. Но возможность визуализации лимфоузлов размером более 5 мм, высокая скорость проведения процедуры (занимает 3-5 минут) позволяют использовать КТ во многих ситуациях.
МРТ подразумевает воздействие на ткани магнитного поля. В результате изменяется движение протонов атомов водорода в молекулах воды. Процедура имеет высокую диагностическую ценность при изучении мягких тканей.
Во время сканирования делают снимки с шагом от 1 мм в прямой, боковой и поперечной проекциях. Преимущества МРТ — точность и информативность результатов. При выявлении увеличенных лимфоузлов это неоспоримый плюс метода. Врач применяет различные режимы сканирования с целью обнаружения основного патологического очага.
Категорического утверждения, что одна из процедур лучше, быть не может. Оптимальный способ исследования выбирает лечащий врач с учетом клинической ситуации и результатов других диагностических манипуляций. Пациенту не следует самостоятельно назначать себе МРТ или КТ.

МРТ малого таза

МРТ органов
Лимфомы - это опухоли из клеток иммунной системы. Лимфомы – это большая группа, включающая более 30 разных заболеваний.
Лимфомы отличаются друг от друга по клиническим проявлениям, по течению, по ответу на терапию, по тому, как опухолевые клетки выглядят под микроскопом, по молекулярным признакам. Самое главное, что лимфомы лечатся совершенно по-разному. Поэтому слово "лимфома" ни о чем не говорит: это название группы болезней. Чтобы лечить, надо знать конкретный вариант лимфомы.
Исторически лимфомы подразделяются на два главных типа: лимфома Ходжкина и неходжкинские лимфомы.
Лимфома Ходжкина, болезнь Ходжкина и лимфогранулематоз - одно и то же.
Раньше было принято говорить лимфогранулематоз (по ведущему признаку, который виден под микроскопом). В 2000-х годах было доказано, что эта болезнь возникает из В-лимфоцитов, для нее характерны крупные и часто многоядерные клетки – клетки Березовского-Рид-Штернберга (по фамилиям ученых впервые их описавших). Поэтому в современной классификации эта болезнь называется лимфома Ходжкина.
Лимфома Ходжкина может развиваться в любом возрасте, но чаще всего ей заболевают молодые люди в возрасте от 15 до 30 лет. Она чаще выявляется у мужчин, чем у женщин и причины этого не ясны. Некоторые считают, что лимфогранулематоз ассоциирован с вирусом Эпштейн-Барра. Подавляющее большинство пациентов с лимфомой Ходжкина сегодня излечиваются с помощью химиотерапии. Лимфогранулематоз отличает строгое распространение процесса от одной группы лимфатических узлов к другой (неходжкенские лимфомы мультицентричны с самых ранних стадий развития).
Неходжкинские лимфомы
Название может показаться странным, однако оно возникло исторически и означает только то, что данный тип лимфомы не является болезнью Ходжкина. Неходжкинские лимфомы подразделяются на две главные категории: В-клеточные лимфомы, которые развиваются из В-лимфоцитов и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов. В- и Т-лимфоциты - два основных типа клеток иммунной системы. Т-клеточными лимфомами чаще болеют жители юго-восточной Азии.
Какими симптомами проявляются лимфомы? Чаще всего, это увеличение лимфоузлов. Однако, практически невозможно назвать симптома, которого не бывает у пациентов с лимфомами: эти опухоли могут расти в любом органе и поэтому их клинические проявления очень разнообразны.
Течение неходжкинских лимфом также бывает разным. Некоторые текут длительно, годами и десятилетиями, и даже не требуют лечения. Другие характеризуются более агрессивным течением. По клиническому течению неходжкинские лимфомы подразделяются на три категории: высоко-агрессивные, агрессивные и вялотекущие.
Несмотря на большое разнообразие лимфом, у них есть главный общий признак: все они возникают из клеток иммунной системы и поражают лимфоидные органы. По сути дела, это опухоли из клеток иммунной системы. Клетки иммунной системы постоянно циркулируют по организму. Поэтому возникающие из этих клеток лимфомы обычно уже на момент установления диагноза распространены по организму.
Точные причины возникновения лимфом пока не известны. Ученые пока не могут объяснить, почему один человек заболевает лимфомой, а другой нет. Но мы точно знаем, что лимфомы не заразны. Невозможно заразиться лимфомой и невозможно заразить ею других людей - Вашего супруга/у, Ваших детей, Ваших родственников. Существуют некоторые факторы риска по развитию лимфом. Вероятность развития этих болезней выше у следующих категорий лиц:
у людей, родственники которых болели или болеют лимфомами;
у людей, страдающих аутоиммунными заболеваниями;
у пациентов, которым когда-то была произведена трансплантация органов (почки, костный мозг);
у лиц, работающих с химикатами (пестициды, различные удобрения, растворители);
у лиц, инфицированных вирусом Эпштейна-Барр, вирусом СПИДа, Т-лимфотропным вирусом человека, вирусом гепатита С и вирусом герпеса 8 типа;
у лиц, инфицированных определенными бактериями, такими как Helicobacter pylori (лимфома желудка)
Таким образом, профессиональная деятельность, инфекция определенными вирусами и бактериями предрасполагает к развитию лимфом. Некоторые вирусы, например, Т-лимфотропный вирус человека, непосредственно вызывает лимфому. Возможно, что большое значение в развитии лимфомы имеет вирус Эпштейн-Бар, который вызывает инфекционный иммунноклеоз. Риск развития лимфом повышен у людей с ослабленной иммунной системой в результате врожденного или приобретенного ее дефекта.
Лимфомы гораздо чаще наблюдаются у людей с аутоиммунными заболеваниями. Особенно часто лимфомы возникают на фоне иммунодефицита - у больных СПИДом, у пациентов, которым была проведена трансплантация органов. Длительный прием препаратов, подавляющих иммунную систему, например, циклоспорина, также вопровождается высоким риском развития лимфом.
Некоторые ученые говорят, что в развитии лимфом имеют значение факторы экологии. Например, лимфомы чаще выявляются у работников сельскохозяйственной отрасли, у лиц, контактирующих с пестицидами. Возможно, развитие лимфом может провоцироваться фенолом и другими растворителями.
Самый часты симптом, с которым часто обращаются пациенты с лимфомами - безболезненное увеличение лимфатических узлов. Особенно часто увеличены лимфоузлы на шее, подмышками; однако увеличение лимфоузлов может наблюдаться и в других частях тела. Увеличение лимфоузлов в паху, может приводить к отекам ног. Увеличенные лимфоузлы в животе, могут вызвать боли в животе, метеоризм, боли в спине.
Другие симптомы лимфом:
Лихорадка, которая не объясняется инфекцией или другими причинами и которую не удается устранить с помощью антибиотиков
Потливость, особенно по ночам
Необъяснимая потеря веса
Необычная утомляемость и слабость
Кашель
Кожный зуд
У больных лимфомой Ходжкина часто возникают боли в увеличенных лимфоузлах после приема алкоголя
Симптомы связанные с увеличенными лимфоузлами
У большинства людей имеющих эти неспецифические жалобы лимфомы нет. Распространенные инфекции, ОРЗ, приводят к этим симптомам, но это обычно кратковременно. Серьезные болезни не уходят сами по себе. Поэтому, если у Вас длительное время сохраняются эти неспецифические жалобы, надо обратиться к доктору и пройти обследование.
ОПРЕДЕЛЕНИЕ СТАДИИ ЛИМФОМ
Стадия – это термин, который используется для того, чтобы описать распространенность болезни в организме. Лимфомы обычно подразделяются на четыре стадии: на первой и второй стадии болезнь еще локальна, в то время как третья и четвертая стадии считаются распространенными. Определение стадии предоставляет важную информацию, позволяющую предсказывать прогноз и выбирать вариант лечения. С другой стороны, сам по себе вариант лимфомы может оказаться важнее, чем стадия. При лимфомах прогноз гораздо больше зависит от диагноза, чем от стадии, но людей чаще всего пугают именно стадии.
Стадия I: опухоль обнаруживается только в одной группе лимфоузлов (например, в шейной). Если поражен один нелимфоидный орган (например, желудок), то это считается первой стадией и обозначается буквой E. Стадия устанавливается как I E.
Стадия II: опухоль обнаруживается в двух группах лимфоузлов, например в шейной и подмышечной, но эти группы находятся выше диафрагмы, - дыхательной мышцы, которая разделяет грудь и живот.
Стадия III: вовлечены группы лимфоузлов по обеим сторонам от диафрагмы.
Стадия IV: поражены не только лимфатические узлы, но и нелимфоидные органы - кости, костный мозг, кожа, печень.
Очень часто к обозначению стадии римской цифрой (I, II, III, IV) добавляется буква "А", "В", или "E". Символами "А" или "В" обозначают отсутствие или наличие симптомов интоксикации, к которым относятся: лихорадка, ночные поты и потеря веса. Если у пациента есть эти симптомы, пишут "В", если нет этих симптомов пишут "А". Буквами "а" и "b" обозначают лабораторные признаки болезни: наличие повышение ЛДГ и СОЭ ("а" - признаков нет, "b" - признаки есть).
Буква "Е" говорит о том, что поражен экстранодальный орган (вне лимфатического узла) при локальной стадии.
Каждый вариант лимфомы классифицируется в соответствии с нормальными лимфоцитами из которых происходят клетки лимфомы. Поскольку есть два варианта лимфоцитов, В- и Т- лимфоциты, лимфомы подразделяются на два главных варианта - В-клеточные и Т-клеточные. По тому, как клетки выглядят под микроскопом (морфология), по иммунологическим признакам, по молекулярным характеристикам, лимфомы дополнительно классифицируются на множество разных форм.
Точный диагноз сегодня имеет принципиальное значение. Во-первых, потому, что две опухоли, даже очень похожие по клинике и гистологии, могут сильно отличаться по прогнозу. Во-вторых, если раньше, еще 10 лет назад, выбор вариантов лечения, имевщийся в распоряжении докторов, был относительно не велик, то сегодня арсенал способов воздействия на лимфомы значительно расширен.
Существует более 30 видов лимфом и новые варианты идентифицируются постоянно. Это не значит, что новых вариантов раньше не было. Они были, но мы не умели их распознать и относили в одну группу болезней. Поэтому классификация лимфом - очень трудный вопрос с долгой историей.
Если у Вас есть симптомы вызывающие подозрения на лимфому, нужно пройти полное физикальное обследование. Во время осмотра доктор тщательно расспрашивает Вас. Он исследует шейные, подмышечные, паховые, локтевые, подколенные лимфоузлы, селезенку, миндалины. Доктор, также исследует другие части тела, чтобы найти признаки, которые могут быть проявлениями лимфомы, а также узнать о состоянии органов, о сопутствующих заболеваниях. Если возникает подозрение на лимфому, назначаются дополнительные исследования, позволяющие установить диагноз и распространенность болезни. К ним относятся:
Биопсия лимфоузла или органа
УЗИ брюшной полости и других областей
Рентген грудной клетки
Компьютерная томография
Магниторезонасная томография
Радиоизотопное сканнирование
Позитронно-эмиссионная томография
Анализы крови - общий и биохимический
Иммунофенотипирование
Исследование костного мозга
Исследование спинномозговой жидкости
Молекулярно-диагностические тесты
Основной тест, применяемый в диагностике лимфом, - это биопсия. Кроме того, необходимы исследования, позволяющие выявить распространенность болезни: рентгенография, компьютерная томография, магниторезонансная томография, сканирование с галлием, позитронноэмиссионная томография, ультразвуковое исследование, анализы крови, анализ костного мозга, анализ спинномозговой жидкости.
При подозрении на опухоль и некоторые другие заболевания, такие как туберкулез периферических лимфоузлов или саркоидоз, выполняется биопсия лимфоузла. Это очень важное исследование и во многих случаях именно оно позволяет установить окончательный диагноз. Биопсия - это малая хирургическая операция, в ходе которой удаляется кусочек ткани (в большинстве случаев лимфоузел) для того, что бы рассмотреть его под микроскопом и провести иммуногистохимические, молекулярные и другие исследования. Если лимфоузлов несколько, то удаляют наиболее измененный. После того, как кусочек ткани был удален, он направляется в гистологическую лабораторию. Гистолог исследует удаленную ткань под микроскопом, затем пишет детальный ответ доктору.
Информация, которая поступает после биопсии, говорит нам о типе лимфомы и имеет ключевое значение в диагностике. Если результат биопсии не определен, то препарат нужно пересмотреть у другого гистолога, эксперта в области лимфом. Нередко требуется повторная биопсия. Иногда выполняется пункция лимфоузла. При этом после местной анестезии иглу вводят в лимфоузел и насасывают его содержимое. Пунктат лимфоузла выливают на стекло и делают несколько мазков. Пункционная диагностика может применяться для диагностики лимфом у детей. Это связано с тем, что дети болеют преимущественно четырьмя видами лимфом, клетки которых имеют очень характерный вид под микроскопом. У взрослых по пункции лимфоузла также можно диагностировать некоторые болезни. Однако, пункция лимфоузла совершенно не может применяться для диагностики лимфом. Диагноз лимфомы у взрослого человека устанавливается только и исключительно по биопсии. В большинстве случаев у детей также выполняется именно биопсия лимфоузла.
Методы, которые позволяют оценить распространенность болезни.
После установления диагноза лимфомы необходимо определение стадии болезни, то есть выяснение того, какие еще органы вовлечены. Большинство этих исследований абсолютно безболезненны, никаких анестетиков не требуется. Многие из перечисленных ниже исследований могут быть Вам не нужны. Это решается индивидуально врачом.
1. Ультразвуковое исследование
Используется очень часто, назначается всем пациентам. Исследование основано на регистрации отраженных ультразвуковых волн. Оно применяется для того, что бы узнать если увеличенные лимфоузлы в брюшной полости, в средостении, узнать о состоянии органов.
С помощью рентгеновских лучей можно получить картину отражающую состояние грудной клетки и других частей тела. Количество радиации, которое человек получает во время одного рентгеновского исследования, настолько мало, что об этом можно даже и не думать.
3. Компьютерная томография или аксиальная компьютерная томография
При компьютерной томографии также используются рентгеновские лучи. Однако снимки делают под разными углами, как бы вокруг тела. Затем, полученные результаты суммируются в одну общую картину и компьютер показывает детализированный снимок, с каждого ''среза'' тела. Пациентам с лимфомами часто назначают компьютерную томографию грудной клетки, брюшной полости и таза. Это исследование очень важно, оно показывает увеличенные лимфоузлы, состояние внутренних органов.
4. Магниторезонансная томография
Магниторезонансная томография похожа на компьютерную томографию. Прибор делает множество снимков под разными углами вокруг тела, но вместо рентгеновских лучей он использует магнитное поле. Магниторезонансная томография точнее, чем компьютерная томография. Она позволяет получить более детализированную картину внутренних органов, особенно нервной системы. Не существует более точного способа диагностики очагов в головном и особенно спинном мозге. Она так же важна в диагностике поражений костей. Магниторезонансная томография заказывается, если хотят узнать, есть ли очаги поражения в костях, в головном мозге и в спинном мозге.
5. Радиоизотопное сканирование с галлием
Радиоактивный галлий - это химическое вещество, которое накапливается в опухоли. Сканирование с галлием используется не часто и есть не во всех клиниках. Пациенту вводят небольшое количество радиоактивного галлия. Небольшое количество радиоактивного вещества не опасно. Затем производят сканирование тела под разными углами, что бы посмотреть, в каких местах накапливается галлий. Если оказывается, что опухоль накапливает галлий, сканирование нужно будет повторять после лечения. Это позволяет увидеть осталась ли какая ни будь минимальная опухоль или она исчезла совсем.
6. Позитронно-эмиссионная томография (ПЭТ)
Позитронно-эмиссионная томография в ведущих зарубежных клиниках практически полностью заместила сканирование с галлием, поскольку эта методика гораздо точнее. Что бы выполнить тест внутривенно вводится дезоксифлюороглюкоза. Многие неходжкинские лимфомы накапливают это вещество. Затем с помощью позитронной камеры производят сканирование всего тела. Как и сканирование с галлием, ПЭТ очень важна в определении ответа на лечение. Если компьютерная томография показывает только размеры лимфоузлов (мы судим об активности на основании размеров), то сканирование с галлием и позитронно-эмиссионная томография показывает активны ли лимфатические узлы, сохраняется ли в них болезнь.
Прогноз – термин, под которым понимается характер течения болезни, вероятность выздоровления. Простых решений почти не бывает, прогноз зависит от многих факторов. Сказать о прогнозе может только лечащий врач.
Главный прогностический фактор - точный диагноз, установленный по современной классификации. Можно сказать, что это уже часть победы.
Кроме диагноза ответ на лечение зависит от множества других факторов. Наибольшее важное значение имеют:
1. Возраст. Пожилые люди обычно хуже переносят лечение. У молодых пациентов меньше осложнений терапии, потому что у них как правило меньше сопутствующих заболеваний. Сопутствующие заболевания приводят к необходимости снижать дозы химиопрепаратов, увеличивать интервалы между введениями, что в итоге приводит к худшим результатам лечения у пожилых пациентов.
2. Предшествующая терапия. Чем больше курсов предшествующей терапии было у пациента, тем менее вероятен успех лечения.
3. Общее состояние. Общее состояние показывает насколько выражено влияние болезни на пациента. У пациентов без так называемых В-симптомов (слабость, похудание, повышение температуры), сохраняющих обычную повседневную активность, результаты лечения лучше.
4. Уровень сывороточных белков - лактатдегидрогеназы (ЛДГ) и бета-2-микроглобулина (Б2М). Высокий уровень ЛДГ и Б2М говорит об активности лимфом. Результаты лечения пациентов, у которых уровень этих двух белков не повышен, обычно лучше.
5. Наличие экстранодальных очагов болезни. Под экстранодальными понимаются очаги болезни вне лимфатических узлов. Если лимфома проникает в другие органы, такие как костный мозг, она хуже поддается лечению.
6. Стадия болезни. Стадии 1 и 2 считаются локальными, в то время как стадии 3 и 4 считаются распространенными или генерализованными. У пациентов с 3 и 4 стадиями болезни в общем виде прогноз хуже.
По сравнению с другими опухолями у человека, лимфомы хорошо поддаются терапии. Они отвечают на современные варианты лечения, такие как химиотерапия, облучение, иммунотерапия. Результат лечения зависит от варианта лимфомы, стадии лимфомы, а также от состояния организма пациента, то есть от его возраста и наличия сопутствующих заболеваний. Большинство пациентов с лимфомами получают комбинированную терапию, то есть химиотерапию, лучевую терапию, иногда биологические виды лечения. За рубежом часто используется трансплантация костного мозга с столовых клеток. В нашей стране эта процедура пока выполняется редко. Хирургические методы в большинстве случаев применяются только в установлении диагноза. Изучение биологии и способов лечения лимфом относятся к наиболее быстро развивающимся областям медицины. Не будет преувеличением сказать, что сегодня в мире испытываются сотни разных вариантов терапии лимфом. Именно поэтому онкогематология - одна из наиболее динамичных областей.
№104 (поликлиники №4, №7);
№105 (поликлиники №1, №2);
№112 (поликлиника №5).
График работы кабинетов: понедельник - пятница с 9 до 16.
Лимфатические узлы — биологические фильтры организма. Они не дают распространяться инфекциям и служат местом для созревания иммунных клеток. Всего в теле человека 500–600 лимфоузлов. Иногда они увеличиваются. Это может происходить по разным причинам, чаще всего инфекций.

Первичные злокачественные опухоли в лимфатических узлах составляют 3–4% от всех онкологических заболеваний и представлены лимфомами. Помимо лимфоузлов, лимфомы встречаются и в других органах, в которых представлена лимфоидная ткань: в вилочковой железе (тимусе), миндалинах, пищеварительном тракте, селезенке и др.
Злокачественные опухоли в лимфоузлах часто называют раком лимфатических узлов, но это неверно. Рак — злокачественные новообразования, которые происходят из эпителиальных тканей: кожи, слизистых оболочек, желез. Лимфомы — опухоли из лимфоидной ткани. Они бывают двух типов: ходжкинские (болезнь Ходжкина) и неходжкинские.
Помимо первичных опухолей, в лимфатических узлах очень часто встречаются вторичные очаги при раке в других органах. Опухолевые клетки, попавшие в лимфатические сосуды, в первую очередь достигают регионарных лимфоузлов — тех, которые принимают лимфу от области тела, где находится первичное новообразование.
Лечение лимфом
Основным методом лечения болезни Ходжкина и неходжкинских лимфом является химиотерапия. Применяются комбинации различных химиопрепаратов.
При лимфоме Ходжкина чаще всего прибегают к схеме ABVD — эта аббревиатура составлена из первых букв названий препаратов:
- Адриамицин, другое название — Доксорубицин (Adriamycin).
- Блеомицин (Bleomycin).
- Винбластин (Vinblastine).
- Дакарбазин (Dacarbazine).
Иногда применяют схемы BEACOPP (Блеомицин + Этопозид + Доксорубицин + Циклофосфамид + Винкристин + Прокарбазин + Преднизон) и Стэнфорд V (Доксорубицин + Мехлорэтамин + Винкристин + Винбластин + Блеомицин + Этопозид + Преднизон).
За 1–2 дня до введения химиопрепаратов нужно провести общий анализ крови. Если результат удовлетворительный, можно проводить лечение. Непосредственно перед процедурой пациенту вводят препараты для предупреждения побочных эффектов: противорвотные и противоаллергические. Химиотерапевтические средства вводят в определенной последовательности: Доксорубицин, затем Винбластин, в последнюю очередь Блеомицин и Дакарбазин.
При неходжкинских лимфомах чаще всего применяют две схемы химиотерапии:
- Схема CHOP включает 4 препарата. Циклофосфамид (Cyclophosphamide), Доксорубицин, или Гидроксидаунорубицин (Hydroxydaunorubicin) и Винкристин, или Онковин (Oncovin) вводят внутривенно. Преднизон (Prednisone) принимают в виде таблеток.
- CVP — схема из трех препаратов. Циклофосфамид (Cyclophosphamide) и Винкристин (Vincristine) вводят внутривенно, Преднизон (Prednisone) в таблетках.
Чаще всего химиотерапию при лимфомах проводят амбулаторно, в условиях дневного стационара. Иногда успешно проводят несколько циклов лечения комбинацией препаратов первой линии, но затем она становится менее эффективной, и приходится назначать другую.
В современных клиниках при длительном курсе химиотерапии пациенту устанавливают венозную . Она представляет собой небольшую титановую емкость с мембраной, которую помещают через небольшой разрез под кожу и соединяют тонкой трубкой (катетером) с веной. В дальнейшем, чтобы ввести раствор препарата внутривенно, достаточно лишь проколоть кожу и мембрану. Это делает процедуру более удобной для врача, позволяет пациенту избежать стресса и дискомфорта многократных уколов в вену, помогает предотвратить флебит — воспаление венозной стенки.
Оставьте свой номер телефона
Некоторые агрессивные типы неходжкинских лимфом часто метастазируют в головной мозг. Системная химиотерапия при этом неэффективна, потому что химиопрепаратам, введенным внутривенно или перорально (путем проглатывания) сложно проникнуть в спинномозговую жидкость. Проблема решается введением химиопрепаратов интратекально — непосредственно в спинномозговую жидкость. Эту процедуру можно проводить амбулаторно, как в профилактических целях, так и при уже возникших метастазах в головном мозге. Чаще всего применяют химиопрепараты Метотрексат и Цитарабин.
Иногда вместо интратекальной химиотерапии проводят системную терапию метотрексатом в высоких дозах.
Лимфомы обычно хорошо отвечают на облучение, поэтому лучевую терапию часто применяют для борьбы с этим типом опухолей. При лимфомах Ходжкина она используется, как правило, в виде дополнения к курсу химиотерапии — вместе с ним или после него.
Показания к лучевой терапии при неходжкинских лимфомах:
- При опухолях I и II стадии — в качестве самостоятельного метода лечения.
- При НХЛ на более поздних стадиях — в качестве дополнения к химиотерапии.
- Облучение всего тела в сочетании с высокодозной химиотерапией после трансплантации стволовых клеток.
- При лимфоме с метастазами в качестве симптоматического лечения.
Иммунотерапия — современное направление в лечении онкологических заболеваний. Она предполагает использование ресурсов иммунной системы для уничтожения опухолевых клеток.
При лимфомах используются моноклональные антитела, которые специфически нацелены на белок CD20, находящийся на поверхности лимфоцитов. Чаще всего при ходжкинских и неходжкинских лимфомах применяется Ритуксимаб (Ритуксан). Врач может назначить его отдельно или в сочетании лучевой терапией, химиотерапией.
Другие препараты из группы ингибиторов CD20 (применяются при неходжкинских лимфомах):
- Обинутузумаб (Газива) часто применяют в сочетании с химиопрепаратами для лечения малой лимфоцитарной лимфомы (SLL), хронического лимфоцитарного лейкоза (CLL).
- Офатумумаб (Арзерра), как правило, применяют у пациентов с SLL/CLL, которым не помогают другие виды лечения.
- Ибритумомаб тиуксетан (Зевалин) представляет собой моноклональное антитело, к которому прикреплена радиоактивная молекула.
При лимфомах Ходжкина в настоящее время также применяют Брентуксимаб ведотин (Адцетрис). Это моноклональное антитело, соединенное с молекулой химиопрепарата, нацелено на молекулу CD30.
Этот метод лечения применяют в случаях, когда заболевание не поддается излечению с помощью химиотерапии и лучевой терапии. Суть состоит в том, чтобы уничтожить патологически измененные клетки и заменить их новыми. Для этого сочетают высокодозную химиотерапию и трансплантацию собственных или донорских стволовых клеток. Это сложный вид лечения, он грозит серьезными, опасными для жизни осложнениями. Проводить его должны опытные врачи в специализированных онкологических центрах, предварительно тщательно взвесив все потенциальные преимущества и риски для конкретного пациента.
Лечение вторичных очагов в лимфатических узлах
Если злокачественная опухоль, изначально возникшая в другом органе, распространилась в лимфатические узлы, тактика лечения будет зависеть от стадии онкологического заболевания.
Радикальные операции при раке зачастую предусматривают одновременное удаление пораженного органа и определенного количества регионарных лимфатических узлов. Обычно хирургическое вмешательство дополняется курсом адъювантной химиотерапии и/или лучевой терапии.
При раке с очагами в лимфатических узлах и отдаленными метастазами, когда хирургическое лечение невозможно, проводят химиотерапию, лучевую терапию. В зависимости от типа злокачественной опухоли, могут быть назначены современные таргетные препараты, иммунопрепараты.
В клинике Медицина 24/7 работают ведущие врачи-онкологи, применяются все современные типы противоопухолевых препаратов, зарегистрированные на территории России. Мы работаем в соответствии с последними версиями международных протоколов.
Читайте также:





