Неходжкинские лимфомы лабораторная диагностика
Диагностика неходжкинских лимфом включает несколько этапов и требует привлечения многих специалистов. При проведении диагностического процесса принципиально важными являются:
1) верификация морфологического варианта;
2) определение стадии заболевания;
3) определение прогноза.
Верификация морфологигеского варианта лимфомы обычно проводится после биопсии пораженного периферического лимфатического узла. В 10-15% случаев, когда периферическая лимфаденопатия отсутствует, выполняют торако- или лапароскопию с биопсией пораженного висцерального лимфатического узла. Обычно используют эксцизионную биопсию (иссечение всего лимфоузла), при наличии лимфатического узла очень больших размеров или лимфоидного конгломерата — инцизионную биопсию (взятие части лимфоидной опухоли).
Может использоваться и пункционная биопсия, но только в том случае, если полученный материал (столбик ткани) достаточен для проведения гистологического и иммуногистохимического исследований. При необходимости выполняют биопсию пораженных экстранодальных органов. Тонкоигольная биопсия с получением цитологического материала недостаточна для верификации типа лимфомы.

Полученный биопсийный материал исследуется с помощью гистологического и иммуногистохимического методов.
Исследование аспирата костного мозга или периферической крови с цитологическим, цитохимическим и иммунофенотипическим исследованием в ряде случаев также позволяет верифицировать диагноз (при лимфобластной лимфоме, лимфоме из малых лимфоцитов/хроническом лимфолейкозе).
Кроме того, необходимы цитогенетическое и молекулярно-генетическое исследования (для уточнения варианта неходжкинских лимфом и определения прогноза). Этап морфологического обследования завершается определением типа неходжкинских лимфом в рамках классификации ВОЗ.

Определение стадии заболевания при неходкинских лимфомах проводится с помощью клинической классификации, предложенной в Ann-Arbor (1971 г.) для классификации лимфогранулематоза.
Для определения стадии неходжкинских лимфом обязательно использовать:
1) анамнез заболевания;
2) физикальное обследование;
3) билатеральную трепанобиопсию;
4) методы лучевой диагностики.
При сборе анамнеза выявляется наличие симптомов интоксикации (В-симптомов). Физикальное исследование позволяет определить количество пораженных зон лимфатических узлов, видимые экстранодальные поражения. Проведение билатеральной трепанобиопсии необходимо, поскольку выявление специфического поражения костного мозга (даже при наличии единственного пораженного лимфатического узла) означает, что у больного имеется IV стадия заболевания.

Большое значение для определения стадии неходжкинских лимфом имеют методы лучевой диагностики: рентгенография, УЗИ, КТ, МРТ, ПЭТ. В настоящее время общепринятым стандартом является проведение КТ органов грудной клетки, брюшной полости и малого таза с точным описанием найденных опухолевых образований. По показаниям проводятся сцинтиграфия печени, селезенки, почек, скелета и ПЭТ.
При подозрении на специфическое поражение ЦНС или высоком риске его развития выполняется люмбальная пункция с исследованием ликвора.
В связи с особенностями клинического течения отдельные классификации разработаны для грибовидного микоза, первичных лимфом желудочно-кишечного тракта и лимфомы Беркитта.
Симптомы
Очень часто у пациентов страдающих лимфомой неХоджкина нет никаких симптомов. Лимфому нередко обнаруживают, проводя обследования, связанные с другими заболеваниями, например, анализы крови или рентгенограмму лёгких. Это особенно характерно для пациентов с медленно прогрессирующей лимфомой неХоджкина.
Любой симптом, который наблюдается при лимфоме неХоджкина, могут вызывать и другие заболевания. Другими словами, у лимфомы неХоджкина нет специфических симптомов. Это является одной из причин, почему, устанавливая диагноз лимфомы неХоджкина, так важно проводить диагностические тесты.
- Увеличение одного и более лимфоузлов
- Общие симптомы (симптомы общего плохого самочуствия)
- Симптомы, которые связаны с увеличением органов, поражённых лимфомой
- Симптомы, связанные с уменьшением количества клеток крови
Самый частый симптом в момент диагностирования лимфомы неХоджкина - безболезненный, увеличенный лимфоузел, диаметр которого обычно больше 1 см. Лимфоузлы чаще замечают на шее, в подмышечных впадинах и в паховых областях. Эти лимфоузлы обычно не вызывают боли или другие нарушения, только постепенно увеличиваются. У многих пациентов с агрессивной лимфомой неХоджкина (иногда – в случае медленно прогрессирующей лимфомы неХоджкина) в момент постановки диагноза обнаруживают увеличенные лимфоузлы.
Конечно, необходимо помнить, что у людей лимфоузлы увеличиваются очень часто и самая частая причина этого - инфекция. Однако увеличение лимфоузла, вызванное инфекцией, обычно кратковременно и исчезает после вылечивания инфекции.
Хотя самый частый симптом лимфомы неХоджкина в момент постановки диагноза - увеличенный лимфоузел, существуют также и другие симптомы:
- Общие симптомы (симптомы общего плохого самочуствия)
- Симптомы, которые связаны с увеличением органов, поражённых лимфомой
Общие симптомы являются неспецифическими и указывают на то, что челевек – нездоров. Общие симптомы, которые часто наблюдают в случае лимфомы неХоджкина:
- Периодическая лихорадка неясного происхождения (температура тела выше 38oC)
- Потливость ночью (вплоть до промокания ночной рубашки и простыней)
- Непланируемая потеря массы тела (более, чем 10% от массы тела за последние 6 месяцев)
- Длительная и выраженная усталость и слабость
- Сниженный аппетит
Первые три симптома – лихорадку, потливость ночью и потерю массы тела используют для классификации стадий лимфомы неХоджкина. Человеку, у которого наблюдают один и более из этих симптомов, к классификации стадии лимфомы присоединяют букву ‘’B. Например, стадия лимфомы неХоджкина IIB указывает, что у пациента наблюдается один или более из этих трёх симптомов, а стадия IIA указывает, что у пациента нет ни одного из этих симптомов. По этой причине эти три симптома нередко называются ‘B симптомы’.
Другие общие симптомы, которые можно наблюдать у пациентов с лимфомой неХоджкина:
- Одышка и кашель
- Постоянный зуд всего тела
Другие симптомы можно наблюдать, если лимфома затрагивает не только лимфоузлы, но и какой-то орган. Тогда наблюдают, главным образом, признаки нарушения работы этого органа. Например, лимфома желудка или кишечника может вызывать боли в животе, нарушения пищеварения, понос и др.
Методы исследования
Для постановки диагноза лимфомы применяют несколько методов диагностики: рентгенологическое исследование, компьютерную томографию, биопсию костного мозга и анализы крови.
У многих людей страдающих лимфомой снижено количество клеток крови (эритроцитов, лейкоцитов, тромбоцитов). Это можно определить в обычном анализе крови. Наиболее частая причина недостатка клеток – воздействие лимфомы на костный мозг (место, где образуются клетки крови). Однако, количество клеток может быть снижено и в случае, когда нет данных, указывающих на нарушение кроветворной функции костного мозга.
У людей с пониженным количеством эритроцитов или с анемией, может быть выраженная усталость и одышка. В свою очередь, сниженное количество лейкоцитов, делает людей восприимчивее к инфекциям; низкое число тромбоцитов может стать причиной кровотечения.
Медленно прогрессирующую и агрессивную лимфому неХоджкина можно отличить по тому, как клетки выглядят под микроскопом. Для проведения этого обследования, нужно взять образцы тканей лимфомы. Большей части пациентов проводят биопсию лимфатических узлов – хирургически удаляют затронутый лимфоузел (или его часть) и осматривают под микроскопом. Иногда диагноз ставят ‘случайно’ – во время обследования в связи с другими жалобами и заболеваниями, например, во время гастроскопии.
Может показаться, что во время проведения всех этих исследований без необходимости откладывается лечение. Однако, правильное лечение существенно зависит от того, насколько точно поставлен диагноз.
Неходжкинские лимфомы – опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа, лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных, результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.
МКБ-10


- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Неходжкинские лимфомы (НХЛ, лимфосаркомы) – различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы. Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин – 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости.
Причины
Этиология лимфосарком достоверно неизвестна. Более того, причины лимфом различных гистологических типов и локализаций существенно варьируются. В настоящее время правильнее говорить о факторах риска, повышающих вероятность развития лимфомы, которые на данный момент хорошо изучены. Влияние одних этиофакторов выражено значительно, вклад других в этиологию лимфом весьма несущественен. К такого рода неблагоприятным предпосылкам относятся:
- Инфекции. Наибольшим цитопатогенным эффектом на лимфоидные клетки обладает вирус иммунодефицита человека (ВИЧ), гепатита С, Т-лимфотропный вирус 1 типа. Доказана связь инфицирования вирусом Эпштейна-Барр с развитием лимфомы Беркитта. Известно, что инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
- Дефекты иммунитета. Риск возникновения лимфом повышается при врожденных и приобретенных иммунодефицитах (СПИДе, синдроме Вискотта-Олдрича, Луи-Бар, Х-сцепленном лимфопролиферативном синдроме и др.). У пациентов, получающих иммуносупрессивную терапию по поводу трансплантации костного мозга или органов, вероятность развития НХЛ увеличивается в 30-50 раз.
- Сопутствующие заболевания. Повышенный риск заболеваемости НХЛ отмечается среди пациентов с ревматоидным артритом, красной волчанкой, что может быть объяснено как иммунными нарушениями, так и использованием иммуносупрессивных препаратов для лечения данных состояний. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
- Токсическое воздействие. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), УФ-излучением, проведением лучевой терапии по поводу онкологического заболевания. Прямое цитопатическое действие оказывают цитостатические препараты, применяемые для химиотерапии.
Патогенез
Патологический лимфогенез инициируется тем или иным онкогенным событием, вызывающим нарушение нормального клеточного цикла. В этом могут быть задействованы два механизма - активация онкогенов либо подавление опухолевых супрессоров (антионкогенов). Опухолевый клон при НХЛ в 90% случаев формируется из В-лимфоцитов, крайне редко – из Т-лимфоцитов, NK- клеток или недифференцированных клеток.
Для различных типов лимфом характерны определенные хромосомные транслокации, которые приводят к подавлению апоптоза, утрате контроля над пролиферацией и дифференцировкой лимфоцитов на любом этапе. Это сопровождается появлением клона бластных клеток в лимфатических органах. Лимфоузлы (периферические, медиастинальные, мезентериальные и др.) увеличиваются в размерах и могут нарушать функцию близлежащих органов. При инфильтрации костного мозга развивается цитопения. Разрастание и метастазирование опухолевой массы сопровождается кахексией.
Классификация
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) - экстранодальными. По структуре опухолевой ткани НХЛ делятся на фолликулярные (нодулярные) и диффузные. По темпам прогрессирования лимфомы классифицируются на индолентные (с медленным, относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 – 10 лет, с агрессивными – от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов лимфосарком. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом. Группа В-клеточных опухолей включает:
- диффузную В-крупноклеточную лимфому – самый распространенный гистологический тип лимфосарком (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому – ее частота составляет 22% от числа НХЛ. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости – 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз – близкие типы НХЛ, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других – на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток – в структуре НХЛ составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны – делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому – встречается редко (в 2% случаев), однако в отличие от других типов поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) – диагностируется у 1% больных с НХЛ. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз – очень редкий тип лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта – на ее долю приходится около 2% НХЛ. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы – первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников – встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% - как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших – 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных лимфом быстрое, а исход неблагоприятный.

Симптомы
Варианты клинических проявлений НХЛ сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения. В большинстве случаев первым признаком НХЛ служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез.
Такие неспецифические симптомы лимфосарком, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы. Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная лимфосаркома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные лимфосаркомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом. Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом – течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Осложнения
Наличие значительной опухолевой массы может вызывать сдавление органов с развитием жизнеугрожащих состояний. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника. Прорастание стенок желудка или кишечника опасно возникновением кровотечения (в случае аррозии сосудов) или перитонита (при выходе содержимого в брюшную полость). Иммуносупрессия обусловливает подверженность пациентов инфекционным заболеваниям, представляющим угрозу для жизни. Для лимфом высокой степени злокачественности характерно раннее лимфогенное и гематогенное метастазирование в головной и спинной мозг, печень, кости.
Диагностика
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения. Для подтверждения предполагаемого диагноза необходимо проведение морфологической верификации опухоли и инструментальной диагностики:
- Исследование клеточного субстрата опухоли. Выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, аспирационная пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, установление структуры НХЛ важно для выбора тактики лечения и определения прогноза.
- Методы визуализации. Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки, гастроскопия. С целью стадирования опухоли проводится МРТ внутренних органов; в выявлении метастазов информативны лимфосцинтиграфия, сцинтиграфия костей.
- Лабораторная диагностика. Направлена на оценку факторов риска и функции внутренних органов при лимфомах различных локализаций. В группе риска производится определение ВИЧ-антигена, анти-HCV. Изменение периферической крови (лимфоцитоз) характерно для лейкемизации. Во всех случаях исследуется биохимический комплекс, включающий печеночные ферменты, ЛДГ, мочевую кислоту, креатинин и др. показатели. Своеобразным онкомаркером НХЛ может служить b2-микроглобулин.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, сифилисе, туберкулезе, токсоплазмозе, инфекционном мононуклеозе, гриппе, СКВ и др. При лимфомах конкретных локализаций проводятся консультации профильных специалистов: оториноларинголога, гастроэнтеролога, маммолога и т.д.

Лечение
Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию. Выбор методики определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного. В современной онкогематологии приняты протоколы лечения лимфосарком, базирующиеся на использовании:
- Химиотерапии. Наиболее часто лечение лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов. Возможно включение в циклы лечения гормонотерапии.
- Хирургических вмешательств. Обычно применяется при изолированном поражении какого-либо органа, чаще - ЖКТ. По возможности операции носят радикальный характер – выполняются расширенные и комбинированные резекции. В запущенных случаях, при угрозе перфорации полых органов, кровотечения, непроходимости кишечника могут выполняться циторедуктивные вмешательства. Хирургическое лечение обязательно дополняется химиотерапией.
- Лучевой терапии. В качестве монотерапии лимфом применяется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения других вариантов лечения.
- Дополнительных схем лечения. Из альтернативных методов хорошо себя зарекомендовала иммунохимиотерапия с применением интерферона, моноклональных антител. С целью консолидации ремиссии применяется трансплантация аутологичного или аллогенного костного мозга и введение периферических стволовых клеток.
Прогноз и профилактика
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местнораспространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных - всего 10-15%. Неблагоприятными прогностическими факторами служат возраст старше 60 лет, III-IV стадии онкопроцесса, вовлечение костного мозга, наличие нескольких экстранодальных очагов. Вместе с тем, современные протоколы ПХТ во многих случаях позволяют добиться долгосрочной ремиссии. Профилактика лимфом коррелирует с известными причинами: рекомендуется избегать инфицирования цитопатогенными вирусами, токсических воздействий, чрезмерной инсоляции. При наличии факторов риска необходимо проходить регулярное обследование.

Неходжкинская лимфома: что это такое?

Микропрепарат с неходжкинской лимфомой
Неходжинская лимфома (НХЛ) — группа разнородных онкологических заболеваний, зарождающихся в лимфатической системе. Термин НХЛ объединяет все виды лимфом, кроме гранулёмы Ходжкина. Злокачественные опухолевые патологии различаются по строению, характеру течения, этиологии и локализации, объединяет их одно — все они происходят из лимфоцитов.
Лимфоциты выполняют защитную функцию в организме. В-лимфоциты выделяют иммуноглобулины, угнетающие болезнетворные организмы. Т-лимфоциты уничтожают нездоровые, в том числе, опухолевые клетки. NK-лимфоциты также разрушают чужеродные клетки. Лимфома может развиться из любого вида лимфоцитов.
Причины заболевания
Предрасполагающие факторы — бактерии и вирусы
Причины канцерогенеза, формирующегося в лимфоидных органах до конца не ясны. Существует ряд факторов, засвидетельствовавших своё влияние на появление НХЛ.
- Взаимодействие с различными ядами (гербицидами, инсектицидами, фунгицидами).
- Радиоактивное облучение, в том числе при лучевой терапии.
- Подавление иммунной системы, (ВИЧ, активный приём иммунодепрессантов после трансплантации).
- Вирусы Эпштейн-Барр, Т-лимфотропный вирус человека, герпес вирус 8 типа, гепатит С.
- Бактерия хеликобактер пилори.
- Аутоиммунные заболевания (СКВ, ревматоидный артрит, синдром Шегрена).
- Противоопухолевые цитотастические средства (Циклофосфамид, Хлорамбуцил).
Патогенез неходжкинской лимфомы

Транслокация участка хромосомы приводит к мутации
Происходит нарушение в генах, когда один участок хромосомы переносится на другой — транслокации. Например, фактором зарождения мантийноклеточной лимфомы служит транслокация 11-й и 14-й хромосом, фолликулярной лимфомы — транслокация 14-й и 18-й хромосом. Генетические изменения приводят к блокированию дифференцировки лимфоцитов, то есть клетка замирает на этапе созревания.
Изменённая клетка начинает бесконтрольное деление, способствуя образованию опухоли. Это приводит к нарушению работы всей лимфатической системы. Таким образом, лимфома состоит из потомков мутировавших клеток, замерших на определённом этапе развития. В дальнейшем опухоль может распространиться, затрагивая другие ткани.
Классификация заболевания
Лимфома из клеток мантийной зоны
Классификации периодически изменяются, включая в себя новые признаки НХЛ. Основой для разделения служили различные показатели, в частности происхождение:
- В-лимфоцитные (около 88% всех НХЛ);
- Т-лимфоцитные и NK-лимфоцитные (около 12%).
В 1974 году была принята Кильская классификация, подразделяющая НХЛ по злокачественности:
- бластные — высокая злокачественность;
- небластные — низкая злокачественность.
Позднее, при разработке Рабочей классификации была добавлена промежуточная степень злокачественности. Но такое разделение не определяло многие признаки различных опухолей, входящих в понятие НХЛ. Поэтому классификация не удовлетворяла потребностям в объединении более специализированных отличий лимфом.
В 1994 году патологи объединились для создания новой методологии систематизации НХЛ, получившей название REAL (Европейско-Американская классификация), на основе которой, согласно принятой классификации ВОЗ, разделяют 30 видов НХЛ:
- В-клеточные из клеток-предшественников В-лимфоцитов (1);
- В-клеточные из зрелых В-лимфоцитов (15);
- Т и NK-клеточные из клеток-предшественников (1);
- Т-клеточные из зрелых Т-лимфоцитов (13).
Степени тяжести и стадии

Для лиц пожилого возраста характерны вялотекущие лимфомы
По степени тяжести различают:
- Медленно растущие (вялотекущие, индолентные). Диагностируются в большинстве случаев у пожилых людей. Симптомы обычно не проявляют себя, без лечения можно прожить 2 — 10 лет и более.
- Агрессивные. У детей выявляют преимущественно агрессивные виды НХЛ. Опухоли развиваются активно, без лечения продолжительность жизни 2 — 10 месяцев и более.
- Высокоагрессивные. Особо быстрая прогрессия, продолжительность жизни без лечения 2 — 10 недель и более.

Стадия определяется количеством вовлеченных групп лимфоузлов
- I. НХЛ локализована в 1 группе лимфоузлов, если опухоль поражает 1 нелимфоидный орган, приписывается буква E, стадия будет обозначаться IE.
- II. НХЛ в 2 группах лимфоузлов, которые локализованы выше диафрагмы.
- III. Опухоли затрагивают лимфоузлы по обеим сторонам диафрагмы.
- IV. Поражаются лимфоидные и нелимфоидные органы.
Буквенные обозначения при стадиях:
- a — рост лактатдегидрогеназы и СОЭ не наблюдается;
- b — рост лактатдегидрогеназы и СОЭ;
- А — признаки интоксикации отсутствуют;
- В — есть характерные признаки интоксикации;
- Е — поражение лимфатической зоны и прилежащих тканей.
Группы риска
В группе риска — пациенты после химиотерапии
К группе риска относятся:
- работники с/х, чья сфера деятельности связана с пестицидами;
- пациенты с ВИЧ и другими вирусами, вызывающими дефицит иммунитета;
- пациенты с аутоиммунными заболеваниями;
- лица, перенесшие операцию по трансплантации;
- лица, подвергшиеся радиоактивному облучению;
- пациенты после химиотерапии;
- дети с синдромами: Клайнфельтера, Чедиак-Хигаши, Луи-Бара;
- люди пожилого возраста, особенно мужского пола.
Признаки и симптомы болезни

Увеличение печени и селезенки — признаки заболевания
- увеличенные лимфоузлы (безболезненные);
- отёчность лица, шеи, рук;
- чувство тяжести в левом подреберье;
- зуд в области лимфоузлов, зуд всего тела;
- повышение температуры;
- снижение массы тела;
- ночные поты;
- частые случаи инфицирования;
- увеличение селезёнки и печени;
- слабость, потеря аппетита.
В случае распространения НХЛ на другие органы:
- боли в желудке, костях, почках, груди;
- поражение кожных покровов;
- кашель, затруднённое дыхание.
Диагностика неходжкинской лимфомы
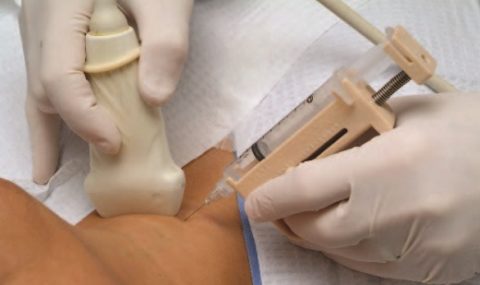
Пункция лимфоузла при лимфоме
Изначально врач выслушивает жалобы пациента, затем проводит осмотр лимфатических узлов с оценкой их размеров, эластичности, подвижности. Обследует при помощи пальпации селезёнку и печень. Далее проводится исследование.
- ОАК выявляет нарушение в составе форменных элементов крови, уровне гемоглобина.
- Биохимический анализ крови указывает, вовлечены ли иные органы в патологический процесс.
- Анализ мочи выявляет сопутствующие патологии.
- Биопсия лимфоузла. Необходимое для диагностики НХЛ исследование, включающее иммуногистохимические, молекулярные анализы на основе образца ткани. Позволяет диагностировать НХЛ и степень её тяжести.
- Иммунофенотипирование. Определяется вид опухоли при помощи выявления специфичных белков на поверхности лимфоцитов.
- Трепанобиопсия. Образец костного мозга изучается для выявления стадии патологии.

В дополнение к диагностике может выполняться МРТ
- УЗИ внутренних органов,
- рентгенография грудной клетки,
- МРТ,
- ЭКГ,
- СКТ (спиральная компьютерная томография).
Лечение

В лечении применяется выжидательная тактика с мониторингом
При выявлении НХЛ низкой степени злокачественности применяется выжидательная тактика, которая может длиться годами. Такой метод применяется благодаря многочисленным исследованиям, доказавшим, что итоги лечения, начатого сразу после постановки диагноза вялотекущей НХЛ, не отличаются от итогов, достигнутых при терапии более активного процесса образования опухоли. Зачастую болезнь протекает доброкачественно.
В случае необходимости проводится химиотерапия
Постоянный мониторинг позволяет выявить переход лимфомы в более опасную форму при помощи определения размеров опухоли, появления симптомов интоксикации, образования осложнений. При высокой злокачественности незамедлительно назначается лечение.
Диета

Правильное питание очень важно в период лечения
Нарушения в лимфатической системе, а также лучевая и химиотерапия создают большую нагрузку, которую можно облегчить при помощи диеты.
Рекомендуется исключить из рациона:
- алкоголь,
- копчёности, колбасные изделия,
- полуфабрикаты,
- жирную и жареную пищу,
- фаст-фуд,
- продукты с различными добавками (красители, консерванты),
- сахар лучше заменить мёдом.
Профилактика и прогноз

Регулярные визиты к врачу помогут вовремя выявить заболевание
В последние десятилетия количество пациентов с НХЛ неуклонно растёт, поэтому важно соблюдать меры профилактики. Хотя досконально не выявлена причина болезни, рекомендуется избегать любых химически вредных веществ, радиационного облучения. Следует поддерживать иммунитет, чтобы защитить организм от патогенных микроорганизмов. Для этого лучше всего поддерживать здоровый образ жизни, включая оптимальные физические нагрузки, полноценное питание и времяпрепровождение на свежем воздухе.
Прогноз НХЛ зависит от вида лимфомы, степени тяжести и стадии развития. В целом, НХЛ поддаётся лечению, пациенты могут навсегда избавиться от патологии. Существует ряд факторов, ухудшающих прогноз:
- Преклонный возраст;
- Высокий показатель лактатдегидрогеназы;
- Поражение более 1 локализации;
- III — IV стадии развития;
- Общее плохое состояние.
Пятилетняя выживаемость без возвращения (рецидивов) составляет около 70% при В-клеточных НХЛ маргинальной зоны; менее 30% при Т-лимфобластных, у детей с единичной опухолью шансы составляют до 90%.
Читайте также:

