Для диагностики новообразований средостения может быть использован
Рак средостения – это собирательное понятие, в которое входят злокачественные новообразования, локализующиеся в срединных отделах грудной полости (медиастинальном пространстве).
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
Чаще всего, рак средостения представлен следующими морфологическими формами:
- Лимфомы.
- Тимомы.
- Ангиосаркомы.
- Нейробластома.
- Дисгерминома.
- Хондросаркома.
- Остеобластосаркома.
Также злокачественные опухоли средостения могут быть результатом метастазирования рака другой локализации, например, меланомы, рака легкого, пищевода, молочной железы, колоректального рака и др.
Причины
Причины, приводящие к развитию рака средостения, неизвестны. Предполагается, что определенную роль играет воздействие следующих факторов:
- Ионизирующее излучение. В пользу этой теории говорит то, что лимфомы средостения чаще развиваются у людей, проходивших лучевую терапию по поводу лечения онкозаболеваний другой локализации.
- Канцерогенные вещества, которые встречаются в бытовой химии, сельском хозяйстве и промышленных производствах.
- Вирусы Эпштейн-Барра, ВИЧ и др.
- Помимо этого, рак средостения может быть следствием малигнизации изначально доброкачественной опухоли, например, тимомы.
Классификация
В зависимости от исходного места возникновения опухоли, рак средостения разделяют на первичный и вторичный.
К первичному раку относят:
- Опухоли, происходящие из собственных тканей средостения. Это нейрогенные опухоли (нейробластомы, нейросаркомы), мезенхимальные новообразования (фибросаркома, ангиосаркома, лимфома, лимфосаркома, липосаркома и др).
- Опухоли, происходящие из тканей, смещенных в полость средостения во время эмбрионального развития человека — сюда относят рак из тканей щитовидной железы (злокачественный внутригрудной зоб), тератомы (опухоли из мультипотентных клеток), хорионэпителиомы, дисгерминомы.
Также рак средостения классифицируют в зависимости от локализации новообразования. Здесь выделяют:
- Опухоли, располагающиеся в верхнем средостении: лимфомы, тимомы, злокачественный медиастинальный зоб.
- Опухоли, располагающиеся в нижнем средостении: помимо тимом и лимфом здесь обнаруживаются тератомы.
- Опухоли, располагающиеся в среднем средостении. Здесь чаще всего локализуются неврогенные новообразования.
Симптомы
Какое-то время рак средостения протекает бессимптомно, клинические проявления начинаются, когда опухоль достигает определенных размеров.
Симптоматика доброкачественных и злокачественных опухолей сходна, с той разницей, что при злокачественных новообразованиях прогрессирование будет происходить быстрее.
В целом симптомы рака средостения можно разделить на 4 группы:
- Симптомы, связанные с локальным действием опухоли на ткани — сдавление или прорастание в органы.
- Общие симптомы, характерные для онкопатологии: слабость, повышенная утомляемость, похудение и др.
- Специфичные симптомы, характерные для той или иной гистологической формы рака.
- Боль. Она может возникать по разным причинам, например, из-за сдавления или прорастания новообразования в нервные стволы или соседние органы. Боль может отдавать в плечо, лопатку, шею.
- Синдром Горнера — птоз, миоз, эндофтальм и покраснение лица на стороне поражения. Развивается из-за блокады плечевого нервного сплетения.
- При поражении возвратного нерва возникает осиплость голоса.
- Сдавление трахеи и бронхов приводит к одышке.
- Вовлечение в процесс пищевода приводит к дисфагии — затруднению прохождения пищевого комка.
- Синдром верхней полой вены. Он развивается из-за сдавления вены опухолью. Проявляется набуханием шейных вен, посинением лица, одышкой, чувством тяжести в голове.
- Для лимфомы характерно повышение температуры, ночная потливость, зуд кожи.
- Злокачественный внутригрудной зоб проявляется симптомами тиреотоксикоза.
- При фибросаркомах развиваются приступы гипогликемии, когда уровень глюкозы в крови резко снижается.
- Для тимомы характерен синдром Кушинга и слабость мышц (миастения).
Диагностика
Обнаружить опухоль помогают лучевые методы диагностики — рентгенография органов грудной клетки в двух проекциях и компьютерная томография. Окончательно установить диагноз можно только после морфологического изучения фрагмента опухоли. Чтобы получить материал для исследования, проводят биопсию одним из следующих методов:
- Трансбронхиальная биопсия. В этом случае забор материала осуществляется во время бронхоскопии.
- Трансторакальная биопсия — опухоль пунктируется через прокол грудной клетки под контролем УЗИ или КТ.
Также высокоинформативным методом диагностики являются видеоассистированная торакоскопия и медиастиноскопия. С их помощью можно осмотреть грудную и медиастинальную полость и под непосредственным визуальным контролем взять материал для исследования.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).
При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз заболевания будет определяться гистологическим типом новообразования, его стадией и возможностью проведения радикального лечения. Больные после окончания лечения рака средостения находятся под наблюдением врачей с целью своевременного выявления рецидива или прогрессирования заболевания.
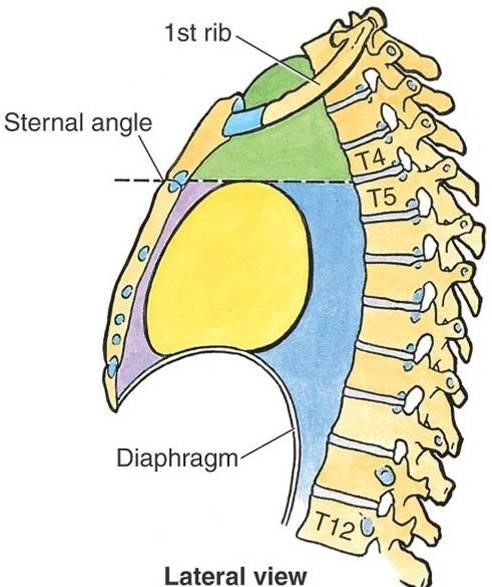
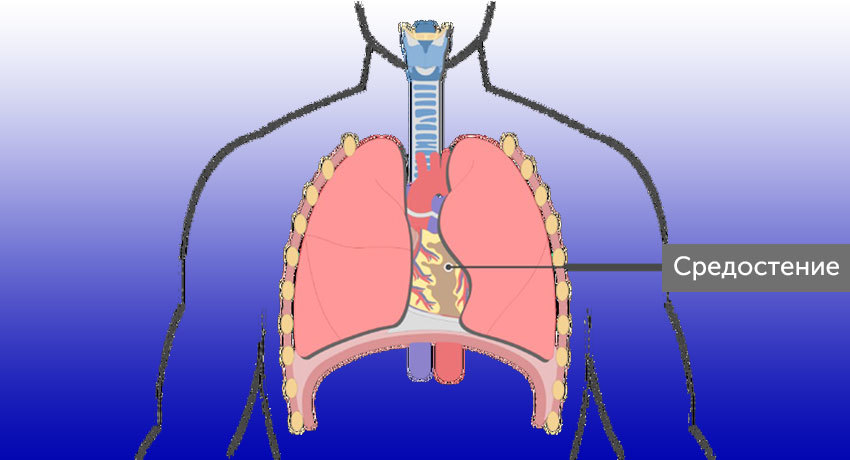
Опухоли средостения, или по-другому медиастинальные опухоли — это новообразования, которые берут свое начало из органов средостения. Средостение – это область, ограниченная легкими по бокам, грудиной спереди и позвоночником сзади. К органам средостения относятся сердце, аорта, пищевод, тимус, трахея, лимфатические узлы, сосуды и нервы.
Медиастинальные опухоли встречаются достаточно редко. Они могут развиваться в любом возрасте и из любых органов и тканей, которые находятся в средостении, однако в большинстве случаев их диагностируют у пациентов от 30 до 50 лет. В детском возрасте чаще встречаются опухоли заднего средостения. Они обычно происходят из нервной ткани и, в большинстве случаев, не злокачественные. У взрослого населения преобладают опухоли переднего средостения – обычно там располагаются лимфомы и тимомы.
Классификация образований средостения
Средостение анатомически делится на 3 зоны. Соответственно этим зонам классифицируются и опухоли средостения.
- Опухоли переднего средостения: лимфома (Ходжкинская и неходжкинская), тимома. герминогенные опухоли, загрудинный зоб.
- Опухоли центрального средостения: бронхогенная киста, лимфаденопатия, киста перикарда, опухоли трахеи, опухоли пищевода, аномалии пищевода (ахалазия, грыжа, дивертикул).
- Заднее средостение: нейрогенные опухоли, лимфаденопатия, нейроэнтерические кисты.
Клиническая картина
Чаще всего опухоли средостения являются случайной находкой при рентгенологических исследованиях, так как до 40% опухолей клинически не проявляются. Клинические проявления опухоли средостения будут зависеть от следующих факторов:
- локализация и размеры опухоли;
- злокачественный или доброкачественный характер образования;
- темп роста.
В зависимости от вышеописанных факторов клиническая картина может быть различной. Самые частые симптомы можно разделить на две группы:
- Местные: кашель, кровохарканье, охриплость, одышка, затрудненное дыхание, боли в грудной клетке, гиперемия лица и верхней половины туловища, расширение вен лица, шеи, нарушения ритма.
- Общие: Лихорадка, озноб, ночная потливость, потеря веса.

Диагностика
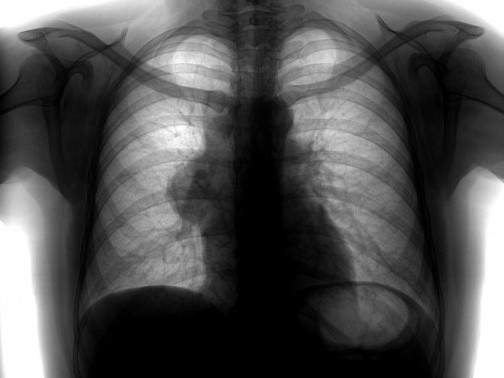
Рентгенологический метод является основным для визуализации новообразования средостения. Компьютерная томография позволяет оценить локализацию опухоли и спланировать дальнейшее обследование.
Без гистологической верификации поставить окончательный диагноз невозможно. При вовлечении в процесс пищевода или трахеи выполняют эндоскопическое исследование для взятия биопсии и визуализации изменений.
При невозможности получить образец ткани для исследования эндоскопически применяются инвазивные методы: трансторакальная биопсия, медиастиноскопия, видеоторакосокпия. Последние два метода — это серьезные операции, которые проводятся в специализированных медицинских учреждениях.
Лечение
В связи с разнообразием возможных причин медиастинальные опухоли лечатся в зависимости от типа опухоли:
Профилактика и прогнозы
К сожалению, достоверных методов профилактики для опухолей средостения не выявлено. Но результаты можно существенно улучшить, если выявить заболевание на ранней стадии. Если симптомы, описанные ранее не проходят в течение двух недель, возможно стоит обратиться за квалифицированной медицинской помощью. Прогнозы в данном случае трудно давать, они зависят, типа опухоли и ее злокачественности от проводимого лечения.

Авторская публикация:
Рычагов Кирилл Юрьевич
врач-онколог НМИЦ онкологии им. Н.Н. Петрова
Средостением называют комплекс органов, окруженных жировой клетчаткой, который находится в грудной клетке между легкими. Анатомически его делят на две части. В верхнем средостении находится тимус (вилочковая железа) у детей и оставшаяся на его месте жировая клетчатка у взрослых, отрезки верхней полой вены и аорты, плечеголовные вены, пищевод, трахея, грудной лимфатический проток, различные нервные структуры.

Нижнее средостение делится на три отдела (на эти же отделы можно разделить сразу всё средостение — и верхнее, и нижнее):
- В переднем средостении находится тимус, внутренние грудные вены и артерии, лимфоузлы.
- Среднее, или центральное, средостение включает сердце, полые вены, восходящий отдел и дугу аорты, легочные артерии и вены, трахею и главные бронхи, лимфатические узлы.
- В заднем средостении расположены парная и полунепарная вены, блуждающие нервы, аорта, пищевод, грудной лимфатический проток, лимфоузлы.
Разновидности опухолей средостения
Всего в средостении встречается около 100 разновидностей доброкачественных и злокачественных новообразований, причем, злокачественные диагностируют в 4 раза чаще.
Наиболее распространенные образования в переднем средостении:
- Лимфомы Ходжкина и неходжкинские лимфомы — опухоли из лимфоидной ткани.
- Тимомы и кисты тимуса (вилочковой железы) чаще всего доброкачественные, в 30% случаев они растут агрессивно, прорастают через капсулу железы и вторгаются в соседние ткани.
- Опухоли из зародышевых клеток в 60–70% случаев являются доброкачественными.
- Образования из щитовидной железы также иногда могут находиться в средостении, чаще всего это различные формы зоба.
Наиболее распространенные образования в центральном средостении:
- Бронхогенная киста — один из наиболее распространенных типов кист, встречающихся в средостении. Представляет собой полость со слизистой жидкостью внутри.
- Лимфаденопатия — увеличение лимфатических узлов.
- Перикардиальная киста — происходит из околосердечной сумки.
- Опухоли трахеи — бывают доброкачественными и злокачественными.
- Опухоли пищевода, в том числе рак.
Наиболее распространенные образования в заднем средостении:
- Нейрогенные опухоли — самый распространенный тип новообразований в заднем средостении. В 70% случаев являются доброкачественными, чаще всего встречаются у детей. Могут происходить из оболочек нервов, ганглиозных и параганглиозных клеток. Встречаются невриномы, шванномы и др.
- Лимфаденопатия.
- Экстрамедуллярный гемопоэз — очаги кроветворения за пределами красного костного мозга. При этом развивается анемия.
- Злокачественные опухоли и метастазы в грудном отделе позвоночника.
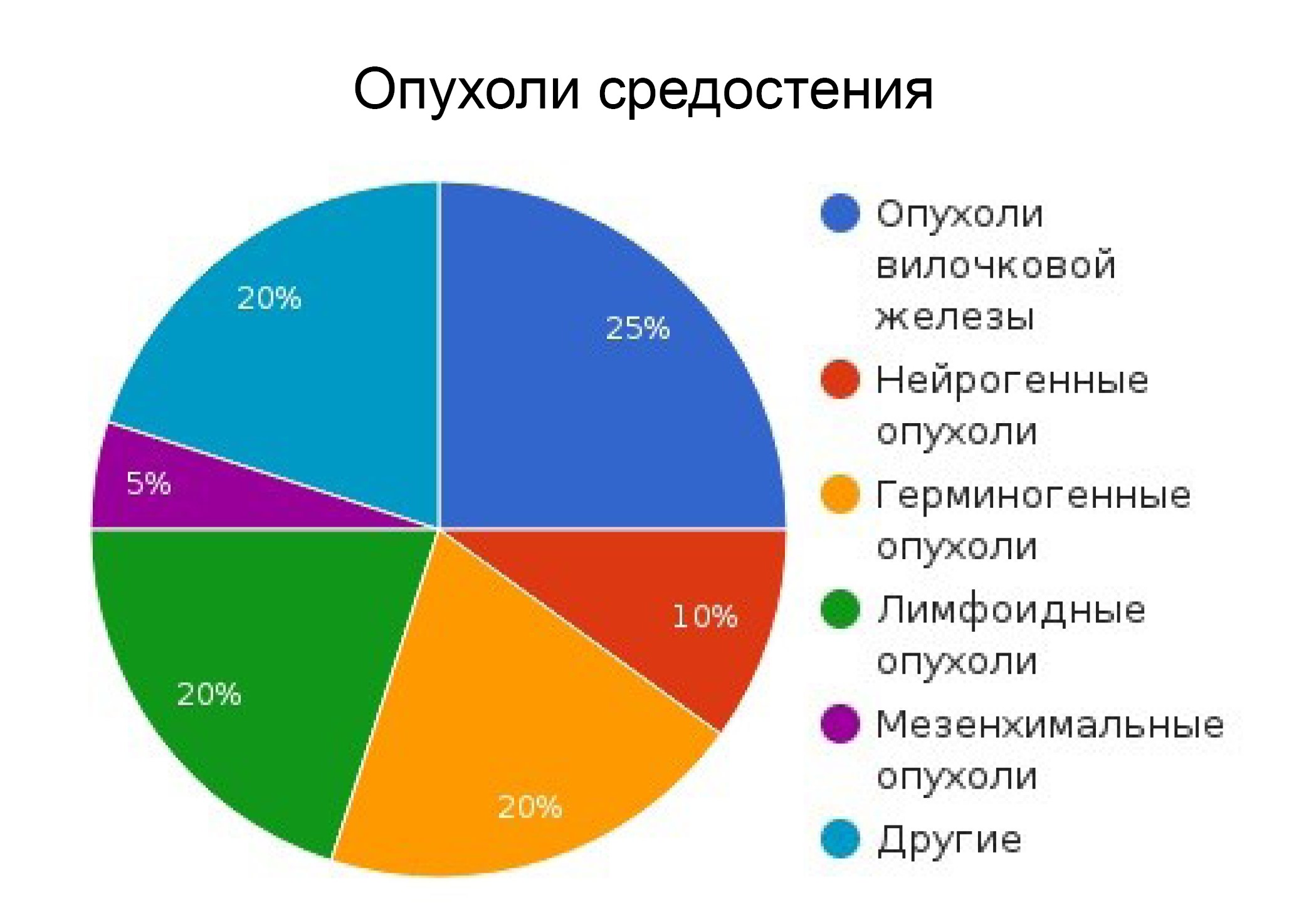
Частота встречаемости некоторых опухолей средостения:
- Опухоли тимуса 10–20%
- Опухоли из нервных структур 15–25%
- Герминогенные опухоли (из зародышевых клеток) 15–25%
- Лимфомы 20%
- Мезенхимальные опухоли (из мягких тканей) 5–6%
Оставьте свой номер телефона
Симптомы опухолей средостения
Симптомы неспецифичны: они встречаются при различных заболеваниях, и по ним невозможно точно сказать, имеется ли у пациента опухоль средостения. Диагноз можно установить только по результатам обследования. Возможные клинические проявления: боль в груди, одышка, кашель, нарушение глотания, повышение температуры тела, озноб, потливость по ночам, охриплость голоса, потеря веса без видимой причины, свистящее шумное дыхание (стридор), увеличение подкожных лимфатических узлов.
У некоторых пациентов встречаются симптомы, связанные со сдавлением большой опухолью нервных структур и крупных кровеносных сосудов:
Опухоли средостения могут достигать гигантских размеров, вплоть до того, что занимают половину грудной клетки. При этом состояние больного сильно ухудшается. Большие новообразования способны приводить к деформации грудной клетки.
Опухоли вилочковой железы способны приводить к ряду эндокринных нарушений: синдрому (у 25–30% пациентов), синдрому , гипертрофической остеоартропатии, эктопической продукции антидиуретического гормона. Известны случаи карциноидного синдрома, когда возникает выраженная синюшность кожи, приступы удушья, диарея. В редких случаях первыми симптомами опухолей тимуса становятся признаки метастазов в костях, коже, лимфатических узлах.
Оставьте свой номер телефона
Методы диагностики
Зачастую опухоль в средостении выявляют с помощью рентгенографии. Снимки в передней и боковой проекциях позволяют оценить размеры, форму и локализацию новообразования. Более подробную информацию помогает получить компьютерная томография (КТ) с внутривенным контрастированием. Ее применяют как стандартный уточняющий метод диагностики. Выполняют КТ грудной и брюшной полости, таза.
Магнитно-резонансная томография показана при больших размерах опухолей, подозрении на сосудистые образования и патологии крупных сосудов, увеличении лимфатических узлов, поражениях сердца. При подозрении на наличие очагов в головном мозге выполняют КТ или МРТ головы с контрастированием.
Трахеобронхоскопия (эндоскопическое исследование трахеи и бронхов) помогает выявить прорастание опухоли в дыхательные пути или их сдавление извне. Отдаленные метастазы и поражение лимфатических узлов можно выявить с помощью ультразвукового исследования.
При подозрении на метастазы в костях выполняют остеосцинтиграфию. Это исследование также предполагает применение радиофармпрепаратов.
Обследование при опухолях средостения обязательно включает проведение биопсии. Врач должен получить образец ткани патологического образования для исследования в лаборатории. Забор материала можно провести разными способами:
- Пункционную биопсию проводят с помощью иглы. В зависимости от локализации, ее можно выполнить через грудную стенку под контролем КТ или УЗИ (трансторакально — точность диагностики достигает 70–95%), во время эндоскопических процедур: трансбронхиально (через стенку бронха), трансэзофагеально (через стенку пищевода).
- Во время бронхоскопии — специальным инструментом, если опухоль прорастает в стенку бронха.
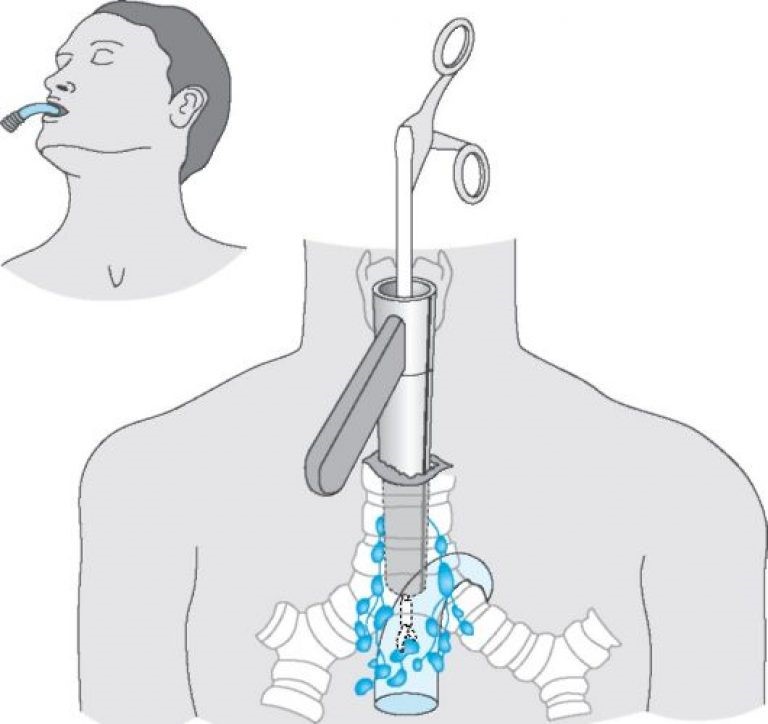
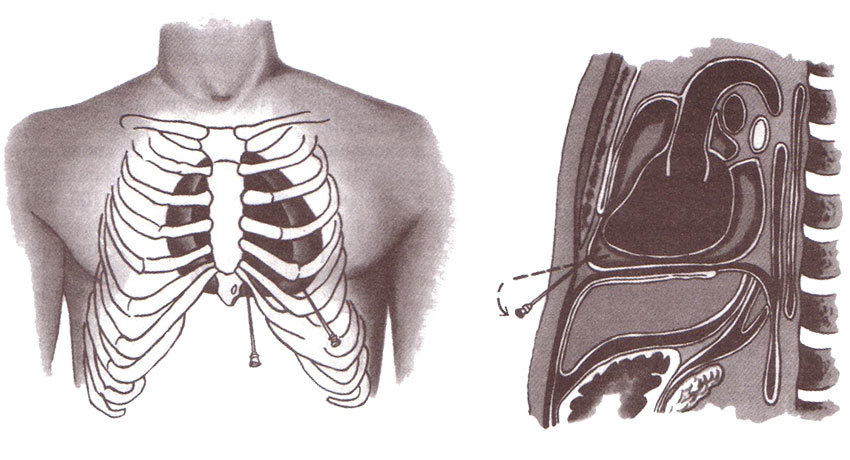
- Во время медиастиноскопии — эндоскопического исследования средостения через разрез в яремной выемке (над грудиной) или в промежутке между вторым и третьим ребрами слева от грудины (операция Чемберлена).
В лаборатории проводят гистологическое, а также иммуногистохимическое исследование. Это помогает оценить характер образования и установить его гистологический тип.
В клинике Медицина 24/7 проводятся все современные виды диагностики. Наши врачи максимально оперативно установят точный диагноз и назначат наиболее эффективное лечение в соответствии с современными международными протоколами.
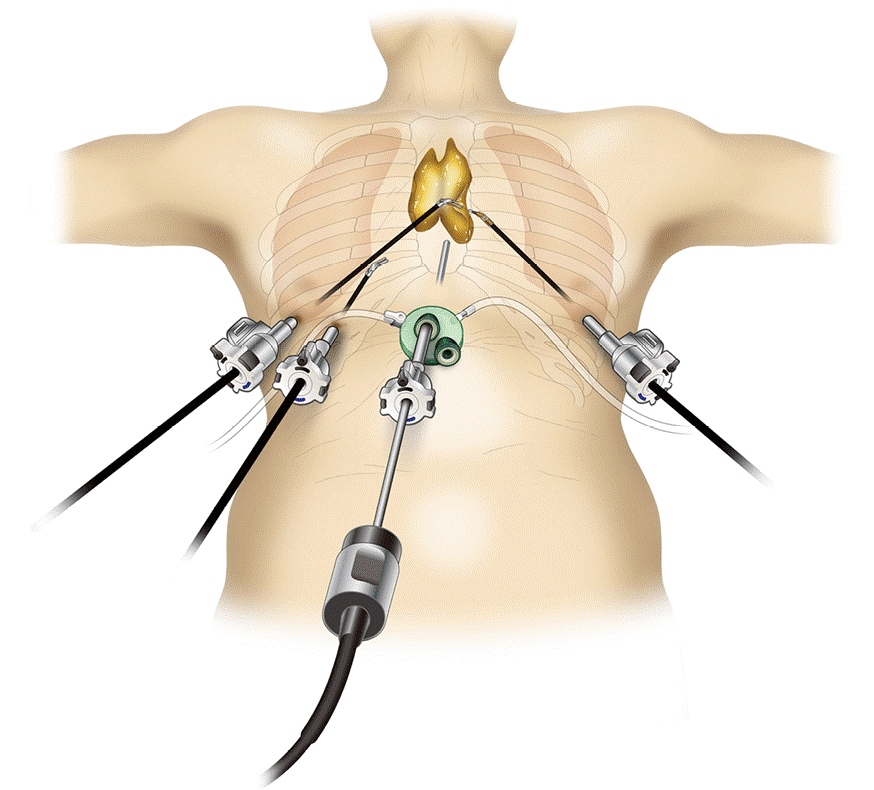
Лечение опухолей средостения
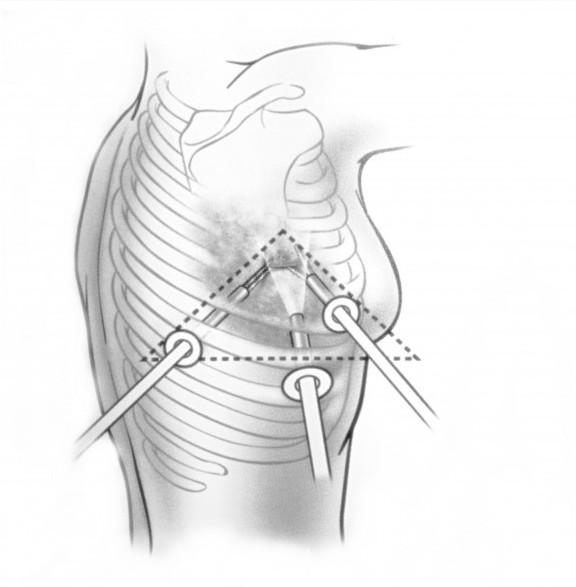
Лечебная тактика главным образом зависит от типа и локализации опухоли. При опухолях тимуса обычно выполняют хирургическое вмешательство с последующим курсом лучевой терапии, химиотерапии. Ранее всегда прибегали к открытой операции через разрез со стернотомией — пересечением грудины. Это очень травматичная и сложная операция, она сопряжена с высокими рисками осложнений, после нее пациентам требуется длительный восстановительный период. В настоящее время активно применяются малоинвазивные видеоторакоскопические вмешательства через проколы в грудной стенке.
В клинике Медицина 24/7 такие операции выполняют ведущие торакальные хирурги в операционных, оснащенных новейшим оборудованием.
Преимущества торакоскопии (VATS) перед открытыми хирургическими вмешательствами:
- Меньшая травматичность, более низкий риск осложнений, таких как инфекции, кровотечение.
- Более короткий восстановительный период. Пациенты быстрее возвращаются к привычной жизни, работе.
- Менее выраженные и продолжительные боли в послеоперационном периоде.
- Более короткие сроки госпитализации.
При лимфомах, как правило, проводят облучение с предварительным курсом неоадъювантной химиотерапии. Нейрогенные опухоли в заднем средостении удаляют хирургически.
При доброкачественных образованиях в средостении, которые не вызывают симптомов, зачастую придерживаются выжидательной тактики. Пациенту назначают периодические визиты в клинику для контрольных осмотров и обследований. Если образование достигает больших размеров и становится симптомным, встает вопрос о хирургическом вмешательстве.
Более подробная информация о хирургическом лечении различных видов опухолей средостения представлена в отдельной статье на нашем сайте.
В клинике Медицина 24/7 применяются практически все современные методы диагностики и лечения опухолей средостения. С пациентами работают ведущие врачи-специалисты, мы применяем современные технологии и противоопухолевые препараты новейших поколений. Лечение проводится в соответствии с современными международными протоколами, на уровне передовых клиник мира. Для каждого пациента подбирается индивидуальная тактика лечения, в соответствии с типом, локализацией, размерами новообразования, с учетом общего состояния здоровья и сопутствующих патологий. Это помогает добиваться максимально высокой эффективности и наилучшего прогноза.
ВГОС — внегонадные герминогенные опухоли средостения
КТ — компьютерная томография
МРТ — магниторезонансная томография
ПЭТ — позитронно-эмиссионная томография
РЧА — радиочастотная абляция
УЗДГ — ультразвуковая допплерография
УЗИ — ультразвуковое исследование
ХГ — хорионический гонадотропин
1. 2014 Клинические рекомендации "Опухоли средостения и сердца" (Ассоциация онкологов России).
Симптомы и признаки
- Рекомендуется тщательный сбор жалоб и анамнеза у пациента с целью выявления факторов, которые могут повлиять на выбор тактики лечения.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Клинические симптомы новообразований средостения зависят от локализации, размеров образования, злокачественности и, в связи с этим, инфильтрации окружающих структур и метастазирования, наличия паранеопластических синдромов. Симулировать опухолевое поражение могут острые и хронические медиастиниты.
Большинство клинических проявлений неспецифичны: кашель, одышка, боли в грудной клетке, дисфагия, проявления медиастинального компрессионного синдрома (чаще сдавление верхней полой вены), нарушения сердечного ритма.
Клинические проявления злокачественных опухолей средостения более выражены, чем доброкачественных, и нарастают более интенсивно. Небольшие доброкачественные опухоли часто обнаруживаются случайно при рентгенологическом исследовании.
Новообразования средостения, в основном злокачественные, реже — доброкачественные, могут со временем достигать больших размеров, порой занимать всю половину грудной клетки, представляя так называемые "гигантские опухоли средостения". Выражена компрессия жизненно важных органов, что сопровождается одышкой, акроцианозом, одутловатостью, расширением вен грудной стенки и шеи, тахикардией, приступами стенокардии, головной болью. При прорастании возникают деформация грудной клетки, синдром Горнера, парез гортани и диафрагмы.
Клиническая симптоматика карциноида вилочковой железы не специфична, за исключением тех наблюдений, которые сопровождаются эндокринопатиями и обусловлена проявлениями медиастинального компрессионного синдрома. У 25-30% больных наблюдается синдром Иценко—Кушинга и иные эндокринные нарушения: иногда наблюдается несоответствующая эктопическая продукция антидиуретического гормона, гипертрофическая остеоартропатия и синдром Итона—Ламберта. Описаны эндокринные нарушения в виде карциноидного синдрома — приступы удушья с выраженным цианозом, поносы. В этих случаях диагноз может быть установлен на основании высокого уровня гидроксииндолацеталовой кислоты в моче (метаболит серотонина). Редко первыми проявлениями этих опухолей являются метастазы в шейных лимфоузлах, костях или коже.
Методы исследования
- Рекомендуется физикальный осмотр, включающий оценку отёков лица и шеи, расширение подкожных вен грудной клетки, деформации грудной стенки, нутритивного статуса.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить общий анализ крови, биохимический анализ крови, расширенную коагулограмму, общий анализ мочи.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Изменения морфологического состава периферической крови обнаруживаются главным образом при злокачественных опухолях (анемия, лейкоцитоз, лимфопения, повышенная СОЭ), воспалительных и системных заболеваниях. При подозрении на системные заболевания (лейкоз, лимфогранулематоз, ретикулосаркоматоз и др.), а также на незрелые неврогенные опухоли выполняют костномозговую пункцию с изучением миелограммы. Так же исследуют реакцию с туберкулиновым антигеном, реакцию Вассермана (для исключения сифилитической природы образования). При подозрении на эхинококкоз показано определение реакции латексагглютинации с эхинококковым антигеном.
- Рекомендуется выполнить исследование крови на опухолевые маркеры АФП, bХГ, ЛДГ при подозрении на внегонадную герминогенную опухоль средостения.
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ib)
В клинической практике маркёры используются для диагностики, мониторинга и прогноза герминогенных опухолей. При снижения опухолевых маркёров после химиотерапии прогнозирует ответ на лечение , повышение уровня маркёра в первые 6 недель после химиотерапии указывают на резистентность опухоли и плохой прогноз. У пациентов в ремиссии повышение уровня маркеров может прогнозировать рецидив за несколько месяцев до его клинического диагностирования и быть основанием для начала лечения .
- Рекомендуется выполнить рентгенологическое исследование органов грудной клетки в прямой и боковой проекции.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Применение рентгенологического исследования, позволяет получить достаточно полное представление о форме и локализации опухоли, протяжённости поражения, характера топографо-анатомических соотношений патологического образования с окружающими тканями и органами и в ряде случаев высказаться об истинной природе процесса. В переднем верхнем средостении наиболее часто встречаются тимомы, тератомы, лимфомы. В переднем нижнем — липомы, кисты перикарда. В заднем средостении чаще локализуются неврогенные опухоли (невриномы, шванномы, др.), бронхогенные кисты.
- Рекомендуется выполнить компьютерную томографию (КТ) органов грудной клетки, брюшной полости и малого таза с внутривенным контрастированием.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
КТ является стандартом уточняющей диагностики при опухолях средостения и играет важную роль в диагностике первичных опухолевых процессов в средостении, значительно расширяя объем получаемой информации и тем самым суживая дифференциально-диагностический ряд возможных форм его поражения, вплоть до морфологического диагноза у некоторых больных. Очевидна более высокая диагностическая эффективность КТ ангиографии при определении ремиссии заболевания по сравнению с обычными рентгенологическими методами. Она позволяет выявить опухоль, уточнить ее локализацию, и взаимоотношение с соседними органами, обеспечивает выполнение прицельной пункции опухоли, способствует выявлению метастазов органных опухолей в лимфоузлах средостения.
- Рекомендуется выполнить магнитно-резонансную томографию (МРТ) грудной клетки.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
МРТ открыло принципиально новые диагностические возможности. Показаниями к МРТ грудной клетки являются: наличие объёмных образований средостения, подозрение на сосудистый характер образований, патология крупных сосудов, лимфаденопатия, органические поражения сердца и др. При МРТ отчётливо видна опухоль средостения, магистральные сосуды, трахея и бронхи, а определить инвазию опухоли в сосуды и грудную клетку затруднительно. Выполнение МРТ позволяет дифференцировать сосудистые структуры средостения (в том числе сосудистые аномалии) от опухолевого поражения без применения дополнительных методик. При неясной органной принадлежности новообразования возможно её уточнение за счёт других методов исследования.
- Рекомендуется выполнить позитронно-эмиссионную томографию (ПЭТ-КТ), пациентам для исключения отдаленных метастазов, рецидива заболевания и оценки эффективности лечения .
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Новые возможности в уточнении локализации и распространённости опухолевого процесса демонстрирует совмещение технологий ПЭТ и КТ. Согласно результатам исследований, ПЭТ-КТ оказалась более эффективной в оценке статуса опухолей средостения, а также в оценке эффективности лечения и диагностике рецидивов.
- Рекомендуется выполнить трахеобронхоскопию.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Осмотр трахеобронхиального дерева — даёт возможность выявить прорастание и обструкцию (сдавление, смещение) трахеи и бронхов. При наличии экзофитного компонента появляется возможность произвести биопсию тканей для цитологической верификации диагноза. При отсутствии прорастания стенки трахеи или бронха, но наличии деформаций, возможна трансбронхиальная (трахеальная) пункционная биопсия.
- Рекомендуется выполнить трансторакальную пункцию опухоли средостения.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Трансторакальная пункция обладает большими диагностическими возможностями. Информативность метода достигает 70,0–95,0%. Морфологическое исследование пунктатов новообразований средостения позволяет определить их характер, а в ряде случаев — и гистогенез, что является решающим фактором в установлении клинического диагноза и выборе лечебной тактики. Так же используются трансбронхиальная игольчатая биопсия и трансэзофагеальная игольчатая биопсия. Данные процедуры могут быть информативными диагностическими процедурами для морфологической верификации опухолей заднего средостения и метастатического поражения лимфатических узлов бифуркационной, аортопульмональной и параэзофагеальной групп.
- Рекомендуется выполнить диагностическую видеоторакоскопию, пациентам при невозможности выполнения и при неэффективности трасторакальной пункции и пациентам которым нельзя исключить лимфому.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Позволяет детально визуализировать медиастинальную опухоль, определить её распространённость, связь с окружающими органами и тканями, осуществить прицельную биопсию её различных отделов и установить морфологический диагноз более чем в 90,0 % исследований.
- Рекомендуется проводить гистологическое исследование хирургически удалённого опухолевого препарата.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — IV)
При этом в морфологическом заключении рекомендуется отразить следующие параметры:
- Расстояние до проксимального и дистального краёв резекции;
- Размеры опухоли;
- Гистологическое строение опухоли;
- Степень дифференцировки опухоли;
- Наличие поражения проксимального края резекции (отрицательный результат также должен быть констатирован);
- Наличие поражения дистального края резекции (отрицательный результат также должен быть констатирован);
- Наличие лимфоваскулярной, периневральной инвазии (отрицательный результат также должен быть констатирован).
- Рекомендуется выполнить ЭКГ.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить УЗИ брюшной полости, шеи, периферических лимфоузлов.
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIb)
Главная задача ультразвуковой диагностики при злокачественных опухолях средостения – выявление лимфогенных и гематогенных отдаленных метастазов в органах брюшной полости, забрюшинного пространства и лимфатических узлах надключичной, шейной и аксиллярных областей.
- Рекомендуется выполнить остеосцинтиграфию при подозрении на метастатическое поражение костей скелета.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется выполнить биопсию опухоли средостения под контролем УЗИ/КТ с целью верификации диагноза в случаях, когда верификация принципиально меняет тактику лечения .
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
Навигации при УЗИ/КТ выполняется с целью биопсия опухоли средостения а также периферических образований и направлена для морфологической верификации диагноза и отдаленных метастазов.
- Рекомендуется выполнить МРТ или КТ головного мозга с внутривенным контрастированием.
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
Выполняется при подозрении на метастатическое поражение головного мозга.
- Рекомендуется при подготовке к хирургическому лечению с целью оценки функционального статуса проводить дополнительное обследование: эхокардиографию, холтеровское мониторирование сердечной деятельности, исследование функции внешнего дыхания, УЗДГ сосудов шеи и нижних конечностей, консультации кардиолога, эндокринолога, невропатолога и т.п.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
- Рекомендуется проводить иммуногистохимическое, иммуноцитохимическое исследование образцов опухолевой ткани для уточнения органопринадлежности и гистогенеза опухоли.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — IV)
В случае недифференцированных опухолей иммуногистохимия дает возможность установить их тканевую или даже органную принадлежность, что позволяет доказать или исключить метастатический характер происхождения новообразования и помогает выявить первичный очаг.
Читайте также:





