Слух после удалении опухоли

Опухоли головного мозга очень опасны для жизни человека. В большинстве случаев они требуют медицинского вмешательства и проведения операции, что позволяет избежать их разрастания и разрушения мозговых тканей. После удаления опухоли головного мозга человека могут ждать неприятные последствия. Избежать многих из них удается с помощью правильной реабилитации, уделяющей особое внимание состоянию здоровья больного.
Виды опухолей
Все новообразования головного мозга классифицируются по разным признакам. Основное деление на виды подразумевает наличие доброкачественных и злокачественных опухолей. Первые не несут в себе серьезной опасности. Как правило, они растут очень медленно, не затрагивают близлежащие ткани или органы, не дают рецидивов или метастазов. В редких случаях они способны переформироваться во второй тип, что меняет картину. Злокачественные представляют собой рак. Они максимально агрессивны, быстро распространяются по всем тканям, разрастаются с высокой скоростью и зачастую дают рецидивы или метастазы.
Выделяют два подвида опухолей с учетом повторности их возникновения. Они могут быть первичными. В таком случае новообразование возникает в первый раз, образовываясь из мозговых тканей. Обычно оно развивается медленно. Также опухоли могут быть вторичными. Тогда они называются метастазами и развиваются в результате распространения основного образования в мозге на другие структуры. Иногда они могут даже переходить на спинной мозг или ближайшие органы.

Больше всего внимания уделяется именно злокачественным опухолям. Они очень опасны, из-за чего требуют обязательного медицинского вмешательства. Некоторые из них практически не поддаются лечению, что создает серьезные трудности как для больного, так и для врачей. Такие новообразования классифицируются по своим отличительным чертам.
Наиболее распространенные злокачественные опухоли:
- глиома – ее развитие обусловлено поражением клеток нервных тканей, считается самым встречающимся типом опухолей;
- астроцитома – разрастается из вспомогательных мозговых клеток, входит в категорию глиальных опухолей;
- глиобластома – крайне агрессивная опухоль из категории глиом, быстро распространяется на ближайшие участки мозга, нарушая их функционирование;
- пинеобластома – начальным участком такой опухоли становится шишковидная железа, относится к подвиду астроцитом;
- эпендимома – происходит из мембранных тканей желудочков, часто вызывает метастазы, затрагивая спинной мозг, может врастать в основные мозговые структуры;
- менингиома – относится к категории оболочечных новообразований, локализуется в твердой оболочке мозга;
- олигодендроглиома – появляется из вспомогательных клеток нервных тканей, частично связана с астроцитомой по схожим образующим составляющим;
- гемангиома – местом образования таких опухолей становятся поврежденные сосуды, откуда они могут разрастаться на сам мозг.
Существуют и другие типы опухолей. Например, эмбриональные. Они крайне опасны и развиваются исключительно у детей в период внутриутробного развития. Удаление такой опухоли мозга может быть очень сложным, но встречаются они довольно редко.
Иногда даже злокачественные опухоли замедляются в развитии, прекращая наносить вред организму.
Также врачи выделяют глиозный тип новообразований. Они представляют собой своеобразные рубцы, образованные в результате различных патологий. Зачастую может встретиться киста, которая является полостью с различным наполнением внутри тканей. Схожее поражение мозга возникает при образовании внутримозговых и субдуральных гематом, что чаще всего связано с травмами или аневризмой сосудов.
Диагностика
Перед проведением операции больному назначают обследование, которое даст полную информацию о новообразовании. Оно крайне важно, так как от результатов будет зависеть выбор типа операции. На основании диагностики также врач сможет составить приблизительный прогноз, указав всевозможные риски. Чаще всего опухоли удается обнаруживать на стадии их значительного развития, что негативно сказывается на будущем больного.
Начинается обследование с осмотра пациента группой врачей. В нее обязательно входят: терапевт, невролог, онколог, хирург и офтальмолог. Они проводят индивидуальную беседу с больным, оценивают его состояние, а также дают общие рекомендации по дальнейшей терапии. После этого у пациента берут на общий анализ кровь и мочу, проводят исследование на онкомаркеры, делают рентген черепа, а также КТ и МРТ мозга. Чаще всего этим обследование не ограничивается.
- ПЭТ КТ – показывает наличие патологий, подразумевает введение в кровь пациенту специального радиоактивного индикатора;
- допплерометрия – отображает обследуемый участок мозга, показывает состояние сосудов и кровоток;
- УЗИ мозга – позволяет определить минимальные смещения срединных мозговых структур от своего начального положения;
- контрастная ангиография с ЭЭГ – проверяют функционирование отдельных участков мозга, а также наличие различных патологий;
- сцинтиграфия – отображает состояние мозговых структур и исследует их работоспособность;
- биопсия – подразумевает забор мозговой ткани для микроскопического исследования, осуществляется с помощью хирургии;
- вентрикулоскопия – используется для изучения состояния желудочков мозга с применением эндоскопических приборов.
После операции с удалением опухоли головного мозга некоторые методы диагностики будут применяться повторно с рекомендованной врачом периодичностью. Это требуется для отслеживания состояния больного, а также своевременного выявления возможных рецидивов или развития различных осложнений.
Хирургические операции
Самым распространенным методом удаления опухолей стало проведение хирургических операций. Такое решение подразумевает создание отверстия в черепе, через которое и будет извлечено новообразование. Обычно для этого требуется делать трепанацию довольно крупного размера, что упрощает доступ к пораженному участку, но повышает общий риск. Проведение нейрохирургических операций допускается только в тех случаях, если опухоль не успела начать распространяться на близлежащие ткани.

При таком вмешательстве удаление бывает полным или частичным. Также иногда операцию делят на два этапа, так как она может продлиться несколько часов. В редких случаях, когда смысла в хирургии нет, пациенту могут все равно назначить оперативное вмешательство с целью облегчения его состояния.
Нейрохирургические операции имеют ряд противопоказаний, которые обязательно должны быть учтены врачами. Если они не будут приняты во внимание, то итогом может стать инвалидность или летальный исход.
- яркая декомпенсация отдельных органов;
- распространение новообразования на несколько тканей;
- развивающиеся метастазы по всему мозгу;
- физическое истощение организма больного.
Проведение подобных операций сопряжено с серьезным риском. Даже при большом опыте врача и положительном результате всей процедуры остается вероятность развития осложнений. Некоторые из них могут проявляться не сразу, а спустя месяцы, что ухудшает ситуацию.
- повреждение мозговых тканей и сосудов;
- проникновение инфекций;
- отек мозга;
- метастазы или усиленные рецидивы.
Отдельно врачи выделяют эндоскопию. Ее главное отличие от стандартных хирургических вмешательств в том, что она подразумевает использование специальных приборов, для которых не требуется делать большие разрезы в черепе. Очень часто таким образом удаляют кисту или гематому. Для проведения оперативного эндоскопического вмешательства может быть использован нос, т.е. все приборы проводятся к мозгу трансназально.
Риск осложнений после эндоскопических операций значительно ниже, так как вероятность повредить важные структуры мозга минимизирована.
Лучевая терапия
Пациентам могут назначать лучевые операции на головном мозге при любых опухолях, если их устранение классическим методом невозможно по каким-либо причинам. Обычно такое происходит при наличии у больного некоторых сопутствующих патологий или необычном расположении новообразования, когда оно находится, например, слишком далеко, что затрудняет к нему доступ.

Иногда лучевая терапия назначается в качестве дополнительной меры после нейрохирургии. Это позволяет снизить риск рецидива. Также применение такого оборудования поможет уничтожить оставшиеся элементы опухоли, которые не были заметны при проведении стандартной операции.
Суть лучевой терапии в том, чтобы воздействовать на опухолевые клетки с помощью радиации. Они к ней гораздо более чувствительны, чем обычные. Поэтому для самого человека метод считается довольно безопасным. Во время процедуры больному облучают именно ту область мозга, где расположилось новообразование. Доза подбирается индивидуально, а длиться процесс может до нескольких десятков минут. Все зависит от особенностей самой опухоли. Но даже при правильном выборе условий воздействия есть риск развития осложнений.
- внутримозговое кровотечение;
- ожоги кожного покрова;
- образование язв на коже, ее покраснение или пигментация;
- беспрерывный зуд на участке облучения;
- частичное выпадение волос;
- токсическое отравление организма.
Радиохирургия – подвид лучевой терапии. Она включает два метода: гамма-нож и кибер-нож. Первый подразумевает высокочастотное облучение опухоли кобальтом с помощью одного направленного луча. Под прямым воздействием гамма излучателя вся структура новообразования быстро разрушается, а его кровоснабжение прекращается. Операция должна проходить только в один этап, на который потребуется время. Иногда длительность процедуры достигает нескольких часов. Кибернож отличается использованием специального ускорителя, который облучает опухоль сразу по нескольким направлениям. Оба варианта отличаются низким риском развития осложнений.
Химиотерапия
Лечение опухолей с помощью химиотерапии относится к системным методам. Это связано с воздействием лекарственных препаратов сразу на весь организм, что отчасти негативно сказывается на здоровье. Врачи назначают больному прием средств алкилирующей группы, антибиотиков, синтетиков, антиметаболитов и некоторых других лекарств. Обычно выписывают только один препарат либо составляют план терапии с поочередным использованием нескольких. Они могут вводиться внутривенно или приниматься в виде таблеток. Чуть реже для приема назначается ликворный шунт.

Курс лечения с помощью химиотерапии обычно состоит из нескольких циклов, между которыми оставляют длительный перерыв, чтобы организм мог восстановить силы. В это время врачи оценивают, насколько эффективным было воздействие на новообразование, и принимают решение о продолжении терапии или ее пересмотре. Удаление опухоли головного мозга с помощью химической терапии зачастую дополняется лучевым методом. Такое решение позволяет повысить результативность лечения в целом. Но, как и другие способы терапии, химическая терапия способна вызывать осложнения.
- сокращение количества здоровых кровеносных клеток;
- нанесение вреда костному мозгу;
- нарушения в работе нервной системы;
- сбои в сердечно-сосудистой системе и легких;
- дисфункция пищеварительной системы;
- бесплодие или снижение вероятности зачатия;
- повышенная уязвимость к заражению инфекциями;
- появление грибковых заболеваний;
- полное облысение;
- пигментация кожи;
- значительное похудение;
- развитие других опухолей.
Проходить новообразование будет только при условии правильного подбора лекарственного препарата. Поэтому на этапе диагностики очень важно изучить опухолевые ткани и проверить, как на них будут действовать те или иные средства.
При лечении с помощью химиотерапии больной должен находиться под наблюдением родственников, так как ему может понадобиться помощь при ухудшении состояния или некоторых неприятных осложнениях.
Реабилитация
После операции по удалению опухоли головного мозга у пациента будет болеть голова. Он может столкнуться с нарушением речи, мыслительных процессов. У некоторых происходит изменение личности, разрушается эмоциональная составляющая психики. Иногда больной не может двигаться, так как его физической активности мешают постоянные судороги, потеря координации, нестабильность походки. Они могут сопровождаться частичным парезом. Такое происходит, если поврежден мозжечок. После операции есть высокий риск внезапного развития менингита или эпилепсии, возможен инсульт. Если шансов на полное восстановление нет, то больной получает инвалидность.

Реабилитация – важнейший период в жизни человека, который пережил удаление опухоли. Главной целью на это время должно стать восстановление всех утраченных функций организма. Для этого потребуется заново обучиться основным навыкам, добиться нормализации работы всех органов и вернуть самостоятельность. Для каждого пациента врачи составляют свою программу реабилитации, включающую ряд краткосрочных и несколько долгосрочных задач. При этом он должен находиться под наблюдением целой группы специалистов. После выписки из больницы родственники могут ухаживать за больным сами, но все равно потребуется помощь врача, который поможет ему восстанавливаться. Если операцию перенес ребенок, то за ним потребуется усиленный уход.
Очень важно регулярно проходить все послеоперационные обследования. Они помогут скорректировать план реабилитации и своевременно выявить возможные метастазы или рецидивы. Обычно восстановление в домашних условиях длится около 4-х месяцев, после чего человек может вновь жить полноценной жизнью. Ему будет нужно лишь иногда проверяться у врача.
На период реабилитации важно:
- соблюдать диету — питание должно быть максимально легким и полезным;
- полностью отказаться от употребления алкоголя и курения;
- избегать авиаперелетов, чрезмерной активности, включая легкий бег;
- исключить длительное воздействие солнца и посещение бани.
Также врач может дать дополнительные рекомендации, которые потребуется обязательно выполнить. Очень часто больным назначают физиотерапию с помощью магнитного воздействия или лазера, массаж всего тела, а также лечебную физкультуру. С последней следует быть максимально осторожными, нагружая себя очень умеренно и избегая резких движений.
Последствия операции на головном мозге при удалении опухоли не так страшны. В некоторых случаях могут возникать неприятные осложнения, но при правильных действиях врачей риск сводится к минимуму. От пациента требуется лишь регулярно проверяться и полноценно заниматься своей реабилитацией.
Когда требуется проведение сложной операции по восстановлению слуха
Снижение или полная потеря слуха в большинстве случаев успешно лечится терапевтически. Но, увы, не всегда.
Иногда никакому консервативному лечению не под силу вернуть (или хотя бы частично восстановить) слух. В этом случае требуется операция по восстановлению слуха.

Какие операции могут исправить потерю слуха?
Потеря слуха может быть двух типов.
- Нейросенсорная тугоухость возникает тогда, когда повреждены волосковые клетки внутреннего уха или нервные пути, которые соединяют внутреннее ухо с мозгом. Волосковые клетки, расположенные в улитке, отвечают за преобразование шума, который собирает ушная раковина, в электрические импульсы, а затем направляют их по слуховому нерву, чтобы мозг интерпретировал их как узнаваемый звук. Нейросенсорная тугоухость пока необратима. Исправить повреждение чувствительных волосковых клеток нельзя. Но можно заменить структуры внутреннего уха или слуховой нерв искусственным имплантом.
- Кондуктивная потеря слуха возникает, когда есть препятствие или повреждение наружного или среднего уха, которое блокирует передачу звука во внутреннее ухо. Кондуктивная тугоухость может быть временной или постоянной, в зависимости от причины. Хирургическое вмешательство часто может восстановить слух.
При каждом из этих типов потери слуха используется своя отдельная операция по восстановлению слуха, цена которой в Европе зависит от вида и сложности вмешательства.
Хирургия нейросенсорной тугоухости
Нейросенсорная тугоухость — это наиболее распространенный тип потери слуха у взрослых. Она возникает по ряду причин:
- пожилой возраст;
- воздействие внезапного или постоянного громкого шума;
- болезни и инфекции;
- акустическая травма;
- опухоли;
- воздействие лекарственных препаратов.
Для восстановления слуха при этом состоянии в Европе используются разные типы современного слухового протезирования.

В отличие от традиционного слухового аппарата, который просто усиливает звук, кохлеарный имплантат обходит поврежденную часть слуховой системы, чтобы напрямую стимулировать слуховой нерв.
Вот как работает кохлеарный имплант для восстановления потери слуха:
- ЛОР-хирург, специалист по нейроотологии, помещает крошечное электронное устройство под кожу за ухом. Оно подключается к электродам, вживленным в улитку .
• Другое устройство, похожее на традиционный слуховой аппарат, располагается на коже головы за ухом. У этого устройства есть микрофон, который захватывает звук, и речевой процессор, который переводит звук в электрические сигналы.
• Сигналы передаются через кожу на внутренний электронный стимулятор, который посылает сигнал на электроды в улитке и позволяет пациенту слышать.
Слуховой имплантат ствола головного мозга (ABI) представляет собой нейропротезное устройство, которое обеспечивает слуховые ощущения у полностью глухих пациентов, которым уже не может помочь кохлеарный имплантат (CI) из-за повреждения слухового нерва. ABI заменяет собой улитковый нерв. Нейропротез напрямую стимулирует нейроны второго порядка в улитковом ядре (CN) с использованием многоканального поверхностного массива у пациентов с кохлеарной и ретрокохлеарной патологиями.
Слуховой имплантат ствола мозга (ABI) может быть вариантом, если у вас есть серьезная, постоянная потеря слуха при атрофии или травматическом разрушении со слухового нерва.
ABI обычно не полностью восстанавливает слух, но может улучшить его до некоторой степени.

Одним из вариантов, доступных в настоящее время для тех, у кого диагностирована нейросенсорная тугоухость средней тяжести, может быть слуховой аппарат с длительным ношением Lyric, производимый Phonak.
Устройство можно носить до нескольких месяцев, не снимая. Звук этого аппарата более естественный в сравнении с обычным. Это обусловлено тем, что его излучатель расположен максимально близко к барабанной перепонке. Водонепроницаемое устройство можно носить во время душа и физических упражнений.
Типы операций для лечения кондуктивной тугоухости
Кондуктивная потеря слуха возникает, когда есть препятствие или повреждение наружного или среднего уха, которое блокирует передачу звука во внутреннее ухо. Кондуктивная тугоухость может быть временной или постоянной, в зависимости от причины. Во многих случаях хирургическое вмешательство может восстановить слух.
Они состоят из имплантата, который хирургически вживляется в кость за ухом, и слухового аппарата, который плотно прилегает к имплантату. Звуковые вибрации передаются через кость во внутреннее ухо.
Такие решения подходят для детей с пороками развития наружного или среднего уха. Они также могут быть использованы для детей или взрослых с односторонней глухотой. Им требуется как минимум одно функционирующее внутреннее ухо.
Когда обструкция или деформация наружного слухового прохода становятся причиной потери слуха, может быть выполнена пластика канала. Процедура может включать расширение ушного канала, устранение обструкции или создание нового ушного канала. Пластика ушного канала также иногда проводится пациентам, у которых могут быть проблемы со слухом из-за того, что ушной канал либо не закрыт, либо вообще отсутствует.
Если перфорированная барабанная перепонка не заживает сама по себе или если повреждение серьезное, барабанная перепонка может быть отремонтирована тимпанопластикой. Материал трансплантата из хряща или мышцы используется для восстановления и восстановления нормального внешнего вида и функции барабанной перепонки. В некоторых случаях может использоваться искусственный имплант.
Потеря слуха от отосклероза происходит в результате аномального роста кости возле среднего уха. Это приводит к снижению подвижности одной из косточек среднего уха — стремечка. В этом случае выполняется операция стапедэктомии. Операция проводится с использованием лазерной хирургии и ее успешность находится на уровне 90%.

Некоторые опухоли, как злокачественные, так и доброкачественные не могут быть удалены без нарушения ушных анатомических структур. Степень необходимой реконструкции при этом зависит от того, что было удалено. Например, после выполнения операции для удаления доброкачественной акустической невромы, операция реконструкции обычно включает в себя височную кость и части среднего уха.
Если обширная резекция опухоли требует удаления нескольких структур уха, операция обычно включает восстановление внешнего вида и функции нескольких частей уха. В подобных ситуациях для достижения результатов может потребоваться проведение нескольких операций.
Потеря слуха может быть обусловлена нарушением системы проводимости звука в среднем ухе. Три его косточки, обеспечивающие передачу звуковых колебаний, иногда повреждаются в результате травмы, операции, выполняемой для лечения другой проблемы с ухом, или повторных ушных инфекций. Во время операции реконструкции костной цепи, нефункционирующая кость среднего уха удаляется и заменяется искусственным имплантом.
Показания и противопоказания к проведению сложных операций по лечению глухоты
Основное показание к проведению операции по восстановление слуха — невозможность лечения глухоты терапевтическими методами.
Конкретные показания к каждой операции свои. Также индивидуален и список противопоказаний для каждой операции.
Подготовка к проведению операции
Операция по кохлеарной или стволомозговой имплантации проводится после полной оценки состояния здоровья. Оно включает в себя обследование уха и его анатомии, функциональности нервной системы и общий физический осмотр. Пациент также сдает общие анализы и тест на безопасность использования общей анестезии.
После того как пациент прошел специализированное обследование, по результатам которого были определены возможность и целесообразность проведения операции, никакой дополнительной подготовки обычно не требуется.

Реабилитация и возможные осложнения
Сроки реабилитации зависят в первую очередь от типа и масштаба вмешательства. Для каждой из восстановительных операций при кондуктивной тугоухости они свои.
Отдельный вопрос — это восстановление и реабилитация после установки слуховых имплантов при нейросенсорной тугоухости.
Восстановление после такой операции занимает три или четыре недели. В течение этого времени кожа и кости заживают вокруг имплантированного устройства. Врачи планируют последующее посещение через 10-14 дней после операции, чтобы убедиться, что все заживает хорошо.
Примерно через четыре недели после операции наружный компонент кохлеарного имплантата, который содержит микрофон, речевой процессор и аккумулятор, прикрепляется к черепу над ухом. Многие люди покрывают этот компонент своими волосами, делая его менее заметным.
После операции понадобится пройти несколько сеансов с аудиологом, чтобы настроить звуковой процессор и научиться использовать и интерпретировать сигналы. Этот процесс может занять до двух месяцев. Затем потребуется посещать аудиолога два раза в первый год и ежегодно после первого года.
Медицинские центры восстановления слуха в Бельгии
Клиники Бельгии, где проводятся сложные операции по восстановлению слуха.
Получите больше информации по возможности восстановления слуха в сложных случаях в клиниках Бельгии. Напишите нам или закажите обратный звонок.
Известное значение для дифференциации между заболеваниями улитки и ствола нерва (эндо- и экстралабиринтными) имеет вовлечение в процесс вестибулярного аппарата. Ряд авторов [Руттин (Ruttin) и др.] рассматривает это как патогномоничный признак заболевания собственно внутреннего уха. Дифференциальная ценность этого признака преувеличена. Длительный ротаторный нистагм в сторону оглохшего уха при односторонней глухоте указывает на поражение нерва (ретролабиринтное); при поражении же лабиринта нистагм направлен в здоровую сторону и обычно скоро исчезает.
При поражении ядер слухового нерва понижение слуха обычно бывает на оба уха, но оно может быть выражено больше на одной стороне. Понижение обычно не достигает большой степени. Аудиограммы разнообразны: понижение может охватить различные зоны звуков, его степень и характер зависят от локализации и распространения процесса. При этих заболеваниях отсутствует какая-либо типичная картина слуха, но изолированное или преимущественное понижение на отдельные тоны наблюдается здесь, так же как при улитковых поражениях. Это, видимо, связано со значительным рассеиванием слуховых волокон.
В зависимости от локализации патологического процесса могут быть повреждены отдельные из них, проводящие разные по высоте звуки. При такой аудиограмме можно заподозрить поражение ядер, если же имеются другие мозговые симптомы, то аудиограмма может иметь лишь вспомогательное диагностическое значение. Несравненно большее значение имеют симптомы нарушения вестибулярной функции (нистагм и др.). Они нередко позволяют получить ценные данные для диагностики, в том числе для определения точной локализации процесса.
Клинические данные о состоянии слухой функции при опухолях в области второго нейрона показывают, что более или менее выраженное понижение слуха бывает не на стороне опухоли, а на противоположной, так как в составе боковой петли проходят преимущественно волокна, совершившие перекрест; на одноименное же ухо понижение незначительно. Понижение слуха имеет разлитой характер, т. е. охватывает низкие и высокие звуки, как это имеет место при кохлеариом неврите. Костная проводимость укорочена. Резкое понижение слуха на оба уха бывает при распространенном заболевании среднего мозга. Определение патогенеза заболевания органа слуха в таких случаях может быть сделано только на основании анализа комплекса мозговых симптомов.
Заболевания мозга иногда вызывают повышение слуховой чувствительности. Оно выражается в том, что слабые звуки воспринимаются через воздух и через кость как очень громкие. По наблюдениям Н. С. Благовещенской, такие больные нередко хорошо слышат слова, произносимые тихим шепотом, а громкую речь разбирают значительно хуже. Такая гиперакузия встречается нередко при опухолях задней черепной ямки.
Воспалительные заболевания и сосудистые нарушения в мозгу, а также опухоли могут вызвать поражение любого участка нервного пути. Понижение слуха может наступить и в том случае, если эти процессы непосредственно не захватывают пути прохождения слуховых волокон. В этом случае понижение обусловливается гипертензией, давлением или раздражением нервных волокон. В результате сдавления иногда наступает глухота. Улучшение слуха или полное его восстановление в ряде случаев отмечено после удаления опухоли; конечно, это бывает только в том случае, если опухоль не проросла нерв.
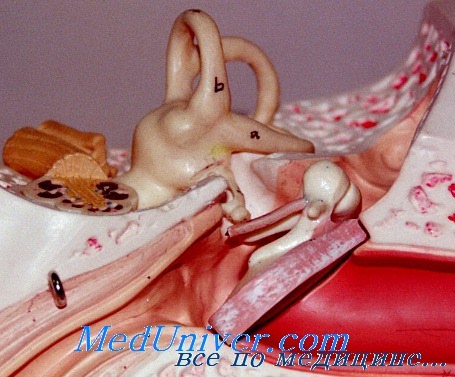
При локализации заболеваний в средней, задней черепной ямке аудиограммы бывают разнообразными и не содержат ничего характерного для этой локализации. Тем не менее распознавание патогенеза понижения слуха в таких случаях возможно благодаря наличию обычно богатой симптоматики со стороны центральной нервной системы.
При локализации поражения в области волокон слухового сияния и в поперечных извилинах Гешля на поверхности височной доли возможно более или менее ограниченное поражение слуха, так как здесь волокна, как и в продолговатом мозгу, рассеиваются.
Таким образом, типичные черты в аудиограммах при различной локализации патологического процесса на протяжении слухового нерва и его центральных путей связаны с анатомической структурой, т. е. с характером связей между отдельными волокнами и рецепторами. Компактными эти волокна представлены только в стволе нерва и в боковой петле, в остальных же участках — в улитке, в ядрах продолговатого мозга, в слуховом сиянии и в коре мозга — они рассеяны.
При некоторых локализациях опухолей мозга имеются типичные изменения со стороны вестибулярных функций. Знание этих изменений и возможность их выявления при исследовании могут, таким образом, иметь значение для топической диагностики.
При органических заболеваниях коры мозга понижение слуха обычно не достигает выраженной степени и не имеет каких-либо типичных особенностей. В этом отношении корковая локализация поражения не отличается от других локализаций в мозгу, выше перекреста слуховых путей, т. е. в области второго и третьего невронов. Полная глухота на оба уха описана в случаях, когда процесс был обнаружен в обеих височных долях мозга. Эти заболевания представляют исключительную редкость. Несравненно большее практическое значение имеют функциональные нарушения в корковом конце слухового анализатора, которые приводят к расстройству осуществляемого им высшего анализа и синтеза. Более примитивный анализ, который происходит в среднем мозгу, может при этом сохраниться.
Так, из экспериментальных исследований И. П. Павлова и его школы известно, что восприятие чистых тонов, как правило, сохраняется после удаления больших полушарий мозга. Наступившую у 3 собак после частичной операции на больших полушариях полную глухоту И. П. Павлов объяснял повреждением или торможением подкорковых узлов.
Характерным для коркового поражения является преимущественное ухудшение восприятия сложных звуков, падение разборчивого восприятия речи.
- Вернуться в оглавление раздела "отоларингология"
Читайте также:

