Сколько длится операция по удалению околоушной опухоли
Сочи, Москва, Краснодар
![]()
Ключевая фраза - с сохранением лицевого нерва .
- Лицевой нерв
- Разрез
- Устранение дефицита мягких тканей
Хирургическое удаление околоушной слюнной железы называется паротидэктомией. В большинстве случаев операция проводится в связи с наличием опухоли, чаще доброкачественной, околоушной слюнной железы.

Слюнные железы выделяют слюну в полость рта для переваривания пищи и защиты от инфекций. При удалении околоушных желёз не возникает проблем с выделением слюны - эту функцию продолжат выполнять оставшиеся слюнные железы: подчелюстная, подъязычная, многочисленные мелкие железы.
Околоушная железа пронизана нервами, венами и артериями. Нас интересует лицевой нерв.
Лицевой нерв
Лицевой нерв - двигательный нерв - обеспечивает мимику соответствующей половины лица.

При повреждении лицевого нерва в области околоушной железы происходит денервация всей мимической мускулатуры соответствующей стороны лица - мышцы ослабевают, лицо превращается в неподвижную маску: обвисает бровь, веки, угол рта, развивается эктропион - выворот нижнего века, становится невозможно закрыть глаз и улыбнуться.

Повредить лицевой нерв можно не только порвав его, но и при работе хирургическим инструментом - стоит посильнее сдавить нерв, как он перестаёт выполнять свою функцию. Поэтому в своей практике для выделения лицевого нерва я использую микрохирургический инструмент.
Задача хирурга - не только удалить поражённую опухолью область, но и улучшить качество жизни, поэтому крайне важно сохранить целостность лицевого нерва.
При злокачественных опухолях околоушной железы иногда необходимо удалить сегмент лицевого нерва по показаниям. Тогда для сохранения мимики необходимо в замен удалённого сегмента вшить вставку другого нерва: большого ушного или сурального нерва, который берётся с голени.
Если лицевой нерв был случайно или намеренно пресечён, а затем восстановлен, то двигательная функция будет сохранена, но не всегда в полном объёме.
Важно: убедитесь, что ваш хирург имел опыт и знает, как восстановить повреждённый нерв, включая пересадку сегмента сурального нерва с ноги.
Разрез

На сегодняшний день самый распространенный вариант разреза - классический, который подразумевает видимый послеоперационный рубец перед ухом и на шее.
Я практикую разрез, используемый для подтяжки лица, большая часть которого скрыта за ухом и в волосистой части головы. Вкупе с косметическим швом рубец становится абсолютно незаметным через 5-6 месяцев.
Устранение дефицита мягких тканей
После удаления слюнной железы возникает видимый дефицит мягких тканей - "вмятина" перед ухом.
Существует два метода исправления ситуации:
- Пересадка свободного лоскута;
- Липофилинг.
Пересадка свободного лоскута - вырезаем лоскут, например, с живота, и пересаживаем вместо удалённой железы. Это уже полноценная реконструктивная хирургия. При неправильной технике лоскут гарантированно отмирает из-за нехватки питания или других осложнений.
Липофилинг - забираем жир, например, над коленями, вводим вместо удалённой железы. Липофилинг выполняется вторым этапом, когда этап реабилитации после удаления слюнной железы пройден. Операция выполняется через микро-проколы в коже и длится не больше часа. Единственная опасность - это повреждение лицевого нерва при введении канюли (что-то типа толстой иглы) в область удалённой железы.
Оба метода устранения дефицита мягких тканей требуют тщательного планирования и точной хирургической техники.
Сочи , Красная поляна, ГТЦ Газпром, ул. Ачипсинская 8/11, отель "Поляна 1389"
Москва , Ольховская ул., д. 27
Москва , Волоколамское шоссе, 30, корп. 2
Москва , Россия, 119991, Москва, ГСП-1, Абрикосовский пер., д.2
Основой успешного хирургического лечения является хорошее знание анатомо-топографических особенностей слюнных желез (СЖ) и их опухолевой патологии. Характер опухолевой патологии и степень вовлеченности в процесс органа легли в основу разработки хирургического лечения опухолей СЖ. Необходимость хирургического лечения определяется характером опухолевой патологии, микроскопической структурой, локализацией и размерами поражения. Хирургическое лечение может использоваться как самостоятельно, так и в сочетании с другими методами.
Для доброкачественных опухолей хирургический метод лечения является единственным. Объем хирургического вмешательства различен: от энуклеации до резекции или полного удаления органа (экстирпации). Показания к различным по объему операциям зависят от структуры и размеров опухоли. Имеются различия в характере и объеме операции в зависимости от локализации опухоли в больших или малых СЖ. Удаление доброкачественных опухолей производят путем энуклеации.
Таким путем удаляют кисты, аденомы, поверхностно расположенные аденолимфомы. В ряде случаев расположение аденолимфомы, ее конфигурация не позволяют выполнить энуклеацию, и тогда производится резекция околоушной слюнной железы. До настоящего времени существуют различные точки зрения в отношении объема операции для плеоморфной аденомы. М. McGurk, A.G. Renehan произвели 494 капсулярные диссекции с прекрасным косметическим результатом и отдаленными результатами в период наблюдения от 5 до 30 лет.
Опухоли глубокой доли удаляют под контролем лицевого нерва. Опухоль иссекают с частью окружающей ее нормальной ткани железы. Как утверждают некоторые хирурги, используя современные технические возможности (электронный микроскоп), возможно радикальное удаление плеоморфной аденомы без обнажения лицевого нерва и повреждения капсулы опухоли. Огромный опыт хирургического лечения плеоморфных аденом в нашей клинике явился основанием для выработки оптимального объема операции при различных размерах и локализации этой опухоли.
При новообразованиях, локализующихся в поверхностной части железы показана резекция части железы, субтотальная резекция в плоскости ветвей лицевого нерва. При расположении процесса в глубокой части железы, под ветвями лицевого нерва, выполняют паротидэктомию с сохранением лицевого нерва. Доброкачественные опухоли поднижнечелюстной и подъязычной СЖ удаляют вместе с железой. Объем операции при злокачественных новообразованиях СЖ определяется распространенностью процесса в железе и регионарных зонах, степенью злокачественности отдельных морфологических типов опухоли.
Хирургическое лечение отдельных форм злокачественных опухолей и метастазов включает удаление клетчатки шеи на стороне поражения. Хирургическое лечение опухолей малых слюнных желез проводится по принципам, характерным для той локализации, где возникла опухоль.
При планировании и проведении хирургического вмешательства необходимо руководствоваться некоторыми общими, но исключительно важными и принципиальными положениями:
1. Хирургическое лечение проводится только после получения результата цитологического или гистологического исследования о доброкачественном или злокачественном характере процесса. Желательно располагать информацией о типе опухоли. При трудностях в интерпретации опухолевого процесса морфологическое исследование должно быть проведено во время операции (срочное морфологическое исследование).
2. Операцию необходимо проводить под современным эндотрахеальным наркозом, чтобы можно было свободно манипулировать с ветвями лицевого нерва в неизмененных тканях. Местная анестезия не обеспечивает условий, крайне необходимых для хирургического вмешательства, и значительно затрудняет ориентацию в наводненных новокаином тканях. Операция на околоушной железе — это также операция на лицевом нерве.
3. Только при противопоказаниях к общему обезболиванию возможно проведение операции под местной анестезией. При локализации опухоли в полости рта и ротоглотке проводится эндоназальная интубация.
4. С учетом особенностей плеоморфной аденомы (вероятность неполноценной капсулы, множественность опухолевых зачатков, наличие опухолевых клеток в капсуле и за ее пределами, вероятность травмы капсулы во время операции) минимальной операцией для этой опухоли нужно считать резекцию околоушной СЖ.
5. Операция на околоушной СЖ выполняется, по возможности, с сохранением лицевого нерва, но не в ущерб радикальности.
6. С целью профилактики повреждения лицевого нерва во время операции выделение и рассечение ткани железы необходимо проводить под визуальным контролем ствола и ветвей лицевого нерва, четко представлять локализацию опухоли и взаимоотношение ее с лицевым нервом. Хирург должен владеть всеми методическими подходами для обнаружения нерва и различными видами операций на слюнных железах (больших и малых).
7. Пациент должен быть информирован о своем заболевании и о необходимости выполнения операции с неизбежным повреждением или без повреждения лицевого нерва. При операции с сохранением лицевого нерва необходимо сообщать пациенту о возможности пареза или паралича мимических мышц вследствие выделения нерва, о степени и длительности этих изменений.
Показания и противопоказания к хирургическому лечению
Вопрос о показаниях и противопоказаниях к хирургическому лечению больных злокачественными новообразованиями СЖ имеет большое значение, так как от правильного его решения во многом зависит дальнейшее течение болезни и, в конечном итоге, жизнь больного. Ограничение показаний к операции, применение ее только в случае явно операбельных опухолей и отказ от операции во многих сомнительных случаях могут перечеркнуть перспективы возможного выздоровления у целого ряда пациентов.
Опыт показывает, что даже при современных возможностях предоперационного обследования, довольно трудно предвидеть, удастся ли радикально прооперировать больного. В ряде случаев, когда выполнение радикальной операции представлялось сомнительным, ее удавалось выполнить с хорошим результатом при последующем наблюдении. С другой стороны, опухоли, которые казались вполне операбельными, оказывались неоперабельными.
В то же время чрезмерное расширение показаний к операции в сомнительных случаях может привести к обратному результату. Паллиативные оперативные вмешательства не могут быть рекомендованы для злокачественных опухолей СЖ, в отличие от других локализаций опухолей, где они показаны. Это объясняется анатомией и топографией слюнных желез, расположенных в области лицевого черепа и соседствующих с жизненно важными структурами и черепными нервами.
Оставленные неудаленными, опухолевые участки быстро распространяются по васкулярным и периневральным пространствам на основание черепа, в глазницу, полость черепа. Нерадикальная операция стимулирует не только рост первичной опухоли, но и регионарное и отдаленное метастазирование.
При несомненном диагнозе карциномы СЖ имеются абсолютные показания к операции, и больной подлежит хирургическому лечению при отсутствии противопоказаний. Исключение могут составлять пациенты с недифференцированной карциномой СЖ, которым в качестве альтернативы может быть предложено лучевое лечение.
Противопоказанием к операции служит наличие у больного признаков неоперабельности и тяжелая сопутствующая патология, препятствующая проведению общего наркоза. К противопоказаниям, обусловленным характером роста и распространением самой опухоли, относятся: выход опухоли за пределы железы при поражении больших слюнных желез и за пределы области или органа при локализации опухоли в малых СЖ.
Для околоушной СЖ операция противопоказана при опухолевой инфильтрации мягких тканей околоушно-жевательной, височной, позадичелюстной, сосцевидной областей, парафарингеального пространства, при распространении процесса на основание черепа, деструкции костей черепа, интимном взаимоотношении новообразования с внутренней сонной артерией и внутренней яремной веной у основания черепа.
Для поднижнечелюстной и подъязычной слюнной железы противопоказанием к операции является опухолевая инфильтрация тканей дна полости рта, позадичелюстной области, верхней трети шеи, инфильтрация проходящих здесь магистральных сосудов (внутренней сонной артерии и внутренней яремной вены), прорастание нижней челюсти. Хирургическое лечение не показано при наличии регионарных метастатических узлов инфильтративного характера, прорастающих внутреннюю яремную вену, мышцы шеи, метастазов в противоположные опухоли лимфатические узлы шеи, обширного гематогенного метастазирования, диссеминированного опухолевого процесса. В большинстве случаев все противопоказания могут быть выявлены при клиническом обследовании, но у ряда больных невозможность выполнения радикальной операции выявляется только на операционном столе.
Неподлежащим хирургическому лечению является синхронно существующий опухолевый процесс в СЖ и распространенный неоперабельный опухолевый процесс другой локализации, например рак легкого, рак молочной железы и т.д. Относительным противопоказанием к операции является опухолевый процесс на грани операбельности у пациента преклонного возраста.
Из противопоказаний, обусловленных общим состоянием больного, имеет значение функциональное состояние дыхательной, сердечнососудистой систем, аллергия на препараты, используемые при общем наркозе.
Большое значение в определении операбельности имеют КГ, МРТ, УЗИ, так как с их помощью можно уточнить размеры опухоли, степень вовлеченности лимфатических узлов в процесс. Для опухолей СЖ важным является общеклиническое обследование: рентгенологическое исследование легких и печени, особенно при отдельных формах опухолей слюнных желез, склонных к гематогенному метастазированию. Точно и правильно установленные противопоказания к хирургическому вмешательству избавляют больного от ненужной операции, усложняющей течение опухолевого процесса и сокращающей срок жизни пациента.
Предоперационная подготовка
Результаты хирургического лечения зависят от ряда факторов, одним из которых является предоперационная подготовка. Известно, что основной контингент больных — это лица среднего и старшего возраста, у которых могли быть соматические нарушения различных систем организма кроме опухолевой болезни, воспалительный процесс, почти всегда сопровождающий опухоль, особенно в поздней стадии. Поэтому задача врача — выявление всех сопутствующих опухоли нарушений и возможная корригирующая терапия в плане подготовки пациента к операции. Рациональная предоперационная подготовка не должна быть длительной, так как опухолевый процесс неуклонно развивается, губительно действуя на организм.
Анализ сопутствующей патологии среди пациентов нашей клиники свидетельствует, что основные патологические изменения отмечены со стороны сердечно-сосудистой, дыхательной, эндокринной систем организма. В настоящее время, особенно у пациентов молодого и среднего возраста, выявляются гепатиты вирусной природы и синдром иммунодефицита. У пациентов с опухолевым процессом в малых СЖ полости рта, ротоглотки имеются нарушения белкового обмена в силу неполноценного процесса питания. У пациентов с опухолевой патологией в верхних дыхательных путях превалирует нарушение функции внешнего дыхания.
Современная терапия позволяет в течение сравнительно короткого периода времени подготовить больного к операции с улучшением функциональных показателей и общего состояния. Острые состояния, такие как инфаркт миокарда, нарушение мозгового кровообращения, выраженная клиника гепатита, другие острые состояния систем организма, выявленные в процессе предоперационной подготовки, требуют первоначально лечения этих состояний. Вопрос об операции по поводу карциномы СЖ должен будет решаться повторно, после избавления от возникшего осложнения.
Выявленные серьезные изменения в организме прогностически неблагоприятны для больного, страдающего карциномой. Они могут являться причиной послеоперационных осложнений, на фоне ослабленного иммунитета ухудшать течение болезни.
Предоперационная подготовка должна отвечать основным целям: способствовать успешному проведению наркоза и операции, свести к минимуму возможность послеоперационных осложнений, как со стороны раны, так и общих. В предоперационную подготовку входит борьба с гнойной инфекцией, особенно у больных с выраженным воспалением в опухоли и изъязвленной опухолью в полости рта, ротоглотке, а также при наличии полостей распада в метастатических лимфатических узлах. С этой целью, под контролем исследования флоры гнойного очага и чувствительности к антибиотикам, проводится противовоспалительное лечение.
В комплекс предоперационной подготовки входит психологическая помощь пациенту, готовящемуся к операции, особенно на околоушной слюнной железе без сохранения лицевого нерва. Нервная система у таких больных находится в угнетенном состоянии. Кроме общения с психологом назначаются транквилизаторы, легкие снотворные. Врач в доступной форме должен аргументированно объяснить больному необходимость хирургического вмешательства, в случае калечащей операции рассказать о возможности устранения нарушений в будущем. Спокойствие и понимание больного в операционной во многом определяют окончательный результат операции.
24.3. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
ОКОЛОУШНОЙ ЖЕЛЕЗЫ
При удалении опухолей околоушной железы технические трудности связаны с выделением ствола и ветвей лицевого нерва (рис. 24.3.1). В связи с этим, такое вмешательство как экстракапсулярная энуклеация, длительное время была основным способом хирургического лечения доброкачественных опухолей. В нашей клинике проведено изучение отдаленных результатов лечения опухолей околоушной железы. Выявлено, что количество рецидивов после энуклеации опухолей достигает 20-30% ( A.M. Солнцев, B.C. Колесов, 1985). Это, в первую очередь относится к плеоморфной аденоме, которая является одной из наиболее часто встречаемых опухолей этой локализации. Как уже ранее было сказано, причина рецидивирования плеоморфной аденомы после ее энуклеации связана с неполноценным строением ее капсулы. Для проведения радикального удаления доброкачественных опухолей необходима частичная, субтотальная или тотальная паротидэктомия с выделением ветвей лицевого нерва.
Перед проведением операции очень ответственно следует отнестись к подготовке психики больного, т.к. посттравматический парез мимической мускулатуры лица, который может возникать после паротидэктомии, является тяжелой психической травмой. В некоторых случаях, больные из-за этого, в течение длительного периода, отказываются от проведения оперативного лечения, а в это время опухоль разрастается и усложняются технические условия проведения операции. Нужно разъяснить больному человеку особенности операций на околоушной железе и возможность повреждения ветвей лицевого нерва при ее выполнении. Дать гарантию полного сохранения лицевого нерва не может даже врач, имеющий опыт работы в лечении больных с опухолями околоушной железы. Конечно же, хирург с большим опытом всегда легче выйдет из сложных ситуаций, которые могут возникнуть при удалении опухоли, расположенной рядом с лицевым нервом. Все это больным нужно разъяснять осторожно, чтобы они не отказывались от проведения операции. Необходимо дать понять, что речь здесь идет о сохранении жизни больного, а это не идет в сравнении ни с чем.
♦ Паротидэктомии
Отличие паротидэктомии от энуклеации опухоли заключается в том, что на начальном этапе операции необходимо обнаружить ствол или ветви лицевого нерва, а затем путем их препарирования удалить определенную часть или всю околоушную железу единым блоком с опухолью.
Различают три варианта паротидэктомии с сохранением лицевого нерва: частичную, субтотальную и тотальную.
При частичной паротидэктомии удаляется опухоль вместе с прилежащей к ней паренхимой железы, отступая от границ опухоли не менее, чем на 1 см. Операция показана при доброкачественных опухолях небольших размеров, расположенных в наружной доле околоушной железы. Субтотальная паротидэктомия заключается в удалении части околоушной железы, расположенной над разветвлением лицевого нерва (наружной доли). Показанием являются доброкачественные опухоли околоушной железы. Это одна из наиболее часто выполняемых операций - паротидэктомии.
Тотальная паротидэктомия выполняется с удалением как наружной так и внутренней доли железы (расположенной под лицевым нервом). Операция показана при доброкачественных опухолях, которые исходят из глубокой доли околоушной железы или при рецидивирующих опухолях. Паротидэктомия обеспечивает радикальность вмешательства при сохранении ствола и ветвей лицевого нерва. Метод тотальной паротидэктомии, по мнению A.M. Солнцева и соавт. (1991), в сочетании с послеоперационной лучевой терапией может быть применен и при некоторых формах первично злокачественных опухолей (аденокистозная карцинома, мукоэпидермоидная или ацинозноклеточная опухоль). Если опухоль не достигает больших размеров, ее можно удалить с достаточной радикальностью и в тоже время сохранить лицевой нерв. Карциномы слюнных желез лечат по общим принципам лечения злокачественных опухолей, принятым в онкологии ( А.И. Пачес, 1968; J. Pericot et al., 1982; A.M. Солнцев и соавт. 1991).

Рис. 24.3.1. Главные типы ветвления лицевого нерва в околоушной железе (а - з) и
частота их встречаемости (в процентах) по H.L. Williams (1952):
1- височная ветвь; 2- скуловая ветвь; 3- щечная ветвь;
4- нижнечелюстная (краевая) ветвь; 5- шейная ветвь.

Рис. 24.3.2. Этапы паротидэктомии:
а) на коже нарисован разрез по Клементову;
б) проведен разрез кожи и жировой клетчатки,
кожно-жировой лоскут прошит шелковыми лигатурами;
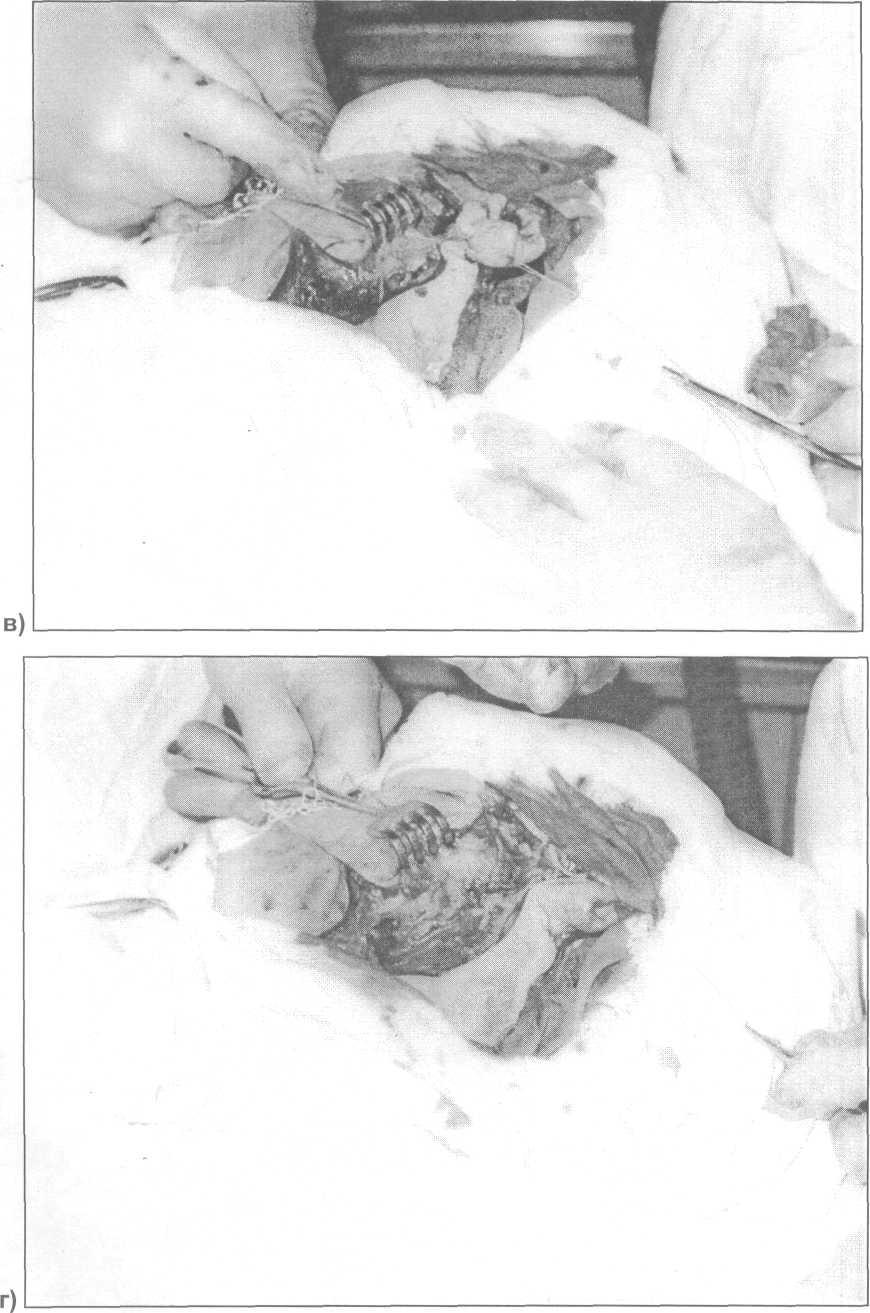
Рис. 24.3.2. Этапы паротидэктомии (продолжение):
в, г) выделение заднего края околоушной железы (кровоостанавливающий зажим указывает на ушную ветвь большого ушного нерва);

Рис. 24.3.2. Этапы паротидэктомии (продолжение):
д) выделение заднего края околоушной железы (кровоостанавливающий зажим указывает на ушную ветвь большого ушного нерва);
е) обнаружена опухоль, которая находится в железе;

Рис. 24.3.2. Этапы паротидэктомии (продолжение): ж, з) выделение ствола лицевого нерва (указан зажимом);

Рис. 24.3.2. Этапы паротидэктомии (продолжение): и, к) выделение краевой и щечной ветвей лицевого нерва (опухоль и железа смещены в верхнюю часть раны);

Рис. 24.3.2. Этапы паротидэктомии (продолжение): л, м) после удаления опухоли единым блоком с околоушной железой в послеоперационной ране виден ствол и ветви лицевого нерва.

Рис. 24.3.3. Внешний вид большого ушного нерва в операционной ране при проведении паротидэктомии.
Техника проведения паротидэктомии. Операция выполняется под эндотрахеальным наркозом. Существует много вариантов разрезов кожи при проведении паротидэктомии. Необходимым требованием к разрезу должно быть обеспечение полного обнажения всей железы и его эстетичность. Нами, чаще всего, используется разрез по Г.П. Ковтуновичу (1953) - начинается от волосистой части височной области впереди от ушной раковины и козелка уха, огибая мочку уха направляется в занижнечелюстную ямку и в поднижнечелюстную область параллельно нижнему краю нижней челюсти, отступая от него вниз на 2-3 см. Если необходимо удалять часть опухоли, расположенной под скуловой дугой, то делают дополнительный разрез - горизонтальный разрез в области скуловой дуги (лучше по волосистой части) кпереди от ушной раковины на 2-3 см ( А.В. Клементов, 1962). С учетом ранее описанного разреза (по Г.П. Ковтуновичу) весь этот разрез называют по имени автора - разрезом по А.В. Клементову.
При повторных операциях (рецидивах опухолей) послеоперационный разрез следует окаймлять полуовальными разрезами с последующим его иссечением. Мы рекомендуем проводить нахождение ствола лицевого нерва без отсепарирования кожно-жирового лоскута, т.к. доказано, что это уменьшает степень нарушения трофики и предупреждает развитие некроза лоскута. После рассечения кожи и подкожной клетчатки широко раскрывают капсулу железы по заднему ее краю. В верхнем отделе железы, задний ее край, мобилизуют до места ее прикрепления к скуловой дуге. Острым и тупым путем отделяют железу от наружного слухового прохода (хрящевого и костного отделов), грудино-ключично-сосцевидной и двубрюшной мышц. Перевязывают сосуды. Большой ушной нерв пересекают, сохраняя ветви, идущие к ушной раковине (ушная ветвь) для избежания длительного нарушения (уменьшения чувствительности) мочки уха в послеоперационном периоде. По мере углубления раны необходимо осуществлять пальцевой контроль, т.к. ориентиром для нахождения ствола лицевого нерва является сосцевидный и шиловидный отростки височной кости. Ствол лицевого нерва располагается у переднего края сосцевидного отростка на глубине 1,5-2 см, залегая между шиловидным и сосцевидным отростками возле заднего брюшка двубрюшной мышцы (рис. 24.3.2 - 24.3.5). Обнаружив костный отдел наружного слухового прохода хирург вступает в зону расположения лицевого нерва. На его местонахождение указывает шило - сосцевидная артерия, которая является конечной ветвью задней ушной артерии.

Рис. 24.3.4. При проведении субтотальной паротидэктомии выделены ствол (а)
и ветви (б) лицевого нерва.

Рис. 24.3.5. Внешний вид лицевого нерва (ствола и его ветвей) в операционной ране после проведения тотальной паротидэктомии.
После выделения ствола лицевого нерва проводят отсепарирование кожно-жирового лоскута с обнажением наружной доли околоушной железы. Отслоенный лоскут прошивают шелковой лигатурой - держалкой. На лоскут накладывают марлевую салфетку, смоченную теплым физиологическим раствором, для предотвращения его высыхания. Дальнейшее препарирование лицевого нерва осуществляют по его ветвям. Известны разные варианты разветвления лицевого нерва (рис. 24.3.1) в околоушной железе. Необходимо знать, что в направлении к периферии железы ветви нерва подходят ближе к поверхности железы, а у ее края лежат непосредственно под фасцией. Заканчивают удаление опухоли (единым блоком вместе с железой) перевязкой и пересечением главного выводного протока. При проведении тотальной паротидэктомии лицевой нерв берут на держалки и приступают к удалению глубокой доли околоушной железы. Перевязывают наружную сонную артерию перед вступлением ее в ложе железы, у верхнего края заднего брюшка двубрюшной мышцы. Острым и тупым путем выделяют и удаляют глубокую долю околоушной железы. Гемостаз. Внешний вид операционной раны на заключительном этапе операции представлен на рис. 24.3.4 - 24.3.5. Кожно-жировой лоскут укладывают на место и зашивают непрерывным швом (можно одиночными швами). Рану не дренируют. На область послеоперационной раны накладывают асептическую давящую повязку на 5-6 дней. Если на следующий день после операции повязка промокает кровью насквозь, то делают перевязку с наложением асептической повязки.
Заболевания слюнных желез не всегда поддаются консервативной терапии. Иногда хирургическое удаление становится единственным приемлемым решением. Ниже рассмотрим: какие виды оперативного вмешательства возможны, как живет человек после удаления слюнных желез, сколько длится реабилитация.
Содержание
- Когда и зачем нужно делать операцию по поводу удаления слюнной железы
- Подготовка
- Обезболивание во время оперативного вмешательства и после
- Виды хирургических операций
- Удаление поднижечелюстной слюнной железы
- Операция на околоушной слюнной железе
- Сублингвальная экстирпация
- Последствия
- Восстановительный период
- Чем питаться сразу после удаления слюнной железы
- Жизнь после удаления
- Удаление малых слюнных желез
- Гимнастика для лица
Когда удаление желез – необходимость?
Лечение всегда начинается с тщательного обследования и анализа возможной щадящей терапии. Сохранение органа – одна из важнейших задач, но если болезнь угрожает жизни человека, откладывать операцию не следует.

Существуют четкие критерии необходимости хирургического удаления слюнных желез:
- Камни, формирующиеся в выводных протоках или в паренхиме самой железы. Закупорка просвета нарушает полноценный отток секрета, образуя благоприятную среду для присоединения инфекции.
- Кисты – наполненные экссудатом полости. Мешают слюноотделению, приему пищи. Содержимое может нагнаиваться, образуя абсцессы и флегмоны.
- Аденома – доброкачественное новообразование. Увеличиваясь в размере, сдавливает окружающие ткани, вызывает асимметрию лица, нарушает секреторную функцию железы. Наличие плеоморфной аденомы опасно риском малигнизации (перерождения).
- Злокачественные опухоли – прямая угроза жизни пациента. Характеризуется быстрым ростом, прорастанием в окружающие ткани, образованием метастазов в другие органы.
В зависимости от патологии определяется объем хирургического вмешательства и необходимость дополнительной терапии.
Как готовиться к операции?
Перед тем, как определить день операции, хирург назначает ряд обследований: исследование крови, флюорография и УЗИ – обязательные анализы; КТ и МРТ назначаются по необходимости. Важную роль играет сбор анамнеза и оценка рисков:
- стабильно высокое АД;
- уровень сахара в крови;
- наличие сердечных патологий;
- возраст;
- пристрастие к вредным привычкам.
За 7 – 10 дней до операции прекращается прием противовоспалительных и кроверазжижающих медикаментов. Обо всех жизненно необходимых препаратах следует сообщить лечащему врачу. Так же важная информация – существование непереносимости лекарств или случаев аллергии.
Под каким обезболиванием проходит вмешательство?
Удаление подчелюстной слюнной железы, околоушной и подъязычной проводится в стационаре под общей анестезией. Пациент, находящийся под наркозом, не чувствует боли и не осознает происходящее. Этот вид используют при глубоком вмешательстве и большом объеме работы.
В послеоперационном периоде болевые ощущения блокируются инъекционными анальгетическими препаратами. В дальнейшем их можно заменить на таблетированные формы. Но, как правило, на 3 – 4 сутки неприятные ощущения стихают настолько, что не нуждаются в обезболивании.
Виды оперативного удаления
После удаления слюнной железы, последствия ощущаются человеком всю оставшуюся жизнь, так как парный орган не берет на себя функцию удаленного. Поэтому одна из главных задач – максимальное сохранение железистой ткани.

Существует несколько видов операций на слюнных железах:
- Эндоскопическое вмешательство – щадящая процедура, используется для удаления камня, расширения протока.
- Резекция применяется при доброкачественных процессах, для удаления кист и опухолей небольших размеров. В этом случае убирается новообразование с частью железистой ткани.
- Экстирпация необходима при злокачественных процессах. Кроме того иссекаются прилегающие лимфоузлы, часть лицевого нерва, подкожная клетчатка, кожа, может затрагиваться костная ткань.
Сиаладенэктомия – операция в подчелюстной области
Удаление поднижнечелюстной слюнной железы проводится наружным доступом через разрез на коже в подбородочной области. Выполняется необходимый объем работы, после чего рана ушивается. Для предотвращения скопления экссудата и уменьшения отека в разрез вставляется дренаж – тонкая трубочка, по которой содержимое раны выводится наружу. Извлекается дренаж безболезненно на 2 – 3 сутки. Удаленные ткани (если операция проводилась по поводу опухолевого образования) подвергаются гистологическому анализу. Если удаляется одна подчелюстная железа, операция занимает 30 – 40 минут. Если приходится иссекать близлежащие ткани, время может растянуться на 2 – 3 часа.
Жизнь после удаления одной подчелюстной железы не требует использования медикаментозных препаратов в дальнейшем. При двухсторонней операции может назначаться специальное средство – искусственная слюна.
Иссечение околоушных слюнных желез
Удаление околоушной слюнной железы осуществляется через кожный разрез в области ушной складки.

Последствия хирургического вмешательства зависят от локализации, размера и характеристики новообразования.
- Поверхностная паротидэктомия с сохранением ветвей лицевого нерва возможна, если опухоль расположена выше нервного ответвления и не затрагивает его.
- В ином случае проводится общая экстирпация с удалением лимфатической сетки, иссечением подлежащих тканей, без сохранения ветвей лицевого нерва.
Такая операция длится 40 – 60 минут, после сшивания рана дренируется.
Удаление подъязычной слюнной железы
Название операции – сублингвальная экстирпация. При осуществлении доступа через ротовую полость она занимает 20 – 30 минут. Таким образом, удаляется аденома небольших размеров или киста, называемая ранула. При значительных образованиях требуется дополнительный доступ через разрез на коже. В этом случае слюнная железа убирается полностью.
Возможный неблагоприятный исход и последствия
Появление осложнений во многом зависит от воздействия на лицевой нерв. Если планировалось его иссечение, следует ожидать:
- частичного паралича с пораженной стороны;
- снижения чувствительности половины лица и ушной раковины;
- формирование синдрома Фрея: повышенная чувствительность, болезненность, повышенная потливость в месте операции.
Кроме того в послеоперационный период возможны следующие неблагоприятные последствия:
- кровотечение;
- инфицирование раны;
- келоидный шов;
- образование свища.
Первичная реабилитация
Ранняя реабилитация осуществляется еще в стационаре медицинским персоналом:
- проверка функциональности мимических мышц;
- обработка раны;
- уход за дренажем;
- организация диетического питания.
По возвращении домой необходимо выполнять все рекомендации врача по уходу, питанию и восстановлению. Швы, при отсутствии осложнений, снимаются на 5 – 7 день.
Питание после удаления слюнных желез
Чем питаться сразу после удаления слюнной железы и как скоро это можно делать, объясняется врачом в предоперационном периоде. Принимать пищу можно уже в день операции, контролируя ее температуру и консистенцию. Продукты должны подаваться в перетертом полужидком виде, комнатной температуры. Следует исключить слюногонные блюда: острые, соленые, кислые.
В раннем восстановительном периоде начинают с овощных нейтральных пюре: картофельного, кабачкового, морковного. Затем протертые супы с добавлением нежирного мяса, например, куриной или индюшиной грудки. Полужидкие каши на молоке: пшеничную, овсяную.
Жизнь после удаления подчелюстной слюнной железы или подъязычной опухоли заставляет приобретать привычку полоскать рот после каждого приема пищи. Для этого используют теплую кипяченую воду или отвары трав.
Как живет человек без слюнных желез
После того, как отступила болезнь, пациенты задаются вопросами: как после операции живет человек, как строит свое питание, существуют ли вспомогательные методы? Диета после удаления слюнной железы – ключевое условие комфортного состояния.
- Необходимо полностью отказаться от копченой, жирной, жареной пищи, сократить количество потребляемого сахара.
- Пить нужно не менее 2 – 2,5 литров жидкости в день малыми порциями.
- Регулярно есть слюногонные продукты: лимон, клюква, пряные и острые приправы, жевать жвачку.
Обязательными становятся: тщательная гигиена ротовой полости, отказ от курения и алкоголя.
Почему удаляются малые слюнные железы?
Чаще всего показанием к удалению малых слюнных желез служат кистозные образования и наличие конкрементов в протоках. Оперативное вмешательство проводится под местной анестезией в амбулаторных условиях. После иссечения слизистой накладываются швы на 5 – 7 дней и устанавливается дренаж. Уход за раной, обработка и послеоперационная диета аналогичны вышеописанному уходу.
Гимнастика для восстановления мимических мышц
Частичный послеоперационный парез (при сохранении нерва) длится до 3 месяцев. Чтобы восстановить работу мимических мышц рекомендуются следующие упражнения:
- поочередное раздувание и втягивание щек;
- оскал с приподниманием верхней или опусканием нижней губы;
- растягивание улыбки;
- вытягивание губ трубочкой, как при свисте;
- зажмуривание глаз;
- попеременное подмигивание.
Зарядку начинают спустя 2 недели после операции. Комплекс упражнений выполняется несколько раз в день во 10 – 15 минут.
Жизнь после удаления части слюнных желез возможна. Но качество этой жизни зависит от самодисциплины человека, от того насколько ответственно он будет выполнять все рекомендации.
Читайте также:

