Последствия после трепанации черепа по удалению менингиомы

Основной способ лечения как доброкачественных, так и злокачественных опухолей мозга – хирургическая операция, которая позволяет наиболее полно удалить опухолевую ткань, устранить признаки сдавления мозга и внутричерепной гипертензии.
Удаление менингиомы считают классическим вариантом лечения, который применяется у многих больных и дает прекрасный результат при поверхностных новообразованиях. В то же время, этот метод может быть не только противопоказан некоторым категориям пациентов, но и технически неосуществим по причине глубинного роста неоплазии.

Менингиома – это одна из наиболее частых доброкачественных опухолей мягкой мозговой оболочки. Обычно она располагается на наружной поверхности мозга, внешне представляет собой плотный узел с четкими границами. Поверхностная локализация делает ее легкодоступной скальпелю хирурга, а четкие границы предполагают тотальное иссечение в процессе операции.
Случается, что новообразование растет во внутренних структурах мозга, в области его основания, гипофизарной ямки, зрительного перекреста и т. д., и тогда возникают значительные трудности с доступом, повышается риск осложнений, а хирурги вынуждены отказываться от традиционной операции в пользу стереотаксической радиохирургии.
Показания и противопоказания к удалению менингиомы
При медленном росте менингиомы и отсутствии признаков компрессии нервной ткани врач может ограничиться наблюдением, поскольку вмешательство при бессимптомной опухоли способно навредить больному значительно больше, нежели ее наличие. Показаниями к иссечению сосудистой опухоли становятся:
- Быстрый рост новообразования;
- Подозрение на злокачественность;
- Неврологическая симптоматика в виде нарушений зрения, сильной головной боли, судорожного синдрома, парезов или параличей.
Среди противопоказаний обычно указываются тяжелые заболевания внутренних органов в стадии декомпенсации, когда проведение операции под общим наркозом может вызвать серьезные осложнения (тяжелая сердечная, почечная недостаточность, патология легких). Трепанация противопоказана при инфекционном поражении кожи в месте планируемых разрезов, а также острых общих инфекционных заболеваниях.

Определяя целесообразность хирургического лечения менингиомы, нейрохирург всегда тщательно взвешивает пользу и риски, а также вероятность тяжелых осложнений. Первостепенное значение имеет не только удаление менингиомы, но и безопасность самой операции, ведь речь идет о вмешательстве на головном мозге. При поверхностном расположении опухоли операция по удалению менингиомы остается основным методом лечения.
В современной нейрохирургии широко используют микрохирургическую и эндоскопическую технику, различного рода физические воздействия, позволяющие максимально удалить опухолевую ткань при минимальной контакте со здоровыми участками мозга.
Предоперационный период и техника вмешательства
Подготовка к операции включает, в первую очередь, тщательное обследование. От того, как точно будет локализовано новообразование, зависит успех лечения. Перед планируемой операцией при менингиоме головного мозга проводят КТ, МРТ. Более точно установить место роста менингиомы позволяет контрастная ангиография.

Нейрохирургическое лечение менингиомы требует проведения общего наркоза, что может быть затруднительно при тяжелой патологии сердца, сосудов, органов дыхания. Перед планируемым вмешательством функция этих органов приводится в максимально нормальное состояние, назначается консервативная терапия для коррекции давления, уровня сахара в крови, ритма сердца.
В целях предупреждения инфекционных осложнений при открытой операции на черепе показано назначение антибиотиков широкого спектра действия уже в предоперационном периоде, но оно может быть продолжено и после удаления опухоли при высоком риске инфицирования.
Симптомные формы менингиомы, проявляющиеся судорогами, повышенным внутричерепным давлением также требуют консервативного лечения на этапе подготовки к операции. Назначаются антиконвульсанты, диуретики, инфузионная терапия, гормоны.
Предоперационному этапу уделяют очень важное значение, так как любое нарушение со стороны внутренних органов или мозга чревато серьезными последствиями. Адекватная подготовка пациента делает операцию более безопасной.
Помимо инструментального обследования, у пациента берут для анализа кровь и мочу, определяют показатели свертываемости крови, группу и резус-принадлежность. Накануне вмешательства вечером разрешается лишь легкий ужин. Серьезность предстоящего лечения может вызвать страх, бессонницу, излишние эмоциональные переживания, которые нежелательны перед операцией, поэтому их устраняют назначением успокоительных средств.
Операция при менингиоме головного мозга, расположенной поверхностно, технически наиболее проста в сравнении с другими локализациями, а результаты ее почти всегда прекрасные – больной избавляется от новообразования при минимальном риске для самого мозга. Рецидивы в таких случаях редки, и одним удалением можно добиться полного излечения.

Удаление менингиомы происходит посредством трепанации черепа. Место, где будет сделано отверстие в кости, выбирается таким образом, чтобы путь к опухоли был наиболее коротким и не предполагал большой операционной травмы.
После сбривания волос и обработки операционного поля антисептиком, хирург делает разрез мягких тканей, рассекает надкостницу, выпиливает отверстия в кости и отделяет костный лоскут, который остается фиксирован на надкостнице. Такая костно-пластическая трепанация позволяет вернуть после удаления опухоли все ткани на прежнее место и дает хороший косметический результат. При необходимости пластики дефект черепа может быть восполнен синтетическими материалами или тканями больного.
Проникнув под твердую мозговую оболочку, которая вскрывается крестовидным или линейным разрезом, врач достигает опухоли и приступает к ее иссечению, тщательно коагулируя и перевязывая сосуды, которые могут стать источником кровотечения. Первым делом перевязываются или клипируются сосуды, образующие ножку опухоли, затем удаляется и сама менингиома, причем, врач будет стараться сделать это максимально радикально, чтобы предупредить рецидив.
Если менингиома расположена более глубоко, нежели конвекситальная (наружная) поверхность мозга, например, в боковом желудочке, то на помощь приходят микрохирургические инструменты и операционный микроскоп. После трепанации черепа для доступа вглубь мозга необходимо произвести разрез в области коры мозга и белого вещества, раздвинув это место шпателями для введения инструментов. Эта манипуляция несет большой риск для головного мозга и технически сложна, поэтому такие операции при доброкачественных менингиомах постепенно уступают место стереотаксической радиохирургии.
Опухоли в задних отделах мозга тоже считаются труднодоступными, а риск повреждения жизненно важных структур при этом очень высок. При менингиомах в области задней черепной ямки пациент во время операции сидит, наклонив голову вперед, которая, естественно, фиксируется в нужном положении. После трепанации черепа хирург сдвигает вниз мозжечок, получая доступ под его намет (участок твердой мозговой оболочки), а затем иссекает менингиому после тщательного гемостаза.
Менингиомы в области турецкого седла могут быть удалены транссфеноидальным доступом, то есть инструментами, введенными через носовой ход и решетчатую кость. Для достижения опухоли может потребоваться резекция фрагментов костей основания черепа (клиновидной, решетчатой, каналов зрительных нервов). Эти манипуляции требуют большой точности и осторожности ввиду риска повреждения крупных сосудов и нервных стволов.

удаление менингиомы бугорка турецкого седла
Неоспоримым преимуществом радикального хирургического удаления менингиомы можно считать возможность полного или почти полного иссечения опухолевой массы и последующего гистологического исследования для постановки наиболее точного диагноза. Недостаток этого метода лечения – высокий риск осложнений. Неблагоприятные последствия наиболее вероятны при глубоком расположении менингиом в ткани мозга, на основании черепа, близ ствола мозга и мозжечка.
В онкологии успешно применяется не только традиционное иссечение неоплазий, но и разрушение их с помощью физических факторов, в частности, лазерного излучения. Использование лазера, который после стандартного доступа к мозгу помогает отделить новообразование от окружающих тканей наименее травматичным образом, а также рассечь сосудистую опухолевую ножку, считают современным и безопасным методом лечения.
Преимущества лазера состоят в прицельном контакте с опухолью, благодаря чему удаление становится более щадящим для нервной ткани мозга. Лазерное излучение обеспечивает надежную остановку кровотечения, обладает бактерицидным свойством и не требует механических воздействий непосредственно на головном мозге. Манипуляции на опухоли осуществляются дистанционно.
Помимо стандартной операции, менингиома может быть удалена методом радиохирургии. При этом типе лечения не производится привычных разрезов, а менингиома разрушается без проникновения в полость черепа. Такой метод обоснован при глубоких локализациях патологии, когда высок риск осложнений и затруднен доступ к опухоли.

После фиксации головы пациента в нужном положении, на место роста неоплазии наплавляется мощный пучок ионизирующего излучения, который вызывает гибель ее элементов. Преимущества метода – неинвазивность, отсутствие кровотечений и неврологических расстройств. Недостатком можно считать медленный регресс опухоли, во время которого пациенту требуется наблюдение и медикаментозная поддержка. Кроме того, не всякая опухоль может быть подвергнута радиохирургии – размер ее не должен превышать 3-3,5 см.
Осложнения
Так как операция по удалению менингиомы так или иначе предполагает проникновение в черепную коробку, то невозможно исключить полностью осложнения даже при очень скрупулезном планировании лечения и подготовке к нему. Среди осложнений, с которыми может столкнуться врач еще во время манипуляций на черепе, – кровотечения из сосудов самой опухоли и тканей, которые рассекаются при доступе к ней. На фоне кровотечения может возникнуть ишемия ткани мозга и некроз, проявляющийся подобно инсультам.

Последствия операции могут проявиться в послеоперационном периоде. Обычно это разного рода неврологические расстройства, связанные с травмой структур мозга:
- Парезы и параличи;
- Нарушения чувствительности в разных отделах тела;
- Расстройство зрения, слуха, обоняния;
- Нарушение равновесия и координации движений;
- Патология интеллекта, психические расстройства.
Среди послеоперационных осложнений возможны инфекции в области раны, менингиты, для профилактики которых назначаются антибиотики (цефтриаксон).
После удаления менингиомы пациент находится под контролем нейрохирурга, ежедневно ему обрабатывается послеоперационная рана, к концу первой недели возможно снятие кожных швов. При необходимости назначается симптоматическая терапия – анальгетики, противосудорожные препараты, мочегонные, средства для коррекции артериального давления и работы сердца и т. д.
Реабилитация подразумевает наблюдение со стороны невролога, который, при наличии отклонений, назначает дополнительное лечение – массаж, физиопроцедуры, специальная гимнастика, ноотропные препараты и нейропротекторы.
Удаление менингиом в большинстве клиник производят бесплатно, но возможно лечение на платной основе. Операция обойдется в среднем в 20-40 тысяч рублей, но в некоторых центрах стоимость достигает 90-150 тысяч. Цена зависит от квалификации персонала и оснащенности клиники, условий пребывания в ней пациента, перечня проведенных обследований и продолжительности нахождения на лечении.
Видео: опухоль мозга в программе “Жить здорово!”
Содержание:
Последствия после операции по удалению менингиомы головного мозга зависят от её локализации, распространённости патологического процесса и гистологического типа.
Рецидив

Если опухоль была доброкачественной, а степень её злокачественности минимальна, то после полного удаления она больше не будет рецидивировать. Однако удалить её полностью зачастую бывает очень и очень сложно из-за её расположения, например, в основании черепа, или если диагностировано несколько опухолей сразу.
Если образование было удалено в области свода черепа, то рецидив может возникнуть только у 3% прооперированных пациентов. Для другой локализации этот показатель значительно выше, так, например, при локализации в параселлярной области этот показатель уже будет равен практически 19%, то есть именно у этом количества людей патология скорее всего будет развиваться снова в течение 5 лет.
Для новообразования, которое появилось в области тела основной кости, этот показатель будет составлять уже 34%. А вот менингиомы, которые появились в области кавернозного синуса, рецидивируют практически всегда.
Немаловажное значение имеет и гистологический тип. При этом доброкачественные формы рецидивируют очень редко – всего в 3% всех случаев, а вот злокачественные — в 78%.
Исходы после операции
Последствия и прогнозы после хирургического удаления этого образования могут быть самыми разными. Если было определено, что оно доброкачественное, то после избавления от него чаще всего наступает полное выздоровление, без каких-либо отклонений в работе организма и без появления повторного рецидива.
Если же опухоль злокачественная и повредила некоторые структуры нервной ткани, то после её ликвидации могут появиться некоторые неврологические симптомы, которые даже приводят к инвалидности.
Чаще всего среди таких проблем встречаются:
- Потеря зрения.
- Потеря слуха.
- Снижение чувствительности.
- Паралич.
- Нарушение координации.
Применение лазера
Удаление менингиомы головного мозга может быть проведено двумя способами – при помощи лазера и при помощи трепанации черепа. Оба эти метода имеют свои последствия. Самое частое – это отёк мозга. Правда, проходит он практически всегда самостоятельно, без какого-либо дополнительного лечения, но иногда это заканчивается развитием коматозного состояния.
Нужно помнить, что самые лучшие результаты можно получить тогда, когда образование не достигло в размере более 3 см.
Применение этого метода в то же самое время уменьшает риск развития осложнений, которые могут развиться при трепанации.
Трепанация головного мозга
Трепанация хотя и позволяет избавиться от патологии, но в то же самое время несёт с собой немало сопутствующих проблем, среди которых самыми распространёнными можно считать:
- Головные боли, которые мучают на протяжении всего дня и даже ночью.
- Ухудшение слуха.
- Ухудшение зрения.
- Деформация прооперированного участка черепа.
- Изменения в поведении.
- Изменения в мышлении.
- Параличи.
- Судороги.
- Слабость в руках и ногах.
- Проблемы с мочевым пузырём.
- Отёк мозга.
Но самым тяжёлым осложнением этого оперативного вмешательства можно считать внутричерепное инфицирование, что иногда приводит к летальному исходу.
Если диагностирована злокачественная форма, то обязательно проводится химиотерапия или лучевая терапия и операция. При таком лечении шанс получить осложнения всегда больше. Если новообразование было обнаружено в запущенной форме, то возникает риск развития метастазов в других органах. При этом продолжительность жизни после лечения скорее всего составит всего год – два.
У молодых людей доброкачественное образование проходит без каких-либо последствий, что же касается пожилых пациентов, то в некоторых ситуациях хирургические вмешательства им противопоказаны, а это значит, что продолжительность жизни составляет не более 3 – 4 лет.

Трепанация черепа – сложная нейрохирургическая операция, после которой возможны тяжелые последствия. Суть ее в формировании искусственного отверстия в костях черепа, чтобы получить доступ к оболочкам, структурам головного мозга, сосудам, патологическим образованиям, полостям с жидкостью.
Показания к трепанации

Причины проведения операции – состояния, заболевания, при которых нарушается функционирование головного мозга, кровообращение за счет патологий, сдавливающих структуры мозга, сосуды:
- черепно-мозговые травмы;
- воспалительные процессы;
- увеличение внутричерепного давления;
- тромбы, эмболы, аневризма церебральных сосудов;
- кровоизлияния;
- аномалии развития черепа;
- опухоли;
- полости со сгустками крови и другой жидкостью.
Читайте также 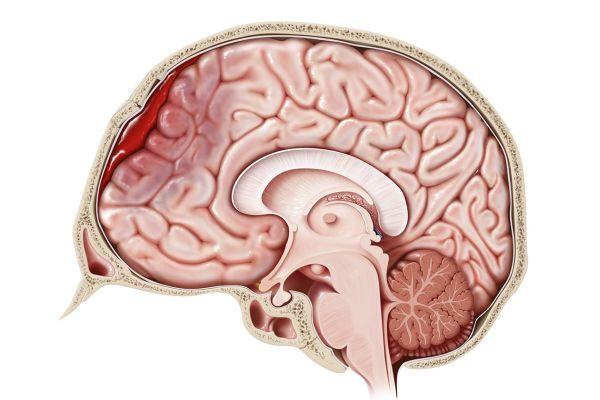
Оперативное вмешательство может быть проведено с целью получения тканей головного мозга для биопсии.
Операцию не выполняют при заражении крови, терминальном состоянии, различных видах шока. Выполнение возможно после стабилизации состояния.
Подготовка
При экстренной операции времени на полное обследование нет, ограничиваются только анализами крови по cito (экстренно), которые включают определение группы крови, резус-фактора, определение уровня гемоглобина, эритроцитов, лейкоцитов, показатели свертывающей системы. Из инструментальных исследований – рентген черепа или КТ. При плановой операции – полный лабораторный анализ мочи, крови, МРТ, консультация кардиолога, терапевта, офтальмолога и других узких специалистов.
За день до операции последний прием пищи – не позднее 6 часов вечера. Исключают жирные, соленые, острые блюда, алкоголь. Прекращают прием лекарственных препаратов, влияющих на свертываемость крови, алкоголя за 7 дней. В день манипуляции запрещено пить, есть, курить. В области разреза сбривают волосы. Выбор анестезии зависит от вида трепанации, чаще общая, реже местная, если необходимо контролировать реакции пациента во время манипуляций.
Положение пациента на операционном столе зависит от трех требований: анестезиологических, локальных, общих. Первые требования – расположение больного не должно затруднять движения грудной клетки, при остановке сердца, дыхания положение не должно мешать экстренным реанимационным мероприятиям. Локальные требования – оптимальное обнажение структур головного мозга, удобный подход нейрохирурга к пациенту. Общие – положение не должно провоцировать ухудшение состояния пациента, осложнения.
При трепанации лобных долей для получения доступа к черепной ямке, хиазмы человека кладут на спину. При манипуляциях на височной, затылочной, теменной зонах положение на боку или затылке с поворотом туловища в противоположную сторону от области операции.
Виды трепанаций

В зависимости от расположения образования, сдавливающего головной мозг, выбирают место вскрытия черепной коробки: на затылке, в лобной, височной области. Соответственно трепанация по месту вскрытия называется: субокципитальная, фронтальная или бифронтальная, темпоральная. Трепанации делят на 2 главных вида: резекционную, костно-пластическую. Вне зависимости от вида есть общие принципы проведения трепанации:
- определение положения пациента на операционном столе в зависимости от пораженного участка головного мозга;
- введение наркоза;
- разрез тканей, отделение их от костей черепа;
- просверливание дрелью отверстий в костях;
- выпиливание, удаление костного фрагмента;
- отделение твердой мозговой оболочки;
- ликвидация патологического процесса.
В зависимости от вида операции в конце накладывают металлические, пластмассовые пластины или возвращают на место удаленную кость, фиксируя пластинами из титана, винтами.
Проводят при резком повышении внутричерепного давления, абсцессах, кровоизлияниях, неоперабельных опухолях. Чаще это экстренные операции по поводу состояний, угрожающих жизни, их выполняют с целью снижения давления внутри черепной коробки. После операции удаленный костный фрагмент не возвращают на место, трепанационное отверстие закрывают синтетическими материалами.
Если образование в черепе обнаружено, выкраивание тканевого, костного фрагмента делают над ним. При неизвестном расположении пораженного участка разрез начинают с правой височной области – у правшей, с левой – у левшей. При декомпрессионных операциях не ликвидируют причинный фактор повышения давления, это паллиативная операция для облегчения состояния пациента.

В отличие от резекционной не требует повторной операции для закрытия дефекта после трепанации. При костно-пластической операции удаленный участок костной ткани возвращают на место. Костно-пластическую трепанацию чаще проводят для удаления образований в головном мозге, то есть с лечебной целью в отличие от резекционной. Показания:
- изменение формы черепа;
- гнойные полости;
- аневризма;
- операбельные опухоли;
- гематомы;
- паразитарное поражение головного мозга.
После вскрытия полости черепа удаляют патологические элементы, восстанавливают целостность тканевой, костной структуры.
Особенность трепанации – в отсутствии общего наркоза, как при стереотаксии. Разрезы выполняют после инфильтрационной анестезии (обкалывания необходимой зоны). Открытый участок с нервными окончаниями головного мозга обрабатывают местными анестетиками. В вену вводят обезболивающие, успокоительные препараты. Общий наркоз при такой операции не дают, чтобы во время манипуляций следить за реакцией пациента. Функции головного мозга не отключают, если образования, сгустки крови расположены рядом с рефлексогенными зонами, чтобы их не повредить, человек должен быть в сознании.
В экстренных ситуациях чаще прибегают к резекционной трепанации, так как времени, чтобы точно определить патологический участок, нет.
Осложнения после операции

Хирургические манипуляции на головном мозге всегда сопряжены с высоким риском послеоперационных осложнений. Осложнения могут возникнуть как во время, так и после проведения операции.
При соблюдении правил асептики во время манипуляций инфекционные осложнения сведены к минимуму. Их риск повышается при черепно-мозговых травмах с загрязнением раневой поверхности. Риск развития воспалительных процессов во внутренних органах увеличивается при нарушении подвижности после операции, в случае застойных процессов. Для снижения риска инфицирования после трепанации проводят антибиотикотерапию, назначают лечебную гимнастику.
Головной мозг имеет обширное кровоснабжение. При повреждении сосудов послеоперационная рана может кровоточить в течение 2-3 дней. Кровь может скапливаться в черепной коробке, пропитывая структуры головного мозга, сдавливая нервы. Это может привести к нарушению сосудодвигательного, дыхательного центров, судорогам. В целях предупреждения этих осложнений в рану ставят дренажи для отведения жидкости из раны. При прогрессирующем кровотечении может потребоваться повторная операция.
Читайте также 

После операции возможен отек тканей, который провоцирует неврологические нарушения. Они могут проявиться нарушением проведения нервного импульса от головного мозга к внутренним органам, мышцам. Как правило, отек и другие нарушения проходят самостоятельно, вместе с ним и неврологические симптомы. При сильной отечности нарушения могут сохраниться до 1 месяца и больше.
После операции ограничена подвижность пациентов, возможны застойные процессы. При нарушении тока крови жидкость движется медленнее, провоцируя склеивание эритроцитов, закупоривание сосудов. Сгустки крови чаще формируются в венах ног. В случае отрыва сгустки циркулируют по току крови, закупоривая сосуды меньшего диаметра по сравнению с тромбом. С целью предупреждения данных осложнений показана лечебная гимнастика в ранний послеоперационный период, введение антикоагулянтов, лечебный массаж.
Осложнения после операции могут быть связаны с повреждением головного мозга еще до начала хирургического лечения, отсутствия должного ухода за пациентом после трепанации.
Последствия после трепанации черепа
Степень тяжести последствий в послеоперационном периоде зависит от причины операции, возраста пациента, наличия сопутствующих заболеваний. Если после трепанации сразу не были выявлены неврологические нарушения, это не значит, что они точно не возникнут в будущем. При повреждении коры головного мозга возможно нарушение слуха, зрения различной степени выраженности, вплоть до полной потери.
Последствием может стать инсульт вследствие тромбоза, тромбоэмболии. При трепанации по поводу абсцессов возможно распространение патогенной флоры по оболочкам мозга, что приведет к менингиту, энцефалиту. После многочасового наркоза возможны нарушения дыхательной, сердечно-сосудистой систем. При повреждении нервно-сосудистых пучков возможны онемение, полная потеря чувствительности, движений определенных участков кожи, мышц, конечностей. Послеоперационные последствия могут проявиться в виде нарушений психики, поведения.
Читайте также 
Реабилитация после трепанации черепа
После трепанации пациент остается в отделении реанимации для наблюдения, стабилизации состояния. Через 2-3 суток переводят в отделение нейрохирургии для дальнейшего лечения на 2-3 недели и более. Восстановление функционирования головного мозга в среднем занимает 7 дней, в этот период наблюдают за состоянием жизненно важных органов, систем. Швы снимают через 6-7 дней.
Каждый день выполняют перевязки раны, следят за отделяемым по дренажу, который показывает количество жидкости внутри черепа, возможное кровотечение. После его удаления дополнительные швы не требуются. Через 3 суток разрешают вставать с кровати, ходить по палате, чтобы исключить застойные процессы. При невозможности подняться на ноги рекомендуют менять положение тела, выполнять дыхательные упражнения, гимнастику в положении лежа.
Рекомендации после выписки от отделения:
- не курить;
- исключить физическую нагрузку, разрешены специальные лечебные упражнения;
- исключить по возможности стресс;
- не употреблять алкоголь;
- ежедневно гулять на свежем воздухе;
- при нарушении речи проходить занятия с логопедом или выполнять самостоятельно упражнения на восстановление речи, как после инсульта.

Пациентам рекомендуют сбалансированное, правильное питание, обогащенное витаминами, микроэлементами с преобладанием свежих овощей, фруктов. Реабилитационный период и восстановление может занять от 3 и более месяцев.
Чтобы предотвратить инфекционные осложнения, показаны антибиотики, для снятия боли – обезболивающие препараты. При повышенной тревожности, нарушении сна – успокоительные средства. При отечности – стероидные препараты. В некоторых случаях – противорвотные, противосудорожные. При повышенной свертываемости для предотвращения тромбообразования – антикоагулянты. После операции возможно нарушение эмоционального состояния, может потребоваться помощь психолога, назначение соответствующих препаратов.
Дополнительные группы лекарственных препаратов назначают в зависимости от последствий трепанации. При нарушении слуха – консультация оториноларинголога с назначением соответствующих препаратов. При тяжелых состояниях с нарушением мышления, параличами пациенты нуждаются в постоянном уходе, при таких состояниях люди не способны самостоятельно за собой ухаживать. Тяжелые нарушения функционирования головного мозга – причина получения инвалидности, группу устанавливает врачебная комиссия, состоящая из специалистов различного профиля, учитывая степень тяжести состояния, нарушений органов, систем.
Трепанация черепа – сложная нейрохирургическая операция, сопряженная с высокими рисками осложнений как со стороны головного мозга, так и многих органов и систем. При успешно проведенной операции пациенты возвращаются к привычному образу жизни. Осложнения операции, тяжелые нарушения мозга могут привести к полной инвалидизации и даже коме.
Читайте также:

