Органосохраняющие операции при раке мочевого пузыря
В.Ю. Старцев 1 , И.Н. Дыленок 2 , Т.Р. Джемилев 2
По данным мировой литературы, у 30 % больных раком мочевого пузыря (РМП) опухоль впервые выявляют в стадии инвазивного роста и еще в 30 % случаев немышечно-инвазивного рака мочевого пузыря опухоль прогрессирует в стенку мочевого пузыря, несмотря на адекватное лечение. При лечении больных мышечно-инвазивным РМП стандартно выполняют радикальную цистэктомию (РЦ) с удалением мочевого пузыря, регионарных лимфатических узлов и окружающих структур (матка или предстательная железа) с деривацией мочи [1].
Ближайшие и отдаленные результаты этого вмешательства связаны с высокой (30–61 %) частотой осложнений, а деривация мочи оказывает выраженное влияние на функцию мочевых путей, органов желудочно-кишечного тракта, половую функцию и снижает качество жизни пациента [2]. Больные после РЦ нуждаются в особом уходе медицинского персонала с высокой профессиональной подготовкой, что возможно в крупных специализированных центрах [3].
Цель данного исследования заключалась в проведении метаанализа данных о возможности сохранения мочевого пузыря, профиле токсичности и контроле состояния опухоли при использовании органосохраняющих технологий у больных неметастатическим мышечно-инвазивным РМП. В 80–90-х гг. XX столетия многие исследователи признавали, что органосохраняющее лечение больных мышечно-инвазивным РМП, включающее трансуретральную резекцию мочевого пузыря (ТУРМП), химиотерапию (ХТ) и/или лучевую терапию (ЛТ), приводит к однозначно худшим результатам с точки зрения локального контроля опухоли и долгосрочной общей и беспрогрессивной выживаемости [4].
Результаты исследований легли в основу документов, опубликованных в 2014 г. Группой онкологической радиационной терапии (RTOG), что стало важным вкладом в развитие методов сохранения мочевого пузыря как альтернативы РЦ [8]. С современных позиций, консервативный подход оправдан для двух групп пациентов: при расположении опухоли в пределах стенки мочевого пузыря (и при желании больного избежать агрессивной операции) и у пациентов с тяжелыми сопутствующими заболеваниями [9].
Сохранение мочевого пузыря для отдельных групп пациентов по сей день рассматривается в качестве альтернативы руководящим принципам ведущих научных сообществ (National Comprehensive Cancer Network (NCCN) и European Association of Urology (EAU)) [10, 11]. Цель органосохраняющего лечения больных мышечно-инвазивным РМП — сохранение высокого качества жизни, снижение угрозы потенциальной прогрессии опухоли или смертности после РЦ без ущерба для онкологического результата [12].
Мультимодальный подход при органосохраняющем лечении
Однако до сих пор не опубликованы рандомизированные исследования с проспективным сравнением результатов РЦ и ТМТ. Показатели эффективности БМТ значительно уступают результатам после полного цикла ТМТ [9]. Причиной отказа в проведении ХТ служат сопутствующие заболевания, однако потребность в комплексном подходе к пациентам пожилого возраста привлекает все больше внимания во всем мире.
Недостатки ТМТ включают частое выявление мышечно-инвазивного рецидива РМП в сохраненном мочевом пузыре (чаще в зоне первоначального расположения раковой опухоли), отсутствие лечебного вмешательства на регионарных лимфатических узлах, рост числа смертельных исходов у больных мышечно-инвазивным РМП после спасительной РЦ при прогрессировании опухоли или ее рецидиве после высокой дозы облучения органов малого таза [14].
Возможности сохранения мочевого пузыря у больных пожилого возраста
При ретроспективном анализе распространенности РМП у жителей Дании (2016) установлено, что заболеваемость мышечно-инвазивным РМП в 7–10 раз выше у пациентов старше 70 лет в сравнении с более молодыми людьми. Показатели смертности с течением времени снижались у пациентов всех возрастных групп, кроме 90-летних больных [16]. С учетом мировых данных внимание к сопутствующим заболеваниям и ментальному статусу больных мышечно-инвазивным РМП пожилого и старческого возраста имеет большое значение.
S. Poletajew et al. рекомендуют органосохраняющее лечение больным мышечно-инвазивным РМП при наличии следующих факторов: старческий возраст (в среднем — 78 лет), высокий индекс массы тела (свыше 25,7 кг/м2 ), низкий показатель гемоглобина (ниже 11,6 г/л), курение (72,1 %), интервал между первым проявлением болезни и установлением диагноза РМП свыше 60 дней [17]. В результате исследования эффективности органосохраняющего лечения у пациентов пожилого возраста (≥75 лет), проведенного R.H. Clayman et al., было установлено, что пяти- (60 %) и десятилетние (56 %) показатели раковоспецифической выживаемости такие же, как после РЦ [18].
С учетом общемировой тенденции старения населения ожидается возрастание численности пациентов с мышечно-инвазивным РМП, а значит, контингента пациентов с выраженной сопутствующей патологией и онкологическим диагнозом. В 2016 г. A. Erlich и A.R. Zlotta предложили алгоритм выбора лечения возрастных больных мышечно-инвазивным РМП (табл. 1) [19].
Таблица 1 Алгоритм органосохраняющего лечения пациентов пожилого возраста с мышечно-инвазивным раком мочевого пузыря [19]
S.J. Byun et al. ретроспективно изучили результаты органосохраняющего лечения 50 пациентов с мышечно-инвазивным РМП (средний возраст — 71,5 года): пятилетняя общая выживаемость и раковоспецифическая выживаемость составили 37,2 и 30,2 % соответственно [20]. При многофакторном анализе индекс G оказался статистически значимым показателем прогноза, что позволило представить графическую зависимость (рис. 1). Для принятия решения о предстоящем лечении, помимо возраста больного, необходим учет его работоспособности, производительности, качества жизни, социальных показателей и собственных предпочтений [21].
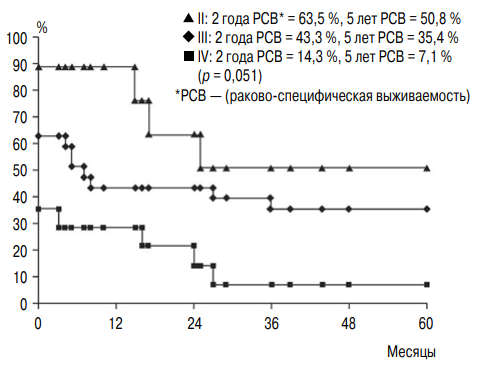
Рис. 1. Общая выживаемость больных мышечно-инвазивным раком мочевого пузыря с учетом степени злокачественности опухоли [20]
Хирургические технологии в программе органосохраняющего лечения
Во время выполнения ТУРМП, составной части ТМТ, стараются добиться максимальной резекции опухоли, поскольку оставление резидуальной ткани обычно сопровождается низким показателем раковоспецифической выживаемости [22]. Монотерапия ТУРМП продемонстрировала невысокую эффективность в нескольких исследованиях из-за высокой частоты развития локальных рецидивов в ближайшие (до полугода) сроки после операции [23, 24].
Следовательно, у пациентов с мышечно-инвазивным РМП следует предпочесть более агрессивное лечение с мультимодальным подходом. Для улучшения качества визуализации и снижения побочных эффектов терапии М.М. Garcia et al. (2014) предложили выполнять трансуретральную разметку границ опухоли с помощью специальных маркеров с микрозубчиками в подслизистом слое органа, в 5–7 мм от края резекции, что улучшает переносимость ЛТ [25].
Хирургическое лечение больных с распространением опухоли на соседние органы (Т 4) характеризуется невысокой (10–12 %) пятилетней общей выживаемостью [27]. Для таких пациентов наиболее предпочтителен мультимодальный подход или внутриартериальная химиотерапия.
Лучевая терапия в программе мультимодального лечения больных мышечно-инвазивным раком мочевого пузыря
S. Hafeez et al. сообщают, что при помощи предлучевого планирования конусной лучевой компьютерной томографии существует возможность подведения к опухоли СОД = 70 Гр с оптимальным уровнем воздействия и минимальным побочным эффектом (2 из 19 лучевых циститов через 5,3 месяца после ЛТ) [30].
В 2008–2014 гг. проведены исследования у больных мышечно-инвазивным РМП, позволившие улучшить ряд показателей после органосохраняющего лечения. Целью исследований было достижение максимальной эффективности лечения путем эскалации общей дозы ЛТ, использования нетрадиционных схем фракционирования, сокращения общего времени терапии, а также сочетания дистанционного излучения с интерстициальной брахитерапией и новыми методами ЛТ, радиосенсибилизаторами и гипертермией [32, 33].
Новое лечебное направление в радиологии — радиотерапия с модулированной интенсивностью, позволяетдостигать высоких результатов у пожилых (старше 75 лет) больных мышечноинвазивным РМП. L.J. Lutkenhaus et al. сообщили о полном опухолевом ответе у 87 % пожилых больных мышечно-инвазивным РМП (трехлетняя общая выживаемость — 44 %, признаков продолженного роста не обнаружено у 73 % больных за 36 месяцев наблюдения) при невысокой токсичности (недержание мочи и стула G ≥ 2 у 14 и 5 % пациентов соответственно) [31].
Современная химиотерапия в комплексном лечении больных мышечно-инвазивным раком мочевого пузыря
Поиск оптимального соотношения варианта введения и дозы химиопрепаратов, дающего возможность снизить проявления побочных эффектов и сохранить высокий опухолевый ответ, составляет одну из актуальных проблем онкоурологии [34, 35]. Местнораспространенный и диссеминированный РМП хорошо поддается воздействию системной ХТ на основе цисплатина [35].
Что касается сроков начала проведения ХТ при органосохраняющем лечении, до сих пор не получено окончательных данных, подтверждающих преимущество использования неоадъювантной или адъювантной химиотерапии. Полный лекарственный патоморфоз после неоадъювантной химиотерапии в 28 % случаев мышечно-инвазивного РМП отметили V.K. Pokuri и et al.: эффект зависел от морфологического типа строения опухоли. Так, у пациентов с переходноклеточной карциномой патоморфоз отмечался после трех курсов неоадъювантной химиотерапии [36].
Опухолевый ответ на ХТ на основе цисплатина наблюдается у 50–60 % пациентов с прогрессирующим мышечно-инвазивным РМП, но в ряде случаев отмечается химиорезистентность. Цитотоксический эффект платины опосредован необратимым повреждением ДНК, но экспрессия репарации ДНК белков (комплементарный фактор перекрестной репарации 1 (ERCC1) и ген восприимчивости 1 (BRCA1)) не связана с ответом на препараты платины [37].
Альтернативные подходы для прогнозирования чувствительности к платине с участием экспрессии нескольких генов в настоящее время изучаются. Так, в 2016 г. Е.А. Guancial et al. измеряли концентрацию платины в опухолевой ткани с использованием беспламенной атомно-абсорбционной спектрофотометрии (FAAS) и сравнивали с показателями в нормальном уротелии мочевого пузыря после применения комбинации неоадъювантной химиотерапии и РЦ [38].
Для установления причин химиорезистентности РМП исследовали цисплатин-резистентные клеточные линии РМП: были определены гены, вызывающие дерегуляцию РНК-последовательностей (секвенирование РНК) и метилирование ДНК [39, 40]. P. Sidaway проанализировал метилирование ДНК in vitro в опухолях 18 пациентов, получавших цисплатин. Было установлено, что промотор метилирования HOXA9 может служить потенциальным прогностическим биомаркером мышечно-инвазивного РМП, а децитабин сенсибилизирует резистентные опухоли у пациентов, получающих ХТ на основе цисплатина [41].
Полученные результаты, вероятно, послужат началом для изучения тканевых факторов, определяющих персонализированный подход у больных мышечно-инвазивным РМП при использовании ХЛТ. При нечувствительности к платине, а также у ослабленных пациентов с мышечно-инвазивным РМП используют и другие химиопрепараты, например из класса таксанов [35].
Еженедельные инъекции паклитаксела (80 мг/м2 ) удовлетворительно переносятся больными, наиболее выраженными проявлениями токсичности (Grade3–4) оказываются анемия, слабость (10 %) и боль (38 %), что чаще связано с костными метастазами РМП и требует проведения локальной ЛТ и пероральных болеутоляющих у взрослых и у пациентов детского возраста [42, 43].
Гемцитабин, антиметаболит пиримидина, демонстрирует выраженный эффект при системном использовании и низкую токсичность по сравнению с другими агентами. Дополнение курса ХТ вторым препаратом позволяет увеличить общую выживаемость больных мышечно-инвазивным РМП (p Рис. 2. Общая выживаемость больных мышечно-инвазивным раком мочевого пузыря после органосохраняющего лечения [33]
J. Nowak-Sadzikowska et al. провели полноценное исследование результатов органосохраняющего лечения у больных мышечно-инвазивным РМП, что дало возможность сформулировать выводы на основе наблюдения 73 пациентов в стадии pT2– 4aN0M0 [33]. За 67 месяцев наблюдения скончались 33 (45 %) пациента (в том числе 28 от прогрессирования РМП). Трех- и пятилетняя общая и раковоспецифическая выживаемость составила 65 и 52 %, 70 и 59 % соответственно.
Пятилетние показатели общей выживаемости в группе ТМТ — 59 %, в группе БМТ — 41 % (р = 0,0520) (рис. 2). Авторы сделали вывод о том, что в группе работоспособных пациентов с мышечно-инвазивным РМП (тяжелые сопутствующие заболевания с высоким риском радикального хирургического вмешательства) только у 6–19 % пациентов можно соблюсти все критерии комбинированного подхода [33].
В Канадском междисциплинарном центре по лечению РМП (MDBCC) 4,5 года наблюдали 112 пациентов с мышечно-инвазивным РМП (56 получали РЦ и 56 — ТМТ), в среднем в возрасте 68 лет. Около трети пациентов (29,5 %) имели стадию РМП cT3/cT4 [57]. Число случаев летальных исходов в группах РЦ и ТМТ составило 20 (35,7 %) и 22 (39,3 %) соответственно (по 13 случаев в результате прогрессии РМП), а пятилетняя раковоспецифическая выживаемость — 73,2 и 76,6 % соответственно (p = 0,49). Сделан вывод, что ТМТ позволяет достичь результатов выживаемости, сравнимых с таковыми для отобранных пациентов после РЦ.
Обсуждение и заключение
В отсутствие рандомизированных исследований трудно сравнивать возможность сохранения мочевого пузыря со стандартной РЦ из-за широкой гетерогенности отбора пациентов. В систематическом обзоре клинических ретроспективных и проспективных исследований, включавших 13 396 пациентов (2015), средняя пятилетняя общая выживаемость в группе ТМТ составила 57 %, тогда как в группах, получавших РЦ или РЦ и адъювантную химиотерапию, — 52 % (р = 0,04) и 53 % (р = 0,38) соответственно [7]. В результате вполне закономерен вопрос: можно ли продолжать игнорировать доказательства возможности органосохраняющего лечения пациентов с мышечно-инвазивным РМП [58]?
Итак, идеальный кандидат для сохранения мочевого пузыря — здоровый пациент с небольшой унифокальной опухолью (менее 5 см), без резидуальных изменений после ТУРМП, с отсутствием обструкции мочеточника или гидронефроза, без карциномы in situ (диагностированной с помощью биопсии подозрительных участков), в отсутствие признаков поражения тазовых лимфатических узлов [59]. До 15 % пациентов с мышечно-инвазивным РМП могут стать кандидатами для сохранения мочевого пузыря, а ТУРМП с сопутствующей ХЛТ можно рассматривать как оптимальный лечебный подход с позиции переносимости и эффективности [59].
Основными вариантами токсичности при ХЛТ остаются проблемы кроветворных, желудочно-кишечных органов и мочевыводящих путей. В ряде случаев при ХТ на основе цисплатина отмечается невропатия. Пятилетняя общая выживаемость больных, перенесших спасительную РЦ, не превышает 25–30 % [60].
Тем не менее признано возможным сохранение мочевого пузыря у отдельной, тщательно отобранной группы больных мышечно-инвазивным РМП, в частности, у престарелых пациентов и больных с выраженными сопутствующими заболеваниями, что позволяет сохранить качество жизни и самостоятельное мочеиспускание. Это является крайне важным моментом для данной гериатрической популяции.
Продолжаются исследования, касающиеся качества выполнения хирургического вмешательства, модификации дозы химиопрепаратов и лучевой энергии, а также экспрессии генома раковой клетки. Представляются перспективными рандомизированные исследования с целью сравнения результатов ТМТ и РЦ, что необходимо для выбора оптимального индивидуального метода лечения.
Опухоль мочевого пузыря – новообразование, которое возникает в полости или на стенке органа. Болезнь может протекать как с яркими симптомами, так и без особых признаков, что часто приводит к поздней диагностике. По основной классификации опухоли бывают доброкачественными и злокачественными. Именно тип образования, его размеры и место определяют схему лечения опухоли мочевого пузыря и прогноз выздоровления.
Причины появления опухоли
Механизм развития опухолей заключается в активном делении клеток. Такие процессы могут быть запущены разными факторами, которые провоцируют мутацию генетического клеточного материала. В случае с мочевым пузырем особенно опасны курение, неблагоприятная экология и работа, связанная с химическими веществами. Эти факторы могут вызывать разные виды опухолей мочевого пузыря:
- Доброкачественные: полипы, папилломы, миомы, гемангиомы, фибромы.
- Злокачественные: солидный, переходноклеточный, папиллярный и плоскоклеточный рак, аденокарцинома, а также поверхностный (неинвазивный) и инвазивный рак.
Доброкачественные опухоли часто диагностируются у рабочих, занятых в лакокрасочной, бумажной, химической и резиновой промышленности. Провоцировать заболевание может застой мочи. Чем выше ее концентрация и чем дольше она задерживается в пузыре, тем более сильным оказывается опухолегенное действие веществ в ее составе. У мужчин причинами опухолей выступают заболевания мочеполового тракта:
- аденома простаты;
- простатит;
- камни в органах мочевыделительной системы;
- стриктуры и дивертикулы мочеиспускательного канала.
Ввиду особенностей анатомического строения мужчины больше подвержены риску возникновения новообразований. Злокачественные опухоли мочевого пузыря могут развиваться по тем же причинам:
- из-за работы на вредном производстве;
- паразитарных инфекций;
- длительной задержки мочи;
- инфекций и воспаления урогенитального тракта.
Симптомы опухолевых заболеваний
Рассматривая симптомы опухоли мочевого пузыря, стоит отметить, что на раннем этапе она никак себя не проявляет. Признаки возникают, когда новообразование достигает таких размеров, при которых оно может раздражать стенки органа. В такой ситуации у человека могут быть следующие жалобы:
- изменение цвета мочи;
- спазмы и боль внизу живота;
- ощущение не полностью опорожненного мочевого пузыря;
- выделение мочи небольшими порциями;
- частые позывы к мочеиспусканию;
- нарушение менструального цикла и выделения из половых путей (у женщин);
- отечность в ногах, области промежности;
- нарушения работы органов пищеварения.
Методы диагностики опухоли мочевого пузыря
Поскольку опухоль может носить доброкачественный или злокачественный характер, особое значение приобретает дифференциальная диагностика. Она направлена на то, чтобы определить тип новообразования, поскольку от этого зависит схема лечения. Исходя из этого, в инструментальную и лабораторную диагностику опухоли мочевого пузыря включают:
- Ультразвуковое исследование (УЗИ) органов малого таза.
- Магнитно-резонансную или компьютерную томографию (МРТ или КТ) малого таза.
- Цистоскопию с биопсией новообразования для определения его типа.
- Экскреторную урографию и цистографию.
- Цитологическое тестирование мочи.
Стандартным лечением рака мочевого пузыря есть радикальная цистэктомия (полное удаление мочевого пузыря). Несмотря на долгий безрецидивный период, 5-летняя выживаемость, в среднем, 50%. Хорошо разработанная хирургия обеспечивает довлетворительное качество жизни послеопераций. Хотя отведение мочи или половая функция требуют последующей реабилитации и медицинского лечения.
Органосохраняющее лечение может быть предложено пациентам с раком мочевого пузыря, у которых отсутствуют метастазы. Первоначально выполняется ТУР (трансуретральная резекция - операция через трубку, введенную в мочеиспускательный канал, без дополнительных разрезов) мочевого пузыря с удалением всех видимых опухолевых образований.
Следующий шаг это химиолучевая терапия с препаратами платины, обладающими радиосенсибилизирующим действием, то есть усиливают чувствительность опухоли к лучевой терапии. Регрессию опухоли оценивают по данным цистоскопии и биопсии. В случае слабой регрессии больному предлагается радикальная цистэктомия. При отсутствии новообразования после биопсии продолжается химиолучевая терапия.
В результате использования органосохраняющего лечения рака мочевого пузыря, включающего ТУР с последующим химиолучевым лечением, полная регрессия опухоли отмечается у 70% больных.
Основным критерием качество лечения онокбольных является выживаемость. Выживаемость в течение пяти лет при удалении мочевого пузыря составила 49-63%, а с сохраненным пузырем - от 38% до 45%. В среднем 80% больных сохранили функционирующий мочевой пузырь без ущерба для продолжительности жизни.
Многие онкологи считают, что после лучевой терапии, химиотерапии функция мочевого пузыря становится плохой. В нескольких исследованиях изучалось качество мочеиспускания после органосохраняющего лечения рака мочевого пузыря. Анализ качества жизни с помощью опросников, а в ряде исследований и с использованием специальных обследований, не выявил у большинства больных выраженных нарушений.
Важным аспектом качества жизни есть сохранение половой функции. Имеются весомые различия в выраженности сексуальных проблем у мужчин и женщин. Большинство женщин не отвечают в опросных листах на такие пункты; мужчины, наоборот, отвечают и оценивают качество своей половой функции. Сексуальные проблемы отмечаются чаще в процессе лечения. В сравнении с лечением рака предстательной железы эти проблемы менее выражены. Не более 8% больных высказывают неудовлетворение половой функцией.
В настоящее время интенсивно изучается роль неоадъювантной (послеоперационной) химиотерапии в органосохраняющем лечении рака мочевого пузыря. Сведения по этому вопросу противоречивы. Одним из недостатков этого метода - потеря времени при нечувствительности опухоли к лечению. В это время пациенту может быть проведена радикальная операция и больше вероятности избавиться от рака. Продолжаются исследования которые должны определить роль этого метода в органосохраняющем лечении рака мочевого пузыря.
Задать вопрос врачу онкологу
Диагностка и лечение онкологии в медицинских центрах Израиля подробная информация
Подпишитесь на рассылку Новости онкологии и будьте в курсе всех событий и новостей в мира онкологии.

- I — опухоль находится в пределах уротелия (слизистой оболочки) и не прорастает глубже.
- II -опухоль проросла глубже в стенку мочевого пузыря, но все еще не прорастает за его пределы.
- III — опухоль проросла за пределы мочевого пузыря и распространилась на окружающие ткани.
- IV — рак мочевого пузыря с метастазами.
После подтверждения лабораторных анализов при впервые выявленном рака мочевого или его рецидиве, помимо неинвазивных методов диагностики как МРТ, КТ, ПЭТ, врач назначает инвазивные исследования. Первое и совершенно необходимое инвазивное исследование — это цистоскопия. В Израиле используются современные цистоскопы для диагностики новообразований мочевого, процедура выполняется с обезболиванием. Используется также фотодинамической диагностика рака мочевого пузыря – PDD. Данная технология позволяет выявить даже те участки слизистой, пораженные опухолью, которые не видны.
Суть PDD заключается во введении в организм специального вещества (5-аминолевулоновая кислота), которое накапливается в клетках опухоли, и при освещении синим цветом начинает светиться красным. Это позволяет выполнить очень точную биопсию из всех пораженных участков слизистой мочевого пузыря. Данная технология применяется в ведущих клиниках мира и позволяет не только диагностировать, но и успешно вылечить рак мочевого пузыря. Более подробно о фотодинамическом методе лечения рака читайте по ссылке.
Операция
Этот метод в настоящее время считается одним из самых популярных и является ”золотым“ стандартом при лечении поверхностных опухолей мочевого пузыря. Но следует отметить, что данным вид терапии приемлем при начальных стадиях заболевания, то есть неинвазивного рака и малого размера. Она также используется при биопсии опухолей большого размера или инвазивного рака.
Трансуретральная резекция рака мочевого пузыря является наиболее консервативным хирургическим методом лечения. Данная операция проводится в условиях стационара под общей анестезией (введение препаратов внутривенно), используется резектоскоп, который вводится через мочеиспускательный канал в мочевой пузырь. По цистоскопу вводится проволочный инструмент, представляющий на конце петлю, и в виде лассо накидывается на ножку опухоли. При этом используется высокочастотный электрический ток, передающийся по проволоке, тем самым, сжигая и удаляя раковую опухоль. Затем удаляется опухоль через цистоскоп и отправляется на микроскопическое исследование.
Трансуретральная резекция является эффективным лечением поверхностного рака. Однако, до 70 процентов у пациентов с поверхностным раком мочевого пузыря после оперативного вмешательства в течение 5 лет наблюдается новый рост опухоли. Таким образом, зачастую ТУР применяется не изолировано, а в составе комбинированного лечения, при котором после операции применяется, например, химиотерапия.
Но кроме преимуществ существуют и недостатки. В послеоперационном периоде может наблюдаться гематурия (кровь в моче), которая очищается через 2-4 дня после выписки из стационара. Может также мочеиспускание сопровождаться раздражением и жжением. Среди относительно частых осложнений ТУР является перфорация стенки мочевого пузыря, кровотечение из поврежденных сосудов. Для предупреждения данных осложнений, ваш доктор должен обладать высокой квалификацией.
Обычно цистэктомия показана при лечении рака, который прорастает уже в мышечную оболочку стенки мочевого пузыря или при поверхностных опухолях, когда другие методы лечения оказались неэффективными. При этом удаляется не только весь мочевой пузырь, но и прилежащие органы и лимфатические узлы, в которые произошло метастазирование рака.
Иногда удаление мочевого пузыря проводится для устранения выраженных симптомов рака. Как было сказано, удаляются и соседние органы, вовлеченные в опухолевый процесс:
- У мужчин это: предстательная железа и семенные пузырьки (маленькие трубки, по которым проходит семенная жидкость – сперма – от предстательной железы к половому члену). При этом происходит прекращение образования семенной жидкости, а также нарушается сексуальная функция. Однако, используя технику, сохраняющую нервные волокна, можно сохранить контроль над мочеиспусканием, половую функцию (эректильную функцию) у мужчин после оперативного вмешательства.
- У женщин это: матка, яичники и часть влагалища. Это способствует полному прекращению менструальной функции, тем самым женщина никогда больше не может забеременеть. Создается так называемая ”искусственная” менопауза со всеми вытекающими клиническими симптомами. Нарушается также сексуальная и мочевая функции.
Происходит удаление части мочевого пузыря. Обычно выполняется при одиночных низкодифференцированных опухолях, которые характеризуются инвазивностью (прорастанием) стенки мочевого пузыря, но ограниченные небольшим участком мочевого пузыря.
Полное удаление мочевого пузыря всегда сопровождается необходимостью создания нового пути для оттока и сбора мочи. Чаще всего для этого применяется несколько вариантов:
- Ношение вне организма специального мешочка (мочеприемника), в который накапливается моча. При этом ваш врач обучит, как сливать мочу по мере его наполнения. Как парвило, это временная мера до операции по:
- Создание искусственного мочевого пузыря из части кишечника.
Урологи и онкологи всегда работают совместно, чтобы найти наименее травматичный и наиболее эффективный способ лечения, чтобы избежать радикальной цистэктомии. Сочетание химиотерапии и лучевой терапии позволяет пациенту сохранить мочевой пузырь, но при этом выраженный токсический эффект имеет огромное значение для качества жизни пациентов.
Если вы обратились к урологу с раком мочевого пузыря, и вам предлагается хирургический метод лечения рака, вы убедитесь, что понимаете о виде операции, ее последствиях и о качестве жизни.
Зачастую, даже если врач считает, что все раковые клетки удалены хирургическим путем, многие пациенты после оперативного вмешательства подвергаются химиотерапии. Это называется комбинированная (адьювантная) терапия, которая направлена на гибель всех раковых клеток, оставшихся после операции, и увеличение шансов на выздоровление.
Некоторые пациенты получают химиотерапию до радикальной цистэктомии. Это так называемая ”неоадьювантная” химиотерапия, которая рекомендуется вашим врачом и онкологом совместно. Она направлена на гибель любой, даже очень малого размера, раковой клетки, а также на сокращение в размере опухоли в мочевом пузыре до оперативного вмешательства.
Иммунотерапия при раке мочевого пузыря
Иммунотерапия — современное, активно развивающееся направление в лечении онкологических заболеваний, на которое многие врачи и ученые возлагают большие надежды. Применяется она и при злокачественных опухолях мочевого пузыря.
Более современное направление в иммунотерапии злокачественных опухолей мочевого пузыря — применение ингибиторов контрольных точек. Контрольные точки — это молекулы, которые использует иммунная система, чтобы не допустить атаки на здоровые ткани. Эти молекулы иногда используют опухолевые клетки, чтобы подавить иммунный ответ. Ингибиторы контрольных точек помогают снять этот блок:
- Блокаторы PD-L1: атезолизумаб (Тецентрик), авелумаб (Бавенсио), дурвалумаб (Имфинзи).
- Блокаторы PD-1: ниволумаб (Опдиво), пембролизумаб (Кейтруда).
В случае если было принято решение о применении комбинации химиотерапии с хирургическим лечением, решение будет приниматься в каждом индивидуальном случае пациентом, онкологом и урологом.
Читайте также:

