Рак нижнеампулярного отдела прямой кишки операция




Выбор варианта хирургического лечения рака нижнеампулярного отдела прямой кишки является одним из самых трудных в колоректальной хирургии. Совершенствование хирургических технологий и предоперационных методов дополнительного лечения (лучевая и химио-лучевая терапия) позволяет все большему числу хирургов отказываться от брюшно-промежностной экстирпации в пользу сфинктерсохраняющих вмешательств. Одной из таких операций является интерсфинктерная резекция прямой кишки с формированием ручного колоанального анастомоза.
Предлагаемая методика операции состоит из трех этапов (см. рисунок). Первый лапароскопический этап заключается в выполнении парааортальной лимфодис-секции и перевязки сосуда ниже места отхождения левой ободочной артерии. На том же уровне пересекается нижняя брыжеечная вена. Удаление жировой клетчатки вокруг ствола нижней брыжеечной артерии минимизирует вероятность развития лимфогенного регионарного рецидива и обеспечивает возможность сохранения левой ободочной артерии и соответственно достаточной длины низводимой кишки и формирования колоа-нального анастомоза. После рассечения брюшины левого латерального канала и у основания брыжейки сигмовидной кишки выделяется мочеточник, визуализируются левые гонадные сосуды. Выполняется пересечение брыжейки сигмовидной кишки с сигмовидными сосудами и верхней прямокишечной артерией.

Схема этапов операции.
1 — парааортальная лимфодиссекция с пересечением нижней брыжеечной артерии ниже места отхождения левой ободочной артерии; 2 — выделение дистального отдела прямой кишки в ин-терсфинктерном пространстве с частичной резекцией внутреннего сфинктера и мобилизацией нижней части мезоректума; 3 — тотальная мезоректумэктомия.
Во время второго промежностного этапа производится выделение нижнего края опухоли и мобилизация дистального отдела мезо-ректум. Для этого анальный канал по кругу растягивается специальной ретракторной системой, что позволяет визуализировать нижнюю границу опухоли и под контролем зрения выполнить циркулярный разрез стенки анального канала, отступя от нее на 1 см дистальнее. Просвет кишки герметично ушивается. После этого дистальный отдел прямой кишки выделяется в интерсфинктером пространстве между внутренним и наружным сфинктерами вплоть до уровня пуборектальной мышцы (верхний край анального канала) и отделения последней от продольного мышечного слоя прямой кишки. Далее выделяется дистальный отдел мезоректума на протяжении 2—3 см до уровня средней части предстательной железы у мужчин и средней части влагалища у женщин.
Третий лапароскопический этап заключается в выполнении тотальной мезоректумэктомии. После реинсуффля-ции газа в брюшную полость производят выделение прямой кишки в межфасциальном слое по поверхности мезо-ректальной фасции, уделяя особое внимание сохранению гипогастральных нервов и ветвей тазового сплетения. Благодаря произведенной трансанально предварительной мобилизации нижней части мезоректума выделение кишки значительно облегчается, поскольку появляется возможность ее более свободной тракции в сторону брюшной полости. Это существенно снижает риск непреднамеренного (вследствие излишнего натяжения инструментами) надрыва собственной фасции прямой кишки. После слияния плоскостей диссекции прямая кишка с опухолью и дистальная часть сигмовидной кишки вытягиваются через анальный канал и пересекаются выше опухоли. Накладывается ручной колоанальный анастомоз между низводимой кишкой, наружным сфинктером и анодермой. В брюшную полость устанавливается дренаж через одно из троакарных отверстий и формируется отводящая трансверзостома.
Представлена новая методика выполнения лапароскопической интерсфинктерной резекции прямой кишки с соблюдением принципа no-touch, которая может способствовать уменьшению вероятности развития местного рецидива опухоли.
Литература
1. TurnbullR.B.Jr., KyleK., Watson F.R., Spratt J. Cancer of the colon: the influence of the no-touch isolation technic on survival rates. Ann. Surg. 1967; 166 (3): 420—7.
2. Garcia-Olmo D., Ontanon J., Garcla-Olmo D.C., Vallejo M, Cifuentes J. Experimental evidence does not support use of the "notouch" isolation technique in colorectal cancer. Dis. Colon Rectum. 1999; 42 (11): 1449—56.
3. Nelson H., Petrelli N., Carlin A., Couture J., Fleshman J., Guillem J. et al. Guidelines 2000 for colon and rectal cancer surgery. J. Natl. Cancer Inst. 2001; 93 (8): 583—96.
Оценка эффективности применения КВЧ-и сочетанного КВЧ- лазерного воздействия в комплексном лечении пациентов с гнойно-воспалительными заболеваниями челюстно-лицевой области
Вагина Ирина Львовна. E-mail: kvch@bk.ru
Государственный научный центр колопроктологии Минздрава РФ, Москва
Лимфогенное метастазирование является одной из причин того, что вероятность развития рецидива после операций по поводу рака прямой кишки весьма высока. Поэтому в хирургии рака прямой кишки система лимфооттока всегда рассматривалась как одна из главных мишеней, воздействие на которую могло бы улучшить отдаленные результаты.
Эта статья посвящена лечению рака прямой кишки в зависимости от стадии. Операция является основным методом лечения рака прямой кишки.
При операциях по поводу рака прямой и ободочной кишок используется принцип функционально-сохраняющей радикальной хирургии, которая подразумевает полное удаление видимой опухоли с сохранением мочевой и половой функций.
Для этого применяются разработанные методики сохранения вегетативной иннервации тазовых органов, проводится формирование толстокишечных резервуаров, широко используются различные модели сшивающих аппаратов. Выполняются операции без выведения колостомы, даже при низкой раковой опухоли прямой кишки с выполнением расширенной лимфодиссекции. Наряду с классическими операциями, применяются лапароскопические технологии.
Дополнительное лечение с применением лучевой и/или химиотерапии может использоваться до или после операции.
Лечение рака прямой кишки является актуальной проблемой современной онкологии. В некоторых случаях рак прямой кишки требует комбинированного лечения, то есть сочетания хирургического, лучевого и химиотерапевтического методов, выбор этапности и объема которого зависит от стадии заболевания.
Лучевая терапия в основном проводится на предоперационном этапе, в случаях значительного локорегионарного (местного) распространении опухоли, с целью уменьшения её размеров и повышения радикальности предстоящей операции. Лучевая терапия рака прямой кишки проводится при локализации опухоли в средне- и нижнеампулярном отделах прямой кишки. При локализации опухоли в верхнеампулярном и/или ректосигмоидном отделе прямой кишки лучевая терапия не проводится.
Химиотерапия может проводиться как на предоперационном этапе, с целью уменьшения размеров первичной опухоли, уменьшения размеров имеющихся метастазов, так и в послеоперационном периоде, в тех случаях, когда при исследовании материала, удаленного во время операции обнаруживаются лимфатические узлы с метастазами опухоли (регионарные метастазы). Другим основанием для назначения химиотерапии является наличие отдаленных метастазов.
Но в любом случае, операция является основным этапом лечения.
В нашем стационаре проводится комбинированное лечение злокачественных опухолей прямой кишки. Оно включает в себя:
1. Оперативное лечение:
- традиционные (открытые) оперативные вмешательства
- Лапароскопические операции
- Роботассистированные операции (при помощи робота Da Vinci).
2. Химиотерапевтическое лечение:
- Предоперационная (неоадъювантная) химиотерапия
- Послеоперационная (адъювантная) химиотерапия
Принципиальными факторами, влияющими на выбор объема оперативного вмешательства, является соблюдение двух обязательных условий:
- обеспечение максимального радикализма операции, то есть удаление раковой опухоли вместе с зонами и путями регионарного метастазирования в едином фасциальном (эмбриональном) футляре
- и стремление хирурга обеспечить максимальную физиологичность выполняемой операции.
Кроме того, выбор характера и объема оперативного вмешательства (в первую очередь органосохраняющего) зависит от степени местного распространения опухолевого процесса и уровня локализации опухоли в прямой кишке.
В нашем стационаре используется следующая классификация локализации раковой опухоли:
С учетом перечисленных факторов все операции на прямой кишке можно разделить на две группы – с сохранением и без сохранения сфинктерного аппарата прямой кишки.
В последние годы, прежде всего благодаря развитию медицинского инструментария, появлению специальных сшивающих аппаратов количество органосохраняющих операций неуклонно растет.
При раке ректосигмоидного, верхне- и среднеампулярного отделов прямой кишки операцией выбора является внутрибрюшная (передняя) резекция прямой кишки.
Смысл операции заключается в удалении (резекции) части прямой кишки с окружающей её жировой клетчаткой в единой фасциально-футлярной капсуле (мезоректумэктомия) ниже опухоли на 5-6 см.
| Хирургическое лечение рака прямой кишки |
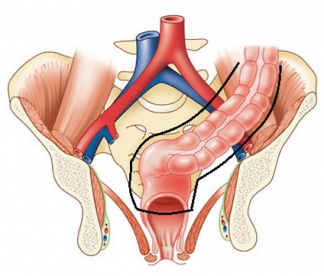 |
| Резекция части прямой кишки |
| Хирургическое лечение рака |
 |
| Удаление части прямой кишки |
Данный этап операции особенно важен, так как адекватность и полнота его выполнения является важнейшим фактором для профилактики местного рецидива (из околопрямокишечных лимфатических узлов). Адекватная и полная лимфодиссекция с учетом основного пути лимфооттока также является очень важным фактором профилактики локорегионарных рецидивов, ассоциированных с заболеванием регионарных лимфатических узлов. Она достигается за счет высокой перевязки нижней брыжеечной артерии у места её отхождения от брюшной аорты.
| Операция при раке прямой кишки |
 |
| Циркулярный сшивающий аппарат |
Завершается операция формированием межкишечного анастомоза (соустья) между оставшейся частью прямой кишки и вышележащим отделом толстой кишки (чаще всего с сигмовидной кишкой). Анастомоз формируется либо с помощью ручного шва, либо с помощью специальных сшивающих аппаратов циркулярного шва. Тем самым восстанавливается непрерывность кишечной трубки.
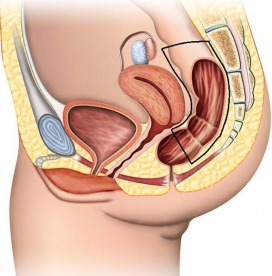
На протяжении длительного периода времени операцией выбора с позиции соблюдения принципов онкологического радикализма при локализации опухоли в нижнеампулярном отделе прямой кишки была брюшно-промежностная экстирпация прямой кишки. Суть операции заключалась в удалении всей прямой кишки с окружающей её параректальной клетчаткой и вместе со сфинктерным аппаратом.
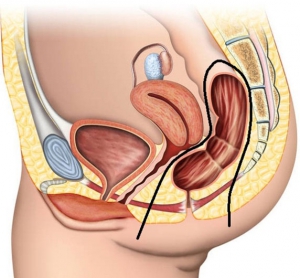 | 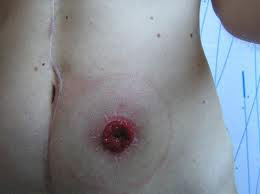 |
| Удаление прямой кишки при нижнеампулярной локализации | Формирование колостомы на передней брюшной стенке |
Операция завершается формированием противоестественного заднепроходного отверстия (колостомы) на передней брюшной стенке.
В настоящее время брюшно-промежностная экстирпация выполняется только при больших распространенных опухолях, которые располагаются глубоко в малом тазу и вовлекают мышцы анального сфинктера или в случае локализации опухоли на расстоянии 1-2 см от анального сфинктера.
В случае расположения опухоли на расстоянии 3 см и выше от анального жома возможно выполнение сфинктеросохраняющей операции, так называемой ультранизкой передней резекции прямой кишки. Суть операции заключается в том, что также удаляется прямая кишка вместе с окружающей параректальной клетчаткой в едином фасциальном футляре, высоко у аорты перевязывается нижняя брыжеечная артерия, а сама линия резекции прямой кишки проходит непосредственно над сфинктерным аппаратом.
Завершается операция как и при оперировании ректосигмоидного, верхне- и среднеампулярного отделов - формированием межкишечного анастомоза (соустья) между оставшейся частью прямой кишки и вышележащим отделом толстой кишки (чаще всего с сигмовидной кишкой). Анастомоз также формируется либо с помощью ручного шва, либо с помощью специальных сшивающих аппаратов, что позволяет восстановить непрерывность кишечной трубки.
Единственной особенностью этой операции является то, что её можно выполнить только лапароскопически или роботассистированно. Это связано с особенностями топографии прямой кишки, которая располагается в полости малого таза, в очень малом и узком по объему пространстве в окружении костей таза, крупных магистральных сосудов и нервных сплетений.
Раньше, при выполнении подобных операций традиционным способом, в послеоперационном периоде пациенты сталкивались с нарушением функции тазовых органов, в первую очередь у них были проблемы с мочеиспусканием. Сейчас, благодаря использованию малотравматичных эндовидеохирургических методов (лапароскопические и роботические операции на хирургическом комплексе Da Vinci) с их высокой четкостью и детализацией мельчайших структур можно выполнять бережные нервосохраняющие операции. Благодаря которым у больных не только не нарушается мочевыделительная функция, но и сохраняется способность получения полового удовлетворения (оргазма), что особенной важно для молодых пациентов.
| Роботоассистированное лечение рака прямой кишки |
 |
| Робот Да Винчи. Положение ассистента. |
| Робото ассистированная операция |
 |
| Положение оперирующего хирурга. |
По мнению большинства авторов, а также по результатам множества исследований установлено, что наиболее оптимальным местом использования роботоассистированных операций является так называемая хирургия малых пространств, к которым относится и малый таз.
В нашем стационаре выполняется весь спектр операций на прямой кишке как традиционным (открытым) методом, так и высокотехнологичными малотравматичными методами: лапароскопически и роботассистированно.
Наш стационар с его онкологическим отделением единственный в городе Санкт-Петербурге имеющий роботический комплекс DaVinci. Специалисты нашего отделения проходили стажировку в крупнейших клиниках и научных центрах США и Европы, накоплен серьезный собственный опыт выполнения такого рода операций.
Эти операции относятся к разряду высокотехнологичных, а потому дорогостоящих. Однако, благодаря наличию федеральных квот эти операции доступны всем нуждающимся в них.
Наиболее часто (примерно в 47% случаев) встречающийся рак терминальных отделов пищеварительного тракта - нижнеампулярный рак прямой кишки. В статье описаны особенности диагностики и лечения этого заболевания.

- Что такое нижнеампулярный рак прямой кишки
- Признаки и способы диагностики нижнеампулярного рака прямой кишки
- Особенности лечения нижнеампулярного рака прямой кишки
Что такое нижнеампулярный рак прямой кишки
Нижнеампулярный рак прямой кишки - это злокачественное новообразование, локализующееся на расстоянии от 4 до 7 см от анального сфинктера.
Признаки и способы диагностики нижнеампулярного рака прямой кишки
Симптомы рака прямой кишки данной локализации не имеют специфических, каких-либо индивидуальных особенностей, такие же признаки выявляются и при других расположениях опухолей:
- выделение слизи с примесью крови при дефекации;
- чувство неполного опорожнения прямой кишки;
- чхудшение общего самочувствия;
- боли, дискомфорт в области ануса.
Учитывая близкое расположение опухоли к анальному отверстию первостепенное значение имеет пальцевое обследование прямой кишки. Если вовремя проходить такой осмотр, с профилактической целью, можно выявить опухоль на начальных этапах ее развития. Чем раньше начато лечение, тем лучше прогнозы по излечению. Из инструментальных методов могут применять:
- ректороманоскопию;
- колоноскопию с биопсией участка новообразования;
- трансректальное УЗИ;
- магнитно-резонансную томографию (для определения степени регионарного метастазирования, наличия отдаленных метастазов в легких, печени);
- КТ;
Особенности лечения нижнеампулярного рака прямой кишки
Близкое расположение от анального канала делает практически невозможным выполнение органосберегающих операций (когда возможно сохранение сфинктера). Как правило, если принимается решение о проведении операции, то проводится брюшно-промежностная экстирпация прямой кишки с формированием колостомы. При выборе лечащим врачом вида оперативного вмешательства решающее значение (по убыванию) имеют:
- Гистологическое строение опухоли. Раковые опухоли из клеток низкодифференцированных, а также перстневидноклеточные опухоли - самые быстрорастущие, они чаще других видов раков (с разницей в 3 и более раз) поражают лимфоузлы и метастазируют.
- Наличие метастазов в близлежащих (регионарных) лимфоузлах.
- Глубина прорастания опухоли в стенку прямой кишки. Признак имеет одно из важнейших значений для определения прогноза выздоровления. Наибольший процент (до 80%) благоприятного прогноза дают опухоли, расположенные в слизисто-подслизистом слое, не глубже. И без выявленных метастазов.
- Величина опухоли.
При лечении рака, расположенного в нижнеампулярном отделе прямой кишки, перед операцией в клиниках хирургии показано проведение крупнофракционной гамма-терапии (облучения) опухоли. Особенно хороший отдаленный результат дает предоперационное применение этого метода на ранних стадиях рака. В последние годы получили развитие прогрессивные методы лечения с применением локальной гипертермии (то есть с помощью СВЧ-приборов повышается до 43 градусов по Цельсию температура в опухоли) при облучении. Что позволяет гамма-лучам наиболее разрушительно действовать именно на раковые клетки.
Рак прямой кишки – злокачественное новообразование, связанное с повышенным риском местного рецидива. Большая сложность объясняется непростыми анатомическими особенностями прямой кишки:
- Ограничением костными структурами таза;
- Расположением вблизи от мышц тазового дна и других органов;
- Наличием анального сфинктера, нескольких уровней кровоснабжения и оттока лимфы в различных направлениях.
Это ухудшает прогноз после лечения заболевания.
Врачи Юсуповской больницы проводят диагностику рака прямой кишки, ранних метастазов и рецидивов с помощью новейшей аппаратуры ведущих мировых производителей. Онкохирурги выполняют радикальные операции, иссекают опухоль в пределах здоровых тканей.
После операции назначают новейшие химиотерапевтические препараты, которые уничтожают раковые клетки. Первичный очаг и пути метастазирования облучают с помощью современных аппаратов для радиотерапии. Всё это в комплексе позволяет улучшить прогноз выживаемости после операции по поводу рака прямой кишки 2,3 и 4 стадии.
Особенности лечения рака прямой кишки
Врачи Юсуповской больницы проводят мультидисциплинарное лечение рака прямой кишки. Проводится радикальное или местное лечение, выполняются сфинктеросохраняющие операции или брюшно-промежностная экстирпация прямой кишки с открытого доступа или лапароскопическим путём. Для прогноза заболевания имеют значение следующие факторы:
- Опыт хирурга;
- Хирургическая техника;
- Оценка распространённости опухоли на предоперационном этапе.
Хирурги Юсуповской больницы имеют большой опыт выполнения оперативных вмешательств на прямой кишке, виртуозно выполняют все разработанные сегодня операции. До начала хирургического лечения проводится комплексное обследование пациента. Оно включает анализ жалоб и истории развития болезни, пальцевое исследование прямой кишки, ректороманоскопию. Для определение регионарных и отдалённых метастазов выполняют ультразвуковое исследование, компьютерную и магнитно-резонансную томографию.
В соответствии с рекомендациями Национального Института Рака проводят предоперационную или послеоперационную лучевую терапию, в основном в комбинации с химиотерапевтическим лечением. Она улучшает локальный контроль над опухолью, несмотря на то, что не всегда увеличивает общую выживаемость при раке прямой кишки.
Для того чтобы улучшить прогноз выживаемости при раке прямой кишки в Юсуповской больнице во время операции определяют проксимальную границу прямой кишки (место слияния теней). Эндоскопическое определение наиболее важно для назначения неоадъювантной терапии в случае, если опухоль находится на расстоянии 15 см над краем анального канала по отметкам на ригидном ректоскопе.
Классификация рака прямой кишки tnm
В России принята TNM классификация рака прямой кишки. Выделяю 4 стадии рака прямой кишки.
На стадии Т4 новообразование прорастает в окружающие органы и ткани или серозную оболочку при локализации в верхнеампулярном отделе прямой кишки и ректосигмоидном отделах ободочной кишки (покрытых брюшиной). Т4а обозначает прорастание висцеральной брюшины, Т4б – прорастание в другие органы.
Критерий N – лимфатический узел. Nх говорит о том, что недостаточно данных для оценки регионарных лимфатических узлов. Если нет поражения регионарных лимфатических узлов, состояние обозначают как N0. При N1имеются метастазы в 1-3 регионарных лимфатических узлах:
- N1а – в одном регионарном лимфатическом узле;
- N1б – в двух или трёх лимфатических узлах;
- N1с – имеются диссеминаты в брыжейке без поражения регионарных лимфатических узлов;
- N2 – метастазы в более чем трёх регионарных лимфатических узлах;
- N2а – поражено 4-6 лимфатических узлов;
- N2б – метастазы в семи и более лимфатических узлах.
Критерий M обозначает наличие метастазов:
- МО – отсутствуют признаки отдалённых метастазов;
- М1 – есть отдалённые метастазы;
- М1а – наличие отдалённых метастазов в одном органе;
- М1б – отдалённые метастазы присутствуют более чем в одном органе или по брюшине.
Нулевая стадия рака прямой кишки устанавливается в случае Тis, N0, M0. Первая стадия определяется как T, N0, M0. При IIA стадии ситуация выглядит как Т3, N0, M0, IIB –Т4а, N0, M0, IIC – Т4б, N0, M0. Рак прямой кишки 3 стадия имеет 3 варианта течения:
- IIIA – Т1 – Т2, N1/ N1с M0 или Т1 N2а M0;
- IIIB –Т3 – Т4а N1/ N1с, M0, Т2 – Т3 N2а M0 или Т1 – Т2 N2б M0;
- IIIС – Т4а N2а M0, Т3 - Т4а N2б M0 или Т4б, N1 – N2, M0.
Симптомы рака прямой кишки
На начальной стадии заболевания рак прямой кишки имеет бессимптомное течение. Его выявляют во время рутинного обследования. Наиболее частыми признаками злокачественной опухоли прямой кишки являются следующие симптомы:
- Примесь крови в кале;
- Изменение частоты, консистенции и формы стула;
- Запоры, чередующиеся с поносами;
- Боль в животе;
- Тенезмы (постоянные, режущие, тянущие, жгущие боли в области прямой кишки, без выделения кала).
Боль в прямой кишке полости таза является грозным симптомом. На поздней стадии развития рака прямой кишки возникают осложнения:
- Массивное кровотечение;
- Толстокишечная непроходимость;
- Прободение;
- Прорастание в другие органы;
- Формирование ректовагинального, прямокишечного или ректопузырного свища.
Лимфоваскулярная инвазия, периневральная инвазия, наличие депозитов опухоли вне лимфоузлов относятся к отрицательным прогностическим факторам. При раке прямой кишки 4 стадии продолжительность жизни небольшая.
Прогноз выживаемости при раке прямой кишки
Определение стадии рака прямой кишки имеет первостепенное значение для выработки показаний к оперативному вмешательству, поскольку лучшего способа лечения не существует. Для локализованных опухолей вероятность излечения выше. Вовлечение в патологический процесс регионарных лимфатических узлов резко снижает благоприятный прогноз. Важными показателями являются размер новообразования и глубина его прорастания. Некоторые факторы взаимосвязаны: чем больше размер опухоли, тем более вероятен риск метастазирования в регионарные лимфоузлы.
При выявлении рака прямой кишки первой стадии, или стадии IIA вероятность полного излечения составляет 90%. При стадии II B прогноз пятилетнее выживаемости ухудшается до 70%. Если диагностирован рак прямой кишки 3 стадия, излечиваются 50% больных. Даже при наличии опухоли четвёртой стадии имеют шанс излечиться от 10% до 20% больных. Если вторичные очаги поражения образовались в лёгких или костях, прогноз будет чрезвычайно неблагоприятным. Рак прямой кишки обычно распространяется сначала в лимфатические узлы, а затем – в печень. Если в печени определяется единственный метастаз, его удаляют хирургическим путём. Когда у пациента выявлена высокодифференцированная аденокарцинома прямой кишки, прогноз оптимистичный.
Лечение рака прямой кишки
Когда диагноз и стадия рака прямой кишки не вызывают сомнений, профессора и врачи высшей категории на заседании экспертного совета принимают решение о тактике лечения. Применяют хирургическое лечение, облучение новообразования до и после операции. Химиотерапию проводят в соответствии с международными общепринятыми стандартами.
Пациентам Юсуповской больницы доступны все самые современные методы лечения рака прямой кишки, включая такие, как брюшно-промежностная экстирпация прямой кишки лапаротомическим или лапароскопическим методом, колостомия, хирургическое удаление метастазов в печени.
Брюшно-промежностная экстирпация прямой кишки выполняется под общей анестезией. Сначала хирург-онколог выполняет рассечение передней брюшной стенки и производит отсечение сигмовидной кишки на 10-15 см выше новообразования. Затем нисходящий участок сигмовидной кишки выводит наружу и подшивает к брюшной стенке, формируя колостому для последующего вывода каловых масс.
Затем накладывает швы на рану и выполняет доступ через промежность. Сначала выполняется круговой разрез тканей вокруг заднего прохода, потом удаляет прямую кишку и окружающие её ткани. Промежность наглухо ушивает. После операции прогноз пятилетней выживаемости хороший.
Колостомия – операция, при которой формируется специальное отверстие, которое называется колостома. Через него из организма удаляются каловые массы. Оперативное вмешательство производится после удаления прямой кишки. При необходимости, выполняется пластика прямой кишки. Операции проводят (в абсолютном большинстве случаев) малотравматичным лапароскопическим методом.
Паллиативные резекции выполняются при наличии отдалённых метастазов рака. Они помогают предупредить в послеоперационном периоде такие осложнения, как кровотечения из распадающейся опухоли, выраженный болевой синдром, зловонные, раздражающие ткани кишечные выделения. Тем самым улучшается качество жизни запущенных онкологических больных.
Химиотерапия является одним из методов комбинированного лечения рака прямой кишки. Пациентам проводят адъювантную (дополнительную) химиотерапию после операции при поражении опухолью регионарных лимфатических узлов. Иммуномодулирующая терапия заключается в назначении пациентам после хирургического лечения при отсутствии метастазов в регионарных лимфоузлах цитостатика и иммуномодулятора.
Лучевая терапия используется в качестве предоперационного метода лечения рака прямой кишки (для уменьшения стадийности рака). Облучение проводят после операции для сокращения частоты рецидивов. Радиотерапию используют в качестве основного метода лечения местнораспространённого неоперабельного рака прямой кишки.
Полную информацию о диагностике и лечении этого вида рака Вам предоставят специалисты контакт центра. Звоните по телефону Юсуповской больницы, клиника работает ежедневно и круглосуточно. Вас запишут на консультацию онколога в удобное для вас время.
Основной метод лечения рака прямой кишки — хирургический. При чем, этот метод предполагает калечащую операцию во время которой удаляется прямая кишка и, наиболее часто, при локализации в нижнеампулярном отделе — удаляется сфинктер. Больные вынуждены оставшуюся жизнь прожить с колостомой. И, к сожалению, колостомированный больной часто имеет психологический проблемы, а также проблемы, связанные с социальной и трудовой реабилитацией. Поэтому, если есть возможность этого избежать – нужно пробовать.

При обращении в клинику первичного больного проводится общая гипертермия с химиотерапией, чем мы добиваемся уменьшения размеров первичной опухоли и в последующем производится операция.
На лечение в клинику больные принимаются из любого региона России, СНГ и зарубежья. Пациенты могут приехать с сопровождающими, которым будет организовано проживание на территории больницы.
Рак прямой кишки: операции с сохранением функций сфинктера
Гипертермия с химиотерапией при раке нижнеампулярного и анального отдела прямой кишки позволяет в ряде случаев уменьшить опухоль настолько, что становится возможным провести сфинктеросохранную операцию и отказаться от вывода колостомы. После операции вновь проводится противоопухолевая терапия. Наблюдаем не только непосредственные результаты, но и хорошие показатели пятилетней выживаемости.
| Показатель выживаемости, % | 1 год | 3 года | 5 лет |
| Опухоли прямой кишки, 4-я стадия | 61,3 | 52,5 | 27,3 |
Результаты получены в клинике “К-тест” за 25 лет деятельности. Представленные цифры расчитаны для запущенного рака 4 стадии с обширными метастазами. Чем менее запущен рак, тем лучше показатели выживаемости.
Непосредственные результаты лечения гипертермией:
| Диагноз | Полная регрессия | Частичная регрессия | Стабили зация |
| Рак прямой кишки T2-4N0-2M1 в выборке – 245 чел. | 4,4 % | 26,7 % | 53,3 % |
Оценка проводилась через месяц после процедуры.
ПОЛНАЯ РЕГРЕССИЯ — полное исчезновение всех поражений.
ЧАСТИЧНАЯ РЕГРЕССИЯ — уменьшение размеров всех или отдельных очагов более чем на 50 %.
СТАБИЛИЗАЦИЯ — уменьшение очагов менее чем на 50 % при отсутствии новых поражений или увеличение не более чем на 25 %.
Рак прямой кишки с метастазами
Если к нам обращается больной с запущенной стадией, с неудалимой опухолью, то общая гипертермия является инструментом, с помощью которого удается перевести опухоль в операбельное состояние, уменьшить ее размеры, сделать выполнимой операцию. Здесь уже не идет речь о сфинктеросохранной операции, а о возможности сделать операцию в принципе, чтобы удалить опухоль.
Гипертермия с химиотерапией позволяет у части больных получать полную регрессию опухоли. Не только уменьшить размеры самой опухоли, провести операцию, но и уменьшить размеры метастазов рака в печени. Добиться исчезновения метастазов в печени или добиться частичной регрессии, когда метастазы в печени уменьшаются более, чем в два раза. Это говорит о серьезном повреждении жизнеспособности раковых клеток.
Если после 2-3 курсов проводимой химиотерапии в рамках стандартного лечения по ОМС нет заметной положительной динамики, улучшения самочувствия, уменьшения размеров опухоли и метастазов, то следует задуматься о необходимости усиления химиотерапии нагревом. Дальнейшее продолжение стандартной химиотерапии при отсутствии динамики, даже со сменой химиопрепаратов, приведет только к устойчивости опухоли прямой кишки к лекарствам.
Читайте также:

