Опухоль после операции шейного отдела
Шейный (цервикальный) отдел – самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
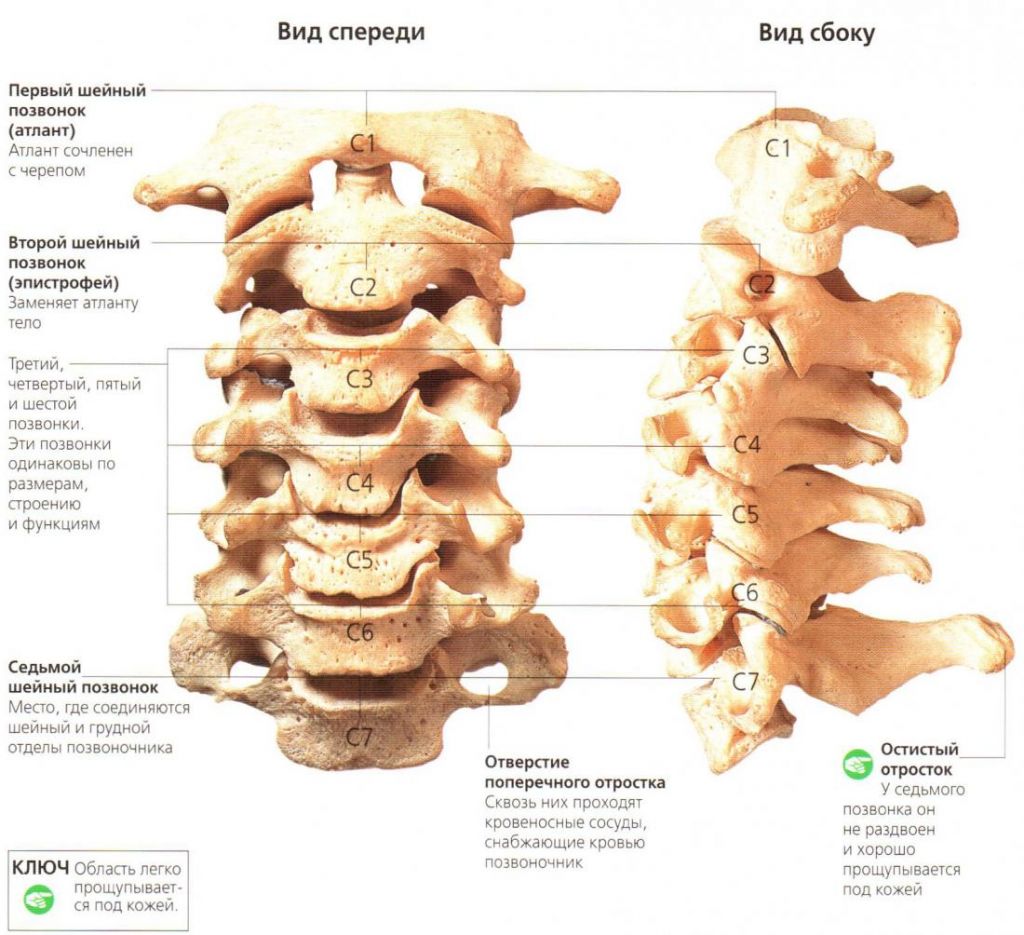
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
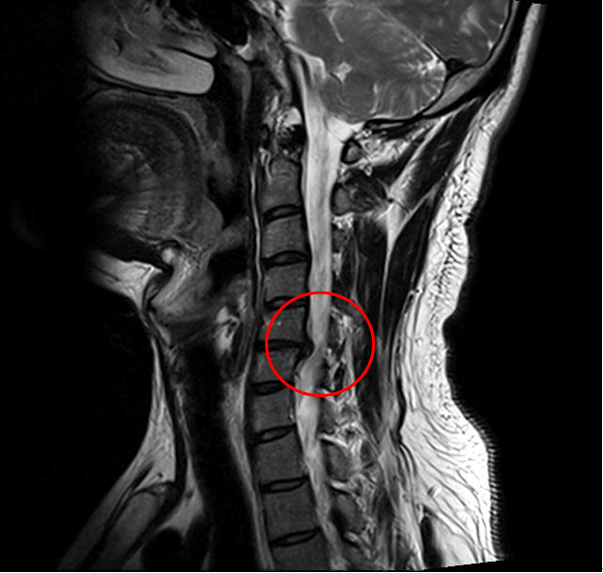
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
-
артродез (спондилодез) – неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
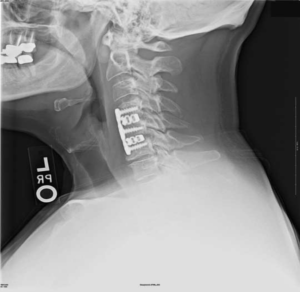
Импланты шейного отдела позвоночника на рентгене.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее – это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе – предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС – спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
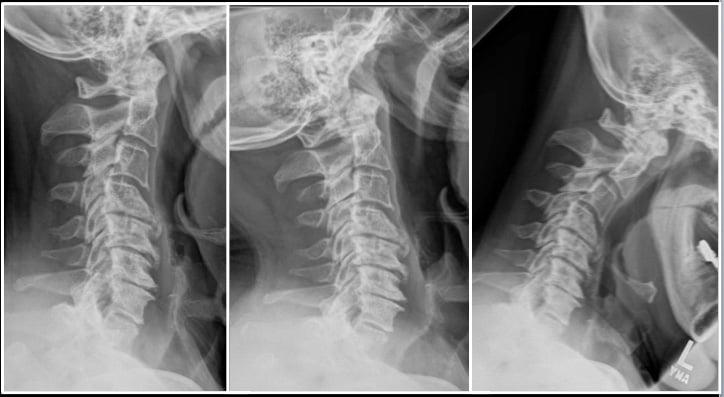
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
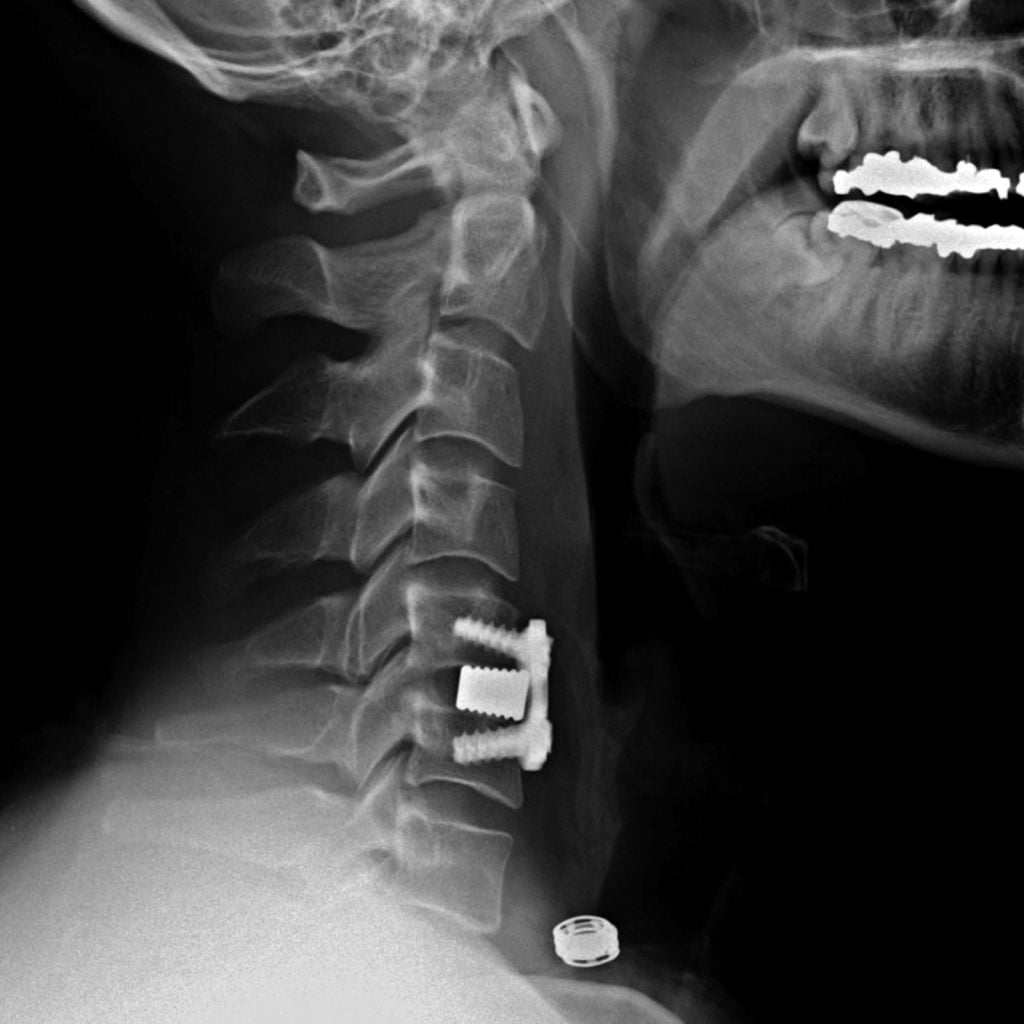
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей – в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
В верхней части хребта нередко травмируются ткани и развиваются болезни, при которых необходима операция на шейном отделе позвоночного столба. Нежелательно отказываться от рекомендуемого врачом хирургического лечения: патология может стать причиной инвалидности или смерти.
Операция на шейном отделе
Шея считается хрупкой структурой опорно-двигательного аппарата с малосильными мышцами. В ней расположены пищевод, трахея, щитовидка, лимфоузлы, множественная нервная, сосудистая сеть и мелкие позвонки C1─C7 с узким каналом для спинного мозга.

При болях или дискомфорте в шее рекомендуется обследоваться у вертебролога. В компетенцию этого врача входят все патологии позвоночника. Он также может выявить опухоли, заболевания прилегающих к нему нервов, кровеносных сосудов, структур лимфатической системы. Нередко доктор при обследовании шеи обнаруживает и причины вегетососудистой дистонии. Если выявленная патология пациенту угрожает смертью, инвалидностью или ухудшает качество жизни – врачи назначают операцию.
Вертебролог проконсультирует о целесообразности хирургического вмешательства на позвоночнике, оптимальном методе лечения и особенностях реабилитации. Если патология не связана со структурами хребта, доктор направит к другому узкоспециализированному врачу, в компетенцию которого входит обнаруженная болезнь.
Показания к спинальной хирургии
Операции на позвоночнике проводят только по строгим показаниям, когда патология вызвала паралич, сильный болевой синдром или несёт угрозу жизни.
Хирургическое лечение шейного отдела хребта рекомендуют при:
- злокачественных новообразованиях;
- большой опухоли;
- травме верхнего отдела хребта с разрушением или вывихом позвонка;
- протрузии, грыже дисков (локальная С5-С6, С6-С7, С4-С5, С7-Т, Шморля и другие виды);
- стенозе позвоночного канала;
- нарушении кровообращения в мозге при пережиме артерий ниже основания черепа;
![]()
спондилолистезе;- хордоме основания черепа;
- остеоид-остеоме;
- спондилллодисплазии;
- болезни Педжета;
- краниовертебральных или вертебральных аномалиях;
- полном разрушении позвонков и оголении участка спинномозговых оболочек.
Операцию проводят и при риске инвалидности, когда патологические процессы проявляются потерей чувствительности мягких тканей, онемением или другим нарушением функций опорно-двигательного аппарата или нервной системы.
Противопоказания к хирургическому лечению
Операции на позвоночнике в шейном отделе не проводят при постинсультном или постинфарктном состоянии, кардиопатологиях с тяжёлым клиническим течением, неоперабельных опухолях. Нельзя применять хирургическое лечение в период беременности, обострениях болезни, при инфекциях, декомпенсированных патологиях внутренних органов. Операции противопоказанны в случае плохой свёртываемости крови, дерматологических поражениях на шее, невыясненной причины болевого синдрома.
Виды операций на шейном отделе позвоночника
В спинальной хирургии есть открытые и малоинвазивные методы вмешательства. Каждый способ лечения отличается тактикой проведения и длительностью реабилитации.
Виды операции на позвоночнике в шейном отделе:
![]()
При спинальном стенозе (сужении пространства спинномозгового канала): декомпрессионная ламинэктомия, возможное сочетание с микродискэктомией, спондилодезом.- По удалению грыжи: дискэктомия, ламинэктомия, эндоскопическая операция, нуклеопластика.
- Реконструкционные операции: спондилодез, вертебропластика, протезирование, остеосинтез.
С помощью операции устраняют разрушение либо деформацию позвонков и/или дисков, удаляют опухоли, грыжи, очаги некротизации и прочие патологические процессы. Потерянные во время болезни функции хребта, нервов, сосудов и структур других систем организма восстанавливают комплексными методами реабилитации.
В ходе операции хирург через разрез над хребтом или с его боку делает резекцию: полностью или частично уменьшает деформированные участки позвонка, фасеточных сочленений и околосуставных связок, сухожилий. После удаления утолщённых дуг, остистых отростков, костных пластин, шпор (остеофитов) и прочих нарушений расширяется просвет канала спинного мозга, пространство для нервных ганглий, артерий. По окончании манипуляции применяют другие техники, или сразу ушивают рану.
В общей сложности операция при стенозе в сочетании с другими техниками длится в пределах 6 часов. Если спинальное сужение продолжалось недолго, то прогнозируют 97% эффективности вмешательства. При длительном стенозе шанс на выздоровление снижается до 80%.
В ходе операции через разрез удаляют диск и соединяют два смежные позвонки с их последующим сращением. В качестве фиксатора берут органический трансплантат (кость пациента или донора) либо искусственные имплантаты: гильзу, пластины, стержни, крючки, скобы и прочие приспособления.
Есть 3 вида операции. При классической дискэктомии доступ к повреждённому позвонку осуществляют через разрез спереди или сзади хребта. В ходе операции частично или полностью удаляют межпозвоночный диск, могут прижигать нервные корешки. Если убрали всю хрящевую ткань, то хирург дальше осуществляет спондилодез.
Микродискэктомия – малоинвазивная операция, при которой диск удаляют через разрез длинной 3 см. За манипуляциями следят с помощью микроскопа. В ходе процедуры отводят в сторону ганглии и удаляют диск.

При эндоскопической дискэктомии делают эпидуральную или местную анестезию, и используется эндоскоп. Доступ к межпозвонковому пространству осуществляют через разрез длиной до 2 см или сквозь 2─3 прокола величиной меньше 1 см, после чего удаляют грыжу или полностью диск.
Суть нуклеопластики заключается в удалении и разрушении пульпозного ядра, после чего выравнивается фиброзное кольцо и исчезает грыжа. В ходе операции внутрь диска сквозь кожу вводят иглу со специальным наконечником. Процедуру выполняют под местной анестезией, за манипуляцией следят через интраоперационную рентгенустановку.
- Радиочастотная абляция – центр диска разрушают электромагнитной волной.
- Вапоризация – ядро испаряют лазерным излучением световода.
- Коблация – выпячивание уменьшают воздействием холодноплазменного электрода.
- Гидропластика – центр диска разрушают струёй физраствора с последующим отсосом лишней жидкости и фрагментов ядра.
- Интервенционная дискотомия – ядро разрушают прибором с вращающимся элементом, затем вводят физраствор и делают пункцию, чтобы удалить остатки жидкости и хряща.
Длительность операции занимает 20─180 минут, в зависимости от объёма работы. Методы обладают одним недостатком – после хирургического лечения часто болезнь рецидивирует.

При полном разрушении хрящевой ткани между позвонков вставляют искусственный диск. Протез бывает частичным для ядра (стальной, гелевый, силиконовый), и полным, чтобы заменить всю межпозвонковую ткань. При правильной установке имплантата и отсутствии осложнений, он может прослужить до 20 лет. Затем искусственный диск нужно заменить.
Во время операции внедряют в тело позвонка либо ставят вокруг него крепящее устройство, чтобы ускорить срастание смежных участков хребта. Фиксаторы берут биологические (из костной ткани) или искусственные (металл, полимер и так далее). Крепящее устройство и винты подбирают по размеру позвонка.
Стоимость операции на позвоночнике в шейном отделе
В клиниках Москвы цена несложной операции начинается от 20 000 рублей. Но зачастую требуется провести хирургическое лечение по 2─3 методикам и/или использовать эндопротез. Это повышает стоимость операции до 80─450 тысяч рублей.
В зарубежных клиниках цены на операции нужно узнавать непосредственно у представителя медучреждения. В стоимость их лечения может входить не только лекарства, само вмешательство, реабилитационные процедуры, но и проживание, питание. Хорошие отзывы оставляют пациенты о ценовой политике и качестве услуг о клиниках Чехии.
Предоперационная подготовка пациента
На протяжении 10¬14 дней перед хирургическим вмешательством пациент заново проходит обследование аппаратными и лабораторными методами.
При повторной диагностике делают:
- рентген шейного отдела в 3 проекциях и/или МРТ;
- ЭКГ;
- общие и биохимические анализы крови, мочи;
![]()
коагулограмму;- миелограмму;
- дискографию;
- флюорографию (если истёк срок предыдущего снимка).
На протяжении подготовительного периода нужно бросить курить, жевать табак, нельзя употреблять противовоспалительные нестероидные средства, лекарства с разжижающим кровь свойством, спиртные напитки. За 12 часов до операции прекращают пить и есть.
Пооперационное лечение
Сразу после хирургического вмешательства больной несколько дней лежит в ортопедическом воротнике. В пооперационный период пациенту назначают противомикробные лекарства, антибиотики, НПВП, противоотёчные медпрепараты и болеутоляющие средства. Они предупреждают инфекции, отёки, воспаление тканей и другие осложнения и последствия манипуляции.
Восстановительный период
Реабилитация в среднем длится 60─180 дней, но при сложных операциях срок могут продолжить до года. В этот период пациент выполняет ЛФК, проходит процедуры физиотерапии.
- Лекарственная поддержка. Для ускорения регенерации костной и хрящевой ткани пациенту назначают приём витаминов, хондропротекторов.
- Ношение ортопедического воротника.
![]()
Физиопроцедуры. На втором этапе больному назначают электрофорез, терапию лазером, лечебными грязями и ультразвуком, чтобы снизить боль, снять воспаление, ускорить регенерацию тканей.- Физическая нагрузка. Массаж и ЛФК делают только врачи реабилитационного центра со 2 дня после операции. Начинают с минимальных нагрузок в положении лёжа, контролируя состояние пациента и степень болевого синдрома. По мере восстановления тканей задачи усложняются, и прооперированный человек сам делает гимнастику тела. Для шеи выполняют только рекомендованные врачом упражнения.
После сложного вмешательства или протезирования физическая нагрузка на шейный отдел ограничивается всю жизнь, а не только во время реабилитации.
Осложнения
При передней дискэктомии есть вероятность повреждения голосовых связок, нарушения целостности дыхательных путей или пищевода, инфицирования тканей спинномозгового канала. Отказ от спондилёза осложняется длительным сроком сращения позвонков.
При операции на шейном отделе хребта возможно повреждение нервных ганглий, утечка ликвора (спинномозговая жидкость), плохая стабилизация структур позвоночника. Нежелательным последствием является воспаление диска и прокол сосуда. К осложнениям анестезии относят инфаркт миокарда, инсульт, тромбоз и лёгочную эмболию.
Профилактика
Чтобы не нарушить восстановленный позвоночный столб в шейном отделе, первый месяц после операции нельзя принимать ванны, употреблять алкоголь, заниматься сексом, выполнять порывистые движения головой, туловищем, конечностями, бегать, прыгать, поднимать вес более 2 кг. Через 8 недель после вмешательства разрешается плавать.
Иногда низкую физическую активность поддерживают на протяжении всего реабилитационного срока – 2─12 месяцев. В целях профилактики заболеваний позвоночника через год после операции можно пройти лечение в санаториях, специализирующихся на вертебральных патологиях.
После радикальных операций показано проведение комплекса мероприятий по профилактике шока, пневмонии, нагноения операционной раны, расстройств мозгового кровообращения. К другим важным вопросам послеоперационного ведения больных относятся: организация и осуществление рационального питания после операций на органах полости рта и глотки, производство шинирования, уход за верхними дыхательными путями, стомой трахеи и трахеотомической трубкой и др.
Работы сотрудника лаборатории анестезиологии нашего института А. В. Суджяна показали, что полноценное парентеральное питание можно осуществить с помощью жировых эмульсий и аминокислот.
Противошоковая терапия, начатая еще в операционной, должна проводиться и в палате под наблюдением хирурга и анестезиолога. Для этого больных помещают в согретую постель и в течение нескольких часов после операции прикладывают к конечностям грелки. В палате продолжается внутривенное капельное введение 5% раствора глюкозы. Через носовые ходы или трахеотомическую трубку налаживается подача увлажненного кислорода. После расширенных операций нужно стремиться восполнить потерянную кровь; если тенденции к нормализации артериального давления не имеется, то переливание крови продолжается и в послеоперационной палате. Введение сердечных средств и анальгетиков производится в течение 2 суток через 6-8 часов.
Инъекции антибиотиков, проводившиеся до операции, следует продолжить и в послеоперационном периоде, однако после определения бактериальной чувствительности к ним.
В целях улучшения вентиляции легких и мозгового кровообращения вскоре после операции больные должны переводиться в полусидящее положение. Дыхательные упражнения проводятся несколько раз в день по 3-5 минут. Однако радикальные операции, особенно расширенные, по поводу злокачественных опухолей челюстно-лицевой области, щитовидной железы и гортани вызывают выраженное угнетение вентиляции и легочного газообмена в раннем послеоперационном периоде. Это показано исследованиями, проведенными в нашей клинике С. П. Свиридовой. Наиболее глубокое угнетение вентиляции и легочного газообмена установлено после оперативных вмешательств, приводящих к выключению верхних дыхательных путей из акта дыхания. В этих случаях в раннем послеоперационном периоде установлены наибольшие нарушения функционального состояния системы кровообращения, характеризующиеся снижением сократительной способности миокарда в результате кислородного голодания.
Исследования С. П. Свиридовой в клинике продолжил М. И. Попков. Занимаясь изучением мер профилактики изменений внешнего дыхания у онкологических стоматологических больных, он показал, что в раннем послеоперационном периоде в комплексе профилактических и лечебных мероприятий основная роль принадлежит борьбе с дыхательной недостаточностью. После операций по поводу злокачественных опухолей головы и шеи весьма важным в профилактике дыхательной недостаточности оказался лечебный наркоз. Его проведение должно входить в комплекс мероприятий вместе с дегидратационной терапией, тщательным туалетом верхних дыхательных путей. Повязки не должны вызывать повышения внутричерепного давления и нарушения регуляции дыхания.
Правильный уход за послеоперационной раной в значительной мере обеспечивает ее заживление. Однако хорошее заживление ран в основном обусловлено точным соблюдением анатомических структур и бережным отношением к тканям во время операции. Нередко отрицательно влияют на заживление раны предоперационное облучение и химиотерапия (особенно регионарная). Повязки мы сменяем на следующий день после операции. Узкие марлевые тампоны удаляем через 48 часов. Через оставленные резиновые дренажные трубки (сразу же после удаления тампонов) вводят по 200 000 ЕД пенициллина в 4-5 мл физиологического раствора. Резиновые трубки удаляют на 4-5-е сутки после операции.
Вопрос о вставании больного с постели после радикальной операции лучше решать индивидуально. Сроки эти очень часто удлиняются в связи с возрастом больного, сопутствующими заболеваниями, особенностями операции и послеоперационного периода. Необходимо учитывать также явления отека мозга и нарушения мозгового кровообращения (головные боли, тошнота и др.) и интенсивность, длительность цианоза и отека лица.
Среди наиболее тяжелых и грозных осложнений в послеоперационном периоде мы наблюдали следующие.
Затрудненное дыхание, асфиксия . Развиваются обычно после расширенных и комбинированных операций на органах полости рта и иссечений шейной клетчатки, удаления распространенных опухолей щитовидной железы и т. д. После таких операций мы стремимся в конце вмешательства произвести трахеотомию и поставить на несколько дней трубку. Нередко мы ставим ее перед началом основной операции и используем для проведения наркоза. Такая тактика резко уменьшила количество срочных трахеотомий. В тех случаях, когда в ближайшем послеоперационном периоде развивается затрудненное дыхание (вызванное разными причинами) и при проведении консервативной терапии оно прогрессирует, мы также производим трахеотомию. Благодаря этой тактике мы не наблюдали ни одного случая смерти от асфиксии. Мы полностью разделяем точку зрения Д. А. Арапова и Ю. В. Исакова, что трахеотомию следует рассматривать как весьма эффективный лечебный метод при неотложных состояниях.
Следует отметить, что мы неоднократно наблюдали затрудненное дыхание и асфиксию после перевязки наружной сонной артерии, выполнявшейся под местной новокаиновой анестезией. Асфиксия в таких случаях развивалась медленно на фоне общего беспокойства. Состояние больных становилось настолько угрожающим, что мы вынуждены были прибегнуть к трахеотомии. Только после этого производилась радикальная операция, которая не отличалась ни в клиническом, ни в топографо-анатомическом отношении от подобных вмешательств у других больных. Видимо, рефлекторная асфиксия явилась результатом недостаточного обезболивания области бифуркации общей сонной артерии, когда больные жаловались на боли при выделении наружной сонной артерии и вели себя беспокойно. Через 2-4 суток трахеостомическую трубку удаляли и заживление наступало без осложнений. Кстати, затрудненное дыхание наблюдается также после перевязки и резекции наружной сонной артерии (операция Н. Н. Петрова) при опухолях гайморовой полости, языка и др. Поэтому местную новокаиновую анестезию нужно проводить более тщательно, послойно, с учетом фасциально-футлярного строения шеи.
Ранение грудного протока . С такими осложнениями мы встретились около 10 раз. Нужно сказать, что тактика при ранении шейного отдела грудного протока до сих пор окончательно не решена.
Имеется мнение, что при ранении нужно прошить и завязать проток. Другие считают, что достаточно наложить пристеночную лигатуру. М. Н. Фивейская, А. С. Лурье, Н. И. Махов экспериментально и в клинике показали, что поврежденный грудной проток можно пересадить в рядом лежащую вену (например, позвоночную). Многие являются сторонниками тугой тампонады марлей. А. П. Кияшов на основании экспериментов утверждает, что лучшим способом остановки истечения лимфы является тампонада раны мышечным лоскутом на ножке. Возможность использования мышечного лоскута в клинике подтвердили Slaughter и Southwick. Имеются и другие способы остановки истечения хилезной жидкости: тампонада фибринной пленкой, применение рентгенотерапии.
Мы считаем, что при повреждении грудного протока во время операции нужно его немедленно перевязать во избежание попадания в рану лимфы и инфицирования ее. К месту лигатуры грудного протока и на время операции следует подвести большой марлевый тампон и продолжить операцию. Перед наложением швов на кожу марлевый тампон из надключичной области следует удалить и место расположения грудного протока затампонировать мышечным лоскутом на питающей ножке.
Нарушение мозгового кровообращения . После резекции внутренней яремной вены, а иногда и после иссечения клетчатки вокруг нее развивается застойный цианоз лица и отек. Эти осложнения наблюдаются у многих больных, однако степень их развития различна. Обычно вскоре после операции определяется цианоз лица, который у разных больных держится от 10-12 часов до 3 суток. Одновременно с цианозом развивается отек той половины лица, на стороне которой производилась операция. Обычно с увеличением отека постепенно исчезает цианоз лица. Иногда к вечеру после операции определяется умеренный отек, который в последующие дни не увеличивается. В других случаях отек начинает развиваться лишь на 2-3-й сутки и достигает максимальных размеров только к 15-18-му дню. Отек лица, как правило, бывает умеренный, а порой и незначительный и не зависит от возраста и общего состояния больных. Мы наблюдали больных, у которых после операции Крайля и других расширенных оперативных вмешательствах отек лица стал развиваться на 6-е сутки. Отек был небольшим, не изменялся в течение примерно 20 дней, и пациенты были выписаны домой. Затем отек лица стал увеличиваться и достиг значительной степени, в связи с чем встал вопрос о повторной госпитализации. Постепенно отек уменьшился, но полностью не исчез даже спустя 6 месяцев. У других оперированных отек постепенно исчезает, однако легкая пастозность тканей сохраняется долго.
Интенсивность отека лица безусловно зависит от индивидуальных особенностей венозной и лимфатической систем головы и шеи. У наших больных, видимо, компенсация оттока венозной крови и лимфы из черепа была удовлетворительной, так как серьезные расстройства мозгового кровообращения наблюдались редко. Лишь у некоторых больных спустя 8-15 дней после операции наблюдалась кратковременная потеря сознания, которая обычно наступала во время дефекации. Поэтому в комплексе послеоперационного ухода важное место отводится нормализации функции желудочно-кишечного тракта.
В целях улучшения мозгового кровообращения, особенно если к концу операции появляются такие признаки нарушения оттока венозной крови, как инъекция склер и сильный цианоз лица, производят небольшое поднятие головы. По мере того как больной выходит из состояния наркоза, мы переводим его, как указывалось выше, в полусидящее положение. Одновременно приступаем к выполнению комплекса лечебных мероприятий, описанных в разделе послеоперационного ухода.
Нагноение послеоперационных ран . Оно наблюдается чаще у ослабленных больных, которым ранее проводилась неоднократная лучевая терапия большими дозами. Такие осложнения, особенно на шее, весьма опасны. Поэтому чем раньше будет широко открыта и дренирована рана при одновременной энергичной местной и общей терапии (антибиотики, сердечные и т. д.), тем реже будут развиваться другие осложнения (глоточные свищи, кровотечения, пневмония и т. д.).
Кровотечения при аррозии общей сонной артерии . Это осложнение обычно смертельно. По нашим данным, они развиваются чаще в период стихания воспаления и вялого гранулирования ран шеи. В этих случаях в одной из стенок раны расположена сонная артерия и четко определяется ее пульсация. При наступившем аррозивном кровотечении из общей сонной артерии мы успели у 6 больных перевязать артерию и у 3 наложить сосудистый шов (у одного из них через день пришлось также перевязать общую сонную артерию). В остальных случаях, а их большинство, кровотечения заканчивались гибелью больных. Следует отметить, что все больные, которым удалось остановить кровотечение, остались живы. Благополучно завершились также операции у 2 больных, описанных В. В. Лазо и А. А. Емельяновым, которым при аррозии общей сонной артерии были наложены сосудистые швы. Возможно, в тех случаях, когда стенка сосуда на каком-то протяжении находится в длительно заживающей ране шеи и может развиться аррозивное кровотечение, следует заранее активно вмешаться: мобилизовать этот участок артерии, наложить сосудистые швы и прикрыть их мышечным лоскутом, выкроенным из рядом расположенных мышц шеи.
Пневмоторакс и эмфизема средостения . Это осложнение редко встречается при операциях на шее.
При раке щитовидной железы и операции Крайля часто удаляются паратрахеальные узлы, спускающиеся в средостение, метастазы в надключичной области. При этом иногда ранится плевра. Однако пневмоторакс бывает и без механического повреждения купола плевры и вскрытия средостения, как это имело место у нашего больного А., 42 лет. Под интубационным наркозом произведены тиреоидэктомия по поводу рака и операция Крайля справа с удалением загрудинного узла; последний удален довольно легко. Через два часа диагностирован двусторонний пневмоторакс и пневмомедиастинум. Наложенная постоянная активная аспирация воздуха из плевральной полости привела к выздоровлению. Полностью исключить механическое повреждение плевры нельзя, так как вмешательство в средостении было. Несмотря на то что во время операции не обнаружено изменения дыхания и самостоятельное дыхание восстановилось за полчаса до окончания операции, а симптомы пневмоторакса и эмфиземы средостения развились через 2 часа после операции, можно предположить, что у больного наступил отек гортани, ларингоспазм, повысилось внутригрудинное отрицательное давление и произошел разрыв имевшихся у него старых сращений (в анамнезе туберкулез легких).
По данным Мемориального госпиталя США, из 18 больных с пневмотораксом и эмфиземой средостения двое умерли в первый день после операции на щитовидной железе и шейной эксцизии. Из упомянутых 18 больных лишь у одного осложнение возникло в результате вскрытия верхушки плевры. По поводу этих осложнений в литературе доминируют две точки зрения: разрыв медиастинальной плевры происходит вследствие высокого внутримедиастинального давления или является следствием легочной интерстициальной эмфиземы. Эти осложнения даже при своевременной диагностике - тяжелые и опасные. Лучшим методом лечения является постоянный дренаж плевральной полости.
Нужно иметь в виду, что после радикальных операций по поводу злокачественных опухолей области головы и шеи иногда развиваются и многие другие осложнения (воздушная эмболия, медиастинит, остеомиелит и т. д.).
Читайте также:





