Нейрохирургические операции при опухолях головного мозга

- Показания и противопоказания к операции
- Разновидности операции по удалению опухоли
- Трепанация черепа
- Эндоскопия
- Стереотаксическая трепанация
- Иссечение отдельных костей черепа
- Подготовка к операции
- Проведение операции
- Открытая операция
- Эндоскопия
- Стереохирургия
- Послеоперационный период
- Возможные осложнения
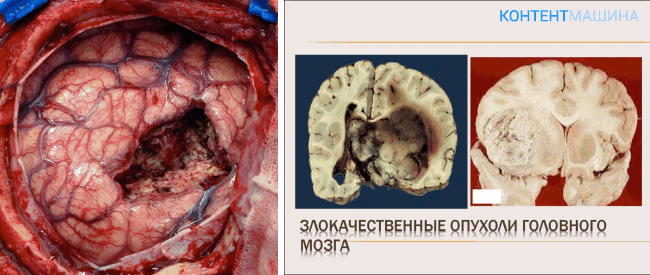
Доброкачесвенные или злокачественные новообразования могут локализоваться в различных отделах головного мозга. Приоритетным методом лечения патологии является удаление опухоли головного мозга проведением операции на мозг. Так как опухоль ограничена соседними тканями, ее развитие приводит к сдавливанию мозговых центров и функциональным нарушениям в соответствующих структурах. В 2% случаев новообразование становится причиной летального исхода.
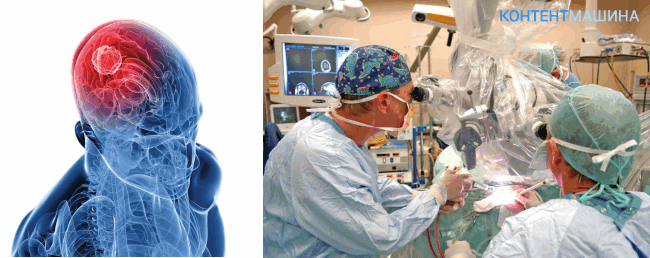
Показания и противопоказания к операции
Операция показана в следующих случаях:
- активно развивающаяся опухоль;
- опухоль, не имеющая тенденций к росту, но негативно влияющая на отделы мозга, т. е. сдавливает и блокирует сосуды, нервные стволы, рецепторы;
- новообразование расположено в легкодоступном сегменте мозга и вероятность развития осложнений после операции минимальна;
- доброкачественная опухоль, при развитии которой повышается шанс ее перерождения в злокачественную форму.
Несмотря на то, что только консервативное лечение практически в 100% случаев заканчивается летально, иногда врачи отказывают пациенту в операции.
Такое решение принимают в случаях, когда хирургическое вмешательство опасно из-за наличия фоновых патологий:
- пожилого возраста пациента;
- общего истощения организма;
- метастазов в окружающие ткани;
- опухоль находится в труднодоступном месте;
- прогноз выживаемости после удаления ниже, чем прогноз выживаемости с новообразованием.
Разновидности операции по удалению опухоли
При наличии опухоли в головном мозге требуется ее радикальное удаление. Из-за чего хирургическое вмешательство становится травматичным и, зачастую, невозможным. В особенности если рядом с новообразованием расположены жизненно важные отделы.
Но даже при условии максимального иссечения тела опухоли хирург должен провести процедуру не задев здоровые ткани.
Методы удаления опухолей головного мозга:
- трепанация черепной коробки;
- эндоскопия;
- стереотаксическая трепанация;
- иссечение отдельных костей черепа.
Трепанация черепа или краниотомия – это операция, при которой хирургический доступ к рабочей области формируют непосредственно на черепной коробке, создавая отверстие.
При создании прямого доступа для инструментов специалист удаляет часть костных тканей вместе с надкостницей.
Трепанация является классической методикой. Общая длительность процедуры составляет от 2 до 4 часов.
По завершении операции отверстие в черепе перекрывают ранее удаленным костным фрагментом и фиксируют при помощи титановых пластин и винтов.
ВНИМАНИЕ! Особенно опасны операции краниотомии с доступом в основании черепа — части черепа, поддерживающей нижние отделы головного мозга.
Эндоскопическая трепанация проводится при помощи эндоскопа, вводимого внутрь черепной коробки через небольшое отверстие.
Он оснащен микрооптическим оборудованием, подающим изображение на монитор и позволяющим контролировать ход операции.
По завершении основных манипуляций на головном мозге удаленные ткани вынимают из черепной коробки при помощи микронасоса или электропинцета.
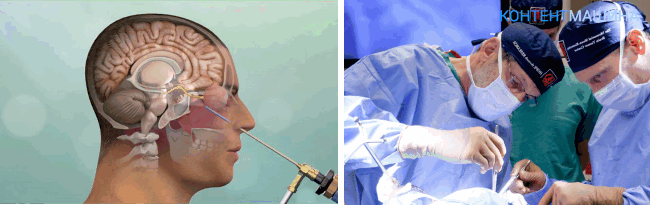
Иссечение новообразования путем стереотаксической операции не требует открытого вмешательства.
Вместо привычного хирургического скальпеля используется луч гамма-излучения, фотонов или протонов. Этот световой пучок излучения разрушает опухоль.
Метод широко применяют при раке головного мозга.
ВНИМАНИЕ! Стереотаксическая операция безболезненна и не требует наркоза.
Операция является разновидностью краниотомии.
Во время хирургического вмешательства удаляют некоторые кости черепа для организации доступа к опухоли.
Но по завершении манипуляций костный лоскут не возвращают на место, а удаляют навсегда.
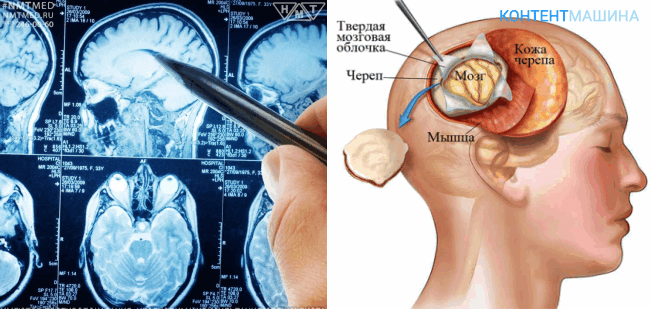
Подготовка к операции
Важнейший этап подготовки к операции – изучение опухоли и места ее локализации. А также разработка стратегии удаления опухоли головного мозга.
В медицине существуют две противоположные стратегии:
- иссечение тканей новообразования с полным сохранением функций мозга — чревато рецидивами;
- иссечение тканей новообразования в полном объеме, вплоть до здоровых тканей — высокий риск повреждения здоровых тканей мозга.
При наличии показаний перед хирургическим вмешательством проводят подготавливающие процедуры:
- понижение внутричерепного давления при помощи препаратов или уже на операционном столе, в ходе операции;
- стабилизация организма — действия, направленные на восстановление нормальных показателей давления, сердечной и легочной деятельности;
- биопсия — забор тканей новообразования с целью провести предварительные исследования изъятого материала.
В обязательном порядке все пациенты проходят следующие обследования:
- КТ;
- МРТ;
- флюорографию;
- ангиографию;
- анализы крови и мочи.
Проведение операции
В большинстве случаев удаление опухоли головного мозга требует операции с использованием общего наркоза.
Исключение составляет только стереотаксическое вмешательство.
Но иногда хирургу требуется, чтобы пациент не был погружен в сон и мог взаимодействовать с врачом. Специалист задает вопросы и проверяет, как функционируют центры, отвечающие за речь, восприятие, память и т.д.
С помощью йода врач наносит на голову пациента разметку. Обозначается линия, соединяющая уши и перпендикуляр от переносицы до черепного основания.
Полученные квадраты делятся на еще более мелкие сектора. В месте разреза также наносится разметка.
Когда приготовления завершены врач совершает надрез мягких тканей и запаивает кровоточащие сосуды посредством электрического тока. Затем костные ткани подлежат трепанации.
Когда костный фрагмент удален, хирург может удалить новообразование тупым методом. Сосуды, сообщенные с новообразованием, пересекаются и прижигаются.
Если опухоль оказалась слишком обширной или доступ был рассчитан неверно, врач может прибегнуть к вторичной резекции кости.
Если опухоль проросла в костную ткань, перед возвращением костного лоскута хирург пытается удалить с него ткани новообразования.
ВНИМАНИЕ! Если костный фрагмент поражен раковыми клетками, вместо иссеченной кости пациенту устанавливают титановый протез.
На финальном этапе операции титановый барьер или костный фрагмент закрепляются на черепе, а мягкие ткани сшиваются.
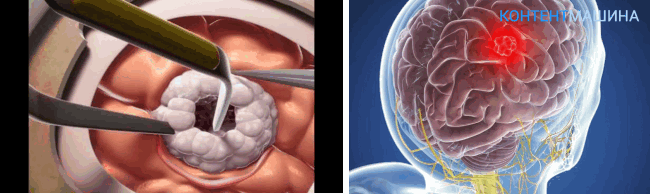
Техника проведение процедуры отличается от открытой методики.
Больной также находится под наркозом. В операционном зале находятся ЛОР и хирург.
Исходя из места расположения опухоли, хирургический доступ организуют через носовую полость или через искусственно сформированный ход в ротовой/носовой полости.
К опухоли поводят эндоскоп, передающий изображение на экран монитора. Аппараты УЗИ, рентген и МРТ обеспечивают дополнительный контроль.
ВНИМАНИЕ! Иногда введение или удаление эндоскопа приводит к развитию кровотечений. В таком случае, чтобы спасти пациента, врач может перейти к открытой операции.
На подготовительном этапе для пациента изготавливают индивидуальные иммобилизирующие элементы.
Затем создается трехмерная копия опухоли, которая позволяет рассчитать параметры облучения.
Лечение длится от трех до пяти дней. Один лечебный сеанс занимает от получаса до полутора часов. Наркоз и реабилитация не требуются.
Послеоперационный период
После операции больной минимум 24 часа находится в палате интенсивной терапии, где его состояние подвергается непрерывному мониторингу. Затем пациент поступает в отделение нейрохирургии.
Если в результате операции некоторые функции мозга были нарушены, пациент проходит социальную адаптацию и обучение различным навыкам.
В процессе реабилитации пациент должен придерживаться рекомендаций врача:
- регулярно менять повязки;
- не мочить волосистую часть головы до удаления скоб;
- не мыть волосы раньше чем через 2 недели после операции;
- минимум 3 месяца не летать самолетами;
- в течение года не заниматься спортом, подразумевающим получение и нанесение ударов;
- избегать ситуаций, провоцирующих стрессовые состояния;
- не контактировать с химикатами;
- не употреблять спиртные напитки.
Если была удалена доброкачественная опухоль, послеоперационная терапия сводится к приему лекарственных препаратов.
После удаления злокачественной больному может понадобиться лучевая или химиотерапия.
Возможные осложнения
Распространенными последствиями хирургических вмешательств на головном мозге считаются:
- эпилептические приступы;
- частичное нарушение функций мозга в отдельных сферах жизнедеятельности;
- падение зрения.
Такие симптомы связаны с нарушением связей в нервных волокнах. С помощью длительной медикаментозной и физиотерапевтической коррекции можно добиться полного восстановления функций ЦНС.
- паралич;
- расстройство работы ЖКТ;
- инфекционные поражения прооперированного участка;
- расстройство работы вестибулярного аппарата;
- нарушение речевой функции и памяти.
Расстройство высшей мозговой деятельности наблюдается лишь у 6% пациентов, перенесших операцию.
Удаление опухоли головного мозга может повлечь у пациентов рецидивирующие новообразования.
Шансы повторного развития опухоли выше при неполном удалении атипичных тканей.
Ключевым методом диагностики новообразований головного мозга является магнитно - резонансная томография с контрастным усилением, позволяющая выявить опухоль, поставить предварительный диагноз и определить дальнейшую тактику лечения. Первым этапом лечения нейроонкологических заболеваний головного мозга часто становится нейрохирургическая операция. Целью нейрохирургического лечения является радикальное (полное) удаление опухоли с последующим определением биологии и ее гистологической структуры.
Объём хирургического вмешательства определяется возрастом пациента, локализацией опухоли и ее размерами.
Риски оперативного вмешательства зависят от степени вовлеченности в опухолевый процесс функционально важных зон головного мозга (корковые представительства речи, движения конечностей, подкорковые узлы, ствол мозга) и магистральных сосудов, кровоснабжающих мозг.
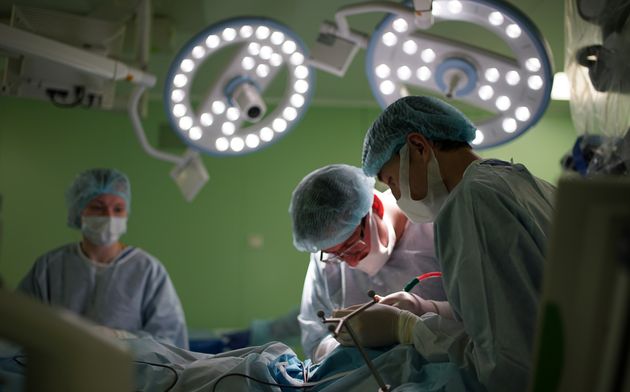
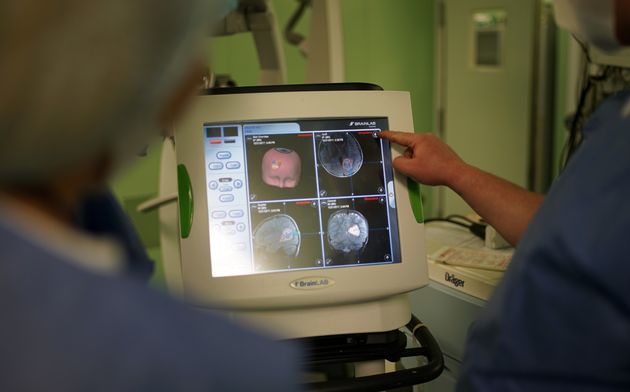
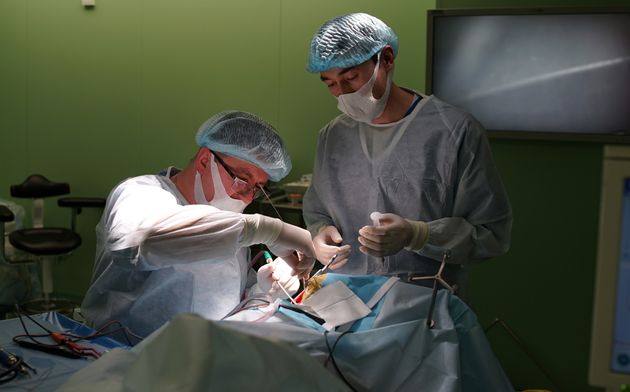
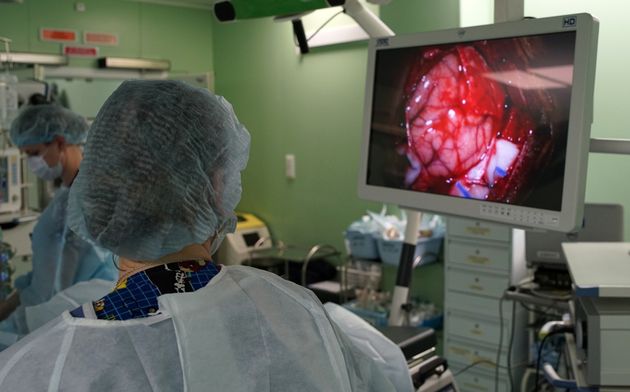
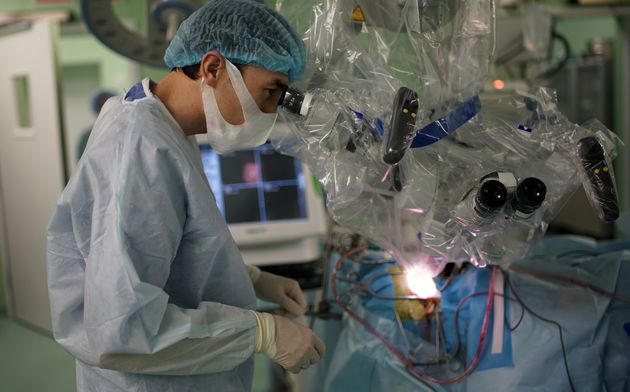
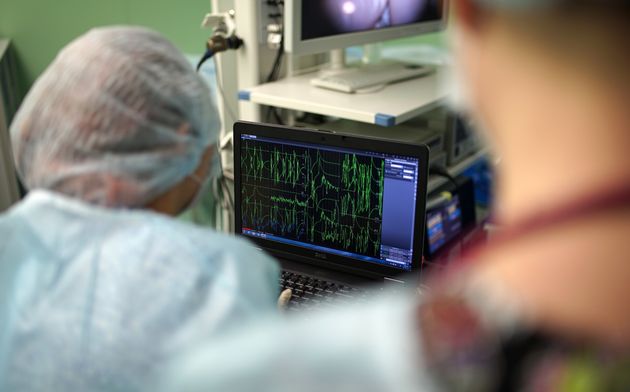
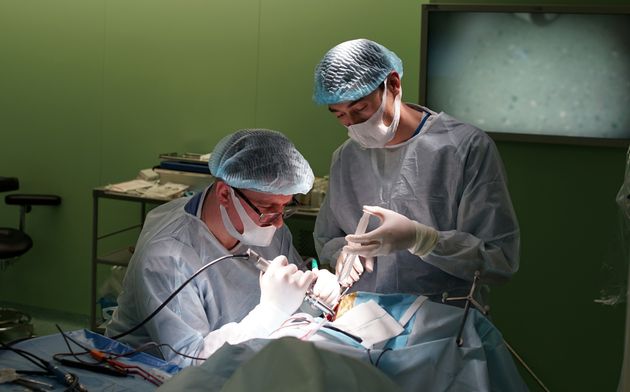
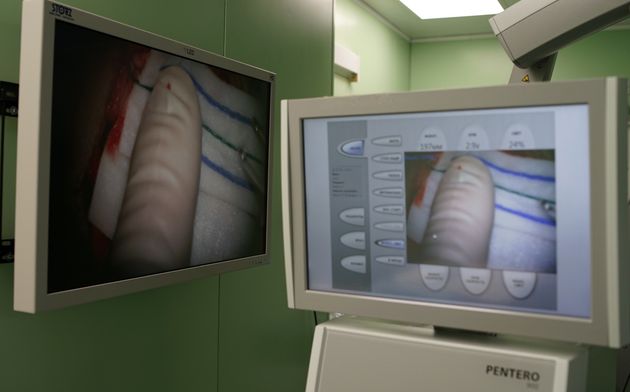
Использование современных технологий нейрохирургии (микроскоп, интраоперационная мультимодальная навигация, нейрофизиологический мониторинг) в настоящее время позволяют выполнять операции с максимальной безопасностью и высокой долей радикального удаления опухоли. В ряде случаев (диффузная опухоль, мультифокальное опухолевое поражение и др.) выполняется стереотаксическая биопсия или частичное удаление. По результатам гистологического диагноза принимается решение о проведении химиотерапии и лучевого лечения.
Нейрохирургическая операция
Стандартная нейрохирургическая операция состоит из нескольких основных этапов.
Голова пациента фиксируется в специальный головодержатель, с последующей регистрацией пациента в системе интраоперационной навигации, данное обстоятельство позволяет с максимальной точностью и минимальной травмотичностью выполнить подход к опухоли формируя экономное трепанационное окно в полость черепа. Удаление опухоли производится с использованием интраоперационного микроскопа, микрохирургического инструментария и под постоянным контролем нейрофизиолога.
После удаления опухоли выполняется остановка минимальных кровотечений. Костный лоскут укладывается на место дефекта и фиксируется. Мягкие ткани зашиваются рассасывающимся шовным материалом.
Удаление опухоли позволяется излечить от доброкачетственного опухолевого заболевания мозга и улучшить состояние пациента при злокачетсвенном процессе.
В первые сутки после операции проводится МРТ или КТ с целью контроля радикальности удаления и оценки возможных осложнений. На основе результатов морфологического исследования опухоли и консультации пациента определяется протокол последующего химио – лучевого лечения.
Стереотаксическая биопсия - биопсия, производимая с использованием стереотаксического метода .
Биопсия - ( от греч . bios — жизнь и ops — глаз , зрение ) , прижизненное иссечение частей тканей или органов для микроскопического исследования их в целях диагностики того или иного паталогического процесса .
Стереотаксический метод ( от стерео и греч . taxis - расположение ) - введение электродов в строго заданные участки глубоких структур мозга с исследовательскими , диагностическими и лечебными целями .

Опухоли в головном мозге относятся к категории наиболее опасных видов онкологических заболеваний. Даже небольшое доброкачественное новообразование в мозговых тканях может значительно ухудшить состояние здоровья пациента.
В зависимости от локализации опухоль вызывает головные боли, приводит к нарушению зрения, слуха, речи, снижает интеллектуальные способности.
Также от размеров и места расположения новообразования зависит выбор способа удаления опухоли головного мозга и сопутствующей терапии.
Лечение опухолей головного мозга
Современная онкология располагает тремя основными способами лечения внутричерепных новообразований:
- оперативное хирургическое вмешательство;
- радиохирургическая, а также лучевая терапия;
- метод химиотерапии.
Радикальным способом избавления от опухоли является операция на головном мозге. Такие способы, как химиотерапия и лучевая терапия, представляют собой сопутствующее воздействие на очаг патологии перед или после оперативного лечения.
Радиохирургия – это метод лучевой терапии, позволяющий справиться с новообразованием без хирургического вмешательства. Для проведения радиохирургии используется такое передовое оборудование, как кибернож, гамма-нож.
Показания и противопоказания для оперативного вмешательства

При лечении опухоли головного мозга нейрохирургическая операция иногда не только показана, но и является необходимой, если:
- в результате роста образования оказывается давление на жизненно важные отделы головного мозга;
- есть существенный риск перехода онкологического заболевания в стадию распространения метастазов;
- локализация опухоли позволяет ее удалить без значительного воздействия на окружающие ткани и сосуды головного мозга и с низким риском развития осложнений;
- доброкачественная опухоль прекратила свой рост, но при этом оказывает негативное воздействие на определенные участки мозга, отмечены симптомы сдавливания кровеносных сосудов, нервных окончаний.

Операция на головном мозге противопоказана при:
- истощении организма, связанном с возрастом пациента или длительной болезнью;
- обширном поражении головного мозга с прорастанием новообразования в окружающие ткани, в том числе если раковые клетки проросли в костную ткань черепа;
- наличии метастазов в других органах;
- локализации опухоли, которая исключает возможность ее удаления оперативным путем;
- риске сокращения продолжительности жизни после хирургического лечения, если без операции этот срок больше.
С целью обнаружения противопоказаний к проведению оперативного вмешательства назначается ряд дополнительных исследований, например, общие анализы, электрокардиограмма, компьютерная томография, флюорография, ангиография.

Противопоказания могут быть временными, то есть их можно устранить. Так, перед операцией рекомендуется провести некоторые стабилизирующие мероприятия:
- Снижение повышенного внутричерепного давления. Это можно сделать медикаментозным путем уже на операционном столе, во время наркоза.
- Стабилизация общего состояния больного – нормализация артериального давления, работы сердечно-сосудистой и дыхательной системы.
- Перед операцией также проводится биопсия — берется материал для гистологического исследования, то есть кусочек опухоли направляется на исследование для уточнения вида опухоли. Данный вид диагностики может представлять опасность из-за кровотечений. Назначается биопсия только при лимфомах (первичных) и раке герминативноклеточной формы.
Виды операций по удалению опухоли головного мозга
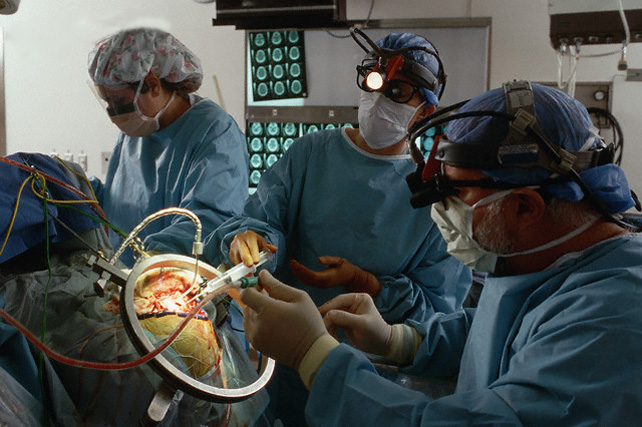
Удаление внутричерепных новообразований может осуществляться несколькими способами. Основные виды операций по удалению опухоли головного мозга:
- трепанация эндоскопическая;
- краниотомия (открытая трепанация черепа);
- радиохирургия стереотаксическая.
В зависимости от типа операции нейрохирург принимает решение о ходе проведения вмешательства, о виде наркоза, просчитывает возможные риски и предупреждает о них пациента.

Краниотомия, или открытая трепанация черепа, проводится, как правило, под общей анестезией, но в некоторых случаях возможно применение местного наркоза.
Ясное сознание пациента во время оперативного вмешательства позволяет нейрохирургу контролировать психологическое и физическое состояние больного во время работы на головном мозге. Например, контроль чувствительности конечностей, сохранение зрения, речи, слуха.
Операция начинается с рассечения мягких тканей головы. Далее необходимо удалить костный фрагмент в месте локализации опухоли. Иссечение опухоли проводится лазером, что позволяет одновременно приостановить кровоснабжение новообразования и остановить кровотечение.
После того как опухоль полностью удалена, костный фрагмент устанавливается на место и фиксируется металлоконструкциями (шурупы, пластины). В случае прорастания раковых клеток в толщу костей черепа проводится удаление всех пораженных участков, а отверстие закрывают искусственным имплантатом (титан, пористый полиэтилен).
Операция на головном мозге может продлиться несколько часов. С целью постоянного контроля пациенту рекомендуется провести около 2 недель в реанимационном отделении для своевременного оказания помощи в случае ухудшения общего состояния.

Расположение опухоли в труднодоступном месте не позволяет проводить ее удаление открытым способом. Операция проводится путем введения эндоскопа через разрез в верхнем небе или носовой проход. Новообразование в головном мозге, например, в районе гипофиза, удаляют специальной насадкой.
Процесс иссечения контролируется датчиком на эндоскопе. Показания с датчика выводятся на монитор, что сводит к минимуму повреждение окружающих тканей мозга.
После того как эндоскоп удаляется из черепной коробки, могут обнаружиться незначительные кровоизлияния. Если кровотечение не останавливается, то хирург принимает решение о необходимости проведения трепанации черепа. Благоприятный исход операции характеризуется выходом больного из наркоза без каких-либо осложнений.
Данный метод лечения новообразований в головном мозге позволяет удалить опухоль без трепанации черепа и без наркоза. Нейрохирург воздействует на опухоль направленным лучом, который состоит из гамма-излучения (гамма-нож), пучка фотонов (кибернож) или потока протонов.
Процедура удаления опухоли длится около часа, пока не будут уничтожены все злокачественные клетки. Продолжительность воздействия зависит от размеров новообразования. Преимуществом этого способа лечения является отсутствие привязки к месту локализации опухоли.
Процедура удаления опухоли заключается в воздействии на раковые клетки при помощи ионизирующего излучения. Курс лечения с использованием киберножа проводится в течение нескольких дней (3-5), в зависимости от размеров новообразования. Каждая процедура длится в пределах одного-полутора часов.
При этом пациент не ощущает какого-либо дискомфорта. Госпитализация на время лечения не требуется, так как пациент может посещать клинику в назначенное время, проходить курс радиационного облучения и отправляться домой. Процедура с помощью гамма-ножа проводится под местным наркозом, но госпитализация также не требуется.

Данный вид оперативного вмешательства используется при необходимости получения доступа для хирургического удаления новообразования через основание черепа. Нейрохирурги редко прибегают к такому методу, так как операция довольно сложная и велик риск развития различных осложнений.
Практикуют такое оперативное вмешательство только после консультации с другими специалистами – отоларингологом, пластическим хирургом, челюстно-лицевым хирургом.
Возможные последствия и осложнения

Осложнения после проведения оперативного вмешательства по удалению новообразования в мозге могут привести к значительному ухудшению состояния здоровья пациента. Но при правильном и квалифицированном проведении операции вероятность развития последствий невелика.
Чаще осложнения появляются после открытого иссечения опухоли мозга (краниотомии):
- утрата функций, за которые отвечал участок головного мозга, в районе которого была проведена операция;
- неполное иссечение опухоли – может потребоваться повторное хирургическое вмешательство;
- инфицирование раны и проникновение болезнетворных микроорганизмов в ткани мозга;
- побочные эффекты, связанные с внутричерепным кровотечением;
- отек мозга, который приводит к эпилептическим припадкам, гипоксии и нарушению кровообращения.

При хирургическом вмешательстве возможны нарушения функций некоторых участков мозга, которые проявляются:
- снижением остроты зрения или полной его потерей;
- нарушением двигательных функций (частичный или полный паралич);
- расстройствами работы вестибулярного аппарата;
- частичной или полной амнезией (кратковременная, долговременная);
- влиянием на процесс мочеиспускания;
- появлением симптомов психических расстройств;
- речевыми нарушениями.

Осложнения и последствия могут иметь как постоянный характер, так и временный при должном курсе восстановительной терапии. Так, например, если после операции наблюдается частичная потеря двигательных функций, то в 60% случаев подвижность полностью восстанавливается. Потерянное зрение возвращается у 86% пациентов.
Крайне низок процент появления психических нарушений после удаления опухоли мозга. Риск проявления каких-либо отклонений сохраняется в течение 3 лет после операции.
Процент пациентов, которые теряют способность к коммуникации, составляет всего 6%. При этом человек утрачивает навыки обслуживать себя самостоятельно, умственные способности крайне снижены.
Результат операции зависит от большого количества факторов – возраста пациента, наличия сопутствующих заболевания, общего состояния здоровья. Наихудшим вариантом является летальный исход.
Реабилитация в послеоперационный период

Удаление опухоли мозга — довольно серьезная операция, после которой больной может на длительное время утратить трудоспособность. Поэтому крайне важно продумать все нюансы восстановления функций организма пациента.
Реабилитация после операции на мозге зависит от тяжести заболевания, возраста пациента, индивидуальных особенностей организма. В процессе реабилитации принимают участие специалисты:
- инструктор ЛФК;
- нейрохирург;
- онколог;
- логопед;
- невролог;
- психолог;
- офтальмолог;
- физиотерапевт.

При необходимости применения химио- или лучевой терапии требуется привлечение таких специалистов, как радиолог или химиотерапевт.
Реабилитация после удаления опухоли головного мозга начинается практически сразу же после операции. Даже малейшее промедление может сказаться на восстановлении мозговой деятельности, нарушения станут необратимыми.
Применяется для восстановления и медикаментозная терапия. Как правило, список лекарств состоит из препаратов, предотвращающих случаи рецидивов.
Ускорить процесс реабилитации после прохождения лучевой терапии поможет применение поддерживающих средств. Так как данный метод лечения может негативно сказаться на функциях кроветворных органов, то полезно принимать вещества, которые повышают уровень гемоглобина и обладают противоанемическим действием, – препараты желатина, фолиевую кислоту, витамин В12.
Прогноз

Операция на головном мозге представляет собой сложный и довольно серьезный вид лечения, и последствия даже успешно проведенной операции могут быть непредсказуемыми.
В зависимости от того, на какой стадии рака головного мозга была начата терапия, можно судить о продолжительности жизни больного и ее качестве, о возможных необратимых последствиях. Осложнения и последствия могут стать причиной инвалидности человека или же во время реабилитации восстанавливается работоспособность всех органов.
Сколько живут больные, перенесшие операцию по удалению новообразования в мозге? При своевременном обнаружении патологии и качественно проведенном курсе лечения уровень выживаемости довольно высокий.
Но при этом срок жизни также зависит и от возраста пациента. 5 лет и более живут от 50 до 90% у пациентов в возрасте 20-45 лет. В возрастной группе 45-55 лет показатель сокращается примерно на треть и составляет около 35%. Только 15% пожилых пациентов после лечения могут прожить более 5 лет.
Данные цифры не являются максимальными, ведь известны случаи, когда после успешно прооперированной опухоли мозга и правильно проведенного курса реабилитации люди живут полноценной жизнью 20 и более лет.
Читайте также:

