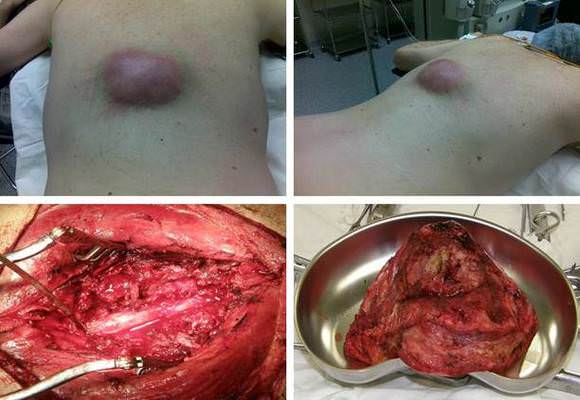
Последствия от операции на позвоночнике по удалению опухоли

Все это обосновывает проведение анализа возникающих осложнений при резекции опухолей спинного мозга и побудительной основой для разработки более щадящих методов их удаления и, возможно, изменения тактики лечения и, в конечном счете, для уменьшения частоты их развития [1, 5, 6, 9].
Цель работы. Изучить характер, структуру и частоту осложнений, возникающих после удаления опухолей спинного мозга.
Материалы и методы исследования
Всего за последние 13 лет (2000-2012 г.г.) в клинике нейрохирургии Новосибирского НИИТО получили хирургическое лечение 467 больных с опухолями спинного мозга, из них 356 человек имели экстрамедуллярные опухоли и 111 – интрамедуллярные новообразования. Использованы клинические, неврологические электрофизиологические (интраоперационный контроль ССВП), радиологические (МСКТ, МР-визуализация, в том числе, с контрастными методиками и сосудистыми программами, рентгенологические), лабораторные методы диагностики.
Результаты исследования и их обсуждение
Все возникшие осложнения после удаления опухолей спинного мозга классифицированы нами следующим образом:
1. По времени возникновения:
А. Интраоперационные осложнения.
Б. Ранние – до 1 месяца с момента проведения операции.
В. Поздние – спустя 1 месяц после оперативного вмешательства.
2. Осложнения со стороны спинного мозга:
А. Неврологические нарушения.
Б. Отек спинного мозга.
3. Осложнения неинфекционного характера области хирургического вмешательства:
А. Послеоперационная ликворея.
В. Гематомы позвоночного канала в зоне оперативного вмешательства.
С. Формирование ликворных кист в эпидуральном и межмышечном пространстве (псевдомиелорадикулоцелле).
4. Осложнения области хирургического вмешательства инфекционного характера:
А. Поверхностная инфекция разреза.
Б. Глубокая инфекция разреза.
5. Гнойные инфекционные осложнения со стороны центральной нервной системы
А. Гнойные менингиты.
Б. Гнойные миелиты.
В. Гнойные менинго-энцефалиты.
6. Экстрамедуллярные осложнения:
А. Воздушная венозная эмболия.
Б. Тромбэмболия легочной артерии.
В. Назокоминальная пневмония.
Г. Трофические нарушения (пролежни).
Е. Инфекция мочевыделительной системы.
И. Парез кишечника
7. Осложнения со стороны позвоночника (ортопедические осложнения):
В. Функциональная нестабильность.
Основное количество осложнений после резекции первичных опухолей спинного мозга развилось в раннем послеоперационном периоде, частота их встречаемости составила 34,3 % (160 случаев). Из них основное количество (n = 154) носило легкий характер и лишь 6 (1,3 %) явились причиной летального исхода.
В позднем послеоперационном периоде встречались два вида осложнений – формирования ликворных кист в эпидуральном и межмышечном пространстве (пссевдомиелорадикулоцелле) и различные деформации позвоночника. Они диагностированы у 48 (10,3 %) оперированных.
Осложнения со стороны спинного мозга. Проведен анализ неврологических нарушений, возникающих после удаления первичных новообразований спинного мозга у 234 человек (6 детей – 2,6 %, 228 взрослых – 97,4 %). 89 (38 %) имели интрамедуллярные, 145 (97,4 %) – экстрамедуллярные опухоли. Для оценки возникающих после операции нарушений функции спинного мозга исследовался в динамике неврологический статус пациента и его функциональное состояние по Евзикову Г.Ю. (2002) и по шкале Mc-Cormick P.C. (1990).
Как при экстра, так и интрамедуллярных новообразованиях развитие неврологических осложнений в послеоперационном периоде зависели в первую очередь от исходного функционального состояния больного, локализации, гистологической структуры опухоли и степени поражения спинного мозга. Наиболее часто эти осложнения развивались у больных с опухолью злокачественного характера в шейном отделе спинного мозга с исходно выраженным неврологическим дефицитом. Наибольшее и статистически достоверное количество неудовлетворительных функциональных результатов получено у пациентов в фазе частичного и полного поперечного поражения спинного мозга, по сравнению с ирритативной фазой заболевания. Частота неудовлетворительных функциональных исходов операций у пациентов старше 60 лет была также статистически достоверно выше. У больных после удаления экстрамедуллярных опухолей грубые неврологические нарушения в раннем послеоперационном периоде составили 5,9 %. Большая часть возникающей вновь и углубляющейся после операции неврологической симптоматики носит обратимый характер.
У пациентов с интрамедуллярными опухолями уже через 6 месяцев после проведенной операции у достоверно меньшего количества больных определяются чувствительные расстройства (F = 1,75), а через 1 и 3 года достоверность этих различий возрастает еще больше (F = 2,45; F = 2,01) – рис. 2, А. У этой группы оперированных через 6 месяцев и 1 год после хирургического лечения, по сравнению с дооперационным уровнем и перед выпиской, отмечался статистически достоверный регресс двигательных расстройств у большего числа пациентов (F = 1,67; F = 2,53) – рис. 1.
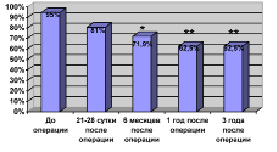
Рис. 1. Динамика двигательных нарушений у больных с ИМО. Примечание: * – различия достоверны
У них же через 1 год после хирургического лечения пациенты 2 и 3 функциональных классов по шкале Mc-Cormick P.C. (1990 г.) встречались достоверно чаще – 41,8 % – F = 2,47 и 28,6 % случаев – F = 1,98. Риск развития серьезных необратимых неврологических осложнений после радикального удаления интрамедуллярных опухолей в нашей серии составил 9 %. Большая часть возникающей в послеоперационном периоде неврологической симптоматики является обратимой.
Имеющийся отек спинного мозга после удаления опухолей на верхне-шейном уровне нередко прогрессирует, что значительно усугубляет клиническую картину заболевания и осложняет течение послеоперационного периода. Клиническое его прогрессирование проявляется появлением на 2-5 сутки бульбарных симптомов в виде нарушения глотания, а затем расстройствами сознания больного вплоть до комы. Восходящий отек спинного мозга у наших больных с опухолями шейного отдела диагностирован у 3 человек (0,6 %).
Неинфекционные осложнения области хирургического вмешательства. Осложнения неинфекционного характера наблюдались в раннем и позднем после операционном периоде у 31 больного, что составило 6,6 %. Из них наиболее часто встречалась послеоперационная ликворея. Она диагностирована в 6 % случаев (у 28 из 467 больных) от общего числа всех больных с опухолями спинного мозга. Это потребовало установки больным наружного люмбального дренажа на 7-11 суток и наложения на кожу в зоне ликвореи дополнительных герметизирующих швов. Такая тактика позволила без дополнительного оперативного вмешательства купировать возникшие осложнения. Ранее проведенная лучевая терапия на область частично удаленной опухоли значительно повышает риск развития послеоперационной ликвореи. Так, например, из 6 больных, оперированных нами повторно в связи с продолженным ростом экстра-интрамедуллярных опухолей и ранее проведенной лучевой терапией, у 2 (33 %) она развилась в раннем послеоперационном периоде
У 1 (0,2 %) человека в зоне оперативного вмешательства диагностирована клинически и по данным МРТ спинного мозга эпидуральная гематома, вызывающая компрессию спинного мозга. Проведенная операция, направленная на удаление гематомы привела к регрессу вновь возникшей неврологической симптоматики.
Формирование ликворных кист в эпидуральном и межмышечном пространстве (пссевдомиелорадикулоцелле) в большинстве случаев происходило у больных с послеоперационной упорной ликвореей. Данный вид осложнений отмечен в позднем послеоперационном периоде у больных в результате не герметичности твердой мозговой оболочки в зоне оперативного вмешательства у 11 больных (2,3 %).
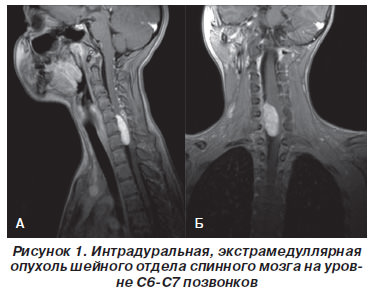
Размер псевдомиелорадикулоцелле колебался от небольших до значительных размеров (от 25 до 150 мл). Ни у одного больного они не вызывали сдавление спинного мозга и не усугубляли неврологическую симптоматику. Но у 3 из 11 явились причиной развития поздней ликвореи, которая купирована нами хирургическим путем. Всем им проведена пластика ликворного свища путем герметизации ТМО гомотрасплантатом с использованием медицинского клея, тахокомба и послойного ушивания мягких тканей с установкой наружнего эндолюмбального катетера на срок 10-12 дней (рис. 2).
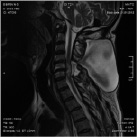
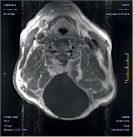
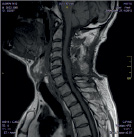
Рис. 2. МРТ спинного мозга больной с псевдомиелорадикулдоцелле: А, Б – до операции. В – послеоперационный МРТ контроль
Инфекционные осложнения области хирургического вмешательства. Осложнения подобного характера встретились у 9 оперированных – в 1,9 % случаев. Инфекционные осложнения области хирургического вмешательства в виде поверхностного либо глубокого нагноения послеоперационной раны возникли у 7 больных, что составило 1,5 % от всех оперируемых больных. Поверхностные нагноения купированы путем предварительной местной санации ран, а затем наложением вторичных швов на кожу. Глубокое нагноение операционной раны возникло у 1 человека (0,2 %). Оно потребовало раскрытие и санацию раны до твердой мозговой оболочки с эвакуацией нагноившейся гематомы и наложением вторичных швов.
Инфекционные осложнения со стороны центральной нервной системы в виде гнойного менингита отмечено у 1 (0,2 %) больного с экстрамедуллярной опухолью. Оно купировано местным и парентеральным введение антибиотиков.
Экстрамедуллярные осложнения. Данные осложнения в нашей серии наблюдений суммарно диагностированы 115 раз. Это связано с тем, что у 20 пациентов их развивалось по 2, а у 15 оперированных – по 3 в виде негрубых нарушений со стороны дыхательной, желудочно-кишечной и мочеиспускательной систем. В итоге 115 осложнений возникло у 65 (13,9 %) человек.
Экстрамедуллярные осложнения были представлены в большинстве своем дисфункцией желудочно-кишечного тракта. Интестинальная недостаточность проявлялась в виде динамической кишечной непроходимости. Она наблюдаются у 9 % пациентов (у 42 из 467). Для устранения динамической кишечной непроходимости использовали метоклопрамид, слабительные средства, гипертонические клизмы с одновременной стимуляцией кишечника прозерином или убретидом. В атонической стадии противопоказано введение газоотводной трубки. По мере восстановления перистальтики стимуляцию с помощью клизм заменяют применением свечей.
На втором месте по частоте встречаемости были назокоминальные инфекции. У больных с опухолями спинного мозга в первую очередь с интрамедуллярными на шейном уровне нередко наблюдаются выраженные нарушения функции дыхания, которые могут усугубляться после операции. Это приводит к ухудшению, а нередко и к выключению грудного дыхания с резким уменьшением легочной вентиляции, ателектазам и на фоне нарушения дренажной функции бронхов к развитию пневмонии. Послеоперационные бронхо-легочные осложнения при хирургическом лечении опухолей спинного мозга относятся к одним из наиболее частых. Частота послеоперационных пневмоний, по данным спинальной клиники Института нейрохирургии им. акад. А.П. Ромоданова, в различные годы колебалась от 7 % до 12 %. По нашим данным частота развития пневмонии составила 4 % (у 18 из 467 больных) и развивалась она только у больных с опухолями шейного отдела спинного мозга с исходным грубым неврологическим дефицитом. Но ни в одном случае данное осложнение не явилось причиной летального исхода.
Наиболее часто трофические нарушения в виде пролежней у наших больных развивались на фоне грубой неврологической симптоматики при поражении интрамедуллярной опухолью шейного отдела спинного мозга. Такие осложнения возникли у 7 больных, что составило 1,5 % от общего числа пациентов. Согласно классификации Когана 4 человека имели поверхностные пролежни в виде мацерации кожных покровов в стадии первичной реакции в области крестца, у 3-х имелись глубокие пролежни в некротической стадии.
Наличие у больных нескольких очагов инфекции в виде пневмонии, пролежней нередко приводит к развитию сепсиса. Из всех оперированных сепсис диагностирован у 3 (0,6 %) человек со злокачественными интрамедуллярными опухолями на шейном уровне на фоне двусторонней пневмонии и пролежней.
Венозная воздушная эмболия (ВВЭ). Частота встречаемости ВВЭ в нашей серии, состоящей из 135 больных с опухолями на уровне шейного и верхне-грудного отделов позвоночника, оперированных сидя, составила 7,4 % (у 10 их 135 больных). Она не носила массивный характер, летальных исходов от развившейся ВВЭ ни в одном случае не было.
Тромбоэмболия легочных артерий (ТЭЛА). В нашей серии больных, несмотря на использование нами отработанной в Институте им. Н.Н. Бурденко комплексной профилактики, ТЭЛА развилась в 1,4 % случаев (7 из 467 человек). При этом причиной летального исхода ТЭЛА явилась у 3 из 467 пациентов, что составило 0,6 %.
Инфекция мочевыводящих путей. У 64,4 % у наших больных, особенно с интрамедуллярными опухолями, уже до операции имелась дисфункция тазовых органов в виде нарушения мочеиспускания (рис. 3). Им проводилась периодическая катетеризация мочевого пузыря. Всем им и больным, у которых не наступало быстрое восстановление самостоятельного мочеиспускания, проводили продолжительную катетеризацию мочевого пузыря катетером Фолея. При восстановлении позывов на мочеиспускания предпочтение отдавали периодической катетеризации. В этой ситуации на фоне сохраняющейся дисфункции мочевого пузыря, несмотря на профилактику циститов, последние в нашей серии больных диагностированы у 25 человек – 5,4 % от общего числа больных.
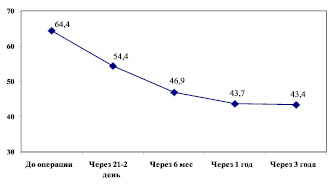
Рис. 3. Нарушения функции тазовых органов у больных с интрамедуллярными опухолями в динамике
Операции по поводу опухолей спинного мозга при сочетании ряда неблагоприятных факторов могут заканчиваться летальным исходом. Всего в представленной нами хирургической серии в раннем послеоперационном периоде умерло 6 из 467 больных, что составило 1,3 %. Причиной летального исхода явились осложнения в виде ТЭЛА (50 %) и восходящий отек спинного мозга (50 %). 3 человека имеющие интрамедуллярные опухоли на верхне-шейном уровне и погибли от восходящего отека на бульбарные отделы ствола головного мозга. У остальных 3-х опухоли локализовались в шейном (1) и у 2-х в грудном отделах позвоночника.
Осложнения со стороны позвоночника (ортопедические осложнения). Деформации позвоночника, как, например, сколиоз или, чаще, кифоз различной степени тяжести наблюдались в нашей хирургической серии больных у 37 из 467 пациентов (8 %). У детей после удаления интрамедуллярной опухоли осложнения в отдаленном послеоперационном периоде в виде сколиотической деформации возникли в 33 % случаев. Все они связаны с проведением расширенной ламинэктомии на шейно-грудном и грудопоясничном уровне, потребовавшейся для удаления распространенных интрамедуллярных опухолей на 5-7 позвонках.
Наши данные совпадают с литературными в том, что гемиламинэктомия, применяющаяся, при небольших, в основном экстрамедуллярных опухолях спинного мозга не подходят для интрамедуллярных опухолей, т.к. необходимо обнажение средней линии спинного мозга. Когда требуется обширная ламинэктомия или ламинотомия, рекомендуется сохранять одну заднюю дужку между каждым пятым или шестым позвонками. Для снижения травматичности операционных доступов к опухолям спинного мозга являются необходимо избегать повреждения межпозвонковых суставов, выполнять остеопластическую ламинотомию у детей с последующей иммобилизацией позвоночника как минимум на 4 месяца. Наряду с этим проводится ортопедический и радиологический контроль до окончания периода роста ребенка и отказ от назначения радиотерапии пациентам с доброкачественными интрамедуллярными опухолями. Ламинотомия проводится нами с использованием ультразвукового аппарата фирмы Misonix.
Для снижения травматичности операционных доступов к опухолям спинного мозга, по нашему мнению, также необходимо использовать микрохирургическую технику в сочетании с разработанными нами технологическими приемами лазерной хирургии на основе применения неодимового лазера. Сочетание данных технологий позволяет уменьшить травматичность операционных доступов и резецировать экстрамедуллярные опухоли только из геми- и интерламинарных доступов с сохранением суставных и остистых отростков позвонков. Наряду с этим, проведение ламинотомии и ламинопластики у взрослых позволяет в отдаленном периоде также уменьшать вероятность развития подобных деформаций.
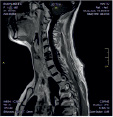
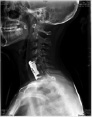
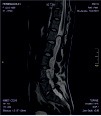
Хирургическое лечение деформаций позвоночника осуществлялось путем: краниоцервикальной фиксации, проведения межтелового спондилодеза на нескольких уровнях, транспедикулярной и ламинарной фиксации позвоночного столба (рис. 4).
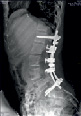
Заключение
Наибольшее количество осложнений после удаления опухолей спинного мозга развивается в раннем послеоперационном периоде (1 месяц с момента проведения операции).
Наиболее грозными осложнениями, часто приводящим в послеоперационном периоде больных к летальным исходам, является восходящий отек спинного мозга, развивающийся в 0,6 % и тромбэмболия легочных артерий, диагностированная в 1,4 % случаев.
Риск развития серьезных необратимых неврологических осложнений после радикального удаления интрамедуллярных опухолей составил 9 %. Грубые неврологические нарушения в раннем послеоперационном периоде после резекции экстрамедуллярных опухолей развиваются в 5,9 %. При этом большая часть возникающей вновь и углубляющейся после операции неврологической симптоматики носит обратимый характер.
Хирургическое лечение опухолей спинного мозга имеет минимальные риски развития общехирургических осложнений и не влияет на клинические результаты лечения больных и летальность.
Периодическая боль в спине – это распространенная проблема. Большинство случаев возникновения боли является результатом обычных нагрузок и растяжений или дегенеративных изменений, появляющихся с возрастом. Но иногда причиной боли может стать спинальная опухоль – злокачественное или доброкачественное новообразование, развивающееся в спинном мозге, его оболочках или в костях позвоночника.
В большинстве органов доброкачественные опухоли не представляют большой опасности. Но в отношении спинного мозга все может происходить по-другому. Спинальная опухоль или любая разновидность новообразования может поражать нервы, что приводит к появлению боли, неврологическим нарушениям, а иногда и к параличу.
Спинальная опухоль, злокачественная или доброкачественная, может угрожать жизни и вызывать инвалидность. Однако достижения в лечении спинальных опухолей предлагают варианты лечения, ранее не доступные для пациентов с таким заболеванием.
Боль в спине, является самым распространенным симптомом как доброкачественной, так и злокачественной спинальной опухоли. Боль часто может усиливаться по ночам или при пробуждении. Она также может распространяться через позвоночник к бедрам, ногам, ступням или рукам и может усиливаться со временем, несмотря на лечение.
В зависимости от локализации и типа опухоли могут развиваться другие признаки и симптомы, особенно в процессе роста и воздействия злокачественной опухоли на спинной мозг или на нервные корешки, на кровеносные сосуды или кости позвоночника.
Спинальные опухоли прогрессируют с различной скоростью. В целом, злокачественные опухоли растут быстро, в то время как доброкачественные опухоли могут развиваться медленно, иногда существуя по нескольку лет до появления проблем.
Большинство опухолей, поражающих позвонки, распространяются (распространяют метастазы) на позвоночник из другого места организма, часто из простаты, молочной железы, легкого или почек. Хотя первичный рак обычно диагностируется до развития значительных проблем, связанных со спиной, боль в спине может быть первым симптомом заболевания у пациентов с метастазирующими спинальными опухолями.
Раковые опухоли, берущие начало в костях позвоночника – менее распространенное явление. К ним относятся остеосаркомы (остеогенные саркомы), самый распространенный тип рака кости у детей и саркома Юинга, особенно агрессивная опухоль, поражающая молодых людей. Множественная миелома – это раковое заболевание костного мозга – пористой внутренней части кости, которая продуцирует кровяные клетки – наиболее часто развивающееся у взрослых пациентов.
Доброкачественные опухоли, такие как остеоид-остеомы, остеобластомы и гемангиомы также могут развиваться в костях позвоночника, вызывая продолжительную боль, искривление позвоночника (сколиоз) и неврологические нарушения.
Эти опухоли развиваются в твердой мозговой оболочке спинного мозга (менингиомы), в нервных корешках, выходящих из спинного мозга (шванномы и нейрофибромы) или у основания спинного мозга (эпендимомы). Менингиомы чаще всего развиваются у женщин в возрасте от 40 лет и старше. Они практически всегда бывают доброкачественными, их несложно удалить, но иногда они могут рецидивировать. Опухоли корешков нервов являются обычно доброкачественными, хотя нейрофибромы, при длительном росте и больших размерах опухоли, могут перерасти в злокачественные. Эпендимомы, расположенные в конце спинного мозга, часто имеют большой размер, их лечение может быть осложнено сращением опухоли с корешками конского хвоста, расположенного в этой области.
Эти опухоли берут начало внутри спинного мозга. Большинство из них является астроцитомами ( чаще всего они развиваются у детей и подростков) или эпендимомами, самым распространенным типом опухолей спинного мозга у взрослых. Часто интрамедуллярными опухолями являются сосудистые гемангиобластомы спинного мозга. Интрамедуллярные опухоли могут быть либо доброкачественными, либо злокачественными и, в зависимости от их расположения, они могут вызывать онемение, потерю чувствительности или изменения в работе кишечника или мочевого пузыря. В редких случаях опухоли из других частей тела могут метастазировать в спинной мозг.
Чаще боли в спине не связаны со спинальной опухолью. Но поскольку ранняя постановка диагноза и лечение являются важными аспектами проблем, связанных со спиной, обращайтесь к врачу, если у вас возникла постоянная боль в спине, не имеющая отношение к вашей активности, усиливающаяся по ночам и не уменьшающаяся при приеме болеутоляющих средств. Такие признаки и симптомы, как прогрессирующая мышечная слабость или онемение в ногах, изменения в работе кишечника или мочевого пузыря, требуют немедленного оказания медицинской помощи.
Спинальные опухоли иногда можно не диагностировать, поскольку они являются редким явлением и их симптомы напоминают симптомы более распространенных заболеваний. По этой причине особенно важно, чтобы врач собрал полный анамнез и провел физикальное и неврологическое обследование. При подозрении на спинальную опухоль врач может назначить проведение одного или нескольких указанных ниже исследований, чтобы подтвердить диагноз и выявить расположение опухоли:
Магнитно-резонансная томография (МРТ). Вместо радиационного излучения в МРТ используются мощные магнитные и радиоволны для получения изображения поперечного сечения позвоночника. МРТ четко отображает спинной мозг и нервы, обеспечивает лучшее изображение опухолей костей, чем компьютерная томография (КТ). Вам могут ввести в вену кисти или предплечья контрастное вещество, которое помогает выявить некоторые опухоли. Кроме этого, используют сканеры с высокой интенсивностью сигнала для выявления небольших опухолей, которые можно не заметить.
Компьютерная томография (КТ). Это исследование использует узкие рентгеновские лучи для получения подробного изображения поперечного сечения позвоночника. Иногда при этом вводят контрастное вещество для более отчетливого выявления патологических изменений в позвоночном канале или спинном мозге. Хотя исследование не является инвазивным, оно подвергает пациента большему воздействию радиации, чем обычный рентген.
Миелография. При проведении миелографии пациенту в позвоночный канал вводят контрастное вещество. Затем контрастное вещество проходит через спинной мозг и спинальные нервы, оно выглядит белым на рентгеновских снимках и изображениях КТ. Поскольку этот тест предполагает больше рисков, чем МРТ или традиционная КТ, миелография обычно не является первым выбором для постановки диагноза, но ее могут использовать для выявления сдавленных нервов.
Биопсия. Единственный способ определить, является ли опухоль доброкачественной или злокачественной – это исследовать небольшой образец ткани (биопсия) под микроскопом. Способ получения образца зависит от состояния здоровья пациента и расположения опухоли. Врач может использовать тонкую иглу, чтобы взять немного ткани или образец может быть получен во время операции.
В идеале цель лечения спинальной опухоли – это полное ее удаление, но эта цель осложнена риском необратимого поражения окружающих нервов. Врачи должны учитывать возраст пациента, общее состояние здоровья, разновидность опухоли, является ли она первичной или распространилась в позвоночник из других органов (метастазировала).
Варианты лечения для большинства спинальных опухолей включают:
Часто это первый шаг в лечении опухоли, которую можно удалить с приемлемым риском поражения нервов.
Новые методы и инструменты позволяют нейрохирургам находить доступ к опухолям, которые ранее были недоступны. Мощные микроскопы, используемые в микрохирургии, делают возможной дифференциацию между опухолью и здоровой тканью. Врачи могут исследовать различные нервы во время операции с помощью электродов, что уменьшает возможность неврологического поражения. В некоторых случаях врачи могут использовать ультразвуковой аспиратор — прибор, который ультразвуком разрушает опухоль и удаляет оставшиеся фрагменты.
Даже учитывая современные достижения в лечении опухолей, не все они могут быть удалены полностью. Хирургическое удаление – это лучший вариант для многих интрамедуллярных и субдуральных опухолей, но крупные эпендимомы, расположенные в конечном отделе позвоночника, бывает невозможно удалить из-за большого количества нервов, находящихся в этой области. И хотя доброкачественные опухоли в позвонках обычно можно удалить полностью, метастазирующие опухоли обычно не являются операбельными.
Восстановление после операции на позвоночнике может занять недели или месяцы, в зависимости от операции. У вас может быть временная потеря чувствительности или другие осложнения, включая кровотечение и поражение нервной ткани.
Эта терапия используется после операции для уничтожения остатков тканей, удаление которых невозможно, или для лечения неоперабельных опухолей. Обычно этот метод лечения является терапией первого ряда для метастазирующих опухолей. Облучение также может применяться для облегчения боли или если операция несет в себе слишком большой риск.
Стандартный метод лечения для многих видов рака - химиотерапия не доказала своих преимуществ для лечения многих спинальных опухолей. Однако могут быть исключения. Врач определит, поможет ли вам одна химиотерапия или химиотерапия в комбинации с лучевой терапией.
Чаще всего в позвоночнике и спинном мозге развиваются вторичные опухоли — так называемые метастазы, которые образуются из раковых клеток, разносимых по лимфе и кровеносной системе больного из онкологического очага, расположенного в другом месте. По статистике наибольший риск метастазирования в кости позвоночного столба и спинной мозг возникает при раке:
- молочной железы;
- предстательной железы;
- легких;
- головного мозга (медуллопластома, герминома);
- кожи (меланома).
Первичный рак, когда раковые клетки начинаю развиваться первоначально в позвоночнике или спинном мозге — более редкое явление.
Хирургическая операция — самый эффективный и радикальный способ лечения опухолей позвоночника и спинного мозга.
Не все виды опухоли можно удалить оперативно, особенно интрамедуллярные, развивающееся внутри спинномозгового тяжа. Также операция не дает никаких гарантий последствий:
- возможны необратимые неврологические нарушения и миелопатия;
- удаление основного злокачественного образования не исключает возможности незамеченных более мелких метастатических очагов и дальнейшего распространения рака.
Поэтому спинальная нейрохирургия при опухолях в целях повышения прогноза выживаемости больных используется в сочетании с другими методами лечения.
Операции при первичных опухолях позвоночника и спинного мозга
Наиболее часто проводят операции по удалению новообразований следующих видов:
Опухоль считается операбельной:
- Если она не проросла в жизненно важные органы.
- Если ее удаление не приведет к повреждению тех нервов, сегментов мозга и сосудов, при которых состояние больного ухудшится.
Симптомы опухоли позвоночника и спинного мозга
Симптомы опухоли очень напоминают симптомы грыжи, из-за того, что объемное образование может оказывать давление на спинномозговые нервы или сегменты мозга.
При этом возникают:
- Боль, явления парестезии на участках спины, расположенных ниже пораженного сегмента, и в конечностях.
- Потеря чувствительности (отсутствие реакции на болевые раздражения, холод и тепло).
- Слабость в конечностях, затруднения при ходьбе, возможность падения при попытках встать на ноги
- Вялый или полный паралич конечностей.
- Атония сфинктеров мочевого пузыря и прямой кишки, проявляющиеся в недержании мочи и кала.
Симптоматика для различных типов опухолей разная:
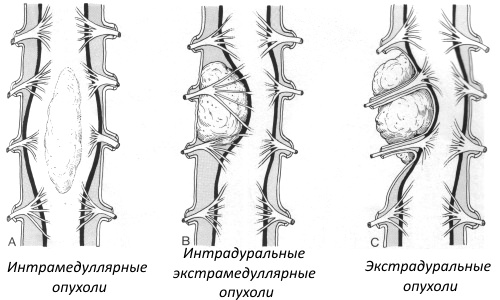
- Экстрамедуллярные опухоли чаще дают корешковый синдром, который является первым симптомом при заднебоковом положении Э. О.
- Потеря чувствительности при Э. О. идет в направлении снизу вверх:
- вначале теряется чувствительность в дистальных отделах ног, потом она поднимается к уровню положения очага.
- Интрамедуллярные опухоли вначале проявляются нарушениями чувствительности в зоне образования: затем потеря чувствительности распространяется дальше вниз.
- Сегментарный парез из-за интрамедуллярной опухоли более диффузен, чем при экстрамедуллярной, из-за рассредоточенности двигательных нейронов в передних рогах спинного мозга (в корешках они концентрированы в пучке).
- При премедуллярной (передней) локализации опухоли:
- корешковые боли вначале отсутствуют, а возникают парезы мышц и проводниковых путей;
- нарушения чувствительности может не наступать длительное время;
- нет также боли в спине при надавливании на остистый отросток и при покашливании:
- часто передняя И. О. дает симптомы спинального инсульта из-за сдавливания позвоночной артерии.
- При заднем положении интрамедуллярной опухоли возникают:
- нарушения координации движения и равновесия;
- расстройства мышечно-суставной чувствительности.
При метастазировании в позвоночник бывает первичное возникновение боли именно в нем, так как большинство образований развивается бессимптомно. В результате заболевание обнаруживается на четвертой стадии, на которой операция уже возможна только паллиативная — повышающая качество жизни, но не спасающая саму жизнь.
В первую очередь производят дифференцирование относительно дегенеративных позвоночных заболеваний.
Различить боль при опухоли от болевой симптоматики при дегенеративных болезнях позвоночника можно по следующим признакам:
- Боль опухолевой этиологии как правило более стойкая, мало поддающаяся лечению НПВС.
- Несмотря на проводимое лечение, клинические признаки прогрессируют.
- Боль сочетается с общим ухудшением самочувствия:
- нарастают слабость, тошнота, депрессия;
- общие анализы крови и биохимические заставляют заподозрить генерализованное заболевание: лейкопения, тромбоцитопения, повышение уровня щелочной фосфатазы
Также нужно отличать экстрамедуллярные и интрамедуллярные опухоли спинного мозга от таких заболеваний:
- Спинальный рассеянный склероз:
- при нем в основном пирамидные расстройства;
- нет корешковых болей и дисфункций тазовых органов.
- Рубцово-спаечный эпидурит:
- дает очень схожую симптоматику, что и опухоли;
- различить можно по подострому началу, чередованию ремиссий, большей распространенности процесса.
- Сосудистые мальформации (аневризма, патологии артерий и вен):
- при сдавлении рукой брюшной аорты должен ощущаться артериальный толчок.
Ведущим методом диагностики образований позвоночника и спинного мозга являются:
- Сцинтиграфия костей.
- МРТ позвоночника и спинного мозга или КТ.
- Миелография.
Общие требования к операции по удалению опухоли позвоночника
- Перед операцией проводится точное определение локализации опухоли, с целью ее полного иссечения.
- Во время операции производится срочная гистология с целью определения масштабов вмешательства и дальнейшего лечения: если обнаруживаются злокачественные клетки, после хирургического вмешательства следует лучевая терапия.
- Оперативное лечение нужно производить как можно раньше, при небольшом размере опухоли — тогда прогноз выживаемости значительно выше.
- Предпочтительным является одномоментное удаление опухоли единым блоком путем частичной резекции или удаление одного либо нескольких позвонков.
- В процессе операции проводится стабилизация позвоночника для сохранения его функций, с пластической реконструкцией, с использованием костных аутотрансплантатов (собственных) или аллотрансплантатов (донорских и искусственных).
Хирургические операции при экстрамедуллярных опухолях
Так как опухоль не расположена в теле мозга и растет медленно, такой вид — один из самых благоприятных для проведения операции.
Обычно операцией доступа является ламинэктомия.
- При передних (вентральных) опухолях операция расширяется до удаления фасеточных отростков:
- опухоль иссекается;
- проводится ревизия фораминального позвоночного отверстия, чтобы исключить распространение процесса.
- При переднем, переднебоковом положении менингиомы или нейрофибриомы, а также локализации впереди зубовидной связки проводят латеральное расширение с последующим смещением спинного мозга:
- зубовидную связку иссекают в месте ее крепления к мозговой оболочке.
- При задних и заднебоковых образованиях в твердой оболочке мозга производится срединный разрез (самый оптимальный — полулунный, с дугой, направленной к осевой линии), в направлении сверху вниз.
- После фиксации твердой оболочки вскрывают паутинную.
- При удалении опухолей нужно минимизировать повреждения двигательных нервных корешков по принципу:
- пересечение двух чувствительных корешков не приводит к возникновению серьезной симптоматики;
- допустимо пересечение только одного переднего двигательного корешка, при котором неврологические симптомы сведены до минимума.
Хирургические операции при интрамедуллярных опухолях
Интрамедуллярные опухоли составляют всего 4% от общего количества образований ЦНС, операции такого рода сложны:
- Они выполняются под эндотрахеальным наркозом и требуют контроля двигательных и соматосенсорных потенциалов.
- При изменении потенциалов операцию прекращают.
- Больной лежит либо на боку, либо на животе.
- На спине делают срединный кожный разрез, обнажая остистые отростки и дужки.
- Ламинэктомию производят в каудальном направлении — от верхнего края опухоли, определенного по МРТ.
- Если операция обширна, одним блоком производят резекцию дужек и сразу приступают к пластической реконструкции дефекта.
- Рассечение спинного мозга производят по срединной линии на протяжении опухоли.
- Разводят задние столбы, с использованием микропинцета или диссектора, и, определив предварительно степень распространения опухоли, удаляют ее, начиная с места максимального расширения спинномозгового тяжа.
- В процессе операции производят забор материала для срочной гистологии.
- Один вид опухоли, например, злокачественной астроцитомы с нечеткими контурами, может быть основанием для остановки операции.
- Маленькие образования удаляют одним блоком, лишив ее предварительно питания кровью. Для этого сосуды, вросшие в спинной мозг, прижигают электричеством (электрокоагуляция).
- Большие опухоли удаляются кусками, питающие артерии определяют и иссекают. При этом коагуляцию заменяют гемостазом с использованием физиологических и орошающих растворов.
Последующее лечение
После оперативного спинального вмешательства лечение продолжается. Оно может быть в форме:
- лучевой терапии;
- химиотерапии;
- фитотерапии.
Цель послеоперационного лечения — уничтожить возможно оставшиеся злокачественные клетки и не допустить рецидив.

При метастазировании по остеокластному типу (преобладание костной резорбции), наблюдающемуся преимущественно у женщин, которые болеют раком молочной железы, им по окончанию терапии могут быть назначены биофосфонаты — препараты, улучшающие остеосинтез.
Когда операция при опухолях не проводится
Увы, операция при спинальных опухолях, порой невозможна, если диагностируются:
- Вторичные множественные метастазы.
- Большие размеры образования, прорастание им стенок таза, выход в брюшину, грудную полость
- Множественная миелома.
- Первичная опухоль, (например, остеосаркома), давшая метастазы в печень, головной мозг, легкие
Если метастазы в позвоночнике единичны и операбельны, то они удаляются так же, как и обычные опухоли.
Уменьшить размер злокачественного образования можно после двух трех курсов химиотерапии, после чего даже может быть возможна радикальная операция.
Метастазы и патологические переломы при них весьма эффективно лечатся лучевой терапией.
Профилактика метастазов в позвоночника
Самой надежной профилактикой является периодическое обследование для лиц, входящих в группу риска.
Если у человека имеются заболевания, часто метастазирующие в позвоночник, то ему раз в год необходимо проходить сцинтографию костей.
- При онкологии нужно исключить принятие солнечных загаров, солярии, сауны, горячие ванны, до минимума сократить пребывание на солнце.
- Необходимо отказаться от всей физиотерапии, стимулирующей ускорение кровотока.
- Единственной терапией должна быть гимнастика (без нагрузки на патологический сегмент).
- Потребляйте меньше животного белка, участвующего в создании материала для опухоли.
- Изредка можно есть мясо птицы и нежирную морскую рыбу.
- Включайте в рацион овощи, растения, фрукты и ягоды, с пониженным содержанием глюкозы, обладающие свойствами антиоксидантов: цветная капуста, брокколи, шпинат, сельдерей, морковь, свекла, бобовые, томаты со шкурками, артишоки, цитрусовые, фисташки, миндаль, тыква.
- Исключите дрожжевые продукты: употребляйте пресный темный хлеб из ржаной или отрубной муки.
- Выводите грибок из себя, умеряя необоснованный прием антибиотиков (а для этого нужно закаляться и поднимать иммунитет).
- Для поднятия иммунитета можно использовать прополис, гриб чагу.
- Не допускайте постоянной латентной интоксикации организма из-неправильного пищеварения (запоры, ленивый кишечник), потребляя живые бактерии (йогурт, бифидок).
- После приема антибиотиков необходимо принимать аптечный препарат линекс.
- Регулярно чистите кишечник, принимая энтеросорбенты и слабительные (простейший энтеросорбант — активированный уголь).
- Заботьтесь о здоровье печени, применяя гепатопротекторы, в особенности после курса химиотерапии: гептрал, эссенциале-форте, карсил, расторопшу.
- Поддерживать функции печени и органов ЖКТ можно фитосбором: бессмертник, расторопша, одуванчик, шиповник, чистотел, цикорий, мята, шиповник, кукурузные рыльца, тысячелистник, пижма, спорыш.
- Сбор для очистки крови при раке: семя льна, трава душицы, шиповник, ромашка, зверобой, череда, полевой хвощ, тысячелистник.
- При плохом углеводном, липидном обмене, вторичном диабете, повышенном холестерине принимайте альфа-липоевую (тиоктовую) кислоту.

Больным РМЖ и находящимся в менопаузе женщинам нужно особенно следить за плотностью костной ткани и регуляцией кальциевого обмена, проходя ежегодно денситометрию, следя за уровнем кальцитонина (гормоном щитовидной железы). При необходимости нужно принимать:
- препараты кальция и рыбий жир (либо заменить препаратом Никомед Д);
- гормон кальцитонин;
- биофосфонаты.
Лечение опухоли позвоночника — непростое дело, но даже если врач сказал вам, что операция невозможна, всегда есть выход и унывать никогда нельзя.
Успехов вам в вашей борьбе с болезнью!
Видео: Операция по удалению менингиомы спинного мозга.
Читайте также:

