Внутриглазные опухоли и их лечение
Внутриглазные сосудистые опухоли – это группа редких доброкачественных образований сосудистой оболочки глаза и сетчатки.
К таким заболеваниям относятся: ограниченная гемангиома хориоидеи, диффузная гемангиома хориоидеи (синдром Стюржа-Вебера), капиллярная гемангиома сетчатки (с-м Гиппель-Линдау), кавернозная ангиома, рацемозная ангиома (синдромом Уайберна-Мэйсона) и вазопролиферативная опухоль.
Данные новообразования не угрожают жизни пациента, однако зачастую сопровождаются снижением зрения, а также могут стать причиной развития серьезных осложнений, таких как вторичная отслойка сетчатки, кровоизлияния в полость глаза и повышение внутриглазного давления (глаукома).
Учитывая возможный системный характер заболевания, необходимо проведение комплексного обследование такого пациента (в частности, МРТ головного мозга, почек и др.).
При определении тактики лечения внутриглазных сосудистых образований основной задачей врача является не только достижение регрессии образования, но и максимально возможное сохранение зрительных функций.
Мы владеем самыми современными на сегодняшний день методами лечения данной патологии: диод-лазерной термотерапией (ТТТ) и фотодинамическая терапией, осуществляемыми при участии специалистов лазерного отдела, а также брахитерапией, криодеструкцией. В ряде случаев совместно с хирургами витреоретинального отдела проводится эндовитреальное (хирургическое) удаление новообразования.
№1. Пациент К. Возраст 2,5 г. Диагноз: ОД - кавернозная гемангиома сетчатки, состояние до лечения.
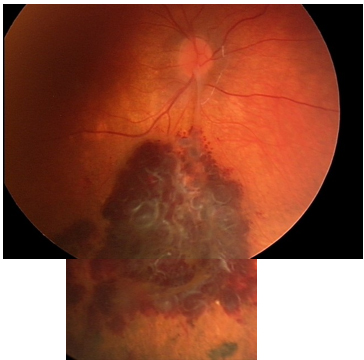
Состояние через год после проведенной брахитерапии с Ru-106+Rh-106 – полная регрессия опухоли, остаточный рубцовый очаг в заинтересованной зоне.
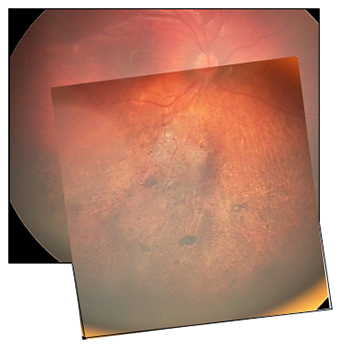
№ 2. Пациент М., 45 лет. Диагноз: ОД - гемангиома хориоидеи, вторичная отслойка сетчатки, острота зрения до лечения 0.2.
Состояние после 3 курсов диод-лазерной термотерапии, полная регрессия опухоли, острота зрения 1.0, сетчатка прилежит
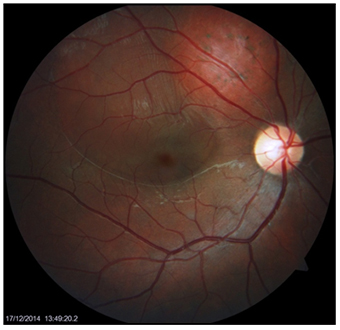
№ 3. Пациентка К., 55 лет. Диагноз: ОД - парамакулярная гемангиома хориоидеи, острота зрения до лечения 0.7
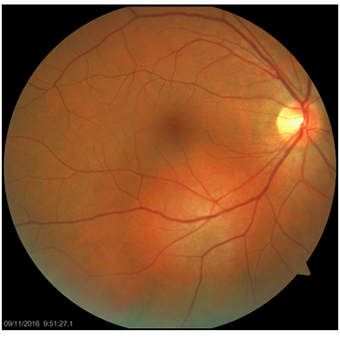
Спустя 3 месяца после ТТТ отмечена значительная регрессия опухоли, признаки активной опухолевой ткани отсутствуют, острота зрения 1.0
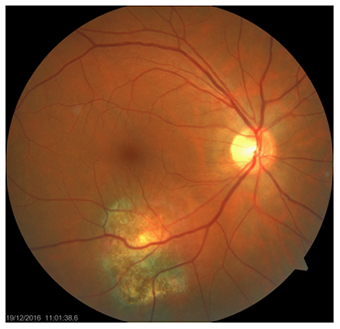
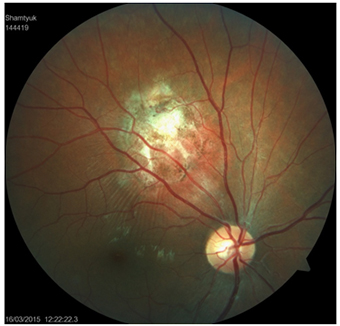
№ 4. Пациент Л., 51 год. Диагноз: ОС - юкстапапиллярная ограниченная гемангиома хориоидеи до лечения, острота зрения 1,0
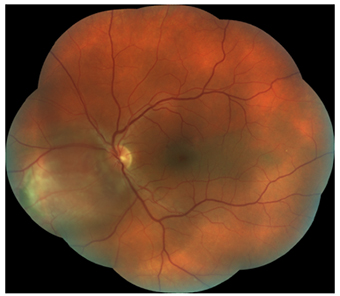
Состояние после 4 курсов ТТТ, достигнута частичная регрессия опухоли, зрительный нерв не поврежден, острота зрения 1.0.
Среди новообразований органа зрения внутриглазные опухоли по частоте занимают второе место, большинство из них злокачественные.
20.3.1. Опухоли сосудистой оболочки глаза
Опухоли сосудистой оболочки составляют более 2/3 всех внутриглазных новообразований, развиваются в возрасте от 3 до 80 лет Они чаще представлены опухолями нейроэкто-дермального генеза, реже — мезодермального. В радужке и цилиарном теле локализуется около 23—25 % всех опухолей, остальные 75—77 % — в хориоидее.
20.3.1.1. Опухоли радужки
До 84 % опухолей радужки относятся к доброкачественным, более половины из них (54—62 %) имеют миогенную природу.

Доброкачественные опухоли. Лейомиома развивается из элементов зрачковых мышц, характеризуется крайне медленным ростом, может быть беспигментной и пигментной. Разнообразие окраски опухоли можно объяснить морфогенезом радужки. Дело в том, что зрачковые мышцы радужки формируются из наружного слоя пигментного эпителия иридоцилиарного зачатка. В эмбриогенезе клетки сфинктера радужки продуцируют меланин и миофибриллы, в постнатальном периоде способность вырабатывать меланин исчезает, дилататор же ее сохраняет. Этим можно объяснить появление беспигментных лейомиом, развивающихся из сфинктера, и пигментных лейомиом, формирующихся из элементов дилататора. Опухоль диагностируют преимущественно в третьем — четвертом десятилетиях жизни.
Беспигментная лейомиома растет локально в виде желтовато-розового полупрозрачного проминирующего узла (рис. 20.11, а). Опухоль локализуется по краю зрачка или, реже, в прикорневой зоне (в области цилиарных крипт). Границы опухоли четкие, консистенция рыхлая, студенистая. На поверхности ее видны полупрозрачные выросты, в центре которых находятся сосудистые петли. Лейомиома, расположенная у края зрачка, приводит к вывороту пигментной каймы и изменению его формы. При локализации опухоли в зоне цилиарных крипт одним из первых симптомов является повышение внутриглазного давления, поэтому таким больным нередко ставят диагноз односторонней первичной глаукомы.

Пигментная лейомиома имеет цвет от светло- до темно-коричневого. Форма опухоли может быть узловой, плоскостной или смешанной (рис. 20.11, б). Она чаще локализуется в цилиарном поясе радужки. Характерно изменение формы зрачка, его удлинение вследствие выворота пигментной каймы, направленной в сторону опухоли. Консистенция пигментной лейомиомы более плотная, чем беспигментной, поверхность бугристая, новообразованные сосуды не видны. Прорастание опухоли в угол передней камеры более чем на 1/3 ее окружности приводит к развитию вторичной внутриглазной гипертензии. Признаками прогрессирования опухоли принято считать изменения вокруг опухоли: сглаженность рельефа радужки и появление зоны распыления пигмента, пигментных дорожек, направляющихся в стороны от опухоли, сосудистого венчика в радужке; изменяется также форма зрачка. Прорастая в структуры угла передней камеры и цилиарное тело, опухоль выходит в заднюю камеру, вызывая смещение и помутнение хрусталика. Диагноз может быть установлен на основании результатов биомикро-, гонио-, диафаноскопии и иридоангиографии (рис. 20.12, а). Лечение хирургическое: опухоль удаляют вместе с окружающими здоровыми тканями (блокэксци-зия). При удалении не более 1/3 окружности радужки целость ее может быть восстановлена путем наложения микрошвов (рис. 20.12, б). В результате восстановления целости радужки как диафрагмы значительно снижаются степень выраженности и частота хрусталикового астигматизма, уменьшаются световые аберрации. Прогноз для жизни благоприятный, для зрения зависит от исходной величины опухоли: чем меньше опухоль, тем больше вероятность сохранения нормального зрения.

Невус. Цвет радужки и рисунок крипт у каждого человека генетически запрограммированы. Окраска ее практически у всех неоднородна: по поверхности радужки могут быть разбросаны участки гиперпигментации в виде мелких пятнышек — "веснушек". Истинные невусы относят к меланоцитарным опухолям, производным нервного гребешка. Их выявляют как у детей, так и у взрослых. Клинически невус имеет вид более интенсивно пигментированного участка радужки. Цвет его варьирует от желтого до интенсивно-коричневого. Поверхность опухоли бархатистая, слегка неровная. Иногда невус слегка выступает над поверхностью радужки. Границы его четкие, рисунок радужки на поверхности невуса сглажен, в центральной части, где опухоль более плотная, рисунок отсутствует. Размеры невуса колеблются от участка пигментации размером 2—3 мм до крупных очагов, занимающих один квадрант поверхности радужки и более. При прогрессировании опухоль темнеет и увеличивается, вокруг нее появляются распыление не наблюдавшегося ранее пигмента и венчик расширенных сосудов, границы образования становятся менее четкими. Стационарные невусы должны находиться под наблюдением. При прогрессировании невуса показано его иссечение. Прогноз для жизни и зрения хороший.
Злокачественные опухоли. Меланома развивается в возрасте от 9 до 84 лет, чаще в пятом десятилетии жизни у женщин. У половины больных длительность заболевания до обращения к врачу составляет около 1 года, у остальных темное пятно на радужке замечают в детстве. Меланома радужки морфологически характеризуется выраженным структурным и клеточным атипизмом. В основном наблюдается веретеноклеточный тип опухоли, что определяет ее более доброкачественное течение.
По характеру роста выделяют узловую, диффузную (встречается крайне редко) и смешанную мелано-мы. Узловая меланома имеет вид нечетко отграниченного узла, проминирующего в переднюю камеру. Поверхность опухоли неровная, глубина передней камеры неравномерная. Цвет меланомы варьирует от светло- до темно-коричневого. Врастая в строму радужки, опухоль может имитировать кисту. При соприкосновении меланомы с задним эпителием роговицы возникает ее локальное помутнение. Прорастая дилататор радужки, опухоль приводит к изменению формы зрачка: его край на стороне опухоли уплощается, не реагирует на мидриатики. В углу передней камеры — застойные явления в сосудах радужки. Опухоль может заполнить заднюю камеру, вызвав компрессию хрусталика, его помутнение и дислокацию кзади. По поверхности радужки рассеиваются комплексы клеток опухоли, она приобретает пестрый вид (рис. 20.13). Вследствие прорастания опухоли в угол передней камеры нарушается отток внутриглазной жидкости, развивается стойкая, не поддающаяся медикаментозной терапии внутриглазная гипертензия.
Диагноз устанавливают на основании результатов биомикро-, гонио-, диафаноскопии и флюоресцентной иридоангиографии. Лечение хирургическое. Локализованная меланома радужки, занимающая не более 1/3 ее окружности, подлежит локальному удалению. Возможно проведение локальной фотодинамической терапии. При большем размере очага поражения следует рекомендовать энуклеацию глазного яблока. Прогноз для жизни, как правило, благоприятный с учетом преобладания веретеноклеточного типа опухоли. Метастазирование наблюдается в 5— 15 % случаев и в основном при больших опухолях. Прогноз для зрения после выполнения органосохранных операций, как правило, благоприятный.


Внутриглазные опухоли занимают по частоте второе место среди всех новообразований глаза. На внутриглазные опухоли приходится от 33,4 до 38% всех новообразований глаза и его придатков
Злокачественные опухоли составляют 74,3% внутриглазных новообразований. Их делят на первичные и вторичные
Первичные внутриглазные опухоли подразделяют на новообразования сосудистого тракта и опухоли сетчатой оболочки.
ДОБРОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ СОСУДИСТОЙ ОБОЛОЧКИ
К доброкачественным опухолям относятся нейрофибромы, невриномы, лейомиомы, невусы, ангиомы и кисты.
Нейрофибромы и невриномы встречаются редко и выглядят как светло-желтые или более темные узелки в радужке
Лейомиома — часто встречающееся новообразование гладкой мускулатуры радужки или цилиарного тела. Опухоль желтовато-розового или светло-коричневого цвета, рыхлая, без четких границ, с большим количеством новообразованных сосудов, несостоятельность которых может приводить к возникновению рецидивирующих гифем.
Ангиомы сосудистого тракта растут медленно, при центральной локализации могут приводить к снижению остроты зрения, образованию скотом. Пациенты с ангиомами состоят под диспансерным наблюдением.
В случае роста опухоли проводят дополнительные исследования (каротидная ангиография и радионуклидные исследования с радиоактивным фосфором) для дифференциальной диагностики с меланобластомой. Меланобластомы у детей встречаются исключительно редко, обычно эта патология бывает у взрослых и пожилых людей.
Ангиомы сосудистого тракта нередко сочетаются с ангиомами в области век и лица и могут вызывать вторичную глаукому, а при синдроме Штурге—Вебера являются причиной врожденной глаукомы.
Возможны лазерная фотокоагуляция и оперативное удаление при локализации в области цилиарного тела.
Кисты сосудистой оболочки могут возникать вследствие нарушения эмбриогенеза, часто становятся осложнением проникающих ранений глаза или внутриглазных операций.
Кисты образуются в результате проникновения эпителия в полость глаза по раневому каналу. Кисты радужки — округлые образования светло-серого или коричневатого цвета с прозрачной оболочкой. Осложнения включают в себя катаракту, подвывих хрусталика, вторичную глаукому. При росте кисты показано оперативное вмешательство с полным удалением кисты. Возможна лазеркоагуляция.
ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ СОСУДИСТОЙ ОБОЛОЧКИ
Злокачественные новообразования различных отделов сосудистой оболочки — меланомы наблюдаются чаще всего. Диагностика меланомы радужки не представляет трудности, так как опухоль можно увидеть при биомикроскопии или наружном осмотре в вше темно-коричневого проминирующего образования.
Меланома хориоидеи может располагаться в любом участке глазного дна под отслоенной сетчаткой. При центральной локализации опухоли резко снижается зрение, возникают скотомы в поле зрения. Диагноз ставят на основании данных офтальмоскопии, эхографии, флюоресцентной ангиографии. Осложнения — вторичная глаукома, прорастание опухоли в глазницу, гематогенные метастазы.
Лечение: иссечение опухоли в пределах здоровых тканей с применением микрохирургической техники при локализации опухоли в радужке и ресничном теле. Для лечения меланом хориоидеи используют лазерную фотокоагуляцию, криодеструкцию.
ОПУХОЛИ СЕТЧАТКИ
Ретинобластома — злокачественное образование сетчатки, поражает преимущественно детей до 2-4 лет, но может определяться и сразу после рождения. У мальчиков она встречается в 2 раза чаще и считается наследственным заболеванием с наследованием по аутосомно-доминантному типу. Ретинобластома составляет до 4,6% всех злокачественных опухолей.
Клиника ретинобластомы очень разнообразна.
Выделяют 4 стадии заболевания.
I, начальная, стадия — появление в сетчатке серовато-зеленого очага с нечеткими контурами и небольшой проминенцией в стекловидное тело.
Очень быстро очаги увеличиваются, в них появляются беловатые включения, обусловленные отложением извести или холестерина в местах некроза опухоли. Дети никаких жалоб на снижение зрения вследствие малого возраста не предъявляют, а болей еще нет. Выявить начальную стадию можно только при помощи офтальмоскопии. При внимательном осмотре в первые месяцы жизни можно определить анизокорию и замедленную реакцию на свет.
Повышение внутриглазного давления ведет к увеличению глазного яблока и изменению цвета склеры в результате ее растяжения. Роговица становится отечной, на ее эндотелии могут обнаруживаться скопления опухолевых клеток, которые производят впечатление преципитатов.
Ранняя диссеминация опухоли вызывает помутнение влаги передней камеры, псевдогипопион, появление опухолевидных узелков на радужке. Зрачок обычно широкий, часто неправильной формы. Детали глазного дна обычно не видны. При некрозе опухоли обнаруживаются помутнения и кровоизлияния в стекловидном теле.
III стадия включает в себя прорастание опухоли в оболочки глаза и ее распространение по зрительному нерву в ретробульбарное пространство с возникновением быстро нарастающего экзофтальма. При прорастании опухоли в переднем сегменте глазного яблока вышедшая наружу опухоль имеет вид бугристого гриба (так называемая фунгозная стадия), а в дальнейшем приобретает вид распадающейся кровоточащей мясистой массы. В запущенных случаях опухоль может достигать огромных размеров (с детскую головку).
IV стадия, стадия метастазирования, — распространение опухоли в лимфатические узлы, кости черепа, мозг, ребра, грудину, позвоночник, реже во внутренние органы. Однако метастазы могут появиться уже в I или, чаще, во II стадии болезни. IV стадия может сопровождаться прорастанием опухоли по зрительному нерву в полость черепа.
Для диагностики ретинобластом используют диафаноскопию, радионуклидную индикацию, рентгенодиагностику с целью выявления теней от кальциевых включений, ультразвуковую эхографию, цитологическое исследование.
Малая специфичность большинства симптомов ретинобластомы заставляет дифференцировать опухоль с псевдобластомой. метастатическим панувеитом, врожденным токсоплазмозом, ретролентальной фиброплазией, аномалиями развития сумки хрусталика, стекловидного тела и его эмбриональной артерии, зрительного нерва и сетчатки, последствиями внутриутробных увеитов, отслойкой сетчатки, ретинитом Коатса и др.
Лечение. В I и II стадиях болезни производят энуклеацию пораженного глаза с последующим применением рентгенотерапии. Оперативное лечение наиболее эффективно в ранних стадиях развития опухоли.
В III стадии больным необходима экзентерация глазницы. Однако в большинстве таких случаев спасти жизнь ребенка не удается.
Паллиативное лечение сочетает в себе рентгенотерапию и химиотерапевтическое воздействие. Фото- и лазеркоагуляция используется в комплексном лечении ранних стадий для отграничения и разрушения очагов опухоли.
Профилактика тяжелых исходов при ретинобластомах заключается в выявлении опухоли в начальной стадии, когда лечение более эффективно. Это возможно при офтальмоскопии в период профилактических осмотров детей в яслях, а также детей раннего возраста, обращающихся в глазные кабинеты по поводу любого заболевания глаз.
Хирургическое лечение внутриглазных опухолей описывалось в различных разделах настоящего руководства, но отдельные шаги не иллюстрировались. Ниже проиллюстрированы следующие методики: тонкоигольная аспирационная биопсия, установка радиоактивного аппликатора, хирургическое удаление опухоли такими методами, как иридэктомия и частичная послойная склероувеоэктомия, энуклеация и экзентерация (1-16). Лазерокоагуляция и криотерапия обсуждаются в соответствующей литературе, мы проиллюстрировали эти методики выше, когда рассказывали о лечении конкретных опухолей.
Интраокулярная тонкоигольная аспирационная биопсия - метод, применяемый для диагностики опухолей в случаях, когда точная диагностика другими менее инвазивными методами невозможна (1,2). Это достаточно сложная хирургическая манипуляция, требующая от онколога навыка забора клеточного материала, а также тесного взаимодействия с опытным цитологом. К этому методу диагностики следует прибегать лишь в отдельных случаях, когда точный диагноз определяет тактику лечения.
Во время этой манипуляции тонкая игла вводится в патологическую ткань, производится забор клеток для приготовления препаратов и цитологического анализа. При новообразованиях радужки под визуальным контролем с помощью операционного микроскопа игла проводится через лимб непосредственно в ткань опухоли (2). При новообразованиях, локализующихся в заднем отрезке, игла вводится через плоскую часть цилиарного тела и стекловидное тело в верхушку опухоли, обычно под контролем непрямой офтальмоскопии (1). В некоторых случаях игла проводится под визуальным контролем при помощи операционного микроскопа. Хотя иногда метод дает ложные результаты, в большинстве случаев он позволяет поставить точный диагноз.
В некоторых случаях опухоль радужки можно удалить методом частичной иридэктомии. Иногда опухоли цилиарного тела или хориоидеи удаляются методом частичной послойной склероувеоэктомии. Эти методики используются в основном при лечении меланомы, лейомиомы и опухолей пигментного и беспигментного эпителия цилиарного тела (3-5). При развитых злокачественных опухолях, таких как ретинобластома или меланома сосудистой оболочки, не поддающихся лечению другими методами, показана энуклеация (6-14).
Во всех случаях должна применяться щадящая техника, методики операции могут различаться при вмешательствах по поводу меланомы и ретинобластомы. Часто после энуклеации выполняется забор свежих тканей для генетического анализа (15). Экзентерация глазницы, особенно с сохранением век, выполняется в некоторых случаях далекозашедших опухолей, особенно при обширном экстраокулярном распространении меланомы сосудистой оболочки (16).
Методики операций проиллюстрированы ниже, детально они обсуждаются в соответствующей литературе, список которой также представлен ниже.
Клинические примеры лечения внутриглазных опухолей:
Список использованной литературы:
1. Shields JA, Shields CL, Ehya H, et al. Fine needle aspiration biopsy of suspected intraocular tumors. The 1992 Urwick Lecture. Ophthalmology 1993;100:1677-1684.
2. Shields CL, Manquez ME, Mashayekhi A, et al. Fine needle aspiration biopsy of iris tumors in 100 consecutive cases. Technique and complications. Ophthalmology 2006;113:2080-2086.
3. Shields JA, Shields CL. Surgical approach to lamellar sclerouvectomy for posterior uveal melanomas. The 1986 Schoenberg Lecture. Ophthalmic Surg 1988;19:774-780.
4. Shields JA, Shields CL, Shah P, et al. Partial lamellar sclerouvectomy for ciliary body and choroidal tumors. Ophthalmology 1991;98:971-983.
5. Ramasubramanian A, Shields CL, Kytasty C, et al. Resection of intraocular tumors (partial lamellar sclerouvectomy) in the pediatric age group. Ophthalmology 2012;119:2507—2513.
6. Shields JA, Shields CL, De Potter P. Enucleation technique for children with retinoblastoma. J Pediatr Ophthalmol Strabismus 1992;29:213-215.
7. Shields CL, Shields JA, De Potter P. Hydroxyapatite orbital implant after enucleation. Experience with initial 100 consecutive cases. Arch Ophthalmol 1992;110:333-338.
8. Shields CL, Shields JA, De Potter P, et al. Lack of complications of the hydroxyapatite orbital implant in 250 consecutive cases. Trans Am Ophthalmol Soc 1993;91:177-189.
9. DePotter P, Shields CL, Shields JA, et al. Use of the orbital hydroxyapatite implant in the pediatric population. Arch Ophthalmol 1994; 112:208-212.
10. Edelstein C, Shields CL, DePotter P, et al. Complications of motility peg placement for the hydroxyapatite orbital implant. Ophthalmology 1997;104:1616-1621.
11. Shields CL, Uysal Y, Marr BP, et al. Experience with the polymer-coated hydroxyapatite implant following enucleation in 126 patients. Ophthalmology 2007;114:367-373.
12. Shah SU, Shields CL, Lally SE, et al. Hydroxyapatite orbital implant in children following enucleation. Analysis of 531 sockets. Ophthalm Plast Reconstr Surg 2014;31(2):108-114.
13. Shields CL, Shah SU, Au A, et al. Long-term outcomes of hydroxyapatite orbital implant in 1185 consecutive cases. 2015; in press.
14. Shields CL, Shields JA. Retinoblastoma management: Advances in enucleation, intravenous chemoreduction, and intra-arterial chemotherapy. Curr Opin Ophthalmol 2010;21:203-212.
15. Shields JA, Shields CL, Lally SE, et al. Harvesting fresh tumor tissue from enucleated eyes. The 2008 Jack S. Guyton Lecture. Arch Ophthalmol 2010;128(2):241-243.
16. Shields JA, Shields CL, Suvarnamani C, et al. Orbital exenteration with eyelid sparing: indications, technique and results. Ophthalmic Surg 1991;22:292-297.
Редактор: Искандер Милевски. Дата публикации: 6.7.2020
Опухоли зрительного нерва принадлежат к числу наиболее редких. Примерно 2/3 всех первичных опухолей, исходящих из стволов зрительного нерва, наблюдаются в первом десятилетии жизни, а 1/3 – во втором. Опухоли оболочек зрительного нерва в подавляющем большинстве случаев встречаются после 20 лет.
С клинической точки зрения целесообразно различать опухоли:
• внутриглазной части зрительного нерва;
• внутриорбитальной (ретробульбарной) части;
• внутричерепной части зрительного нерва.
С другой стороны, исходя из строения этих опухолей, можно различать опухоли зрительного нерва – глиомы в собственном смысле слова, опухоли нейроэктодермального происхождения, опухоли, происходящие из оболочек нерва – менингиомы, которые по своему гистологическому строению являются эндотелиомами, невриномы – опухоли нейроэктодермального происхождения (очень редкие) и, наконец, злокачественные меланомы.
Симптомы и клиническое течение
Переходя к клиническому течению опухолей зрительного нерва, нужно сказать, что наиболее частыми являются опухоли интраорбитальные (ретробульбарные). Однако и опухоли внутриглазные, и опухоли внутричерепные, несмотря на их редкость, все же иногда встречаются, причем клиническое течение этих трех видов опухолей различное.
Так, первичные опухоли соска зрительного нерва (внутриглазные) представляются при офтальмоскопии в виде круглого выпячивания, охватывающего весь сосок или часть его, и большей частью имеют вид цветной капусты. Окружающая сетчатка отечна, цвет опухоли желтовато-красный, вены расширены и извиты. Основной жалобой является падение остроты зрения.
Однако основными опухолями зрительного нерва являются те, которые развиваются в его внутриорбитальной (ретробульбарной) части. Они дают отчетливую клиническую картину, характеризующуюся следующими признаками: экзофтальм прямо кпереди, сначала небольшой, затем все увеличивающийся и увеличивающийся. В течение очень длительного времени опухоль развивается внутри мышечной воронки, движения глаза совершенно не ограничиваются, а экзофтальм носит характер прямого выдвижения глаза вперед без бокового его смещения, и только в дальнейшем, по мере прорастания опухоли в мышцы, движения глаза могут ограничиваться и возникает отклонение его в ту или иную сторону, хотя в большинстве случаев в незначительной степени. В этой стадии экзофтальм влечет за собой и поражение роговой оболочки (инфильтрат, язва). При развитом экзофтальме нередко удается прощупать опухоль позади глаза.
Из функций глаза острота зрения обычно страдает рано. Однако чаще всего обнаруживается изменение поля зрения в форме его концентрического сужения. Иногда может также возникнуть диплопия вследствие смещения глаза. При офтальмоскопии рано замечается застойный сосок, позднее обнаруживающий атрофию.
К числу изменений самого глаза обычно относится частичная или полная атрофия зрительного нерва, быстрое падение остроты зрения и сужение поля зрения в височной половине, но без той резкой границы, которая наблюдается при височной гемианопсии. При этом в отличие от других форм атрофии зрительного нерва, центральной скотомы не наблюдается.
При удалении опухолей ретробульбарного отдела зрительного нерва почти во всех случаях наблюдаются рецидивы. Рецидивирующая опухоль развивается несколько отступая от глазного яблока (около 1 см), имеет продолговатую форму, вытянутую сзади наперед и напоминающую сливу, опухоль имеет различную величину (от небольшой сливы до куриного яйца). При большом разращении опухоль нередко направляется кзади, прорастая в полость черепа и вызывая расширение зрительного отверстия.
Что касается опухолей внутричерепной части зрительного нерва, то, по существу, они уже выходят за пределы патологии глаза.
Для дифференциального диагноза опухолей зрительного нерва, развивающихся во внутриорбитальной части, собственно говоря, уже достаточно признаков, описанных выше.
Микроскопическое строение опухолей
Опухоли ствола зрительного нерва – глиомы, при гистологическом исследовании состоят из хорошо различимых пучков волокон зрительного нерва, которые представляются утолщенными вследствие разрастания находящейся между ними глиальной ткани. Эта ткань имеет вид сплетения из волокон, в петлях которой лежит большое число круглых или овальных ядер без цитоплазмы (голые ядра). В некоторых случаях встречаются также округлые или неправильно полигональной формы клетки с круглым, слабо окрашенным ядром и мелкозернистой протоплазмой. В более старых частях опухоли волокна зрительного нерва уже больше не различаются, остаются только клетки и сеть глиальных волокон. Нередко в ткани опухоли наблюдаются также полости, заполненные массой, напоминающей слизь.
Клетки опухоли представляются мелкими и часто без протоплазмы. При импрегнации серебром эти клетки большей частью представляются биполярными, имеют 3 или более отростков, хотя типичные астроциты редки. Кровеносные сосуды в ткани опухоли, которые вначале имеют очень тонкие стенки, постепенно меняют свой вид, подвергаясь гиалиновой и известковой дегенерации. Нередки в ткани опухоли тромбозы и геморрагии с последующим распадом.
В некоторых случаях почти вся опухоль бывает как бы разделена большой внутренней кистой, наполненной мукоидной жидкостью. Большей частью наблюдается прямой рост опухоли из субарахноидального пространства, а мягкая оболочка обычно может быть отделена от инра- или экстрапиальной части опухоли.
Что касается менингиомы, или эндотелиомы зрительного нерва, то по своему микроскопическому строению она характеризуется наличием соединительнотканных альвеол, содержащих клетки, имеющие кубическую, несколько уплощенную, или веретенообразную форму. Некоторые из клеточных скоплений состоят из концентрически расположенных слоев клеток с круглыми или овальными ядрами. Слои этих клеток нередко подвергаются гиалиновой и позднее известковой дегенерации, причем эти известковые отложения (псаммомные тельца) бывают окружены содержащими ядра уплощенными эндотелиальными клетками.
Эти опухоли характеризуются также присутствием многочисленных капиллярных кровеносных сосудов, которые лежат или между колоннами клеток, или в центре, не ограниченные каким-либо специальным эндотелием, кроме клеток самой опухоли.
В некоторых опухолях встречается фиброзная ткань; в других же ее нет совсем, кроме как в капсуле.
Иногда эти опухоли носят смешанный характер, т. е. в их образовании участвуют как сама ткань зрительного нерва, так и оболочки, так что интрапиальная часть опухоли представляет по своему строению глиому, а в субдуральном пространстве – менингиому.
Метастазы в зрительный нерв
Метастазы в зрительный нерв наблюдаются при бронхиальных раках, при раке молочной железы, при раке почки, женских половых органов, желудка и т. д. Симптомы опухоли сводятся к опухоли зрительного нерва, т. е. к отеку и побледнению соска, к падению зрения и нарушению других функций глаза, причем эти метастатические опухоли отличаются быстрым ростом и вызывают вскоре болевые явления. Правильный диагноз может быть установлен только при наличии установленной опухоли других органов.
Имеются крайне редкие сообщения также о метастатических саркомах зрительного нерва в результате общего саркоматоза. Наконец, злокачественная меланома кожи может дать в исключительно редких случаях метастатическую пигментную опухоль соска зрительного нерва.
Лечение
Лечение опухолей зрительного нерва может быть только хирургическим. Оперативные методы несколько различны в зависимости от местоположения опухоли. При внутриглазной опухоли должна предприниматься энуклеация с максимальным удалением внутриорбитальной части зрительного нерва. Однако в определенных случаях можно рассчитывать на успешное проведение рентгенотерапии опухоли зрительного нерва со стойким результатом.
В большинстве случаев, с косметической целью, возможно удаление опухоли с сохранением самого глазного яблока, так как эти опухоли не дают метастазов и рецидивов. Однако удаление должно быть, конечно, радикальным, т. е. заключаться в иссечении всей опухоли.
Доступ к опухолям в большинстве случаев возможен путем простой орбитотомии. Однако иногда при большом разрастании опухоли необходимый широкий доступ можно получить только при помощи операции Кренлейна.
В редких запущенных случаях, когда опухоль прорастает в ткани орбиты, указанные операции уже недостаточны и приходится производить экзентерацию орбиты.
Прогноз
Прогноз при опухолях зрительного нерва совершенно неблагоприятен в отношении зрения, однако эти опухоли не дают метастазов и в подавляющем большинстве случаев при радикальной операции не рецидивируют.
Главная опасность для жизни больного заключается в несвоевременной диагностике и возможности прорастания опухоли внутрь черепа. В отличие от глиом, менингиомы, не оперированные своевременно, все-таки могут проявлять тенденцию к прорастанию в ткань орбиты, и в этом случае даже после оперативного вмешательства иногда наблюдались рецидивы.
Читайте также:

