Некроз после лечения рака шейки матки
Распад опухоли — это закономерное следствие слишком активного роста ракового узла по периферии или осложнение избыточно высокой реакции распространённого злокачественного процесса на химиотерапию.
Не каждому пациенту доводится столкнуться с тяжелой проблемой распада ракового процесса, но при любой интенсивности клинических проявлений инициируемое распадом злокачественной опухоли состояние непосредственно угрожает жизни и радикально меняет терапевтическую стратегию.

Распад опухоли: что это такое?
Распад — это разрушение злокачественного новообразования, казалось бы, что именно к распаду необходимо стремиться в процессе противоопухолевой терапии. В действительности при химиотерапии происходит уничтожение раковых клеток, только убийство органичное и не массовое, а единичных клеток и небольших клеточных колоний — без гибели большого массива ткани с выбросами в кровь из распадающихся клеток токсичного содержимого.
Под действием химиотерапии клетки рака приходят не к распаду, а к процессу апоптоза — программной смерти. Останки раковых клеток активно утилизируются фагоцитами и уносятся прочь от материнского образования, а на месте погибших возникает нормальная рубцовая ткань, очень часто визуально не определяющаяся.
Регрессия злокачественного новообразования в форме апоптоза происходит медленно, если наблюдать за новообразованием с перерывами в несколько дней, то заметно, как по периферии раковый узел замещается совершенно нормальной тканью и сжимается в размере.
При распаде раковый конгломерат не замещается здоровыми клетками соединительной ткани, мертвые клеточные пласты формируются в очаг некроза, отграничивающийся от остальной раковой опухоли мощным воспалительным валом. Внутри злокачественного новообразования некроз не способен организоваться и заместиться рубцом, он только увеличивается, захватывая новые участки ракового узла, походя разрушая опухолевую сосудистую сеть. Из мертвого очага в кровь поступают продукты клеточного гниения, вызывая интоксикацию.
Массированный выброс клеточного субстрата становится причиной тяжелейшей интоксикации, способной привести к смерти.
Причины распада злокачественной опухоли
Инициируют распад ракового образования всего только две причины: сама жизнедеятельность клеток злокачественной опухоли и химиотерапия.
Первая причина спонтанного — самопроизвольного распада характерна для солидных новообразований, то есть рака, сарком, злокачественных опухолей головного мозга и меланомы. Вторая причина распада типична для онкогематологических заболеваний — лейкозов и лимфом, при онкологических процессах встречается чрезвычайно редко.

Второй вариант распада, типичный для онкогематологических заболеваний, можно констатировать по клиническим симптомам тяжелейшей интоксикации с осложнениями — тумор-лизис-синдрому (СОЛ) и биохимическим анализам крови, где резко повышена концентрация мочевой кислоты, калия и фосфора, но существенно снижен кальций. Конкретная побудительная причина для развития СОЛ — обширное злокачественное поражение с очень высокой чувствительностью к химиотерапии.
При онкологических процессах — раках, саркомах, меланоме реакция на цитостатики преимущественно умеренная и не столь стремительная, поэтому СОЛ принципиально возможен только в исключительных случаях мелкоклеточного, недифференцированного или анаплазированного злокачественного процесса.
Симптомы распада злокачественной опухоли
Клиническим итогом спонтанного распада раковой опухоли становится хроническая интоксикация, нередко сочетающаяся с симптомами генерализованного воспаления вследствие образования гнойного очага. Симптомы разнообразны, но у большинства отмечается прогрессивно нарастающая слабость, повышение температуры от субфебрильной до лихорадки, сердцебиение и даже аритмии, изменение сознания — оглушенность, нарушение аппетита и быстрая потеря веса.
Локальные проявления спонтанного разрушения раковой опухоли определяются её локализацией:
- рак молочной железы, меланома и карцинома кожи, опухоли ротовой полости — гнойная, обильно секретирующая открытая язва с грубыми подрытыми краями, часто источающая гнилостный запах;
- распадающаяся карцинома легкого — при прободении некротической полости в крупный бронх возникает приступообразный кашель с гнойной мокротой, нередко с прожилками крови, иногда случается обильное легочное кровотечение;
- разрушение новообразования органов желудочно-кишечного тракта — развитие локального перитонита при прободении ракового конгломерата в брюшную полость, кровотечение с чёрным стулом и рвотой кофейной гущей;
- распадающаяся карцинома матки — интенсивные боли внизу живота, нарушение мочеиспускания и дефекации при образование гнойных свищей.
Синдром опухолевого лизиса при лейкозах и лимфомах потенциально смертельное состояние, приводящее:
- в первую, очередь к осаждению кристаллов мочевой кислоты в почечных канальцах с выключением функции и острой почечной недостаточностью;
- дополнительно повреждает почки быстрое закисление крови — лактатацидоз;
- снижение уровня кальция и повышение фосфатов инициирует судорожный синдром, дополняемый неврологическими проявлениями вследствие выброса цитокинов;
- повышения калия негативно отражается на сердечной деятельности;
- выброс биологически-активных веществ из клеток приводит к повышению проницаемости мелких кровеносных сосудов, что снижает уровень белков и натрия крови, уменьшает объем циркулирующей плазмы, клинические проявляется падением давления и усугублением поражения почек;
- обширные и глубокие нарушения метаболизма во всех системах органов с исходом в полиорганную недостаточность.
Лечение распада опухоли
Формально при распадающейся опухоли невозможна радикальная операция, зачастую заболевание считается неоперабельным, но химиотерапия и облучение исключаются из программы, потому что способны усугубить некроз. Отчаянное положение пациента и вероятность массированного кровотечения из изъеденного раком крупного сосуда оправдывает выполнение паллиативной операции, основная цель которой — удаление очага хронического воспаления и интоксикации.
Синдром лизиса опухоли лечится многочасовыми капельными вливаниями при усиленном диурезе — выведении мочи, связыванием мочевой кислоты специальными лекарствами. Одновременно поддерживается работа сердечно-сосудистой системы, купируется интоксикация и воспаление. При развитии острой почечной недостаточности проводится гемодиализ.
Синдром лизиса опухоли сложно лечить, но можно предотвратить или хотя бы уменьшить его проявления. Профилактика начинается за несколько дней до курса химиотерапии и продолжается не менее трёх суток после завершения цикла. Кроме специальных препаратов, выводящих мочевую кислоту, назначаются продолжительные капельницы, вводятся недостающие микроэлементы, а избыточные выводятся или связываются другими лекарствами.
Профилактика лизиса опухоли стала стандартом лечения онкогематологических больных, чего нельзя сказать об онкологических пациентах с распадающимися злокачественными процессами, которым очень сложно найти хирурга, готового выполнить паллиативную операцию. Во вмешательстве по санитарным показаниям отказывают из-за сложности выхаживания тяжелого больного после обширного хирургического вмешательства. В нашей клинике никому не отказывают в помощи.

Миома матки относится к доброкачественной опухоли, развивающейся в мышечном слое матки. Данное заболевание одно из самых распространенных в гинекологии. Образуется у женщин в возрасте 30-40 лет. Существует несколько видов миомы в зависимости от расположения узлов:
- внутристеночная (интерстициальная)
- подбрюшинная (субсерозная)
- подслизистая (субмукозная)
- межсвязочная (интралигаментарная)
Миома бывает множественной, когда вырастает несколько узлов различных размеров. Причинами развития миомы матки может быть гормональные нарушения, метаболизм, изменение структуры миометрия. К факторам риска относят наследственную предрасположенность, нарушение репродуктивной функции, нарушения менструальной функции и обмена веществ, частые аборты и диагностические выскабливания.
Очень часто в результате осложнения течения миомы матки возникают необратимые изменения в опухолевой ткани – некроз. Это связано с прекращением питания и васкуляризации новообразования. Омертвение тканей опухоли – следствие нарушения процесса образования новых кровеносных сосудов или перекрута ножки миоматозного узла. Что собой представляет процесс некроза?
Он проявляется в виде кровоизлияний, отека, асептического воспаления и дегенерации. Своевременное лечение некроза предотвращает перитонит, что может привести к гибели женщины. Началу некроза предшествует нарушение кровоснабжения тканей опухоли. Это происходит в результате перекрута ножки миоматозного узла, множественного тромбообразования в интрамуральных узлах, ишемии, застоя венозной крови.
В процессе роста миома матки оказывает давление на питающие её сосуды, они сдавливаются или деформируются. Некроз может развиваться после приема препаратов, сокращающих мышцы матки или после родов. Во время беременности некроз миоматозных узлов может развиться из-за повышения сосудистого тонуса, снижения кровоснабжения миометрия, нарушения оттока крови по венам.
По морфологическим проявлениям выделяют красный, сухой и влажный некроз. Красный некроз определяется мягкой консистенцией и расширенными венами с тромбозом. При сухом некрозе происходит сморщивание опухолевых участков, появление пещеристых образований с омертвевшими тканями. Влажный некроз характеризуется образованием кистозных полостей, размягчением и влажным омертвение тканей. Асептический некроз может повлечь за собой развитие сепсиса и перитонит.
Сигналом развития данного заболевания может быть резкое проявление острого живота, тошнота, рвота, схваткообразные боли, повышение температуры и озноб. Болевые приступы обычно сопровождаются тахикардией, нарушением работы кишечника, дисфункцией мочевого пузыря. Если некроз вызван перекрутом ножки миомы, для лечения женщин детородного возраста и беременных используется консервативная операция по удалению миоматозных узлов.
Женщинам климактерического периода назначается процедура по полному удалению матки без придатков, надвлагалищная ампутация матки. После чего требуется длительное восстановление, нормализация водно-электролитного баланса и устранение интоксикации. В качестве профилактических мер при развитии некроза миоматозного узла достаточно консервативного лечение миомы матки, своевременной диагностики отклонений. Исключить развитие осложнений миомы матки можно профилактической диспансеризацией, подразумевающей гинекологический осмотр и ультразвуковое исследование органов малого таза.
Некроз шейки матки, развивается после травмы, которая может произойти во время родов или при эрозии. Самые незначительные разрывы шейки матки должны быть зашиты, поскольку они являются самой веской причиной для появления изменений, в тканях выстилающего полость шейки эпителия. Попадая в очаги повреждения ткани, микроорганизмы и инфекция способствуют развитию тяжелой патологии.
Формирование зоны поверхностного коагуляционного некроза также возможно после лазеровапоризации лучом при лечении эрозии шейки матки. Но поскольку очаг некроза образуется в пределах здоровых тканей, то наступает отторжение коагуляционной пленки и быстрая регенерация. Травматический некроз шейки матки также связывают со сдавливанием шейки матки головкой плода и стенками таза беременной. Некрозы от сдавливания возникают, если женщина обладает узким тазом, при слабой родовой деятельности, наличию рубцовых изменениях шейки матки.
Некроз образуется на передней стенке шейки матки и обычно локализуется в месте ущемления шейки матки. После родов некротизированный участок отторгается и образуется свищ, устраняющийся только хирургическим путем. Зона некроза может определяться визуально ил при помощи специальных датчиков температуры.
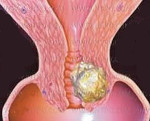
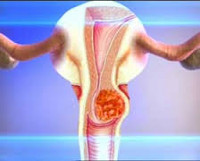
Рецидив рака шейки матки – возобновление онкологического процесса в области первичного очага после завершения радикального лечения и последующего благополучия. Проявляется тянущими болями в пояснице, промежности и зоне крестца, водянистыми либо сукровичными выделениями, расстройствами мочеиспускания, отеками, слабостью, апатией, истощением и нарушениями аппетита. Иногда протекает бессимптомно и обнаруживается при проведении планового осмотра. Диагноз выставляется с учетом анамнеза, жалоб, данных гинекологического осмотра, ангиографии, лимфографии, цитологического исследования, биопсии и других исследований. Лечение – операция, радио- и химиотерапия.
- Классификация и причины рецидива РШМ
- Симптомы рецидива РШМ
- Диагностика рецидива РШМ
- Лечение рецидива РШМ
- Прогноз и профилактика рецидива РШМ
- Цены на лечение
Общие сведения
Рецидив рака шейки матки – повторное развитие злокачественной опухоли через некоторое время после радикального лечения новообразования. Под рецидивами понимают только онкологические поражения, возникающие после периода благополучия продолжительностью от полугода и более. При отсутствии такого периода говорят о прогрессировании онкологического процесса. Вероятность развития рецидива рака шейки матки после комбинированного лечения (операции и радиотерапии) составляет примерно 30%, большинство опухолей диагностируются в течение 2 лет после завершения терапии. Для рецидивных новообразований характерно более агрессивное течение. Лечение проводят специалисты в сфере онкологии и гинекологии.

Классификация и причины рецидива РШМ
А.И. Серебров выделяет два типа рецидивов: местные и метастатические. Согласно классификации Е.В. Трушинковой существует четыре типа рецидивов:
- Местные – поражение культи влагалища.
- Параметральные – онкологический процесс в близлежащей клетчатке.
- Комбинированные – сочетание локального и параметрального процесса.
- Метастатические – вовлечение лимфоузлов и других органов.
В 70% случаев рецидив рака шейки матки возникает в тазовой области. Чаще всего страдают лимфоузлы и связки матки. Местные опухоли диагностируются всего в 6-12% случаев и обычно выявляются у пациенток, страдавших эндофитными формами рака. Причиной развития новообразования становятся злокачественные клетки, оставшиеся в полости таза после хирургического вмешательства и радиотерапии из-за быстрого роста опухоли либо слишком нерадикального лечения, обусловленного недооценкой тяжести и скорости прогрессирования заболевания.
Симптомы рецидива РШМ
Распознавание рецидивных поражений нередко сопряжено с существенными трудностями, особенно – на начальном этапе. Причинами затруднений являются бессимптомное или малосимптомное течение, а также сложности при трактовке проявлений онкологического процесса на фоне послеоперационных рубцов и склеротических изменений, обусловленных предшествующей радиотерапией. Первыми симптомами рецидива рака шейки матки обычно становятся апатия, немотивированная утомляемость, нарушения аппетита и диспепсические расстройства.
Через некоторое время появляются боли в области живота, промежности, крестца и поясницы. Интенсивность болевого синдрома может существенно варьировать. Боли, как правило, тянущие, усиливаются по ночам. При сохранении проходимости цервикального канала отмечаются сукровичные, водянистые либо гнойные бели. При заращении канала бели отсутствуют, жидкость накапливается, матка увеличивается. Возможны отеки и расстройства мочеиспускания. У некоторых пациенток с рецидивами рака шейки матки развивается гидронефроз. При отдаленном метастазировании нарушаются функции пораженных органов.
В процессе гинекологического осмотра в области шейки обнаруживается язва с уплотненными краями. При росте опухоли шейка расширяется, становится бугристой. При заращении канала либо верхних отделов влагалища над шейкой пальпируется эластическое образование. При прогрессировании рецидива рака шейки матки общие признаки онкологического поражения становятся более выраженными. Пациентка страдает от утраты трудоспособности, утомляемости и депрессивного расстройства. Выявляются истощение и гипертермия.
Диагностика рецидива РШМ
Диагноз выставляется на основании анамнеза, жалоб, данных гинекологического осмотра и дополнительных исследований. Достаточно эффективным способом ранней диагностики рецидивов является определение уровня онкомаркера плоскоклеточной карциномы SCC. Повышение уровня опухолевого маркера на доклиническом этапе отмечается у 60-70% больных и может служить основанием для проведения расширенного обследования. При осмотре пациенток с клиническими формами рецидива рака шейки матки обнаруживается язва в зоне поражения. При бимануальном исследовании в окружающей клетчатке могут пальпироваться инфильтраты. Для выявления нарушений функции почек проводят экскреторную урографию.
Лечение рецидива РШМ
Радикальное хирургическое вмешательство возможно при отсутствии гематогенных метастазов и обширных инфильтратов. Пациенткам выполняют пангистерэктомию - удаление матки (гистерэктомию) с аднексэктомией. При одиночных лимфогенных метастазах осуществляют лимфаденэктомию. После операции проводят радиотерапию и химиотерапию. Наилучшим вариантом считается сочетание внутриполостной и дистанционной гамма-терапии. Иногда дополнительно назначают трансвагинальную рентгенотерапию и близкодистанционную внутривлагалищную рентгенотерапию.
При рецидиве рака шейки матки с распространением на тазовую клетчатку и множественными лимфогенными метастазами применяют радиотерапию и лекарственную терапию. При рецидивах во влагалище операция обычно не показана. Больным проводят сочетанную лучевую терапию. При одиночных узлах в печени и головном мозге у молодых, соматически сохранных пациенток возможно оперативное удаление метастатических опухолей. При множественных отдаленных метастазах назначают химиотерапию, радиотерапию и симптоматическую терапию.
Прогноз в большинстве случаев неблагоприятный. Наилучшие результаты отмечаются при локальных рецидивах, не распространяющихся за пределы матки и свода влагалища. Средняя пятилетняя выживаемость после хирургического вмешательства в сочетании с радио- и химиотерапией в подобных случаях составляет 27,4%. При наличии лимфогенных и отдаленных метастазов год с момента постановки диагноза удается прожить 10-15% пациенток.
Важность раннего выявления рецидивов рака шейки матки обуславливает необходимость продуманных профилактических мероприятий. В течение первого года обследование проводят раз в 4 месяца, в течение последующих двух лет – раз в 6 месяцев. Обследование включает в себя осмотр в зеркалах, ректовагинальное исследование, общий и биохимический анализ крови, цитологическое исследование жидкости из влагалища, экскреторную урографию, рентгенографию грудной клетки, УЗИ женских половых органов, КТ органов брюшной полости и динамическую сцинтиграфию почек (при наличии соответствующего оборудования). В сомнительных случаях осуществляют пункционную биопсию шейки матки.
Некроз опухоли – это процесс омертвления злокачественного или доброкачественного новообразования, при котором полностью прекращается обмен веществ в патологических тканях. Некротические изменения проходят четыре последовательные фазы:
- Обратимая фаза или паранекроз.
- Необратимая цитологическая стадия – некробиоз.
- Распад опухоли.
- Гибель клеточных структур опухоли.
Причины развития некроза опухоли
Формированию необратимого разрушения тканей новообразования способствуют следующие факторы:
- Механическое травмирование мутированных клеток.
- Воздействие высоких или сверхнизких температур.
- Облучение опухоли высокоактивным ионизирующим излучением.
- Химические факторы некроза.
Общее понятие фактора некроза опухоли
Фактор некроза или кахектин синтезируют т-лимфоциты и макрофаги. Это вещество вызывает геморрагический некроз определенных клеток злокачественного новообразования. До недавнего времени специалисты считали, что фактор некроза опухоли обладает токсическим действием только на онкологические ткани. Недавние исследования выявили участие кахектина также во многих физиологических и патологических реакциях человеческого организма. Действие ФНО напрямую зависит от его концентрации в кровеносной системе. Так, повышенное количество кахектина провоцирует развитие септического шока и снижает усвоение жиров, что тем самым способствует прогрессированию раковой кахексии. Недостаточное количество кахектина, в свою очередь, стимулирует концентрацию нейтрофилов в кровеносных стенках при воспалительном процессе.
Открытие фактора некроза опухоли в онкологии
Фактор некроза опухоли впервые был выделен в 1975 году в городе Кахектин, от которого, в результате, произошло второе название данного вещества. Исследования проводились на мышах, которым ввели БЦЖ и эндотоксин. В сыворотке крови этих животных ученые выявили кахектин. В ходе лабораторных анализов специалисты также установили противоопухолевую активность кровеносных клеток подопытных мышей.
Основные свойства фактора некроза
При нормальных физиологических состояниях кахектин является немаловажным медиатором воспалительного процесса и активным участником иммунной защиты организма. Дисфункция данной системы может привести к аллергическим реакциям в виде гиперчувствительности немедленного типа.
В ходе многочисленных исследований ученые выявили прямую связь между увеличением кахектина в крови подопытных животных и развитием эндоскопического шока.
Также науке известно, что фактор некроза для некоторых структурных элементов человеческих тканей является фактором роста, который стимулирует заживление ран, восстановление кровотока и формирование клеточных абсцессов.
Но все же, ключевой функцией кахектина считается его возможность вызывать некроз опухоли при раке. В современной онкологии эти способности некротического фактора нашли широкое применение. Следует отметить, что обширное омертвление мутированных клеток может быть опасным для жизни онкобольного.

Синдром острого опухолевого некроза
Синдром активного разрушения опухолевых тканей развивается после введения активных противораковых препаратов и химиотерапии. В таких случаях происходит гибель большого количества онкологических клеток и в кровеносную систему больного поступает большое количество продуктов распада и цитотоксинов. СООН может закончиться летальным исходом. Для предупреждения таких негативных последствий пациент во время терапии должен находиться под постоянным медицинским контролем для своевременного оказания неотложной помощи.
Механизм возникновения синдрома острого опухолевого некроза
Согласно статистическим данным, развитие данного синдрома преимущественно наблюдается у больных лейкозом и лимфомой. Специалисты связывают этот факт с повышенной концентрацией фосфатов в мутированных клетках кровеносной и лимфоидной системы. Предрасполагающими факторами к данной патологии также принято считать:
- Большой размер злокачественного новообразования.
- Рак крови.
- Множественные опухоли.
- Быстрый рост новообразования.
- Прорастание раковой опухоли во внутренние органы.
- Уменьшение объема циркулирующей крови.
Во время активного разрушения мутированных клеток в организм больного сбрасывается повышенное количество калия и фосфата. Именно симптомы гиперкалиемии, гиперфосфатемии и вызывают клинические проявления синдрома острого опухолевого некроза.
Некроз опухоли при онкологии: диагностика и анализы
В первую очередь, хочется отметить, что пациент получающий интенсивное противораковое лечение должен находится под постоянным контролем врачей. При обнаружении первых признаков интоксикации в виде диареи, тошноты и рвоты, ему проводятся следующие диагностические процедуры:
- Биохимический анализ крови, в котором обращается особое внимание на концентрацию ионов калия и фосфата.
- Электрокардиограмма. Увеличение концентрации калия в кровеносной системе может провоцировать брадикардию.
- Анализ мочи. Раковая интоксикация часто сопровождается повышением креатинина и ацетона в моче больного.
Методы лечения синдрома острого некроза опухоли
Неотложная медицинская помощь в таких случаях заключается в внутривенном введении раствора хлористого натрия, который нормализует уровень калия и фосфатов. Пациентам индивидуально определяется уровень необходимой жидкости, которую также вводится парэнтерально, что способствует дезинтоксикации организма. При вторичном увеличении концентрации калия показано введение препаратов на основе ионов кальция.
Некроз опухоли по современным стандартам онкологии необходимо контролировать на всех этапах противотанковой терапии, начиная от специфической диагностики и заканчивая на этапе реабилитации пациента. Профилактика такого осложнения заключается только в наиболее точном установлении размера и локализации злокачественного новообразования.
Миома матки относится к доброкачественной опухоли, развивающейся в мышечном слое матки. Данное заболевание одно из самых распространенных в гинекологии. Образуется у женщин в возрасте 30-40 лет. Существует несколько видов миомы в зависимости от расположения узлов:
- внутристеночная (интерстициальная)
- подбрюшинная (субсерозная)
- подслизистая (субмукозная)
- межсвязочная (интралигаментарная)
Миома бывает множественной, когда вырастает несколько узлов различных размеров. Причинами развития миомы матки может быть гормональные нарушения, метаболизм, изменение структуры миометрия. К факторам риска относят наследственную предрасположенность, нарушение репродуктивной функции, нарушения менструальной функции и обмена веществ, частые аборты и диагностические выскабливания.
Очень часто в результате осложнения течения миомы матки возникают необратимые изменения в опухолевой ткани – некроз. Это связано с прекращением питания и васкуляризации новообразования. Омертвение тканей опухоли – следствие нарушения процесса образования новых кровеносных сосудов или перекрута ножки миоматозного узла. Что собой представляет процесс некроза?
Он проявляется в виде кровоизлияний, отека, асептического воспаления и дегенерации. Своевременное лечение некроза предотвращает перитонит, что может привести к гибели женщины. Началу некроза предшествует нарушение кровоснабжения тканей опухоли. Это происходит в результате перекрута ножки миоматозного узла, множественного тромбообразования в интрамуральных узлах, ишемии, застоя венозной крови.
В процессе роста миома матки оказывает давление на питающие её сосуды, они сдавливаются или деформируются. Некроз может развиваться после приема препаратов, сокращающих мышцы матки или после родов. Во время беременности некроз миоматозных узлов может развиться из-за повышения сосудистого тонуса, снижения кровоснабжения миометрия, нарушения оттока крови по венам.
По морфологическим проявлениям выделяют красный, сухой и влажный некроз. Красный некроз определяется мягкой консистенцией и расширенными венами с тромбозом. При сухом некрозе происходит сморщивание опухолевых участков, появление пещеристых образований с омертвевшими тканями. Влажный некроз характеризуется образованием кистозных полостей, размягчением и влажным омертвение тканей. Асептический некроз может повлечь за собой развитие сепсиса и перитонит.
Сигналом развития данного заболевания может быть резкое проявление острого живота, тошнота, рвота, схваткообразные боли, повышение температуры и озноб. Болевые приступы обычно сопровождаются тахикардией, нарушением работы кишечника, дисфункцией мочевого пузыря. Если некроз вызван перекрутом ножки миомы, для лечения женщин детородного возраста и беременных используется консервативная операция по удалению миоматозных узлов.
Женщинам климактерического периода назначается процедура по полному удалению матки без придатков, надвлагалищная ампутация матки. После чего требуется длительное восстановление, нормализация водно-электролитного баланса и устранение интоксикации. В качестве профилактических мер при развитии некроза миоматозного узла достаточно консервативного лечение миомы матки, своевременной диагностики отклонений. Исключить развитие осложнений миомы матки можно профилактической диспансеризацией, подразумевающей гинекологический осмотр и ультразвуковое исследование органов малого таза.
Некроз шейки матки, развивается после травмы, которая может произойти во время родов или при эрозии. Самые незначительные разрывы шейки матки должны быть зашиты, поскольку они являются самой веской причиной для появления изменений, в тканях выстилающего полость шейки эпителия. Попадая в очаги повреждения ткани, микроорганизмы и инфекция способствуют развитию тяжелой патологии.
Формирование зоны поверхностного коагуляционного некроза также возможно после лазеровапоризации лучом при лечении эрозии шейки матки. Но поскольку очаг некроза образуется в пределах здоровых тканей, то наступает отторжение коагуляционной пленки и быстрая регенерация. Травматический некроз шейки матки также связывают со сдавливанием шейки матки головкой плода и стенками таза беременной. Некрозы от сдавливания возникают, если женщина обладает узким тазом, при слабой родовой деятельности, наличию рубцовых изменениях шейки матки.
Некроз образуется на передней стенке шейки матки и обычно локализуется в месте ущемления шейки матки. После родов некротизированный участок отторгается и образуется свищ, устраняющийся только хирургическим путем. Зона некроза может определяться визуально ил при помощи специальных датчиков температуры.
Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Результаты эпидемиологических исследований свидетельствуют о том, что каждая четвертая женщина имеет патологию шейки матки, причем у 20% небеременных и у 40% беременных диагностируется предраковое состояние – дисплазия шейки матки. Рак шейки матки является одним из самых распространенных гинекологических онкологических заболеваний репродуктивного возраста.
Выживаемость больных раком шейки матки зависит от стадии заболевания, в среднем по Киеву общая пятилетняя выживаемость составляет 50%.
Заболеваемость раком шейки матки в развитых странах составяет 25% от общего числа регистрируемых раков шейки матки в мире, в то время как развивающиеся страны дают львиную долю (75%). Это обусловлено недостаточно налаженнной диагностикой предраковых и фоновых состояний – дисплазия шейки матки, эрозия шейки матки.
Ужасающие цифры. А ведь рак шейки матки – заболевание, не возникающее просто так, на фоне общего благополучия, а начинается с развития предракового состояния – дисплазии шейки матки, которая, в свою очередь, развивается на фоне обычной эрозии шейки матки. Рак шейки матки можно и необходимо предупредить, проведя качественное лечение фоновых, предраковых заболеваний, к которым относится эрозия шейки матки и дисплазия шейки матки.
Развитие рака шейки матки
Ведущую роль в развитии рака шейки матки играют вирусы папилломы человека (ВПЧ), особенно штаммы высокой онкогенной активности. В настоящее время основной причиной возникновения рака шейки матки является вирус папилломы человека. В 2008 году, за открытие роли вируса папилломы человека (ВПЧ) в развитии рака шейки матки, Харальд цур Хаузен был удостоен Нобелевской премии в области медицины и физиологии. Было доказано, что 99,7% женщин с диагностированным раком шейки матки инфицированы вирусом папилломы человека, штамм которых относится к онкогенным, т.е., способным вызвать рак. Вирус папилломы передается половым путем при непосредственных тесных контактах слизистой и кожи. Использование презерватива не защищает на 100 % от передачи вируса, т.к. нет защиты кожных покровов. Более эффективна комбинация презерватива и местного антисептика во время и после полового контакта.
Рак шейки матки – наиболее частая локализация злокачественных опухолей женских половых органов. Рак шейки матки может развиваться из плоского многослойного эпителия влагалищной части шейки матки и железистого эпителия канала шейки матки. В начале заболеванияимеется участок уплотнения на шейке матки. В дальнейшем могут развиться различные формы рака шейки матки (виды рака шейки матки). Наиболее часто встречается эндофитный рак шейки матки, когда опухоль растет во внутрь, в толщу шейки матки. Экзофитная форма рака шейки матки растет из гипертрофированной шейки матки во влагалище и имеет вид цветной капусты, реже экзофитная форма рака шейки матки выглядит как полип шейки матки. При экзофитной форме рака шейки матки быстро развивается некроз и распад тканей. При поражении цервикального канала шейка матки приобретает бочковидную форму.
- Плоскоклеточный рак (ороговевающий, неороговевающий, низкодифференцированный) – более частый гистологический тип.
- Железистый рак (аденокарцинома, железисто-солидная карцинома)
Рак шейки матки быстро распространяется на стенки влагалища, параметрий. Поражение яичников и маточных труб развивается редко. Распространение раковых клеток происходит гематогенным и лимфогенным путем. Поражаются регионарные лимфатические узлы. В более поздний период возникают метастазы в печени и легких.
- Стадия 0 – преинвазивный (внутриэпителиальный) рак, без прорастания базальной мембраны эпителия.
- 1 стадия – рак ограничен пределами шейки матки.
- 2 стадия – рак вышел за пределы шейки матки:
- а) параметральный вариант рака шейки матки — поражен параметрий с одной или двух сторон, без перехода на стенку таза.
- б) влагалищный вариант рака шейкиматки – поражение (инфильтрация) влагалища в пределах верхних двух третей.
- в) маточный вариант рака шейки матки – переход опухоли на тело матки.
- 3 стадия:
- а) – параметральный вариант – раковая инфильтрация параметрия перешла на стенки малого таза
- б) – влагалищный вариант – рак распространен уже и на нижнюю частьвлагалища.
- в) – метастатический вариант – изолированные метастазы в тазовых лимфоузлах.
- 4 стадия – прорастание мочевого пузыря, прямой кишки, метастазы вотдаленные органы.
Симптомы рака шейки матки
Вначале заболевания рак протекает бессимптомно. Наиболее ранними жалобами (симптомами), возникающими уже при развившемся раке шейки матки, являются бели и контактные (возникающие после половой жизни) кровянистые выделения из половых путей. Бели сначала имеют водянистыйзарактер, затем появляется примесь крови. Бели приобретают характерный вид мясных помоев с гнилостным запахом. Кровянистые выделения могут возникать при половых контактах, дефекации, физическом напряжении. Бели появляются в результате отторжения некротизировавшихся участков опухоли и обнажения лимфатических щелей и сосудов. Болевой синдром (боли) развиваются при значительном распространении опухолевого процесса, когда происходит сдавление нервных сплетений раковыми конгломератами. В дальнейшем развивается нарушении функции мочевого пузыря и прямой кишки. Частыми симптомами являются инфекции мочевыводящих путей (цистит, пиелонефрит, уретрит). Могут образовываться ректо-вагинальные свищи, свищи влагалища с мочевым пузырем. При образовании свищей содержимое прямой кишки и мочевого пузыря забрасывается во влагалище. Общее состояние больных может долго оставаться удовлетворительным. Длительность заболевания без лечения – около 2х лет.
Больные умирают от кровотечений, кахексии (истощения), перитонита, уремии.
- Больная П. 39 лет. Обратилась к гинекологу для профосмотра. Гинеколога не посещала 5 лет. Жалоб не предъявляет. При осмотре на гинекологическом кресле произведена кольпоскопия. Кольпоскопическая картина – воспаление цервикального канала (воспаление шейки матки). Взяты анализы: анализ выделений (мазок), цитология (онкоцитология), анализ на заболевания, передающиеся половым путем, вирусы папилломы человека (ВПЧ) высокого онкогенного риска. Обнаружена уреаплазма уреалитикум (Ureaplesmaurealitycum), выраженный воспалительный процесс (лейкоциты до 150 в цервикальном канале шейки матки). Цитология – поверхность шейки матки – воспалительный тип мазка, в цервикальном канале (внутри шейки матки) – дисплазия цилиндрического эпителия шейки матки тяжелой степени, подозрение на рак шейки матки. Вирусы папилломы человека (ВПЧ) не обнаружены. На фоне лечения специфического воспалительного процесса, учитывая данные цитологии, произведена биопсия шейки матки, раздельное лечебно-диагностическое выскабливание цервикального канала и стенок полости матки. Гистологическое заключение – рак шейки матки (аденокарцинома). Проведено операцию экстирпация матки (удаление матки с шейкой).
- Больная М. 30 лет. Поступила в отделение гинекологии с маточным кровотечением в в срок менструации. Отмечает обильные менструации последние 6 мес. На профосмотре у гинеколога была 1 год назад. Со слов, патологии выявлено не было. При осмотре в зеркалах шейки матки бочкообразной формы. Произведено биопсию шейки матки, раздельное лечебно-диагностическое выскабливание. Гистологический диагноз – рак шейки матки.
Лечение рака шейки матки
Оперативное лечение и лучевая терапия. При стадии рака шейки матки 0 можно ограничится ампутацией шейки или конизацией шейки матки с последующим тщательным наблюдением с повторными кольпоскопиями и цитологиями. При 1 стадии рака шейки матки применяется сочетаное лучевое лечение,комбинация операции с последующим облучением. Такая же тактика при маточном варианте 2 стадии. Комбинированное лечение рекомендуется проводить у больных в возрасте до 35 лет. Заболевание в этом возрасте протекает более злокачественно, а опухоль менее чувствительна к лучевой терапии. При нечувствительных к облучанию формах рака шейки матки, стенозах, атрезиях влагалища,сопутствующих опухолях матки и придатков, беременности и рака шейки матки показано оперативное лечение.
Оперативное лечение рака шейки матки заключается в экстирпации матки с придатками, удалению параметральной клетчатки, регионарных лимфоузлов, верхней трети влагалища. При 2 и 3 стадиях рака шейки матки применяют сочетанную лучевую терапию. В 4 стадии лечение практически неэффективно. Лечение рака шейки матки 4 стадии симптоматическое, направленное на утоление боли, борьбу с инфекцией и кровотечением.
Прогноз при раке шейки матки относительно благоприятный только при стадии 0 и стадии 1.
в акушерстве и гинекологи мы работаем по таким направлениям как:
Лечим такие проблемы:
- Диагностическая гистероскопия (офисная)
- Хирургическая гистерорезектоскопия
- Диагностическая лапароскопия
- Лапароскопическая пластика маточных труб
- Лапароскопическая миомэктомия
- Лапароскопическое лечение внематочной беременност
- Лапароскопическое лечение эндометриоза
- Лапароскопическое лечение пролапса органов малого таза
- Лапароскопическое удаление кисты яичника
- Лапароскопическое лечение поликистоза яичников (дриллинг)
- Пластика малых половых губ
- Пластика влагалища после родов
- Хирургическое лечение недержания мочи
- Хирургическое лечение бартолинита (киста, абсцесс бартолиниевой железы)
Читайте также:

