Что такое лучевая терапия при онкологии мочевого пузыря
Лучевая терапия при раке мочевого пузыря – стандартный метод лечения, применяемый с целью разрушения онкоопухоли. Мутировавшие клеточные структуры под воздействием на них высокочастотного ионизирующего излучения гибнут достаточно быстро. Облучение, также как и химиотерапия, приводит к прекращению разрастания злокачественного очага, но в большинстве случаев оказывается предпочтительнее химии, так как оказывает минимальное негативное воздействие на здоровые ткани.
Основной целью включения в протокол лечения рака мочевого пузыря, процедуры облучения опухолевых структур радиоактивными лучами является достижение их гибели. Это возможно благодаря способности высокочастотного излучения разрушать клетки на генетическом уровне, что приводит к прекращению их митоза (деления) и, как следствие, остановке роста злокачественного новообразования. Радиационная терапия вызывает нарушения клеточных метаболических процессов.
Изменения опухолевой структуры проходят 3 последовательных стадии:
- повреждение аномальных клеток;
- некроз (разрушение) и отмирание злокачественных структур;
- регрессия (уменьшение в размерах или полное исчезновение) онкоопухоли.
Отмирание и рассасывание, озлокачествившихся клеток, спровоцированные курсом лучевой терапии, происходят не одномоментно с процедурой, поэтому результативность лечения можно оценить только через определённый промежуток времени после его завершения. Облучение при раке мочевого пузыря может применяться обособленно от других терапевтических методик. Необходимость такого терапевтического метода отмечается в тех случаях, когда опухолевая структура становится неоперабельной. Также лучевая терапия всегда применяется совместно с оперативным вмешательством. При таком сочетанном лечении шансы онкобольного на выживание значительно повышаются.
Следует знать! Радиотерапия оставляет возможность сохранить людям, имеющим злокачественную опухоль в моченакопительном органе, его нормальное анатомическое строение и функционирование, избавиться от мучительной симптоматики, что способствует повышению качества жизни. Также, благодаря лучевой терапии, значительно возрастают показатели выживаемости. Эффективно заменить процедуру облучения, позволяющую купировать тяжёлый болевой синдром и разрушить опухолевую структуру, не способен никакой другой метод терапии.
Виды лучевой терапии
Радиационное облучение онкоопухоли — есть общепринятым методом лечения злокачественных новообразований, локализовавшихся в моченакопительном органе. Лучевая терапия имеет достаточно высокую результативность и безопасность для здоровья пациента.
Выделяется несколько видов такого терапевтического воздействия:
- Предоперационная лучевая терапия. Такой способ даёт возможность уменьшить размеры опухоли, что облегчит её удаление, и снизить перифокальное (возникшее в непосредственной близости от злокачественного очага) воспаление. В ряде случаев после такого лечения неоперабельная опухоль мочевого пузыря становится операбельной.
- Интраоперационная радиотерапия. Её проводят во время хирургического вмешательства в том случае, когда прогнозы операции не дают специалисту 100% уверенности полного уничтожения метастатических прорастаний. Такое однократное облучение позволяет разрушить оставшиеся в полом органе озлокачествившиеся клетки и снизить риск рецидивирования патологического состояния.
- Послеоперационная лучевая терапия. Этот вид облучения применяется как дополнение к оперативному вмешательству, для разрушения возможно оставшихся в лимфотоке и ложе материнской опухолевой структуры клеток, подвергшихся мутации. Применение такого облучения показано в двух случаях – при недостаточности радикального вмешательства и для профилактики возникновения рецидивов опухоли.
Из способов проведения лучевой терапии в современной онкологической практике применяется внутреннее и наружное воздействие радиационных лучей. Каждый из методов имеет свои особенности. Так, дистанционное облучение проводится на определённом расстоянии от места локализации онкоопухоли. Перед выполнением этой процедуры пациентам назначают КТ, что позволяет составить модель проведения хирургического вмешательства в трехмерном виде и с высокой точностью определить зоны воздействия ионизирующих лучей.
Помимо наружного облучения используют и внутреннее (брахитерапию). В этом случае источник излучения подводят непосредственно к новообразованию. Эта методика более результативна и имеет свои плюсы. Основным её преимуществом является минимальный вред, наносимый радиационными лучами здоровым тканям.
Важно! Выбор способа оптимального воздействия при раке мочевого пузыря имеет непосредственную зависимость от размеров онкоопухоли, стадии её развития и наличия в отдалённых органах злокачественных прорастаний. Эти же факторы являются показателями, по которым специалист определяет, как будет проводиться процедура – обособленно или совместно с иными лечебными тактиками.
Противопоказания к проведению лучевой терапии
Облучение, при помощи которого разрушается практически любая онкология, несмотря на признанную эффективность и безопасность, не всегда допустимо включать в протокол лечения. Не применяется эта терапевтическая методика при некоторых патологических состояниях и органических заболеваниях. В первую очередь курс облучения отменяют при выраженной кахексии (резком похудении вплоть до истощения) и ослаблении онкобольного, при наличии у него сопровождающих рак мочевого пузыря тяжёлых заболеваний крови, лёгких, сердца, почек и печени. Недопустимо проведение лучевой терапии и при наличии у пациента лучевой болезни.
Помимо этого, лучевая терапия при раке мочевого пузыря противопоказана в следующих случаях:
- наличие цистостомического дренажа (соединяющей моченакопительный орган с мочеточником трубки);
- обострение пиелонефрита или цистита, протекающих в хронической форме;
- объем мочевого пузыря составляет меньше 100 мл;
- проведённое ранее облучение органов малого таза;
- мочекаменная болезнь.
Дистанционное облучение недопустимо применять в случае наличия в области, подлежащей радиационному воздействию, гнойных или воспалительных очагов, раневой поверхности, кожных заболеваний и проявлений аллергического диатеза.
Стоит знать! Все перечисленные выше состояния и заболевания, являющиеся противопоказаниями к облучению, должны рассматриваться в индивидуальном порядке и конкретных клинических условиях. К примеру, анемия, имеющая непосредственную связь с постоянным кровотечением из опухолевой структуры, не является противопоказанием. В этом случае морфологический состав крови улучшится уже после первых процедур облучения.
Показания к проведению лучевой терапии
Лечение рака мочевого пузыря с помощью облучения проводится при определённых характеристиках локализовавшегося в моченакопительном органе новообразования и общего состояния систем и органов онкобольного. К их определению подходят с особым вниманием. Поэтому диагностика рака мочевого пузыря проводится очень тщательно. По результатам проведённых исследований врачебный консилиум составляет план лечения.
Вхождение в него процедуры облучения требуется в следующих случаях:
- активное прорастание аномальных структур в подслизистый слой и мышечную ткань;
- медицинские ограничения по состоянию здоровья пациента и характеристикам новообразования к проведению радикальной операции;
- отдалённые метастазы при раке мочевого пузыря и неоперабельная форма опухолевой структуры;
- последняя, неизлечимая стадия болезни, при которой требуется облегчение мучительного болевого синдрома.
Облучение при раке мочевого пузыря бывает необходимо и как часть комплексного лечения раннего этапа развития патологического состояния после ограниченной малоинвазивной операции.
Подготовка к проведению лучевой терапии
После того, как результаты поведённых диагностических исследований подтвердят необходимость облучения, онколог и радиолог составят план лечения. Он индивидуален для каждого конкретного пациента.
Врач, проводящий облучение мочевого пузыря, производит следующие действия, предваряющие процедуру ЛТ:
- намечает место, на которое должно направляться высокочастотное излучение;
- рассчитывает интенсивность радиационного луча и длительности сессии;
- планирует необходимое количество сеансов и курсов.
Чтобы все расчёты были наиболее точными, ему необходимо знать, какой размер имеет опухоль мочевого пузыря и место её локализации. Чтобы получить эти сведения, перед облучением выполняют КТ. С помощью компьютерной томографии у врача-радиолога появляется возможность получить все необходимые данные, после чего он может рассчитать количество сеансов и необходимую облучающую дозу. После того, как все приготовления закончены, приступают непосредственно к самому облучению, классический курс которого продолжается от 30 до 40 дней. Чаще всего процедура переносится достаточно легко и проводится в условиях дневного стационара, но в некоторых случаях может потребоваться госпитализация.
Тактика проведения процедуры облучения
Лучевая терапия при раке мочевого пузыря начинается непосредственно после того, как радиолог принял решение, что онкобольному необходимо облучение новообразования, а общее состояние его здоровья и характеристики опухоли позволяют провести процедуру. В обязательном порядке учитывается непосредственная угроза радиоактивных лучей для здоровых, не поражённых атипией тканей, поэтому перед облучением защищают специальными блоками прямую кишку и тазобедренные суставы.
Проведение лучевой терапии начинается с обязательной предварительной настройки оборудования. Заключается оно в тщательном подборе направленности пучка радиоактивных лучей. Они должны фокусироваться на онкоопухоли и практически не задевать здоровые ткани. Процедура облучения проводится за несколько сеансов, между которыми делается перерыв в 2-3 недели. Лучевая терапия тазовой области выполняется с четырёх полей – двух боковых, заднего и переднего.
После проведения подготовительных процедур пациент закрепляется в неподвижном положении под аппаратом, и он начинает сам руководить процессом, то есть своевременно поворачивать пациента под нужным углом. Моченакопительный орган во время сеанса попадает в зону облучения полностью. Четырёхстороннее воздействие, обеспечиваемое регулярными поворотами тела пациента, минимизирует риски негативного влияния радиационных лучей на здоровые ткани.
Курсы и схемы лучевой терапии
В современной клинической практике лучевое лечение рака мочевого пузыря проводят одной из трёх методик – предоперационное и постоперационное дистанционное облучение, а также брахитерапия, внутриполостное введение ионизирующего излучения.
Курсы и схемы этих методик разрабатываются для каждого пациента в индивидуальном порядке, исходя из общепринятых программ облучения:
- Предоперационная, неоадъювантная, терапия. Проводится в течение 20 дней. Ежедневное количество облучающего вещества, поглощаемого первичной опухолью, составляет 2 Гр, а за полный курс лечения онкобольной получает 40 Гр радиации. Хирургическое вмешательство проводится спустя 2 недели после такого терапевтического воздействия.
- Послеоперационное, адъювантное облучение. ЛТ онкоопухоли, назначаемая после радикальной цистэктомии, чаще всего предусматривает уменьшение суммарной дозы радиации. В общепринятом протоколе лечения СОД составляет приблизительно 30 Гр.
- Брахитерапия. Внутриполостное облучение, проводимое обычно во время оперативного вмешательства. Также его могут некоторое время применять и после операции. В этом случае источник излучения вводится в полость мочевого пузыря через уретру. РОД (разовая доза) при контактном облучении достигает 5 Гр за сеанс, а суммарная составляет 50 Гр.
В случае неоперабельности онкоопухоли назначается паллиативное облучение. Его проводят с целью уменьшения негативной симптоматики. Терапевтический курс проводится 3 недели, РОД составляет 2,5 Гр, а СОД достигает 42,5 Гр. После такого терапевтического воздействия проводится обязательное диагностическое исследование. Если его результаты показывают уменьшение новообразования до операбельных размеров, пациенту проводят радикальную резекцию мочевого пузыря.
Дополняющее лечение
Радиационное облучение при раке мочевого пузыря, как отдельная процедура используется не так часто. Обычно применяется комплексная терапия, предусматривающая проведение курсов лучевой терапии, химии и биологической (иммунной) терапии совместно с оперативным вмешательством. Такие лечебные протоколы преследуют двойную цель – усиление разрушающего воздействия на материнскую онкоопухоль и адекватное разрушение или профилактику метастаз.
Онкология мочевого пузыря устраняется несколькими методами. Их сочетание подбирается индивидуально каждому конкретному пациенту в зависимости от медицинских показаний и характеристик онкоопухоли.
- Операция. При раке мочевого пузыря её непосредственной целью является полное удаление новообразования. Хирургическое вмешательство включают в сочетанный лечебный протокол чаще всего – более чем в 90% клинических случаев.
- Химиотерапия. Противоопухолевое медикаментозное лечение назначается одновременно с облучением для усиления, разрушающего опухоль действия.
- Биологическая терапия. Её сочетанное с облучением применение направлено на стимуляцию иммунной системы к борьбе с аномальными клетками. Такая комбинированная терапия применяется в основном для предотвращения возможных рецидивов опасного заболевания.
Самые лучшие результаты комплексного лечения рака мочевого пузыря достигается при применении мультимодальной (многокомпонентной) терапии. Она предусматривает использование современных методов лекарственного, лучевого и хирургического воздействия на злокачественное новообразование.
Реабилитация
После того, как человек, у которого диагностирована опухоль мочевого пузыря, проходит радиационное лечение, у него в большей или меньшей степени проявляются негативные побочные эффекты. Но в целом они бывают краткосрочными, и через 1-2 недели происходит нормализация функционирования организма. Чтобы ускорить процесс реабилитации, необходимо выполнять несколько рекомендаций по восстановлению организма – полный отказ от пагубных привычек, усиленный питьевой режим, прогулки на свежем воздухе и умеренная физическая активность.
Немаловажная роль в реабилитационном курсе отводится и коррекции питания. В ежедневный пищевой рацион должны быть включены овощи фрукты и зелень, богатые растительной клетчаткой, а изгнанию со стола подлежат продукты, содержащие пищевые красители и консерванты. Запрету подлежат и газообразующие, а также молочные продукты. Разрешаются только кисломолочные – творог, ряженка и кефир с низкой жирностью. В питании необходима дробность, то есть кушать нужно часто, но маленькими порциями.
Важно! Неукоснительное соблюдение назначенного ведущим онкологом реабилитационного курса позволяет восстановить организм, избавившись от последствий радиационного облучения, в более короткие сроки.
Осложнения и последствия лучевого лечения рака мочевого пузыря
Несмотря на то, что устранение злокачественных новообразований с помощью радиационной терапии имеет большое количество преимуществ и считается наиболее привлекательным, оно не является полностью совершенным методом. При облучении разрушаются и здоровые клетки, из-за чего в первую очередь возникает ярко выраженное раздражение мочевого пузыря, приводящее к появлению неприятных ощущений во время мочеиспускания. Также при дистанционном облучении повреждается кожный покров – следы воздействия радиации на кожу сходны с сильным солнечным ожогом.
Существуют и более серьёзные последствия лучевой терапии рака мочевого пузыря:
- Лучевые проктит и цистит. Это спровоцированные облучением заболевания воспалительного характера, поражающие слизистые прямой кишки и моченакопительного органа.
- Лейкоцитоз и анемия, приводящие к повышенной утомляемости, слабости и снижению защитных функций организма.
- Лучевая терапия при раке мочевого пузыря у женщин практически всегда приводит к сужению влагалища. Такое патологическое состояние делает интимные отношения некомфортными и сложными.
- Лучевая терапия при раке мочевого пузыря у мужчин приводит к снижению эректильной функции.
Также процедура облучения органов малого таза способна спровоцировать у представителей обоих полов бесплодие, поэтому при наличии опасений по поводу фертильности перед прохождением курса лучевой терапии необходимо проконсультироваться с лечащим врачом. Со стороны нервной системы серьёзным осложнением ионизирующего излучения являются повышенная раздражительность и депрессивное состояние.

Стандартная терапия рака мочевого пузыря включает хирургическую, лучевую, химиотерапию, иммунотерапию или биологическую терапию.
Хирургическое и лучевое лечение рака мочевого пузыря является местной терапией, то есть лечение является локализованным. Это означает, лечение раковой опухоли в пораженной области.
Химиотерапия представляет системное лечение, воздействуя лекарственными препаратами на весь организм (на раковые клетки в любой точке организма).
Лучевая терапия
При лучевой терапии погибают как раковые клетки, так и нормальные клетки организма. Главным образом, лучевая терапия назначается при лечении небольших опухолей, которые проникают мышечный слой стенки мочевого пузыря (инвазивный рак). Однако, как самостоятельный метод лечения рака мочевого пузыря, лучевая терапия применяется редко, чаще лучевая терапия комбинируется с другими методами лечения и широко используется в качестве альтернативного подхода вместо операции.
Используется два типа лучевой терапии: наружное облучение и внутреннее облучение. Тем не менее, для достижения максимальной эффективности необходима комбинация лучевой терапии и химиотерапии.
- Наружное облучение производится специальным устройством, направляющее радиацию на организм. Происходит прицельное облучение непосредственно той области, где находится раковая опухоль. Этот вид лечения обычно проводится в течение 5 дней в неделю курсом от пяти до семи недель. Излучение по данной схеме позволяет защитить окружающие здоровые ткани и снизить дозу облучения каждого последующего сеанса.
Наружная лучевая терапия проводится в специализированных больницах или медицинских центрах Израиля. Выполнение лучевой терапии проводится в амбулаторных условиях. Особенностью современных технологий лучевой терапии является возможность четко отслеживать даже минимальные сдвиги при выполнении сеанса, и следовать за метками, не выходя из границ нужной области. Такая прицельная тактика дает минимальные поражения здоровлй ткани вокруг опухоли - все нужное облучение приходится на рак.
- Внутренняя лучевая терапия или брахитерапия - выполняется путем введения малых гранул (или проволока, иглы и другое) с радиоактивным материалом непосредственно в полость мочевого пузыря к области раковой опухоли. Чаще всего такой материал вводится через мочеиспускательный канал либо через небольшой разрез внизу брюшной стенки (живота).
При данном виде лечения вы должны находиться в больнице на весь период лечения, который занимает несколько дней. Посещение родственников и друзей ограничивается с целью защиты их от радиации. После завершения процедуры радиоактивный материал удаляется из полости мочевого пузыря, и вы можете быть выписаны. Такой внутритканевой метод лучевой терапии в настоящее время применяется редко. Чаще всего для проведения такого метода лечения используются радиоактивные гранулы.
К сожалению, радиация затрагивает не только раковые клетки, но и здоровую ткань органа. Так как наиболее чувствительными к радиации являются быстроделящиеся и растущие клетки, кроме раковых клеток погибают и клетки эпителия, которые входят в состав слизистой оболочки мочевого пузыря и прямой кишки, или кожи в области мочевого пузыря. При этом реакция на радиацию со стороны кожи будет похожа на солнечный ожог: кода становится покрасневшей, суховатой, могут появляться эрозии, а в тяжелых случаях и язвочки, зуд.
Эти проявления зависят как от метода лучевой терапии, так и от дозы радиации, длительности курса лучевой терапии, а также от индивидуальной чувствительности больного. Хотя последствия могут нести тяжелый характер, они, как правило, не являются постоянными. Обычно кожа в области облучения становится атрофичной и темной. Помимо кожи поражаются внутренние органы (прямая кишка, влагалище, мочевой пузырь), кости (с поражением костного мозга). Внутреннее облучение было развито для того, чтобы избежать появления данных побочных эффектов.
При облучении яичников у женщин иногда может нарушаться менструальный цикл. При поражении слизистой оболочки прямой кишки может отмечаться болезненность при акте дефекации, выделение крови, слизи. А также в результате облучения возможно развитие цистита (воспаление слизистой оболочки мочевого пузыря).
Кроме того, при наружном облучении области мочевого пузыря радиация может затрагивать и костный мозг, который находится в тазовых костях. Последствием этого может явиться анемия и снижение лейкоцитов в крови, что проявляется утомляемостью, головокружениями и инфекционными осложнениями ввиду снижения защитных сил организма.
Кроме того, при облучении органов малого таза могут появиться следующие побочные эффекты, такие как тошнота, нарушение стула (диарея), мочевые и сексуальные проблемы - сухость влагалища у женщин, импотенция у мужчин.
Химиотерапия
Как самостоятельный метод химиотерапия малоэффективна при раке мочевого пузыря, и поэтому применяется крайне редко, как монотерапия. Химиотерапияпредставляет собой применение мощных препаратов, воздействующих на рост раковых клеток. Чаще всего химиотерапия применяется в комбинации с хирургическим лечением или лучевой терапией, что улучшает качество лечения и исход заболевания. Химиотерапия применяется до или после других методов лечения, например, было выполнено хирургическое вмешательство рака мочевого пузыря, и для достижения лучшего эффекта впоследствии назначается химиотерапия (терапия противоопухолевыми препаратами).
Принцип химиотерапии основан почти на том же, что и лучевой терапии: оказывает воздействие на быстроделящиеся клетки, к которым относятся раковые клетки.
При инвазивных раках мочевого пузыря, при прорастании опухоли в регионарные лимфатические узлы, другие соседние органы и ткани применяется системная или внутривенная химиотерапия. В этом случае химиопрепарат вводится внутривенно, то есть он попадает в общий кровоток. Таким образом, химиопрепарат попадает в любую часть организма, способствуя гибели раковых клеток на расстоянии. Главной целью системной химиотерапии – уничтожение оставшихся раковых клеток в других областях и органах.
Химиотерапия характеризуется наличием нежелательных побочных эффектов. Характер побочных эффектов зависит от вида используемого препарата и его метода введения, а также зависит от индивидуальной переносимости препарата.
Как известно, противоопухолевые препараты нарушают метаболизм в раковой клетке, однако, они воздействуют и на здоровые клетки, которые также обладают высокой активностью метаболизма (например, клетки эпителия желудочно-кишечного тракта, клетки волосяных луковиц, клетки костного мозга).
Поэтому могут отмечаться соответствующие осложнения, такие как тошнота, рвота, потеря аппетита, язвы в полости рта или желудочно-кишечного тракта, выпадение волос, чувство усталости или отсутствие сил (в результате подавления клеток красного костного мозга, отсюда уменьшение эритроцитов, развитие анемии), повышенная восприимчивость к инфекциям (в результате уменьшение количества лейкоцитов, ответственных за иммунитет), быстрое появление гематом и кровотечения (в результате подавления роста тромбоцитов).
Однако, все побочные эффекты почти всегда имеют временный характер, и регрессируют после завершения химиотерапии.
Многочисленные исследования показывают, что внутрипузырная химиотерапия эффективна в снижении рецидивов поверхностного рака мочевого пузыря. Внутрипузырная химиотерапия препаратом Митомицином С после удаления опухоли зачастую применяется однократно. Схема лечения и выбор препарата зависит от решения хирурга.
Из нежелательных эффектов внутрипузырной химиотерапии отмечается раздражение мочевого пузыря или почек.
Необходимо также отметить, что внутрипузырная химиотерапия неэффективна при инвазивном (прорастание в мышечной слой мочевого пузыря) и метастазированном раке мочевого пузыря в регионарные лимфатические узлы и другие органы и ткани.
Иммунотерапия или биологическая терапия
Иммунотерапия направлена на естественную способность организма в борьбе с раковыми клетками.
Иммунная система организма вырабатывает вещества в кровь, которые помогают ей бороться с чужеродными агентами (например, вирусы, бактерии, раковые клетки).
Иногда иммунная система подавляется агрессивными чужеродными агентами. Поэтому была создана иммунотерапия или биологическая терапия, которая способствует укреплению иммунной системы в борьбе против рака.
Иммунотерапия применяется не только при стадиях Та, Т1 рака мочевого пузыря и при раке in-situ.
В качестве иммунотерапии или биологической терапии рака мочевого пузыря применяется внутрипузырное лечение БЦЖ. Ослабленная вакцина БЦЖ, содержащая измененную Микобактерию туберкулеза, вводится через мочевой катетер в полость мочевого пузыря.
Микобактерия туберкулеза в вакцине стимулирует иммунную систему, вырабатывая вещества для борьбы с раковыми клетками. Раствор вакцины оставляют в мочевом пузыре на несколько часов, затем выпускается обычно при мочеиспускании. Данная процедура повторяется каждую неделю в течение шести недель, повторяется в разное время в течение нескольких месяцев. Научные исследователи продолжают работать над длительностью лечения вакциной БЦЖ.
Из некоторых побочных эффектов этого лечения отмечалось раздражение мочевого пузыря и незначительные кровотечения в мочевом пузыре. Кровотечение, как правило, невидимое глазом в моче (микроскопическое). Вы можете почувствовать потребность чаще мочиться, чем обычно, жжение, или боль при мочеиспускании. Другим побочным эффектом является гриппоподобный синдром, включающий озноб, повышение температуры, тошноту. Это вызвано в результате стимуляции иммунной системы. Как и при других методах лечения рака мочевого пузыря, побочные эффекты являются временными, на время применения лечения.
Более подробно о персональной терапии рака читайте в наших статьях.
Учитывая эффективность радикальной лучевой терапии в лечении карциномы мочевого пузыря, правомерно задать вопрос, а нельзя ли вообще отказаться от цистэктомии как от метода первичного лечения? На этот вопрос попытались ответить в Великобритании, проведя большие совместные исследования.
Были отобраны 200 больных, которые получили только курс лучевой терапии (60 Гр на протяжении 6 недель), или предоперационное облучение (40 Гр на протяжении 4 недель). Через месяц больным во второй группе провели радикальную цистэктомию. Спустя пять лет в этой группе была обнаружена тенденция в сторону увеличения выживаемости (38%) по сравнению с группой, получившей только курс радкальной лучевой терапии (29%).
Такие же результаты были получены в США и в Дании. Недавно несколько больших коллективов сообщили о результатах радикальной лучевой терапии, которые оказались близкими к полученным после операции.
С помощью лучевой терапии также достигается стерилизация лимфатических узлов, пораженных опухолью. В том же исследовании частота метастазирования узлов после облучения оказалась равной 23%, в то время как для необлученной опухоли в стадии Т3 ожидаемая величина должна быть порядка 40-50%. Лишь у 8% больных, перенесших лучевую терапию, было отмечено поражение регионарных лимфатических узлов, требующее проведения цистэктомии. Это позволяет предполагать, что лучевая терапия перед операцией будет особенно полезна для тех больных, у которых узлы поражены либо в ограниченной степени, либо в них присутствуют микрометастазы.
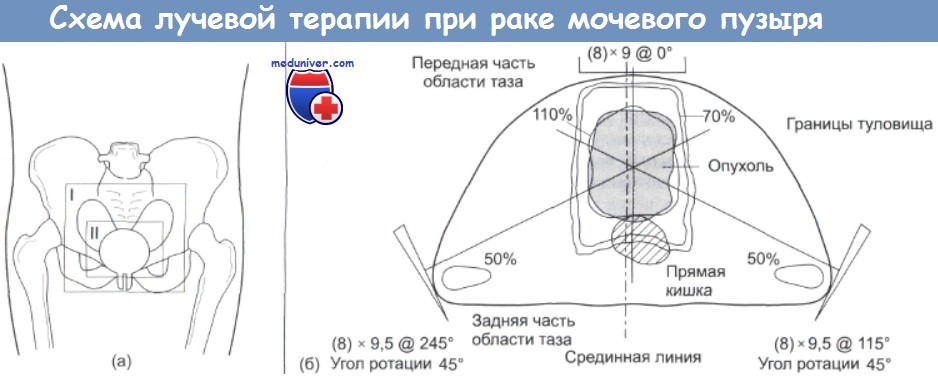
Схема, иллюстрирующая типичную процедуру облучения внешним пучком при инвазивном раке мочевого пузыря (в стадии Т3).
(а) Облучаемая область в вертикальной проекции,
I — на первой стадии проводится облучение мочевого пузыря и тазовых лимфатических узлов;
II — на второй стадии мочевой пузырь облучается в радикальной дозе.
Облучение на первой стадии проводится с заполненным мочевым пузырем, для того, чтобы свести к минимуму радиационное поражение тонкого кишечника,
(б) Схема радикального облучения во второй стадии (размеры нолей указаны в см). Подробное объяснение см. в тексте
По-видимому, к числу наиболее важных результатов всех этих исследований относится вывод о том, что в случаях, когда наблюдается снижение стадии развития опухоли, 5-летняя выживаемость больных составляет 51%. Для больных, у которых этот эффект не проявлялся, 5-летняя выживаемость оказалась на уровне 22%.
Хотя цистэктомия остается широко распространенным методом лечения больных с опухолями в стадии Т3, представленные выше данные, а также другие результаты позволяют предполагать, что лучевая терапия столь же эффективна, и обладает существенным преимуществом, поскольку является безболезненной процедурой. Качество жизни больных, которые перенесли операцию отвода мочи, хуже, чем у пациентов с сохраненным мочевым пузырем.
Наряду с общими трудностями, больные страдают от запаха, утечки мочи, психологических трудностей, мешающих приспособиться к стоме, а также от ощущения чувства потери сексуальной привлекательности. При проведении операции на должном уровне остроту многих проблем удается снизить, однако больные, безусловно, нуждаются в поддержке и в проведении с ними разъяснительной работы как в предоперационном периоде, так и после операции.
Для проведения сеансов лучевой терапии рака мочевого пузыря требуется высоковольтное оборудование. Обычно применяется метод многопольного облучения с использованием трех или четырех полей. Необходимо уделять внимание тщательному планированию схемы и режима облучения.
Существуют различные точки зрения в отношении целесообразности облучения тазовых лимфатических узлов и самого мочевого пузыря. Хотя трудно продемонстрировать увеличение выживаемости больных после облучения тазовых лимфатических узлов, описанный выше феномен снижения стадии развития опухоли свидетельствует в пользу сторонников их облучения. Последствия облучения тазовой области сказываются сильнее, даже если оно проводится в относительно умеренной дозе — 40 Гр.
После лучевой терапии, наряду с проявлением терапевтического эффекта, снимаются такие симптомы, как боли и гематурия. Она является наиболее ценным паллиативным методом, который применяется даже на поздних стадиях рака мочевого пузыря (стадия IV), когда практически не остается надежды на излечение.

- Вернуться в оглавление раздела "Онкология"
Читайте также:

