Адъювантная лучевая терапия при раке предстательной железе
- English
- Русский

























Главное меню
- Редакционная коллегия
- Редакционный совет журнала
- Архив
- База авторов
- Порядок рецензирования статей
- Информация для авторов
- Информация для рекламодателей
- Издательский дом
- Политика редакции
- Обратная связь
Главное меню
- Редакционная коллегия
- Редакционный совет журнала
- Архив
- База авторов
- Порядок рецензирования статей
- Информация для авторов
- Информация для рекламодателей
- Издательский дом
- Политика редакции
- Обратная связь
Лечение рака предстательной железы (РПЖ) до настоящего времени остается сложной проблемой. В частности, это относится к вопросу: надо ли сочетать
гормональную терапию с другими вариантами основного лечения? Принципиально, гормональную терапию, так же как и химиотерапию, можно сочетать с основным
методом лечения (неоадъювантный или адъювантный вариант). Сложность проблемы состоит в том, что гормональная терапия не является безразличной для организма. При ее проведении меняется минеральная плотность костей, возрастает риск переломов (Daniell, 1997) (рисунок 1), развивается метаболический синдром, нарушения психики и т. д. Кроме того, сам по себе риск переломов значительно снижает продолжительность жизни больных (Oefelein et al., 2002). Таким образом, назначенная без показаний гормональная терапия является излишним и неоправданным методом лечения.
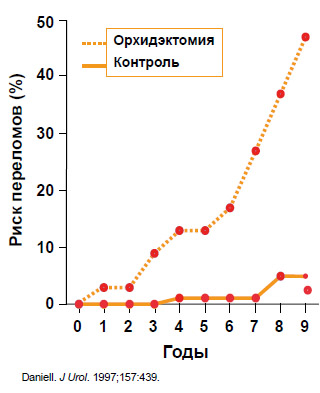
Рисунок 1. Андрогенная депривационная терапия увеличивает риск переломов
Неоадъювантная гормонотерапия РПЖ
В настоящее время существует 4 основных варианта неоадъювантной терапии рака предстательной железы.
- Неоадъювантная гормонотерапия (НеоГТ) + радикальная простатэктомия.
- Неоадъювантная химиотерапия(химиогормонотерапия) + радикальная простатэктомия.
- Неоадъювантная гормонотерапия + дистанционная лучевая терапия.
- Неоадъювантная гормонотерапия + брахитерапия и другие виды локального лечения.
Неоадъювантная гормонотерапия + радикальная простатэктомия
Вопрос о необходимости проведения гормонотерапии перед операцией остается дискутабельным. Существует теоретическое обоснование предоперационной гор-
монотерапии, включающее в себя следующее.
1. В 40-50% случаев клинически локализованного опухолевого процесса (Т1-Т2) при послеоперационном патоморфологическом исследовании выявляется экстракапсулярная инвазия (рТ3) (Zincke et al., 1994).
2. В эксперименте на животных (гормоно-чувствительная опухоль Shionogi) неоадъювантная гормонотерапия приводит к 50% снижению местных рецидивов и смертности от рака (Gleave et al., 1996).
Первым ученым, предложившим комбинированную или максимальную андрогенную блокаду, был Labrie (1993).
Таблица 1. Неоадъювантная гормонотерапия (НеоГТ) (Labrie et al., 1993)
(Labrie et al. 1993)
Однако существуют и некоторые особенности. Так, по данным Witjes et al. (1997), в группе больных с клинической стадией Т2 различия в частоте выявления опухоли по линии резекции оказались статистически достоверны в пользу НеоГТ,
в группе больных с опухолями Т3 – различия недостоверны (таблица 2).
Goldenberg et al. (1996), не отмечают различий в частоте осложнений
операции в группах пациентов, не получающих НеоГТ перед РПЭ, и пациентов, получивших данную терапию.
Таблица 2. Неоадъювантная гормонотерапия (НеоГТ) (Witjes et al., 1997)
Meyer F. et al. (2001), показали, что у 756 больных, получавших гормональную терапию более 3 месяцев, отмечено повышение безрецидивной выживаемости по сравнению с контрольной группой.
Hack М. и соавт. (2008), продемонстрировали, что НеоГТ в течение 6 месяцев при местно-распространенном, первично нерезектабельном (> сТ3) раке с высокими ха-
рактеристиками риска (Глисон > 8) или ПСА (> 20 нг/мл), увеличивала шансы для выживания без существенного риска пери- или постоперационных осложнений.
Таким образом, можно сделать следующие выводы:
Ни в одном из исследований не выявлено статистически достоверных различий в безрецидивной выживаемости и длительности периода до развития прогрессирования у больных, которым проводили НеоГТ и у больных, которым сразу выполняли оперативное вмешательство.
НеоГТ не может в настоящее время считаться стандартным методом лечения локализованного и местно-распространенного РПЖ.
Перспективным в изучении НеоГТ является назначение более длительного курса предоперационной гормонотерапии (возможно, до полного подавления уровня ПСА), более тщательный отбор больных (клиническая стадия Т2?, уровень
ПСА > 20 нг/мл?), поиск и применение новых схем гормонотерапии, химиотерапии, гормонохимиотерапии.
Неоадъювантная гормонотерапия перед дистанционной лучевой
терапией
Цель сочетанного применения лучевой терапии и гормонотерапии состоит в уменьшении объема опухоли и, соответственно, объема облучения, что приводит к снижению числа осложнений. При НеоГТ:
• 3-месячная неоадъювантная терапия агонистами ЛГРГ приводит к уменьшению объема предстательной железы на 37%;
• объем мочевого пузыря, на который приходится 95% дозы, уменьшается на 46%, объем прямой кишки – на 18% (Forman, 1995; Zelefsky, 1997).
• повышается эффективность лучевой терапии;
• снижается число клеточных клонов, которые должны быть уничтожены при лучевой терапии;
• индукция апоптоза увеличивается при сочетании гормонального и лучевого воздействия – переход клеток в S-фазу, что усиливает цитотоксическое действие облучения (Zietman, 1997; Pollak, 1997).
По данным Pilepich et al. в 2001, было выявлено, что комбинированная терапия (НеоГТ + лучевая) имеет ряд преимуществ перед монолучевой терапией.
Так, местные рецидивы при комбинированном лечении диагностированы в 30% случаев, а при лучевой терапии – в 42%.
Отдаленные метастазы выявлены соответственно у 34% и 45% больных.
Безрецидивная выживаемость составила 33% при комбинированной терапии и 21% – при лучевой. Общая выживаемость в подгруппе больных с суммой Глисона 2-6 баллов была 70% и 52% соответственно. В то же время общая выживаемость и локо-
регионарный контроль в подгруппе больных с суммой Глисона 7 и более баллов достоверно не отличались.
А по данным Канадского многоцентрового исследования, проведенного Klotz et al. в 2000 г., при среднем периоде наблюдения 3 года отмечено существенное увеличение периода до биохимического прогрессирования в группе больных,
получавших НеоГТ ципротерона ацетатом (рисунок 2).
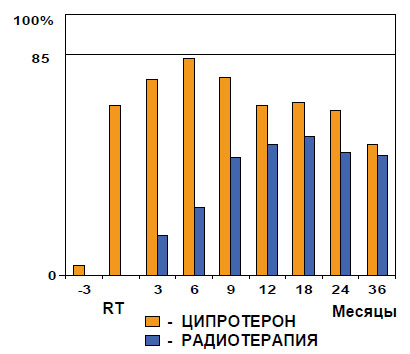
При среднем периоде наблюдения 3 года отмечено существенное увеличение периода до биохимического прогрессирования в группе больных, получавших НеоГТ ципротерона ацетатом
Рисунок 2. НеоГТ + лучевая терапия (Канадское многоцентровое исследование)
Следует отметить роль НеоГТ в уменьшении объема облучения. Результаты проведенных сравнительных исследований пациентов, находившихся на лечении в специализированных отделениях лучевой терапии в 2002-2003 гг. показали, что объем предстательной железы является прогностическим фактором токсичности при лучевой терапии локализованного РПЖ. НеоГТ может уменьшить объем железы
(рисунок 3), а следовательно и планируемый объем облучения. При трансректальном УЗИ объем простаты до ГТ был 50,65", а после лечения – 38,97" (p 7 (p = 0,0003) и позитивный хирурги-
ческий край (p Ключевые слова:
Глава 8. Лучевая терапия рака предстательной железы
Лучевая терапия является в настоящее время одним из ведущих консервативных специальных методов лечения рака предстательной железы как при локализованном, так и при местнораспространенном процессе.
Дистанционное облучение с применением мегавольтных источников излучения (гамма-установка, линейные ускорители и др.) рекомендуется сейчас при всех стадиях рака предстательной железы (Алиев Б.М., 1983, Свиридова Т.В., 1994, Amin P.P. et al. 1983, Bagschow М.A., 1983 и др.). Оно является альтернативой радикальной простатэктомии в начальной стадии заболевания, в случае невозможности операции в связи с сопутствующими заболеваниями или отказом больного от оперативного лечения. Лучевая терапия с успехом применяется как в случаях локализованного, так и местнораспространенного рака предстательной железы.
При этом в подходах к лучевому лечению у различных авторов имеются существенные различия, касающиеся техники и технологии облучения, объема лучевого воздействия и суммарных очаговых доз.
Противопоказаниями к проведению лучевой терапии считаются: общее тяжелое состояние больного, раковая кахексия, выраженный цистит и пиелонефрит, наличие большого количества остаточной мочи, хроническая почечная недостаточность, азотемия (Голдобенко Г.В., 1997).
Последнее десятилетие ознаменовалось значительным прогрессом в изучении возможностей лучевой терапии рака предстательной железы. Арсенал средств и методов лечения обогатился новыми подходами к лучевому лечению, ряд которых оказался весьма плодотворным. Популярность ее объясняется рядом очевидных преимуществ перед другими известными терапевтическими методами. Лучевая терапия не оказывает пагубного влияния на сердечно-сосудистую и свертывающую системы крови, изменения которых под воздействием гормонотерапии нередко приводят к преждевременным летальным исходам. В последние годы некоторыми исследователями, даже при ранних стадиях заболевания, лучевой терапии отдается предпочтение перед хирургическим лечением (радикальной простатэктомией), так как отдаленные результаты обоих методов приблизительно одинаковы, но облучение не вызывает столь серьезных лечебных последствий, как хирургическое лечение: 0.5-5% - послеоперационной летальности, 95-100% - импотенции, 10-15% - недержание мочи и пр.
Некоторые литературные данные о выживаемости больных раком предстательной железы, леченных лучевым методом представлены в табл. 34.
Таблица 34. Результаты лучевой терапии рака предстательной железы. Выживаемость за 5 и 10 лет.
| Автор | Кол-во больных | T1 | T2 | T3 | T4 | |||
| 5 лет | 10 лет | 5 лет | 10 лет | 5 лет | 10 лет | 5 лет | ||
| Kopper B., 1988 | 112 | 83% | 59% | 83% | 59% | |||
| Reed N., 1988 | 168 | 100% | 77% | 42% | ||||
| Howleu P., 1989 | 126 | 92% | 92% | 72% | ||||
| Maruoka M., 1989 | 129 | 100% | 100% | 75% | ||||
| Zagars G., 1989 | 114 | 84% | 68% | 84% | 68% | 72% | 47% | |
| Cuban D., 1990 | 96 | 61% | 61% | |||||
| Prestone J., 1990 | 191 | 79% | 75,5% | 52,5% | 0% | |||
| Abratt P.P., 1990 | 93 | 83% | 83% | 83% | ||||
| Jrumiyama K., 1990 | 33 | 100% | 100% | 65% | 50% | |||
| Lioyd-Da-Vies, 1990 | 209 | 67% | 32% | 67% | 32% | 67% | ||
| Fuse H., 1991 | 41 | 86% | 66% | 47% | ||||
| Kuten A., 1992 | 116 | 84% | 78% | 63% | ||||
| Kaprowsky C., 1992 | 176 | 95% | 80% | |||||
Эффективность радиотерапии больных раком предстательной железы во многом зависит от качества планирования облучения. Планированию лучевой терапии и ее клинико-дозиметрическому обоснованию обычно предшествует топометрическая подготовка больных. С этой целью широко применяются такие виды рентгенологического исследования как компьютерная томография, магнитно-ядерный резонанс и др.
В последние годы для оптимизации лучевой терапии широко применяются компьютерные программы и специальные устройства, так называемое конформальное (conformal) облучение, которые позволяют с учетом гетерогенности тканей и кривизны облучаемого участка в трех проекциях выбрать наиболее рациональные условия лучевого воздействия. В качестве критериев при этом выбрана лучевая нагрузка на наружные подвздошные и обтурационные лимфатические узлы, кожу передней и задней поверхности тела больного, тазобедренный сустав. Характер распределения доз определяют во фронтальной, сагиттальной и горизонтальной плоскостях облучаемого участка тела пациента. При оценке полученных данных исходят из того, что первичная опухоль и зоны регионарного метастазирования должны облучаться равномерно с допустимым градиентом дозы 90-100%, а лучевая нагрузка на тазобедренный сустав, заднюю стенку прямой кишки и на уровне кожных покровов не должна превышать их толерантность.
На основании полученной топометрической информации проводят тщательный анализ распределения доз при различных вариантах дистанционной гамма-терапии. Общим выводом из этих исследований явилось признание рациональности использования при локализованных формах рака предстательной железы подвижных методик дистанционной гамма-терапии, т.е. облучение только первичной опухоли; при распространенности опухоли на регионарные лимфатические узлы - сочетание вариантов подвижного и статического 4-х польного перекрестного облучения с соотношением доз с передних и задних полей 2:1. Показано, что при использовании этих вариантов облучения, лучевая нагрузка на заднюю стенку прямой кишки снижается почти на 20%, на кожные покровы ягодичной области - на 20-30% по сравнению с гамма-терапией с соотношением доз 1:1 и с однозонным подвижным облучением первичной опухоли с углом качания 240° или же двухзонным облучением с углом качания 180°. Лучевая нагрузка на уровне кожных покровов лобковой зоны с соотношением доз 2:1 находится на том же уровне, что и при старых вариантах гамма-терапии с соотношением доз 1:1, составляя 60% от величины очаговой дозы облучения.
На основе комплексного обследования, тщательной дозиметрической подготовки, а также в зависимости от распространенности опухолевого процecca, выделяют следующие варианты дистанционной лучевой терапии рака предстательной железы.
1. Облучение только первичной опухоли. В зависимости от размеров новообразования, распространения его на соседние органы и тканевые структуры, применяется одно- или двухзонная подвижная дистанционная гамма-терапия с требуемыми разведениями осей ротации, углами вращения 90°-120°. При инфильтрации одной или двух боковых стенок таза используется методика двухзонной ротации с углами качания 60°-90°. Размер поля на оси ротации, в зависимости от параметров опухоли, колеблется от 4 х 8 до 9 х 11 см. При этом в зону облучения включается первичная опухоль, шейка мочевого пузыря, передняя стенка прямой кишки с постепенным снижением поглощенных доз в направлении задней ее стенки, а также к тазобедренному суставу, до уровня ниже их толерантности. В зависимости от величины и конфигурации предстательной железы, изменяются размеры полей облучения, сектор качания и расстояние между осями качания в условиях двухзонного подвижного облучения. Если одна из долей железы увеличена, а другая имеет небольшие размеры, необходимо со стороны большего поражения железы увеличить только одно поле облучения. Разовая доза 1,8-2 Гр, суммарная - 65-70 Гр. Перерыв на дозе 30-40 Гр и продолжение облучения через 2-3 недели. Показания: ранние стадии заболевания - T1-2N0M0.
2. Облучение первичной опухоли и регионарных лимфатических узлов таза. Дистанционная гамма-терапия проводится с 4-х статических полей под углом 45° - два поля спереди, два сзади, с соотношением лучевой нагрузки с передних и задних полей 2:1. Для охвата опухоли и путей регионарного метастазирования 90-100% изодозой нижний край поля облучения располагается на уровне ануса, верхний - на уровне первого крестцового позвонка - места перехода внутренней и наружной цепочек лимфатических коллекторов в общую. Наружная граница поля проходит по линии, пересекающей внутренний край вертлужной впадины. После суммарной очаговой дозы 45 Гр поля уменьшаются в размерах и облучение проводится только на первичную опухоль одно- или двухзонной секторной ротацией до общей дозы 65-70 Гр. Углы качания варьируют при однозонной ротации от 90° до 120°, при двухзонной - от 60° до 90°. Облучение осуществляется в дозе 20-25 Гр (РОД 1,8-2 Гр) после перерыва в 2-3 недели. Показания: больные раком предстательной железы в стадии заболевания - T1-2N1-3M0, T3-4N0-x М0. При Т1-2NxM0 - суммарная доза на регионарные лимфатические узлы может быть ограничена дозой 45 Гр, на предстательную железу доза доводится до 65-70 Гр. При наличии метастатического поражения лимфатических узлов, общая суммарная доза на них доводится до 50-60 Гр.
3. Облучение первичной опухоли и лимфатических узлов таза с включением парааортальной и общей подвздошной групп лимфатических коллекторов. Лучевая терапия при этом проводится на фоне приема гормональных препаратов. Сначала облучению подвергается первичная опухоль и регионарные лимфатические узлы до общей очаговой дозы 40-45 Гр. На втором этапе расщепленного курса, после перерыва 2-3 недели, подключается облучение общих подвздошных и парааортальных лимфатических узлов с двух-фигурных полей, имеющих форму перевернутой буквы "U" с экранированием спинного мозга и почек до суммарной очаговой дозы 40 Гр. Затем продолжается облучение первичной опухоли суженными полями подвижным методом до общей очаговой дозы 65-70 Гр при значении разовой дозы 1.8-2 Гр. Показания: распространение опухоли на юкстарегионарные лимфатические узлы - Т1-4N2-3M0.
Больший объем тканей облучают на первом этапе лучевого лечения. Разовую очаговую дозу 1.8-2 Гр подводят ежедневно 5 раз в неделю. Суммарная очаговая доза достигает 45-50 Гр. Затем проводят облучение только предстательной железы и прилежащих тканей. Большинство авторов полагают, что рациональная суммарная очаговая доза, рассчитанная в центре железы должна составлять при Т0-1 - 60 Гр, при Т2 - 60-65 Гр, при Т3 - 65-70 Гр, при Т4 - более 70 Гр. При этом доза на расстоянии 4 см от центра железы должна достигать при Т0-2 -6 0 Гр, при Т3 - 65-70 Гр и при Т4 - более 70 Гр (Hanks G. et al., 1985).
При использовании высокоэнергетического излучения ускорителей (> 10 Мэв) облучение первичной опухоли и лимфатических узлов таза рекомендуется проводить с двух противолежащих полей (переднего и заднего), либо с четырех полей (переднего, заднего и двух боковых). Используя фотоны ниже 18 Мэв, передне-задними полями можно подвести дозу до 45 Гр и дополнительную дозу путем подключения боковых полей (Голдобенко Г.В., 1997).
Последние литературные данные свидетельствуют о серьезных достижениях лучевого метода лечения. Так группа RTOG привела отдаленные результаты лучевого лечения крупнейших лечебных учреждений, занимающихся этой проблемой. Они представлены в табл. 35.
Таблица 35. Отдаленные результаты лучевой терапии рака предстательной железы в % (RTOOG, Dearnaley D. ,1998).
| Стадия | Кол-во больных | Локальный рецидив | Безрецидивная выживаемость | Общая выживаемость | ||||||
| 5 лет | 10 лет | 15 лет | 5 лет | 10 лет | 15 лет | 5 лет | 10 лет | 15 лет | ||
| Т1 | 583 | 3-6 | 4-8 | 17 | 84-85 | 52-68 | 39 | 83-95 | 52-76 | 41-46 |
| Т2 | 1117 | 12-14 | 17-29 | 32-35 | 66-90 | 27-85 | 15-42 | 74-78 | 43-70 | 22-36 |
| Т3 | 2292 | 12-26 | 19-31 | 25-56 | 32-60 | 14-16 | 17-40 | 56-72 | 32-42 | 23-27 |
Bagshaw M.A. et al.,1994, сообщили отдаленные результаты дистанционной лучевой терапии у 1245 пациентов со стадией Т1-2 при сроке наблюдения 31.5 года (медиана - 7.8 лет). Общая 15-летняя выживаемость больных не имевших метастазов в лимфатические узлы составила 53%.
Hanks et al.,1997, приводят результаты 3-летней (биохимической) безрецидивной выживаемости 233 пациентов с клинической стадией Т3 в зависимости от уровня ПСА перед началом лечения.(табл. 36)
Таблица 36. 3-летняя безрецидивная выживаемость больных раком предстательной железы в стадии Т3 в зависимости от уровня ПСА перед лечением и дозы радиации (Hanks et аl .,1997).
| Доза | ПСА 10-19,9 | ПСА > 20 |
| 70 Гр | 69% | 36% |
| 75 Гр | 80% | 46% |
| 80 Гр | 89% | 57% |
Мнения относительно дополнительных лечебных мероприятий на фоне облучения расходятся. Так И.А. Клименко и соавт.(1976), М.С. Старичков и соавт. (1980), С.И. Ткачев (1982) рекомендуют облучение на фоне гормонотерапии больным в стадии T3-4, Green et al. (1975) считают эстрогенотерапию благоприятной при прогрессирующих опухолях перед началом лучевого лечения с целью уменьшения объема мишени предстоящего облучения. Некоторые авторы (Klosterhalfen et al., 1982) в стадии Т3 дополняют лучевое лечение гормонами и кастрацией. При наличии симптомов инфравезикальной обструкции с хронической задержкой мочи на первом этапе проводят трансуретральную резекцию предстательной железы (ТУР) или операции отведения мочи с последующей (на 2 этапе) лучевой терапией.
В последние годы определенную новизну представляют попытки разработать дифференцированные показания к лучевой терапии в зависимости от степени злокачественности опухоли. С точки зрения Алиева Б.М. (1985) лучевое лечение всех недифференцированных вариантов рака предстательной железы должно вестись на фоне гормонотерапии независимо от стадии. Свиридова Т.В. с соавт. (1984, 1994) расширяют показания к комплексному гормонально-химиолучевому лечению, полагая, что оно должно применяться во всех стадиях низкодифференцированного и анапластического рака, а лучевая терапия в самостоятельном варианте должна использоваться при стадиях Т1-3 высоко- и умеренно-дифференцированного рака без поражения регионарных лимфоузлов.
Данные последних лет свидетельствуют о преимуществе комбинированного гормоно-лучевого лечения у больных раком предстательной железы с неблагоприятным прогнозом. Так в исследовании EORTC, включающем 401 пациента раком предстательной железы в стадии Т1-2 G 3 и стадиях Т3 и Т4 без отдаленных метастазов показано улучшение результатов лечения при применении адъювантной терапии аналогами LНRH, в частности, золадексом (Воllа M. et аl., 1998). Эти данные представлены в табл. 37.
Таблица 37. 5-летние результаты адъювантной гормонотерапии в комбинации с лучевой терапией больных раком предстательной железы в % (EORTC, 1998).

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Считают, что отдалённые результаты лучевой терапии рака простаты такие же, как при оперативном лечении, и качество жизни при этом не страдает. С 1990 г. возможности лучевой терапии расширены благодаря внедрению методики контактного облучения и объёмного планирования. В последние годы в специализированных центрах всё чаще применяют модуляцию интенсивности облучения.
Данных сравнительных исследований эффективности лучевой терапии (дистанционной или контактной) и простатэктомии при локализованном раке предстательной железы до настоящего времени не получено.
В выборе тактики лечения принимают участие хирург и радиолог. Следует учитывать стадию заболевания, Яндекс Глисона, уровень ПСА, ожидаемую продолжительность жизни, а также побочные эффекты лечения. Больному следует сообщить всю информацию о диагнозе и возможностях лечения Окончательное решение принимает больной. Как и при выполнении радикальной простатэктомии индекс Глисона считают наиважнейшим прогностическим фактором.

[1], [2], [3], [4], [5]
Методика облучения рака простаты
Объёмное планирование полей облучения проводят на основе КТ, выполненной в том положении, в котором больного будут облучать. Выделяют клинический объём (объём опухоли), который вместе с окружающими здоровыми тканями составляет терапевтический объём. Многолепестковые коллиматоры автоматически придают полю облучения нужную форму. Визуализация полей облучения позволяет в режиме реального времени сопоставлять фактические поля с симуляционными и исправлять отклонения, превышающие 5 мм. Объёмное планирование помогает повысить дозу и, соответственно, эффективность облучения, не увеличивая риск возникновения осложнений. Модуляция интенсивности облучения возможна на линейном ускорителе, оснащённом современным многолепестковым коллиматором и специальной программой: движение створок коллиматора равномерно распределяет дозу в поле облучения, создавая вогнутые изодозные кривые. Лучевую терапию (независимо от методики) планируют и проводят врач-радиолог, дозиметрист, инженер-физик и программист.
Для больных низкого онкологического риска Т1-2b индекс Глисона менее 6, уровень ПСА менее 10 нг/мл) при дистанционном облучении доза составляет 70-72 Гр, её повышение уже не улучшает результаты.
При умеренном риске (Т2b, уровень ПСА - 10-20 нг/мл или индекс Глисона - 7) повышение дозы до 76-81 Гр заметно улучшает 5-летнюю безрецидивную выживаемость, не вызывая тяжёлых поздних лучевых реакций. Рандомизированные испытания показали, что в группе умеренного риска оправдано повышение дозы облучения. В одном из исследований сравнивали действие дозы 70 и 78 Гр (соответственно при обычном и объемном планировании) у 305 больных с опухолями Т1-3 и уровне ПСА более 10 нг/мл. При медиане времени наблюдения 40 мес 5-летняя безрецидивная выживаемость составила соответственно 48 и 75%, В другое испытание были включены 393 больных с опухолями Т1b-2b (в 15% наблюдений индекс Глисона был менее 6, уровень ПСА - менее 15 нг/мл). В первой группе больным проводили облучение предстательной железы протонным пучком в дозе 19,8 изоГр с последующим облучением большего объёма железы в дозе 50,4 Гр. Во второй группе доза облучения протонным пучком была увеличена до 28,8 изоГр. При медиане времени наблюдения 4 года 5-летняя безрецидивная выживаемость в первой группе была достоверно выше, чем во второй. Оптимальная доза пока не определена, но для повседневной практики можно рекомендовать дозу 78 Гр.
В группе высокою риска (Т2с, индекс Глисона более 7 или уровень ПСА более 20 нг/мл ) повышение дозы облучения увеличивает безрецидивную выживаемость, но не предотвращает рецидивы за пределами малого таза. По данным рандомизированного испытания, включившего 206 больных (содержание ПСА 10-40 нг/мл, индекс Глисона - не менее 7 или выход опухоли за капсулу; медиана времени наблюдения - 4,5 года), присоединение в течение 6 мес гормонотерапии к лучевой терапии с объёмным планированием достоверно повышает выживаемость, снижает риск смерти от опухоли и продлевает время до начала гормонотерапии.
Применение адъювантной лучевой терапии более успешно у пациентов с признаками экстракапсулярного прорастания или с положительным хирургическим краем, чем у больных с инвазией в семенные пузырьки или лимфогенным метастазированием. Если опухоль выходит за капсулу предстательной железы (рТ3), риск местного рецидива достигает 10-50%. Как упоминалось выше, риск зависит от уровня ПСА, индекса Глисона, а также наличия опухолевых клеток в крае резекции. Больные хорошо переносят адъювантную лучевую терапию: возникновение тяжёлых осложнений со стороны мочевых путей возможно в 3,5% случаев; недержание мочи и стриктуры в зоне анастомоза возникают не чаще, чем без облучения. Пятилетняя безрецидивная выживаемость составляет 12,2% (в контрольной группе - 51,8%).
Если через 1 мес после операции уровень ПСА ниже 0,1 нг/мл и обнаружено прорастание капсулы или семенных пузырьков (рТ3N0), опухолевые клетки в крае резекции, показана адъювантная лучевая терапия. Её начинают сразу после нормализации мочеиспускания и заживления раны (через 3-4 нед). Другой вариант - динамическое наблюдение в сочетании с облучением (при уровне ПСА более 0.5 нг/мл). поскольку при содержании ПCA более I нг/мл эффективность лучевой терапии достоверно падает. Доза облучения па ложе удалённой простаты должна составлять не менее 64 Гр. Обычно лучевую терапию проводят непосредственно после операции.

[6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
К сожалению, несмотря на успехи ранней диагностики, такие опухоли в России наблюдают чаще, чем в развитых странах. Ввиду высокого риска микрометастазования в поле облучения нужно включать не только увеличенные (N1), но и внешне неизменённые тазовые лимфатические узлы (N0). Изолированное применение лучевой терапии в таких случаях малоэффективно, поэтому, учитывая гормонозависимый характер РПЖ, её сочетают с гормонотерапией.
Множество исследований подтверждает преимущество комбинированного лечения: снижение риска отдалённого метастазирования (за счёт уничтожения микрометастазов), усиление действия на первичную опухоль - потенциальный источник новых метастазов (путём усиления апоптоза на фоне облучения).
Профилактическое облучение тазовых лимфатических узлов
Метастазирование в тазовые лимфатические узлы ухудшает прогноз, однако рандомизированные испытания, проведённые в 1970-80-е гг., не подтвердили эффективность их профилактического облучения. Лучевое воздействие на лимфатические узлы не влияет на риск возникновения местного рецидива и выживаемость. Оценить риск метастазирования в лимфатические узлы позволяют номограммы Партина и специальная формула;
риск метастазов (%) = 2/3 ПСА + (индекс Глисона 6) х 10.
Возможна также биопсия лимфатических узлов во время лапароскопии или лапаротомии.
Модуляция интенсивности облучения
Модуляция интенсивности облучения позволяет повышать дозу до 80 Гр при равномерном распределении в опухоли и без дополнительного повреждения здоровых тканей. Наибольший опыт использования модуляции имеет Онкологический центр Слоуна-Кеттеринга в Нью-Йорке: в 1996-2001 гг. 772 больных получили здесь лучевую терапию в дозе 81-86,4 Гр. При медиане времени наблюдения 2 года (6-60 мес) риск развития среднетяжёлого лучевого проктита составил 4%, цистита - 15%; трёхлетняя безрецидивная выживаемость в группах низкого, среднего и высокого риска - соответственно 92, 86 и 81%, Метод позволяет увеличивать фракции облучения, тем самым сокращая сроки лечения (например, 70 Гр подводят 28 фракциями по 2,5 Гр за 5,5 нед).
Осложнения лучевой терапии рака простаты
Вероятность развития постлучевых осложнений зависит от выбранной дозы, техники облучения, объема облучаемых тканей и толерантности (радиочувствительности) подвергаемых облучению здоровых тканей, Обычно отмечают острые побочные реакции (во время 3-месячного облучения) и поздние лучевые осложнения (возникают в сроки от 1 мес до года после облучения). Острые реакции (проктит, диарея, кровотечение, дизурические расстройства) проходят в течение 2-6 нед после окончания облучения.
Перед началом облучения больным обязательно сообщают о риске возникновения поздних лучевых осложнений со стороны мочевых путей и желудочно-кишечного тракта (ЖКТ), а также об эректильной дисфункции. В испытании Европейской организации по исследованию и лечению опухолей (ЕОКТС), проведённом в 1987-1995 гг., 415 больных (из них 90% - с опухолями Т3-4) получали лучевую терапию в дозе 70 Гр; поздние осложнения были отмечены у 377 больных (91%). Осложнения средней тяжести (изменения со стороны мочевых путей и ЖКТ; лимфостаз в нижних конечностях) были отмечены у 86 больных (23%): у 72 больных они были умеренными, у 10 - тяжёлыми и у 4 больных (1%) - смертельными. В целом, несмотря на указанные летальные исходы, тяжёлые поздние осложнения возникали редко - менее чем у 5% больных.
По данным опроса больных, лучевая терапия с объёмным планированием и модуляцией интенсивности реже вызывает импотенцию, чем оперативное лечение. Недавно проведенный метаанализ показал, что вероятность сохранения эрекции через один год после дистанционной лучевой терапии, простатэктомии с сохранением кавернозных нервов и стандартной операции составляет соответственно 55, 34 и 25%, При анализе исследований с периодом наблюдения более двух лет эти показатели снизились до 52, 25 и 25% соответственно, т.е. разрыв между лучевой терапией и операцией увеличился.

[17], [18]
Читайте также:

