Желчь изо рта онкология
Рефлюкс желчью наблюдается при ретроградном забросе желчных кислот из полости двенадцатиперстной кишки в вышедежащие органы: желудок, пищевод и полость рта. Патология редко диагностируется как отдельное заболевание, чаще всего симптом наблюдается после удаления желчного пузыря, ушивания язвы, при хронических болезнях кишечника, онкологических опухолях. Выброс желчи в ротовую полость сопровождается ноющими брюшными болями, привкусом горечи, рвотой, отрыжкой и изжогой.
Причины патологии
Рефлюксом оканчиваются нарушения желудочной и кишечной моторики, повышение давления в тонкой кишке, недостаточность пилоруса. Желчные кислоты раздражают и травмируют слизистую оболочку желудка, проникают в стенки пищеварительного органа. Они повышают кислотность, стимулируют дополнительную продукцию гастрина. Это повышает давление в полости желудка и влечет за собой гастроэзофагеальный рефлюкс.

Причины заброса в пищевод, гортань и ротовую полость желчи таковы:
- злокачественные опухоли;
- язвенная болезнь желудка, тонкого кишечника;
- ослабленный сфинктер Одди;
- грыжа диафрагмы;
- бесконтрольный прием миорелаксантов, спазмолитиков;
- хронический гастрит;
- интенсивные занятия спортом после еды;
- непроходимость двенадцатиперстной кишки.
Нередко выброс желчи в пищевод возникает у пациентов, перенесших холецистэктомию, частичную гастрэктомию, ушивание дуоденальной язвы. У беременных женщин рефлюкс может происходить из-за увеличенной матки, которая сдавливает кишечник.
Воспалительные заболевания ЖКТ, хронические стрессы могут спровоцировать спазм желчного пузыря, в результате чего происходит застой желчных кислот.
Выброс желчи в ротовую полость во время сна происходит при расслаблении сфинктера Одди. Секрет в большом количестве попадает в двенадцатиперстную кишку, создавая повышенное давление. Желчные кислоты раздражают и обжигают привратник, поднимаются выше в желудок, пищевод и ротовую полость.

Еще одна причина ночного рефлюкса – переедание перед сном. Употребление жирной пищи, копченых блюд, крепкого кофе или газированных напитков заставляет организм усиленно вырабатывать желчь для переваривания липидов. Так как все обменные процессы ночью замедляются, нарушается работа органов ЖКТ, происходит заброс желчных кислот в пищевод или гортань.
Клинические признаки
Когда желчь оказывается в ротовой полости, человека беспокоят такие симптомы:
- спастические боли в верхней части живота;
- метеоризм;
- изжога;
- отрыжка воздухом или кислотой;
- рвота желчью;
- боль за грудиной;
- горечь в ротовой полости;
- беспокойный сон;
- регургитация пищи – срыгивание;
- жжение в горле;
- желто-зеленый налет на языке.
Болезненные ощущения, горечь во рту или изжога чаще всего возникает у пациента после еды. Когда желчь забрасывается в пищевод, появляется чувство жжения, распространяющееся от грудины до гортани. При попадании желчных кислот в полость рта больной жалуется на кислую отрыжку с воздухом.
При тяжелом поражении желудка, двенадцатиперстной кишки развивается рвота, вместе с остатками непереваренной пищи извергается желчь, а в животе появляются острые, режущие боли. Это симптом язвенной болезни, при котором следует срочно обратиться к врачу или вызвать скорую помощь. Осложнением такого состояния может стать прободение стенок пищеварительных органов.
Рефлюкс вызывает повреждение слизистых оболочек гортани, пищевода, поэтому человеку бывает трудно проглатывать еду, у него появляется ощущение инородного тела в горле. Дополнительно может беспокоить непрекращающаяся икота. 
Высота рефлюкса бывает различной. Дуоденогастральный заброс желчи может происходить при недостаточности привратника, непроходимости и гипертензии кишечника, нарушении моторно-эвакуационной функции. Рефлюксат попадает в полость желудка.
Дуоденогастроэзофагеальный рефлюкс – это заброс желчи в пищевод.
Патология вызвана ослаблением тонуса нижнего пищеводного сфинктера, дискоординацией антрального и пилорического отдела. Дуоденогастроэзофагооральный тип рефлюкса характеризуется попаданием желчи в ротовую полость.
Длительно существующая патология приводит к деструктивным процессам в слизистой оболочке. Повышенное давление в желудке осложняется гастроэзофагеальной болезнью, а постоянное раздражение стенок органов ЖКТ желчными кислотами грозит образованием раковой опухоли пищевода.
Диагностическое обследование
Важный диагностический признак – это болевые ощущения, чувство тяжести в верхней части живота после приема пищи, особенно у людей, перенесших холецистэктомию, резекцию желудка. Для оценки состояния пищеварительных органов проводят фиброгастродуоденоскопию. При обследовании обнаруживается отек слизистых оболочек, гиперемированные очаги, желудочное содержимое имеет насыщенный желтый цвет. Привратник, предотвращающий поступление желчных кислот в полость желудка, зияет.
Для микроскопического изучения берут фрагмент биоптата. При желчном рефлюксе выявляют гиперплазию, отмирание эпителия, отек, слабовыраженное воспаление, атрофию клеток, эрозивно-язвенные фрагменты. Эффективным диагностическим методом является суточная рН-метрия пищевода. Исследование позволяет определить уровень кислотно-щелочного баланса в течение дня, влияние лекарственных средств на рН, оценить степень пищеводного клиренса. Важное значение имеют частота, продолжительность и высота рефлюкса, состав рефлюксата.
Эзофаготонокимография назначается для проверки тонуса пищеводного сфинктера, моторной функции желудка. Полипозиционная рентгеноскопия проводится как дополнительное исследование. При желчном рефлюксе отмечается заброс бария из двенадцатиперстной кишки в полость желудка и выше в пищевод. Сцинтиграфию необходимо делать для оценки эвакуации желудочного содержимого, скорости эзофагеального клиренса. Дополнительно может быть назначена рентгенография легких, консультация ЛОРа, осмотр стоматолога. 
Возможные осложнения
В состав рефлюксата входит не только желчь. В содержимом присутствует дуоденальный сок, пищеварительные ферменты. Эти компоненты нередко приводят к развитию химического гастрита С, прогрессированию щелочного рефлюкс-гастрита. Попадание панкреатического сока в желчный проток может вызывать холангит. Атрофические изменения слизистой оболочки и стенок органа осложняются дисплазией разной степени интенсивности, в дальнейшем патология способна перерождаться в злокачественную опухоль.
Желчный рефлюкс играет немаловажную роль в развитии синдрома Барретта. Это осложнение запущенной гастроэзофагеальной рефлюксной болезни, которое часто малигнизирует (озлокачествляется), приводит к формированию аденокарциномы пищевода.
Методы терапии
Лечение должно проводиться в комплексе с терапией первичного заболевания. Основной целью является ускорение эвакуации содержимого желудка, повышение тонуса пищеводного сфинктера, уменьшение негативного воздействия рефлюксата на слизистые оболочки.
Пациентам рекомендуется спать на высокой подушке, так чтобы голова была приподнята. Это значительно уменьшает степень рефлюкса, ускоряет обратный отток желчи, обеспечивает спокойный сон. Больным назначается специальная диета. Питаться нужно дробными порциями по 5 раз в день. Из рациона исключают жирную, острую, жесткую и вязкую пищу, сладости, кофе.
Лечение антисекреторными препаратами позволяет уменьшить раздражающее воздействие желчи на слизистые желудка, пищевода, понизить уровень кислотности.
Больным чаще всего назначаются ингибиторы протонной помпы ИПП: Prilosec OTC, Омепразол, Zegerid OTC. Прокинетики (Метоклопрамид, Мотилиум) ускоряют эвакуацию содержимого желудка, повышают тонус пилорического сфинктера. 
Чтобы уменьшить газообразование, симптомы изжоги, жжения и отрыжки, больным назначают адсорбенты (Смекту). При выявлении хеликобактер пилори показана специальная антибактериальная терапия. Антациды (Фосфалюгель, Ренни, Маалокс) связывают желчные кислоты, оказывают цитопротекторное действие.
Для лечения желчного рефлюкса применяется препарат Урсофальк – урсодезоксихолевая кислота. Этот препарат трансформирует желчные кислоты в водорастворимое состояние, что позволяет уменьшить раздражение слизистой желудка и пищевода. Терапия способствует уменьшению интенсивности рвоты, горечи во рту, отрыжки, у больных прекращает болеть горло и живот.
При развитии осложнений показано хирургическое лечение. Оперативное вмешательство проводится при неэффективности медикаментозной терапии, а также если возникли такие осложнения:
- кишечные кровотечения;
- язвенная болезнь;
- стиктуры пищевода;
- синдром Барретта;
- доброкачественные или злокачественные опухоли;
- пептический стеноз пищевода;
- грыжи пищеводного отверстия диафрагмы.
Лечение назначается индивидуально для каждого пациента. Учитывается причина патологии, степень тяжести рефлюкса и наличие осложнений.
Лечение народными средствами
Если обнаруживается желчь в пищеводе или ротовой полости, в дополнение к основному лечению можно использовать целебные растения. Наиболее эффективные из них: тысячелистник, зверобой продырявленный, шалфей, корень аира и ромашка аптечная. Сухая трава смешивается в равных пропорциях, заливается кипятком и употребляется как обычный чай 2 раза в день после приема пищи. На 250 мл воды засыпают 1 чайную ложку смеси, добавляют мед по вкусу. 
Лечение рвоты с желчью народными средствами: 2 столовые ложки дымянки залить 0,5 кипятка, накрыть крышкой и настаивать 2 часа. После этого лекарство нужно процедить и принимать по 50 мл через каждые 2–3 часа, пока не прекратится рвота. Трава ускоряет выведение желчи, снимает воспаление, болевые ощущения, нормализует обменные процессы.
Для уменьшения негативного воздействия желчи на слизистые оболочки рекомендуется употреблять отвар из семян льна. Такой народный рецепт обволакивает стенки желудка, улучшает кишечную перистальтику. Плоды (1 столовую ложку) заливают 150 мл холодной воды или кефира и дают набухнуть. Настой употребляют на голодный желудок перед едой по 1 чайной ложке.
Народный рецепт для улучшения моторно-эвакуаторной функции: берут по 30 г тысячелистника, корня дягиля и шалфея, добавляют 0,4 л водки и настаивают в темном месте 10 дней. Лекарство пьют каждое утро по чайной ложке натощак.
Лечение народными средствами необходимо проводить только после консультации лечащего врача. Бесконтрольный прием лекарственных препаратов и целебных трав может привести к ухудшению самочувствия и развитию серьезных осложнений.

Причинами горечи во рту может быть множество
Заболевания желчного пузыря и печени
Если привкус горечи во рту стал вашим постоянным спутником, то первое, что нужно исключить – это застой желчи, который возникает из-за патологий желчного пузыря и печени. Желчь вырабатывается в печени, далее она поступает в желчный пузырь, где хранится до того момента, пока в желудок не поступит пища. Эта полезная жидкость помогает желудку переваривать пищу. Как только вы совершаете трапезу, желчь поступает в двенадцатиперстную кишку – это естественное явление. При патологиях желчного пузыря и печени жидкость выходит не полностью или застаивается, ее образуется много, а во рту появляется привкус горечи.
При заболевании печени может стать причиной горечи
Стоматологические заболевания
Горький привкус во рту порой имеет вполне очевидные причины появления, как у женщин, так и у мужчин. Его могут вызывать патогенные бактерии, которые размножаются из-за плохой гигиены, воспаления десен, развития гингивита и пародонтита, кариеса, пульпита, периодонтита. Тогда почти во всех случаях его будет сопровождать и появление неприятного запаха изо рта, а также могут присутствовать признаки воспаления слизистой: кровоточивость и отечность десен.
Воспаление и кровотечение десен вызывает данную проблему
Гальванический синдром
Появилась горечь во рту и задаетесь вопросом, что это значит? Возможно, проблема кроется в том, что у вас во рту установлены зубные протезы, выполненные из разнородных металлов.
Читайте статью по теме: электрический ток во рту. Узнаете, что делать, чтобы быстро выздороветь!
Проблему нужно решать, потому что если все оставить как есть, то заболевание будет прогрессировать, может ухудшиться общее самочувствие, начаться нервные расстройства.
От разных металлов может возникнуть гальваноз
Заболевания ЖКТ
Что значит горечь во рту? Очень велика вероятность того, что виной всему послужили заболевания желудочно-кишечного тракта, которые сопровождаются таким явлением, как рефлюкс. Например, гастрит, панкреатит, язва, колит, энтерит. Рефлюкс – выброс в пищевод и гортань кислоты из желудка. Чтобы избавиться от кислоты, наши слюнные железы начинают выделять щелочную слюну, которая погашает эту кислоту. Эта слюна имеет очень горький привкус, сопровождается изжогой. При подобных патологиях язык приобретает нездоровый желтоватый оттенок.
При заболевании ЖКТ появляется желтый налет на языке и неприятный привкус
Кишечные паразиты
Привкус горечи во рту может указывать на крайне неприятные причины. Например, на то, что в организме появились паразиты (лямблии или гельминты, острицы и аскариды), которые ведут свою активную жизнедеятельность. Паразиты буквально присасываются к внутренней оболочке тонкого кишечника, что вызывает его рефлекторное сокращение, а также повреждение тканей. Как следствие, происходит расстройство пищеварения, возникают патологии ЖКТ.
Паразиты также могут вызвать данный симптом
Нервно-психические расстройства
Если горько во рту, на языке и на губах, то вот что это может значить: у человека развилась тяжелая депрессия 1 , хронический стресс или шизофрения.
Удивительно, но даже обычный стресс или нервное перенапряжение могут способствовать появлению горечи, а виновата во всем наша физиология: в процессе нервного расстройства напрягаются все органы (это происходит из-за выброса в кровь адреналина и норадреналина), нарушается тонус желчного пузыря, происходит спазм мышц.

Стресс может способствовать появлению неприятного привкуса
Патологии щитовидной железы
Когда горечь во рту стала симптомом, который сопровождает вас постоянно, то что это значит? Причина может крыться опять же в забросе желчи в пищевод, но в этом случае подобное явление провоцируют не патологии печени и желчного пузыря, а нарушения в работе эндокринной системы и гормональный дисбаланс. Например, это служит одним из симптомов таких заболеваний, как гипотиреоз и гипертиреоз, сахарный диабет. При сахарном диабете у человека, помимо горечи, может ощущаться сухость слизистой, а вот потоотделение, наоборот, повышается – это признаки повышения уровня сахара в крови. Также при всех перечисленных патологиях может периодически появляться привкус йода.
Неправильная работа щитовидной железы может вызвать патологию
Причины горького привкуса, не связанные с серьезными заболеваниями
Если во рту горечь, и думаете о том, что все это значит, то смотрите таблицу, представленную ниже.
| Симптом | Возможная патология |
|---|---|
| Горечь появляется утром | Необходимо проверить печень и желчный пузырь |
| Привкус сопровождает постоянно | Желчнокаменная болезнь, холецистит, онкология ЖКТ, нарушение гормонального баланса, проблемы с щитовидной железой, расстройства психики |
| Неприятный симптом появляется после того, как вы поели | Патологии ЖКТ и двенадцатиперстной кишки, употребление некачественной пищи |
| Привкус присутствует ситуативно, непродолжительное время | Прохождение медикаментозной терапии, прием антибиотиков, курение, аллергия, стресс |
| Горечь + неприятный запах изо рта | Стоматологические заболевания (гингивит, стоматит, пародонтит и пародонтоз), проблемы с ЖКТ. |
| Горький привкус в сочетании с изжогой | Гастроэзофагеальная рефлюксная болезнь |
Однако мы вам советуем все же не заниматься самодиагностикой, а отправиться на прием к врачу, который точно сможет подтвердить или опровергнуть диагноз на основании анализов крови, осмотра и УЗИ. Для начала лучше посетить гастроэнтеролога, также необходимо обратиться к стоматологу, который исключит заболевания полости рта.
Notice: Undefined variable: post_id in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 45
Notice: Undefined variable: full in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 46

Выброс желчи в ротовую полость проявляется ощущениями жжения в горле и за грудиной и сопровождается вкусом желчи во рту. Привкус проходит после полоскания водой. Именно этой горечью билиарный (желчный, щелочной) рефлюкс отличается от желудочного, когда вкус отрыжки кислый. Неприятные вкусовые ощущения позволяют отличить рефлюкс от опаснейшего заболевания – стенокардии, и его следствия – инфаркта миокарда.
Еще один признак, позволяющий понять, что речь идет о выбросе желчи в ротовую полость, а не о болезнях, требующих немедленного врачебного вмешательства – это провоцирующий фактор. Так врачи называют ситуации, которые приводят к ухудшению состояния. Для выброса желчи в область рта это могут быть, например, погрешности в диете, работа в наклоненном состоянии, слишком обильная пища, еда на ночь.
Рефлюкс может не давать болей, а проявляться кашлем по ночам, который проходит, если выпить немного воды. Такой кашель лечит не терапевт, а гастроэнтеролог.
Причины желчного рефлюкса
В пищеварительном тракте человека есть система клапанов, которые отвечают за то, чтобы питательные вещества проходили от ротовой полости в толстый кишечник, но не наоборот:
- Нижний пищеводный сфинктер (кардиальный) отвечает за то, чтобы кислое содержимое желудка не попадало на нежную слизистую оболочку пищевода. В норме этот сфинктер размыкается, пропуская пищу, а затем смыкается, не допуская обратного хода содержимого желудка (регургитации).
- Привратник, или пилорический сфинктер, пропускает полупереваренную пищу в двенадцатиперстную кишку. Его открытие зависит от степени готовности тонкого кишечника к новой порции работы.
- Между желчным пузырем и двенадцатиперстной кишкой существует целая система клапанов, которая регулирует поступление желчи в кишечник по мере заполнения желчного пузыря и в зависимости от поступления пищи.

Все эти клапаны представляют собой кольцевые мышцы. Если рядом с клапаном происходит воспаление, то эти мышцы отекают и не могут работать полноценно. В клапане образуются зазоры, через которые содержимое нижних отделов ЖКТ забрасывается наверх. Это приводит к усилению воспаления и еще большему ухудшению работы клапанов.
Еще одна причина нарушения правильной работы клапанов – нарушение иннервации желудочно-кишечного тракта, то есть, проведения импульсов от нервной системы, которые регулируют моторику (сокращения) пищеварительного тракта. Чаще всего и это связано с хроническим воспалением.
Таким образом, для появления рефлюкса может оказаться достаточно банального гастрита, для заброса желчи – гастрита и дуоденита (воспаления двенадцатиперстной кишки) или холецистита (желчного пузыря). Бывают и врожденные нарушения работы клапанов, тогда от такого выброса желчи пациент страдает с детства. Более редкие и опасные причины нарушения работы клапанного аппарата ЖКТ – это опухолевый рост. Поэтому при таких состояниях необходимо провести полное обследование пациента.
Как лечить билиарный рефлюкс
Важно помнить: сами по себе ощущение жжения за грудиной и неприятный привкус во рту – это симптомы. То есть, проявления заболевания, которые заставляют нас обратиться к врачу. Чтобы убрать воспаление и вернуть сфинктерам возможность полноценно смыкаться, нужно лечить основное заболевание. Чтобы лечить его, нужно найти причину.

Спектр причин очень широк, поэтому среди обследований первой очереди наиболее значимы эзофагогастродуэденоскопия (эндоскопическое обследование, позволяющее врачу визуально оценить состояние слизистых оболочек пищевода, желудка, двенадцатиперстной кишки и даже взять из подозрительных участков пробы ткани для исследования состояния клеток) и УЗИ органов брюшной полости, в частности желчного пузыря. УЗИ позволит оценить состояние желчного пузыря и в большинстве случаев определить, есть ли в нем сгустки и камни, которые приводят к быстрому переполнению желчного пузыря и забросу желчи в ротовую полость. Важно только правильно подготовить к процедуре, чтобы ее результаты были точными.
Клинический и биохимический анализы крови при этом заболевании позволяют уточнить общее состояние пациента, а не диагноз, связанный с выбросом желчи в ротовую полость. В некоторых случаях может потребоваться рентгеноконтрастное исследование желудка и тонкого кишечника.
А если не лечить?
Сам по себе выброс желчи в ротовую область неприятен, но не опасен. Однако грозными являются его последствия. В ротовой полости и пищеводе химическая среда слабощелочная. В желудке – кислая. Желчь имеет щелочную реакцию. На всем протяжении пищеварительного тракта клетки слизистой оболочки приспособлены именно к той среде, которая должна быть в норме. Поэтому кислое содержимое желудка разрушает клетки пищевода, а щелочная желчь нарушает работу клеток слизистой оболочки желудка, привыкших к кислоте.
Не стоит забывать и о ферментах, которые содержатся в соке разных пищеварительных органов. Смесь желчи и секрета панкреатической железы прекрасно переваривает жиры, белки и углеводы. Но должно это происходить в двенадцатиперстной кишке. Желудок и тем более пищевод совершенно не приспособлены для этого. Их клетки разрушаются под воздействием пищеварительных ферментов, что может приводить к эрозии и даже язве желудка, изменению клеток пищевода, а это может закончиться тяжелым онкологическим заболеванием. Опухоли пищеварительного тракта крайне опасны, они быстро растут и метастазируют, поэтому самолечение при таком выбросе желчи недопустимо.
Как облегчить симптомы выброса желчи в ротовую полость
Лечение основного заболевания – единственный способ надежно избавиться от выбросов желчи. Но воспаление уходит медленно. Даже при грамотно и быстро подобранной терапии отек клапанов пройдет не сразу, да и проведение импульсов от нервной системы не восстановится после первого же приема препарата.

Поэтому дадим несколько простых рекомендаций, которые позволят не только облегчить неприятные симптомы, но и помогут быстрее вылечиться:
- Принимайте пищу не менее чем за 3 часа до того, как лечь. За это время еда успеет пройти из желудка в кишечник, и вероятность выброса желчи значительно снизится.
- После еды находитесь в вертикальном положении, стоя или сидя. Гравитация поможет избежать неприятных ощущений. Хорошо помогают легкие прогулки после еды, ведь общее движение стимулирует и моторику желудочно-кишечного тракта.
- Откажитесь от промышленных соков: излишняя кислота вредна для раздраженных стенок желудка.
- Как только позволит состояние, займитесь физкультурой. Подойдет ЛФК или обычная гимнастика. Заниматься нужно натощак. В первое время избегайте наклонов и упражнений, которые выполняются из положения лёжа.
- Наладьте водный режим. Старайтесь выпивать не менее 1 стакана теплой воды каждые 2-3 часа. Вода не только очистит ротовую полость, но и поможет нормальной работе всего желудочно-кишечного тракта, а также снизит чувство голода, которое у больных с повышенной кислотностью желудочного сока бывает особенно мучительным. Это приведет к урежению выбросов желчи.
Диета при выбросе желчи
Правила питания при выбросе желчи в область рта очень похожи на диету при любых других заболеваниях желудочно-кишечного тракта. Однако есть и некоторые особенности, обусловленные спецификой заболевания:
- Исключите алкоголь и кофе, снизьте количество выкуриваемых сигарет, а лучше бросьте курить! Этанол, кофеин и никотин раздражают стенку желудка и стимулируют дополнительную выработку соляной кислоты, что вредно для раздраженных стенок желудка.
- Откажитесь от жирной пищи, острого, солёного, пряного. Вся эта, без сомнения, вкусная пища стимулирует усиленную секрецию желчи и, опять же, раздражает пищеварительный тракт.
- Под запретом газированные напитки: они создают избыточное давление в желудке, что провоцирует рефлюкс.
- Помидоры, мята, цитрусовые расслабляют сфинктеры ЖКТ, поэтому они тоже под запретом.
- Питайтесь дробно. Небольшие порции еды снизят нагрузку на ЖКТ, а частое, раз в 3-4 часа, поступление пищи будет заставлять желчный пузырь опорожняться чаще и в нужное для пищеварения время.
- Наблюдайте за своим состоянием после приема различных продуктов. При выбросе содержимого ЖКТ в ротовую полость бывает так, что даже разрешенные продукты вызывают изжогу. Если это происходит, попробуйте исключить такую еду и понаблюдайте за своим состоянием. По мере выздоровления рацион можно будет расширять.
Выброс желчи в ротовую полость у беременных
У женщин, которые ждут ребенка, создается повышенный риск выброса секрета в область рта. Это связано с изменением гормонального фона при беременности: вещества, которые необходимы для поддержания этого чудесного состояния, расслабляют гладкую мускулатуру, в том числе и сфинктеры. В этом случае сам по себе выброс желчи в ротовую полость не считается заболеванием, но, как и у всех других пациентов, может приводить к крайне неприятным последствиям. Беременность – достаточно долгий период, и клетки могут разрушиться достаточно серьезно. А ведь молодой маме нужно хорошо питаться, чтобы обеспечить новорожденного полноценным молоком! К тому же применение лекарств во время беременности очень ограничено.

Чтобы сохранить здоровье, просто соблюдайте простые рекомендации и диету, даже если никаких признаков выброса желчи в пищевод у вас нет. Дело в том, что растущая матка изменяет давление в брюшной полости, и вероятность выброса секрета в область рта у беременных крайне велика. Первое время этот процесс проходит бессимптомно, поэтому гораздо проще чуточку изменить свой образ жизни сейчас, чем потом лечиться.
Билиарный рефлюкс – заболевание, доставляющее мучения пациенту и значительно снижающее качество жизни. Оно опасно своими осложнениями. Однако если наблюдаться у гастроэнтеролога, выполнять все его назначения и соблюдать простые рекомендации, вскоре загрудинные боли и вкус желчи оставят вас навсегда. Если трудно соблюдать диету, попросите членов семьи вам помочь: правила для лечения выброса желчи в рот здоровым людям помогут сохранить нормальное пищеварение.

- Типы рака желчных протоков
- Причины развития заболевания
- Симптомы онкопатологии желчевыводящих протоков
- Стадии патологии
- Пути метастазирования
- Методы диагностики
- Лечение
- Прогноз выживаемости
- Профилактика
Типы рака желчных протоков
Рак желчных протоков классифицируют в зависимости от того, в каком месте находится злокачественная опухоль, и какое гистологическое строение она имеет (из каких типов клеток состоит).
Чаще всего злокачественная опухоль развивается из клеток, выстилающих желчные протоки. Такие опухоли называются аденокарциномами. Их диагностируют в 90–95% случаев. Намного реже встречаются другие гистологические типы:
- плоскоклеточный рак;
- лимфомы — опухоли из лимфоидной ткани;
- саркомы — опухоли из соединительной ткани.
Желчные протоки бывают двух типов: одни находятся внутри печени, другие за её пределами. В зависимости от того, в каких из них возникла злокачественная опухоль, выделяют внутрипеченочные и внепеченочные холангиокарциномы.
В свою очередь, рак внепеченочных желчных протоков делится на две разновидности:
- Проксимальные (гилюсные) холангиокарциномы расположены ближе к печени, до образования общего желчного протока. Это наиболее распространенная локализация — она встречается примерно в 60% случаев.
- Дистальные холангиокарциномы (представленные раком холедоха) встречаются в 20% случаев. Они находятся ближе к двенадцатиперстной кишке. Зачастую до операции бывает сложно разобраться, где именно находится такая опухоль: в желчных протоках или головке поджелудочной железы.
На злокачественные опухоли внутрипеченочных желчных протоков приходится около 20% случаев. Такой тип рака бывает сложно отличить от новообразований печени — гепатоцеллюлярной карциномы.
Причины развития заболевания
Злокачественные опухоли развиваются в результате мутаций, которые возникают в клетках. Назвать точную причину этих мутаций в каждом конкретном случае невозможно. Существуют факторы риска — условия, которые повышают вероятность развития заболевания. Например, известно, что мужчины болеют чаще, чем женщины, а средний возраст людей, у которых диагностирую рак желчных протоков — 65 лет.
Первичный склерозирующий холангит — редкое заболевание, при котором в желчных путях развивается воспаление и происходит процесс рубцевания. Его причины неизвестны, но доказано, что он повышает риск рака. Злокачественные опухоли развиваются у 5–10% людей, страдающих первичным склерозирующим холангитом.
У некоторых людей с рождения имеются выпячивания на стенке общего желчного протока — кисты холедоха. Иногда их симптомы возникают в раннем детстве, а в некоторых случаях заболевание многие годы себя не проявляет. В 30% случаев оно приводит к раку.
Синдром Кароли — редкая наследственная патология, при которой происходит расширение внутрипеченочных желчных протоков, и в них могут развиваться злокачественные опухоли.

Риск рака желчных протоков повышается при некоторых хронических паразитарных заболеваниях. Например, одним из факторов риска является описторхоз — патология, вызванная плоскими червями рода Opisthorchis. Возбудитель распространен на территории Юго-Восточной Азии, а также в России, Украине, Казахстане. Заражение происходит при употреблении в пищу зараженной рыбы.
Вероятность развития рака желчных путей повышают следующие факторы:
- Желчнокаменная болезнь. Камни раздражают слизистую оболочку желчных протоков, вызывают воспаление, в результате которого может пройти злокачественное перерождение.
- Хронические вирусные гепатиты B и C.
- Цирроз. При этой патологии нормальная ткань печени погибает и замещается рубцовой. Цирроз может развиваться в результате вирусных гепатитов или чрезмерного употребления алкоголя.
- Хронический язвенный колит. У таких людей несколько повышена вероятность развития рака желчных протоков, так как в 10% случаев при неспецифическом язвенном колите также обнаруживается первичный склерозирующий холангит.
В качестве потенциальных факторов риска заболевания рассматривают неалкогольную жировую болезнь печени, чрезмерное употребление алкоголя, лишни вес, сахарный диабет, курение, хронический панкреатит, воздействие радона, асбеста, диоксинов.
Симптомы онкопатологии желчевыводящих протоков
На ранних стадиях зачастую опухоль не проявляется какими-либо признаками. Обычно симптомы возникают, когда нарушается отток желчи. Кроме того, клиническая картина зависит от локализации злокачественной опухоли. При раке внутрипеченочных желчных протоков симптомы развиваются намного позже, зачастую когда опухоль успевает сильно распространиться в организме.
Основные проявления рака желчных протоков:
- Механическая желтуха — состояние, при котором нарушается отток желчи, в кровь поступает токсичный продукт распада гемоглобина — билирубин, и из-за этого кожа и слизистые оболочки окрашиваются в желтый цвет.
- Кожный зуд также возникает из-за повышения уровня билирубина в крови.
- Темная моча и светлый стул — эти симптомы возникают из-за того, что желчь не может попасть в кишечник, и организм пытается снизить уровень билирубина в крови, выводя его через почки.
- Боль в животе — локализуется в верхней части справа.
- Снижение аппетита.
- Потеря веса без видимой причины.
- Повышение температуры тела.
- Тошнота и рвота.
Стадии патологии
Как и все злокачественных опухоли, рак в желчных протоках классифицируют по стадиям в соответствии с общепринятой международной системой TNM. Категория T обозначает размеры и распространение первичной опухоли, N — вовлечение в процесс регионарных лимфатических узлов, M — наличие отдаленных метастазов.
В упрощенном виде стадии можно описать следующим образом:
- Стадия I: опухоль находится в пределах желчного протока и не распространяется на соседние ткани.
- Стадии II–III: раковые клетки распространяются в окружающие ткани, регионарные лимфоузлы.
- Стадия IV: имеются отдаленные метастазы.
Классификации по стадиям для отдельных локализаций рака (внутрипеченочных, внепеченочных желчных протоков) имеют свои особенности.
Кроме того, злокачественные опухоли желчных протоков делят на резектабельные и нерезектабельные. Первые можно полностью удалить хирургическим путем, вторые успели слишком сильно распространиться или находятся в труднодоступном месте.
Пути метастазирования
Так как симптомы длительное время отсутствуют, зачастую злокачественные новообразования желчных протоков диагностируют на поздних стадиях, когда опухоль успевает прорасти в окружающие ткани, распространиться в лимфатические узлы, дать отдаленные метастазы. Чаще всего такие опухоли метастазируют в легкие, кости, распространяются по поверхности брюшины — тонкой пленки из соединительной ткани, которая выстилает брюшную полость и покрывает внутренние органы.
Методы диагностики
На данный момент нет скрининговых тестов, с помощью которых можно было бы массово обследовать людей и выявлять злокачественные опухоли желчных путей на ранних стадиях. Чаще всего диагноз устанавливают после того, как пациент обращается к врачу с жалобами, а опухоль успевает прорасти в окружающие ткани, распространиться в лимфатические узлы и дать отдаленные метастазы.
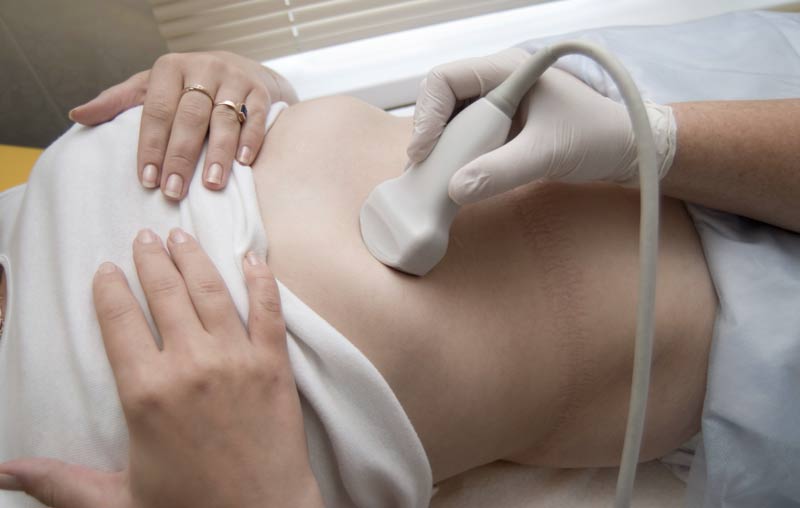
УЗИ — наиболее доступный и простой метод диагностики, с помощью которого можно обнаружить злокачественные новообразования в органах брюшной полости. При подозрении на опухоль желчных протоков могут быть выполнены два разных вида ультразвуковой диагностики:
- Трансабдоминальное УЗИ — процедура, хорошо знакомая многим людям. Исследование проводят специальным датчиком через стенку живота.
- ЭндоУЗИ — процедура, которую выполняют во время эндоскопии. Миниатюрный ультразвуковой датчик находится на конце эндоскопа, который врач вводит в двенадцатиперстную кишку. Это помогает подвести датчик максимально близко к опухоли и лучше оценить ее положение, размеры, степень распространения в соседние ткани.
Холангиография — рентгенографическое исследование, во время которого желчные пути заполняют специальным контрастным раствором, в результате чего их контуры становятся хорошо видны на снимках. Этот метод диагностики применяют, чтобы обнаружить заблокированные опухолью протоки и определиться с тактикой лечения.
Применяют два вида холангиографии:
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Врач вводит эндоскоп в двенадцатиперстную кишку, затем заводит в желчный проток тонкий катетер и вводит контрастный раствор.
- Чрескожная чреспеченочная холангиография — более инвазивная процедура, её проводят, когда нет возможности выполнить ЭРХПГ. Желчные протоки прокрашивают с помощью специальной иглы, введенной через кожу.
Во время холангиографии можно установить стент, провести биопсию.
Самый надежный способ диагностировать злокачественную опухоль — получить ее фрагмент и изучить под микроскопом. Если в образце ткани обнаружены опухолевые клетки, можно практически со стопроцентной вероятностью диагностировать злокачественные новообразования. Для этого проводят биопсию. Она может быть выполнена разными способами: во время холангиографии или с помощью специальной иглы, которую вводят в опухоль под контролем ультразвука или компьютерной томографии.
Томография
Компьютерная томография и МРТ, в том числе с применением контрастирования, помогают лучше оценить размеры, расположение и степень распространения опухоли, разобраться, возможно ли хирургическое вмешательство, отличить доброкачественные новообразования от злокачественных.
Диагностическая лапароскопия — хирургическое вмешательство, во время которого в стенке живота делают прокол и вводят через него специальный инструмент с видеокамерой — лапароскоп. С помощью него хирург осматривает брюшную полость. При необходимости через дополнительные проколы можно ввести другие инструменты.
Лапароскопия дает возможность оценить стадию рака желчных протоков, спланировать тактику хирургического лечения, провести биопсию, обнаружить поражение брюшины — канцероматоз.
Лечение
Лечебная тактика при раке желчных протоков зависит от размеров, расположения, стадии опухоли, сохранности функции печени, общего состояния и сопутствующих заболеваний пациента.
Хирургическое удаление опухоли — единственный метод лечения, который дает возможность полностью избавиться от рака. Проведение радикального хирургического вмешательства возможно лишь в случаях, когда опухоль диагностирована на ранней стадии и имеет небольшие размеры. К сожалению, такие ситуации встречаются относительно редко.
Вид операции определяется локализацией очага:
- При новообразованиях внутрипеченочных протоков показана обширная (удаление целой доли) или экономная резекция печени. При этом оставшаяся часть органа продолжает выполнять свои функции.
- При новообразованиях внепеченочных протоков, включая опухоли холедоха, удаляют пораженную часть протоков, а также часть печени, желчный пузырь, лимфатические узлы, часть поджелудочной железы и двенадцатиперстной кишки. Такие операции зачастую очень сложны и грозят серьезными осложнениями. Их должны выполнять хирурги, которые специализируются на таких вмешательствах и имеют опыт их проведения.
- Если обнаружен один небольшой узел, но функция печени сильно нарушена, например, из-за цирроза, показана трансплантация. Проблема в том, что зачастую сложно найти донора.
Если радикальное вмешательство невозможно, и у пациента имеется механическая желтуха, проводят паллиативные операции: наружное и наружно-внутреннее дренирование, установку стентов в желчные протоки. Врачи Европейской клиники обладают большим опытом проведения таких вмешательств.
Лучевая терапия может быть назначена до или после хирургического лечения, чтобы уменьшить размеры опухоли, предотвратить рецидив. На поздних стадиях ее применяют самостоятельно с целью паллиативного лечения и для борьбы с симптомами. Чаще всего применяют облучение из внешнего источника. Такая процедура напоминает рентгенографию, но во время нее используют более мощное излучение.
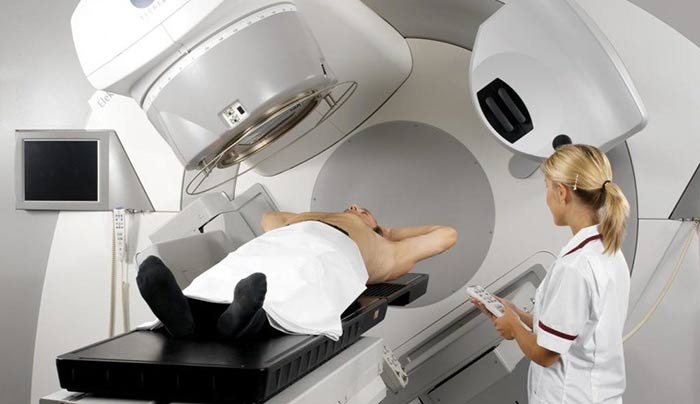
В некоторых случаях применяется внутрибилиарная брахитерапия: в желчные пути вводят на короткое время зонд, который служит источником излучения.
Химиопрепараты, как и лучевую терапию, назначают до и после хирургического лечения, самостоятельно на поздних стадиях, а также ими дополняют трансплантацию печени. Применяется как системная химиотерапия, так и специальные процедуры:
- Внутриартериальная химиотерапия — введение растворов препаратов в печеночную артерию. Так как в общий кровоток попадает лишь небольшая часть химиопрепарата, можно применять более высокие дозы без риска серьезных побочных эффектов.
- Химиоэмболизация — процедура, во время которой в сосуд, питающий опухоль, помимо химиопрепаратов, вводят микроскопические эмболизирующие частицы. Они перекрывают просвет мелких сосудов и нарушают приток к опухолевой ткани кислорода, питательных веществ.
В некоторых случаях химиотерапию сочетают с лучевой терапией. За счет этого достигается более эффективное уничтожение раковых клеток, но химиолучевая терапия несет более высокие риски побочных эффектов.
Прогноз выживаемости
Прогноз пятилетней выживаемости на разных стадиях:
- Если опухоль находится в пределах желчных протоков и не распространяется глубже: 24%.
- Если опухоль проросла в окружающие ткани или распространилась в регионарные лимфатические узлы: 6%.
- Если имеются отдаленные метастазы: 1%.
Профилактика
На многие факторы риска заболевания, такие как возраст, врожденные патологии, аномалии желчных протоков, повлиять нельзя. Тем не менее, существуют некоторые способы снизить риски:
- Нужно на протяжении всей жизни поддерживать здоровый вес, а помогут в этом физические нагрузки и правильное питание.
- Откажитесь от курения и употребления алкоголя.
- От вирусного гепатита B защищает вакцинация.
- Избегайте беспорядочных половых связей, используйте презервативы, — это поможет защититься от заражения вирусными гепатитами.
- Если у вас диагностирован гепатит B или C, нужно регулярно наблюдаться у врача и получать лечение.
Читайте также:

